Воспаление конъюнктивального мешка лечение

 Воспаление слезного мешка именуется дакриоциститом.
Воспаление слезного мешка именуется дакриоциститом.
Обычно это заболевание протекает в хронической форме. Отдельно выделяют дакриоцистит у новорожденных детей.
Слезный мешок является элементом слезоотводящей системы зрительного органа. Слезы всасываются через слезные точки, которые располагаются по внутреннему краю века. Затем слеза по слезным протокам попадает в слезный мешочек, который расположен в полости носа.
Воспаление слезного мешка встречается среди офтальмологических патологий не так часто и в основном диагностируется у женщин.
Причины
Основной причиной заболевания служит воспалительный процесс в носовой полости, придаточных пазухах носа, костях, окружающих слезный мешочек. Это приводит к закупорке и сужению слезно-носового канала и задержке в нем патогенных микроорганизмов – чаще всего стрептококковой или стафилококковой флоры. В результате развивается воспаление слизистой оболочки слезного мешка.
Дакриоцистит подразделяется на простую, экстатическую, катаральную и флегмонозную формы. Также заболевание может протекать в виде эмпиемы слезного мешочка и стенозирующего дакриоцистита.
Хронический дакриоцистит в основном развивается после перенесенной острой формы.
У новорожденных дакриоцистит возникает вследствие сохранения зародышевой пленки, перекрывающей нижний сегмент слезно-носового канала. К моменту рождения эта пленка претерпевает обратное развитие, при первом вдохе она разрывается. Однако у некоторых детей (примерно 5-7% новорожденных) пленка сохраняет целостность. У новорожденных дакриоцистит может протекать в простой, эктатической, катаральной, гнойной и флегмонозной форме.
В ряде случаев причиной воспаления слезного мешка у новорожденных является врожденная патология слезоотводящих путей или родовая травматизация.
Группа риска
Заболевание встречается у 2-7% пациентов с патологиями слезных органов. У женщин болезнь возникает в шесть-десять раз чаще, чем у мужчин.
Риск развития дакриоцистита возрастает среди лиц, чья работа связана с вредными и неблагоприятными условиями труда и температурными перепадами.
Симптомы
Объективно в области слезного мешочка наблюдается припухлость. При надавливании на нее из слезной точки выделяется слизистое или гнойное отделяемое.
 Промывной раствор не проходит в нос. Долго существующий дакриоцистит приводит к перерастяжению слезного мешочка. Хроническая форма заболевания может осложниться острым воспалительным процессом в виде флегмоны или абсцесса. Флегмона – разлитое гнойное воспаление, абсцесс – ограниченный капсулой гнойный процесс.
Промывной раствор не проходит в нос. Долго существующий дакриоцистит приводит к перерастяжению слезного мешочка. Хроническая форма заболевания может осложниться острым воспалительным процессом в виде флегмоны или абсцесса. Флегмона – разлитое гнойное воспаление, абсцесс – ограниченный капсулой гнойный процесс.
Острый дакриоцистит сопровождается образованием болезненного инфильтрата в области слезного мешочка. Пациент жалуется на выраженное слезотечение, покраснение, отек и сильную боль в области внутреннего угла глаза. Объективно определяется гиперемия и отечность области слезного мешочка.
Сильный отек приводит к суживанию глазной щели. Гной из слезных точек выделяется при надавливании на область слезного мешочка в начале болезни. Канальцевая проба сначала показывает положительный результат, затем носовая и канальцевая пробы становятся отрицательными. КП проводят для определения степени проходимости слезоотводящих путей.
Дополнительно наблюдаются общие симптомы: лихорадка, вялость, слабость, апатия, головная боль. Через несколько дней может образоваться абсцесс.
Хронический дакриоцистит сопровождается слезоточивостью, слезостоянием по краю нижнего века и выделением гноя их конъюнктивальной зоны. При осмотре в области слезного мешочка определяется фасолеобразное мягко-эластическое выпячивание. Надавливание на область слезного мешочка приводит к выделению из слезной точки гнойно-слизистого отделяемого. Наблюдается гиперемия конъюнктивы век. Канальцевая проба дает положительный результат – носовая проба – отрицательный. Промывные воды не проходят в носовую полость.
У некоторых больных развивается водянка слезного мешочка. При этом слезный мешок перерастяжен настолько, что просвечивается через истонченную кожу.
У новорожденных детей в первые дни жизни отмечается слизисто-гнойные выделения из одного или двух глаз. При надавливании на область слезного мешочка из слезной точки выделяется слизь с гноем. Носовая проба отрицательная, канальцевая – положительная. Промывные растворы не проходят в носовую полость. Болезнь может осложниться по типу острого флегмонозного дакриоцистита.
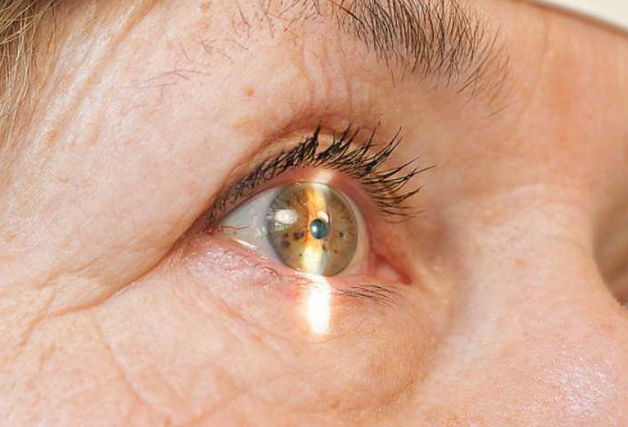
Фото
На фото представлены варианты течения дакриоцистита у взрослых и детей.


Диагностика
Постановка диагноза включает наружный осмотр глаза, сбор анамнестических данных и дополнительные методы исследования. План обследования включает:
- Пробу Веста – в ноздрю с пораженной стороны вставляется тампон, в глаз производят инсталляцию красящего вещества. При нормальной проходимости через короткий промежуток времени тампон приобретет окраску раствора, если этого не произошло через десять минут, значит, слезный канал непроходим.
- Зондирование – с помощью исследования можно выявить поражение слезных протоков.
- Бакпосев мазка из носослезного канала – анализ позволяет определить инфекционный агент.
Лечение
Хронический дакриоцистит лечат хирургическим путем. Проводится дакриоцисториностомия. При острой форме показана противовоспалительная терапия, после купирования признаков воспаления проводят операцию. Существуют некоторые различия между тактикой лечения взрослых и детей.
У взрослых
Острый дакриоцистит лечится в стационарных условиях. При появлении симптома флюктуации (баллотирование или колебание гнойного содержимого) производится дренирование абсцесса с последующим промыванием полости антисептическими растворами – 0,02% раствор нитрофурала. До появления флюктуации используют сухое тепло и ультравысокочастотную терапию.
В конъюнктивальный мешок на протяжении 7-10 дней закапывают антибактериальные препараты – по 5-6 раз в день (0,3% растворы офлоксацина, ципрофлоксацина). Перед сном за нижнее веко закладывается антибактериальная глазная мазь.
После вскрытия абсцесса проводится дренирование с 10% раствором натрия хлорида. На протяжении 3-7 дней рана промывается антисептическими растворами. По мере очистки в течение 5-7 дней эту область смазывают средствами, ускоряющими регенеративные процессы (10% метилурациловая мазь или левомеколь) – до 3-4 раз в день.
В рамках системной терапии на протяжении 7-10 дней используют антибактериальные средства широкого спектра действия: цефалоспорины, полусинтетические пенициллины. При выраженной интоксикации назначается дезинтоксикационная терапия. Также внутримышечно применяют нестероидные противовоспалительные препараты. Параллельно проводят магнитотерапию.

После стихания проявлений острой формы пациенты долго жалуются на слезотечение. Своевременное проведение операции позволяет восстановить слезный отток.
Хронический дакриоцистит требует радикального лечения. Проводится дакриоцисториностомия – формирование прямого соустья между носовой полостью и слезным мешочком. После операции внутримышечно, внутривенно и местно назначают антибактериальные и нестероидные противовоспалительные средства.
У детей
При воспалении слезного мешочка у новорожденных проводят нисходящий массаж, промывание слезных путей. Если указанные мероприятия не дают положительного эффекта, выполняют зондирование слезно-носового канала.
Дакриоцистит новорожденных лечится следующим образом:
- толчкообразный массаж области слезного мешочка по направлению сверху вниз – до 3-4 раз в день на протяжении 10-15 дней;
- сочетание массажа с закапыванием в конъюнктивальную полость антисептических растворов в течение одной-двух недель – 0,02% раствор фурацилина;
- при отсутствии эффекта от массажа и промываний прибегают к зондированию при помощи боуменовского зонда.
Рекомендуем почитать: Зондирование слезного канала у детей
Осложнения
Острый дакриоцистит может осложниться абсцессом, флегмоной и генерализованной инфекцией – сепсисом, что представляет угрозу для жизни пациента. Гнойное отделяемое может прорываться через кожные покровы, причем нельзя изначально предугадать направление прорыва гнойного содержимого.
После перенесенного острого воспаления внутри слезного мешочка могут формироваться спайки и свищи, что приводит к другим офтальмологическим патологиям.
Прогноз
Прогноз при дакриоцистите обычно благоприятный. При развитии таких осложнений, как бельмо, субатрофия зрительного аппарата, эндофтальмит, пациенту грозит получение инвалидности.
Профилактика
Основная мера профилактики дакриоцистита заключается в своевременном обращении к оториноларингологу и офтальмологу при любых патологических проявлениях, а также после получения черепно-мозговых травм. Также важно регулярно соблюдать гигиену глаз.
Полезное видео
В представленном видео можно найти больше полезной информации на тему дакриоцистита у взрослых и детей.
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Конъюнктивальный мешок является полостью, образованной глазным яблоком и задней частью века. Данная полость выстланная конъюнктивой и открытая в области глазной щели.

Особенности строения коньюнктивальную мешка
Полость, которую представляет конъюнктивальный мешок, обладает передней стенкой. Конъюнктива представляет собой тонкую прозрачную слизистую оболочку, покрывающую веко, то есть поверхность, которая находится сзади, образуя конъюнктивальный мешок с верхним и нижним сводами, которые переходят на область глазного яблока. Лимб связан с окончанием конъюнктивы, что имеет эпителий, который переходит на роговицу. В конъюнктиве век присутствуют тарзальной часть, которая является сотворенной достаточно плотно тканью, а также мобильная, которая имеет вид складки и является орбитальной или переходной. Конъюнктивальный мешок включает следующие основные элементы:

Когда веки закрыты, за счет конъюнктивального мешка они образуют замкнутую полость, что дает название “мешок”, объем которого около 1-2 капель. Лекарственные средства, то есть глазные капли следует вводить в нижнюю часть конъюнктивального мешка. Осуществления манипуляций, связанных с закапыванием раствора, требует закинуть назад голову, при этом оттягивают нижнее веко левой рукой книзу. Это позволяет получить карман малого размера между глазным яблоком и нижним веком. После этого берут флакон, содержащий капли, в правую руку. Удерживают кончик флакона над карманом, а в мешок закапывают около 1-2 капель лекарства.
Что делать при попадании инородного тела в глаз
Иногда в глаза попадают посторонние предметы, которые могут быть мелким мусором разного вида, окалиной от металлических предметов. Поскольку человек делает движение глазом, то происходит перемещение инородного тела, которое может коснуться роговицы. Это может стать причиной сильной боли, поскольку в роговице содержится много нервных окончаний.
 Форма и размеры инородного тела влияют на ощущение боли от этого предмета. Он может иметь твердую структуру или острые грани, поэтому и боль от него будет интенсивнее.
Форма и размеры инородного тела влияют на ощущение боли от этого предмета. Он может иметь твердую структуру или острые грани, поэтому и боль от него будет интенсивнее.
Для установки посторонних частиц, попавших в конъюнктивальный мешок, необходимо провести соответствующий осмотр. Это позволит своевременно устранить причину жалоб. Если человек пожаловался на то, что он чувствует наличие песка в глазах, светобоязнь или слезотечение, то это может ухудшить зрение, так как появляется отек после покраснение склеры.
Если можно скорее удалить соринку из глаза, то вероятность осложнения будет наименьшей. Оказать первую помощь при этом сможет медработник или обычный человек, обладающий даже общими представлениями, связанными с оказанием первой медицинской помощи и технике безопасности.
Прежде всего, осуществляется оттягивание нижнего века. Для полного обзора всего пространства необходимо, чтобы человек смог взглянуть вверх. Инородное тело, которое будет обнаружено при этом, следует аккуратно убрать с помощью уголка салфетки из марли, которая является асептической.
Если инородный предмет не обнаружен в нижней части глаза, то его следует искать за верхним веком. После оттягивания оно выворачивается наружу при содержании с помощью пальца. Данную манипуляцию делают исключительно при наличии достаточного опыта, если его нет, то следует обратиться за помощью к специалисту. Если верхнее веко вывернуть, то это позволяет удачно осматривать всю слизистую. При обнаружении постороннего предмета его следует убрать салфеткой.
 Осуществление вышеописанных манипуляций не требует предварительного обезболивания. Если после очистки слизистой от соринок боль исчезла, то манипуляция проводилась верно. Удалив инородный предмет, в глаза закапывают противовоспалительные капли, которые выписал врач.
Осуществление вышеописанных манипуляций не требует предварительного обезболивания. Если после очистки слизистой от соринок боль исчезла, то манипуляция проводилась верно. Удалив инородный предмет, в глаза закапывают противовоспалительные капли, которые выписал врач.
Самостоятельное удаление посторонних частиц не допускается, так как они могут проникнуть внутрь конъюнктивального мешка в условиях повышенного давления. Данный момент связан с отсутствием соблюдения техники безопасности в процессе обработки металла или дерева, а также в процессе травмирования случайным образом. В данном случае на глаз накладывают повязку и пациент проходит медицинский осмотр у офтальмолога, который, воспользовавшись всеми необходимыми приборами, сможет исследовать поврежденный участок и аккуратно изъять предмет. Соринка иногда попадает на область роговицы, которая тоже подлежит осмотру.
Какие заболевания конъюнктивального мешка существуют
Если глазам не обеспечивается надлежащая гигиена, то это может стать причиной возникновения некоторых заболеваний в конъюнктивальный мешок. Наиболее часто данная болезнь может встречаться в детском возрасте, поскольку без надлежащего надзора со стороны взрослых ребенок может не помыть руки и начать тереть глаза, что и вызывает конъюнктивит, а это сопровождается следующими симптомами:
 Обычно данный вид болезни вызывает поражение конъюнктивального мешка в его нижней части, где и происходит скопление гноя. Данный тип воспаления характерен и при аллергических реакциях. Бывает, что маленький ребенок заболевает воспалением слезного канала, поэтому мама начинает промывать и закапывать глаза. Вместе с тем ситуация обостряется, поскольку данное заболевание может быть конъюнктивитом, который требует совершенно другого способа лечения.
Обычно данный вид болезни вызывает поражение конъюнктивального мешка в его нижней части, где и происходит скопление гноя. Данный тип воспаления характерен и при аллергических реакциях. Бывает, что маленький ребенок заболевает воспалением слезного канала, поэтому мама начинает промывать и закапывать глаза. Вместе с тем ситуация обостряется, поскольку данное заболевание может быть конъюнктивитом, который требует совершенно другого способа лечения.
Важно: не следует заниматься самолечением, если возникла проблема, то обязательно необходимо посетить врача-офтальмолога, который проведет исследования и примет решение о соответствующее лечение.
Определить причину болезни правильно и соответствующим образом назначить лечение может только врач-офтальмолог. В основном назначаются капли в глаза или специальная мазь.
Больным конъюнктивитом, как и тем, кто болен другими болезнями, поражающими область конъюнктивы, врачи ставят диагноз воспалительный процесс. Конъюнктивит связан с воспалительной реакцией конъюнктивы на различного рода воздействия, которые характеризуются гиперемией конъюнктивы глаз, отеками слизистой, где могут образоваться фолликулы. Пораженная роговица может вызвать нарушения, связанные со зрением.
Гиперемия конъюнктивы – тревожный сигнал, потому что это общий признак наличия разных болезней глаз. Он может встречаться в результате заболеваний век и глазниц, что вызвано застойными явлениями в структуре глазного яблока. При наличии опухоли в глазнице, что сдавливает сосуды, может возникнуть гиперемия. Специалист, который устанавливает диагноз конъюнктивита, обычно исключает другие болезни, которые сопровождает покраснение глаз.
Для разных видов гиперемии характерны свои признаки. Для цилиарної (ресничной) инъекции характерные симптомы ирита или иридоциклита. При этом наблюдается расположение гиперемии, которые имеют не красный, а лиловый цвет вокруг лимба.
Какие правила следует соблюдать при закапывании лекарственного раствора в глаза
 Когда пациент запрокинул голову, направив взгляд вверх, то врач подносит пипетку максимально близко к глазу. Касаться кончиком пипетки ресниц категорически нельзя, потому что глаз может оказаться инфицированным, если пипетка не стерильная. Состояние больного может оказаться болезненным, если пипетку держать на расстоянии более чем 2 см. В глаза не должно попасть более 3-х капель, так как конъюнктивальный мешок больше вместить раствора не в состоянии.
Когда пациент запрокинул голову, направив взгляд вверх, то врач подносит пипетку максимально близко к глазу. Касаться кончиком пипетки ресниц категорически нельзя, потому что глаз может оказаться инфицированным, если пипетка не стерильная. Состояние больного может оказаться болезненным, если пипетку держать на расстоянии более чем 2 см. В глаза не должно попасть более 3-х капель, так как конъюнктивальный мешок больше вместить раствора не в состоянии.
При применении глазных капель обязательно следят за их температурой, которая должна быть не ниже комнатной. Иначе если через более низкую температуру произойти спазм век, то капли нельзя будет влить правильно. При удалении лишних капель, вытекающих из глаза, пользуются стерильным тампоном из ваты.
Набирая в пипетку специальное средство, следят за тем, чтобы раствор находился только в ее стеклянной части, не оказавшись в эластичной. Специалист всегда держит пипетку вертикально.
Большинство случаев требует закапывания капель в конъюнктивальный мешок снизу. В верхнюю часть закапывание проводится очень редко. Не следует закапывать лекарственный состав в конъюнктивальный мешок внизу, если он сужающие зрачок, поскольку это может вызвать дальнейшее прогрессирование воспалительного процесса.
Страдает глаукомой нельзя закапывать капли, способствующие расширению зрачка, поскольку произойдет осложнение данной болезни.
Как правильно проводить закапывание капель в глаза детей и лечить конъюнктиву мазью
Если нужно закапать лекарство в конъюнктивальные мешки маленькому ребенку, то это делают специалист и ассистент. Процедура осуществляется самим врачом, а ассистент только удерживает ребенка на месте, зафиксировав его руки и ноги, иначе малейшее движение повлечет за собой разрушение глазной оболочки.
 Взяв пипетку с составом в правую руку, специалист левой рукой должен раздвинуть малышу веки, а затем он вводит 1-2 капли состава.
Взяв пипетку с составом в правую руку, специалист левой рукой должен раздвинуть малышу веки, а затем он вводит 1-2 капли состава.
При выявлении воспаленной конъюнктивы глаза вместо капель в него вводится мазь. Для этого потребуется особенный прибор из стекла, имеет форму палочки. С одного конца эта палочка является утолщенной, напоминает лопатку, куда набирается небольшое количество мази размером с горошину, не больше. Перед использованием инструмент следует прокипятить. Мазь нужно вводить в наружный угол конъюнктивального мешка. Когда мазь туда уже введена, то врач осуществляет небольшое массирование века для наилучшего впитывания мази.
Особенности проведения лечения конъюнктивы
В ходе лечебного процесса наложения различных повязок на глаза строго запрещено, так как повязка может ухудшить выделение компонентов конъюнктивального мешка.
Если применяется повязка, то начинает развиваться кератит. Чтобы предотвратить процесс, связанный с распространением инфекции, обязательно нужно придерживаться личной гигиены: мытье рук каждый раз, применение одноразовых салфеток или полотенец для каждого глаза.
Чтобы осуществить механическое устранение выделений из конъюнктивальной полости, ее следует промыть фурацилином, растворенным в пропорции 1 повышается до 5000 или слабо-розовым раствором перманганата калия.
Если форма болезни острая, то в конъюнктивальный мешок нужно закапать состав антимикробноїпрепарату, что делается в первые 3-5 дней через каждые 2-4 часа. Когда воспаление начинает стихать, то частота закапывания в глаза уменьшается до 3-6 раз в сутки. Закладывание антибактериальных мазей осуществляется на ночь.
Источник
