Воспаление клетчатки вокруг мочеточника
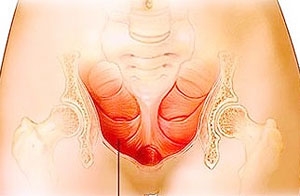
Воспалительный процесс, развивающийся в клетчатке, которая окружает мочевой пузырь, называется парациститом. Такое патологическое состояние встречается не очень часто. В основе его возникновения лежит воздействие на ткани каких-либо представителей инфекционной флоры. Данное заболевание сопровождается чрезвычайно выраженными местными проявлениями в совокупности с общей интоксикацией организма. Своевременно начатая антибактериальная терапия позволяет добиться полного выздоровления практически в ста процентах случаев. Однако иногда хроническая форма этой патологии может становиться причиной склерозно-фиброзных изменений в клетчатке.
Прежде чем рассматривать причины развития парацистита, стоит сказать о том, что такая болезнь бывает первичной и вторичной. Первичная форма встречается крайне редко. Она формируется самостоятельно без каких-либо предшествующих нарушений. При вторичной форме человек первоначально сталкивается с воспалительными изменениями со стороны органов мочеполовой системы, а только затем патологический процесс распространяется на клетчатку.
Замечено, что женщины в несколько большей степени подвержены возникновению парацистита. У мужчин такое воспаление чаще всего бывает вызвано неправильно проведенными трансуретральными эндоскопическими процедурами. Как мы уже сказали, наиболее распространенным осложнением хронической формы парацистита является замещение клетчатки фиброзной тканью. В свою очередь это ведет к тому, что мочевой пузырь деформируется и сморщивается. Среди других возможных осложнений выделяют паравезикальную флегмону, а также прорыв гноя в брюшную полость с возникновением, например, перитонита.
Ведущим фактором, принимающим участие в формировании парацистита, является инфекционная флора. В качестве возбудителей данного заболевания могут выступать самые различные представители как условно-патогенных, так и патогенных микроорганизмов. В подавляющем большинстве случаев развитие этой болезни бывает обусловлено проникновением в клетчатку кишечной палочки. Несколько реже встречаются воспалительные реакции, связанные со стафилококковой флорой, протеями, специфическими бактериями, например, микобактериями туберкулеза, и так далее.
Очень часто инфекционная флора распространяется из имеющихся воспалительных очагов в рядом расположенных органах. Свою роль здесь играют тяжелые формы цистита, воспаление простаты, яичников, маточных труб и так далее. Кроме этого, нередко бактерии заносятся в область клетчатки, окружающей мочевой пузырь, при проведении эндоскопических исследований, сопровождающихся повреждением стенки органа. В эту же группу факторов относятся такие манипуляции, как установка катетера или пункция.
В некоторых случаях развитие парацистита бывает связано с различными хирургическими вмешательствами в области малого таза. В качестве примера можно привести удаление простаты, грыжесечение, гистерэктомию и так далее. На последнем месте по частоте встречаемости, как мы уже говорили, стоит первичный воспалительный процесс, обусловленный распространением инфекционной флоры с током крови или лимфы из имеющихся удаленных от мочевого пузыря очагов.
В зависимости от локализации воспалительной реакции принято выделять переднюю, заднюю и тотальную формы. Кроме этого, в классификацию парацистита включены его острый и хронический варианты. Острый вариант встречается гораздо чаще. Он сопровождается бурно выраженными клиническими проявлениями и достаточно часто приводит к возникновению каких-либо осложнений. Хронический вариант формируется при отсутствии необходимого лечения острого воспалительного процесса. Именно он вызывает постепенные структурные изменения клетчатки вокруг мочевого пузыря.
Симптомы, характерные для парацистита
Основным симптомом при парацистите является резкая и интенсивная боль. Она локализуется в надлобковой области и проявляется наиболее сильно при переднепузырной и тотальной формах этой патологии. Позадипузырная форма сопровождается умеренным болевым синдром, имеющим тянущий характер.
Кроме этого, больной человек предъявляет жалобы на частые позывы к мочеиспусканию, которые также сопровождаются болезненностью. Отмечается выделение мочи совсем небольшими порциями. В том случае, если образовавшийся в клетчатке гнойник прорвался, зачастую в моче появляются гнойно-кровянистые примеси. При переднепузырной форме в ходе пальпации можно обнаружить болезненное уплотнение в надлобковой области.
В обязательном порядке при острой форме присутствуют симптомы, указывающие на общую интоксикацию организма. Они представлены повышением температуры тела до тридцати девяти градусов и выше, ознобами, головными болями, быстрой утомляемостью и так далее. Стоит заметить, что заднепузырная форма сопровождается гораздо менее выраженными дизурическими нарушениями и интоксикационным синдромом.
Более сглаженные симптомы также отмечаются и при хроническом течении парацистита.
Диагностика и лечение болезни
Диагностика этой болезни не может основываться только лишь на сопутствующих клинических проявлениях. Пациенту назначаются общие анализы крови и мочи, а также ряд инструментальных методов исследования. В первую очередь проводится цистоскопия. Она дополняется ультразвуковым исследованием и цистографией.
Лечение при воспалении клетчатки, окружающей мочевой пузырь, начинается с применения антибактериальных препаратов. Параллельно показаны дезинтоксикационная терапия и симптоматические мероприятия. В том случае, если произошло образование гнойника, следует провести хирургическое вмешательство, подразумевающее его вскрытие и дренирование. После купирования острого воспалительного процесса показаны различные физиотерапевтические методы.
Профилактика поражения клетчатки вокруг мочевого пузыря
Принципы профилактики сводятся к своевременному лечению воспалительных очагов в органах малого таза, а также к четкому соблюдению техники при проведении эндоскопических манипуляций.
Использованы фотоматериалы Shutterstock
Вы много читаете, и мы это ценим!
Оставьте свой email, чтобы всегда получать важную информацию и сервисы для сохранения вашего здоровья
Источник
Паранефрит — воспаление околопочечной клетчатки. Выделяют первичный и вторичный паранефрит. При первичном процессе инфекция попадает в околопочечную клетчатку гематогенным путем из инфекционного очага любой локализации. Интактная почка здорова. Развитию заболевания способствуют переохлаждение, травма или поражение поясничной области.
Вторичный паранефрит развивается как осложнение воспалительных процессов в почке (острый пиелонефрит, карбункул почки, апостематозный нефрит и др.). Он наблюдается в 80% случаев. Мужчины болеют чаще женщин, преимущественно в возрасте от 16 до 52 лет. У детей и людей старческого возраста эта патология наблюдается чрезвычайно редко. Процесс чаще возникает слева и очень редко — с обеих сторон. Паранефрит бывает острым и хроническим.
Воспаление может быть обнаружено в области верхнего полюса почки, под нижним полюсом, между почкой и толстой кишкой, между почкой и поясничными мышцами. Возможно и тотальное поражение воспалительным процессом всей околопочечной ткани.
Этиология и патогенез. Возбудителями первичного паранефрита зачастую бывают грамположительные бактерии, реже — грамотрицательные. Вторичный процесс обусловливают кишечная палочка, бактерии, принадлежащие к группам Proteus и Pseudomonas aeruginosa. Почти всегда из гноя сеют стафилококки, в частности золотистый стафилококк. Вид микрофлоры зависит от локализации очага инфекции. При панариции, фурункуле чаще сеют стафилококк, при холецистите кишечную палочку. Этим данным нужно руководствоваться при лечении больного, если немассовые возможности взять материал для посева непосредственно с околопочечной клетчатки.
Первые симптомы паранефрита обычно возникают при развитии гнойного процесса в соответствующей области или через несколько дней и даже недель после его возникновения. Поэтому очень важно тщательно собрать анамнез и выяснить, на какие инфекции переболел пациент недавно. Нефрогенный паранефрит усложняет гнойные процессы в свищи. Воспаление распространяется при прорывании капсулы почки или лимфо-или гематогенным путем.
Паранефрии может быть инфильтративным, гнойным и склерозирующим. Процесс по околопочечной клетчатке развивается по схеме: инфильтративно-отечные изменения — нагноение — рубцовый склероз.
Клиническая картина. Воспалительный процесс при остром паранефрита может распространиться на всю околопочечную клетчатку или ограничиться определенным участком ее. Чаще поражается задняя часть. В связи с применением сильных антибактериальных препаратов, а также изменением свойств микрофлоры стали чаще наблюдаться ограниченные формы острого паранефрита. Гнойный очаг в околопочечной клетчатке окружен плотной и толстой капсулой, через это заболевание имеет атипичное течение и его сложно обнаружить. Такой абсцесс длительное время сопровождается интоксикацией; возможно обострение и прорыв его в окружающие ткани.
Основные симптомы острого паранефрита: высокая температура тела (39-40 ° С), которой часто предшествует озноб, боль в поясничной области и подреберье, напряжение мышц живота и поясничных, сколиоз с искривлением поясничного отдела позвоночного столба в сторону здоровой почки, лейкоцитоз. При нефрогенном паранефрите всегда наблюдается выраженная пиурия в результате гнойного процесса в самой почке, или гематогенном — изменения состава мочи (как при любом инфекционном процессе) в виде незначительной протеинурии, цилиндрурии, микрогематурии.
Если диагноз вовремя не установлен и и возможного прорыва адекватное лечение не проводится, процесс абсцесса при паранефрита. может распространиться за пределы околопочечной клетчатки. Чаще гной распространяется в сторону поясничной области.
Прорывает он под кожу на уровне слабых участков поясничного сухожильного промежутке под XII ребром или поясничного треугольника над гребнем кубовой кости. При этом возникает припухлость. Гной может спуститься вниз вдоль поясничной мышцы и пройти под пупартовой связкой в область бедренного треугольника. Переноса навоза за поясничным мышцей характерна сгибательная контрактура в тазобедренном суставе. Больной лежит с согнутой нижней конечностью. Попытка разогнуть ее сопровождается сильной болью и компенсаторным лордозом. Значительно реже гной прорывает на внутреннюю поверхность бедра, в прямую кишку, брюшную или грудную полость. Благодаря барьера, которым является пристеночное брюшина и плевра, гнойный перитонит как осложнение паранефрита наблюдается очень редко. Если навоз поступает в сторону плевры, происходит спаивание пристеночной и легочной плевры, и гной прорывает через бронхи.
Хронический паранефрит редко бывает следствием не долеченного острого паранефрита . В целом речь идет о больных хроническим, в частности калькулезный, пиелонефрит, при котором постоянно инфицируется околопочечная ткань, а также о тех, у кого в послеоперационном периоде из раны долго вытекала моча.
Изменения в околопочечной клетчатке носят преимущественно склеротический характер. Хронический паранефрит не имеет характерной симптоматики. Его проявления накладываются на признаки пиелонефрита.
Хронический паранефрит может обусловить сжатия почки и верхних мочевых путей. Если склеротический процесс распространяется на всю окоопочечную клетчатку («панцирный» паранефрит), может возникнуть так называемая панцирная почка. Вследствие нарушения почечного кровотока развивается нефрогенная артериальная гипертензия. Иногда это наблюдается после урогематомы и при хроническом пиелонефрите.
У некоторых больных развивается неравномерное диффузное хроническое воспаление околопочечной клетчатки. При пальпации создается впечатление, что почка увеличена, плотная, бугристая. Поэтому в таких случаях нередко ошибочно диагностируют опухоль почки, но во время операции выясняется, что не почка увеличена, а есть толстый неравномерный слой склеротически измененной клетчатки. Это так называемая псевдотуморозная форма хронического паранефрита. Вмешательство заключается в максимально возможном удалении измененной клетчатки.
Если воспалительный процесс охватывает лишь ограниченный участок клетчатки вокруг почечных ворот, то такая форма хронического паранефрита получила название педункулиту. Сосудистая ножка и почечная миска, лоханочно-мочеточниковый сегмент охвачены слоем склеротической ткани. Педункулит приводит к нарушению оттока лимфы из почки, что способствует хроническому течению пиелонефрита. Вследствие нарушения уродинамики в верхних мочевых путях в воспалительный процесс вовлекается и клетчатка вокруг мочеточника (периуретерит).
Хронический паранефрит характеризуется тупой болью в пояснице, умеренным повышением температуры тела, смещением лейкограммы слева, увеличением СОЭ, обострением симптомов урологического процесса, предшествовавшего паранефрита.
Для послеоперационного хронического паранефрита характерно возникновение его после удаления камней вследствие осложнения операции гнойным пиелонефритом, пи о нефрозом. После операции на почке паранефрит может и не сопровождаться появлением мочевой свищи.
Диагностика острого паранефрита осуществляется на основании анализа жалоб больных, результатов объективного обследования их и рентгенологических данных. При рентгеноскопии с самого начала процесс определяется снижением амплитуды экскурсий диафрагмы на стороне поражения. На обзорной урограмме контур поясничной мышцы стерт. Отмечается искривление поясничного отдела позвоночного столба в сторону патологии. Контуры почки изменены, заметны тени камней.
Важную информацию о предыдущем заболевания оказывает экскреторная в рои рафия. На урограмма тень почки, если она прослеживается, не увеличена, функция умеренно снижена не нарушена. При больших гнойных очагах почка и мочеточник оттисков.
В ряде случаев необходима пробная пункция вокруг почечной клетчатки, по которой, если аспирируется гной, должно идти вскрытия абсцесса без извлечения пункционной иглы. Иногда при подозрении на осумкованный передней паранефрит прибегают к пробной люмботомию.
Основную информацию о наличии паранефрита дают ультразвуковое исследование, компьютерная томография и магнитно-резонансы а томография. Они позволяют определить размер и длительность процесса.
Применения ультразвуковых методов диагностики позволяет более широко проводить диагностическую и лечебную пункцию. При ультразвуковом сканировании обнаруживают окруженную капсулой полость, содержащая жидкость (гной).
Развернутый диагноз при хроническом паранефрита должен включать определение заболевания почки.
Паранефрит следует дифференцировать с опухолью почки, особенно в тех случаях, когда в подреберье пальпируется плотное, бугристое опухолевидное новообразование, а также при деформации чашечно-лоханочной системы и оттиске сторону мочеточника. При паранефрита не наблюдается гематурия без болевого синдрома, в моче содержатся активные лейкоциты. Наибольшее диагностическое значение имеют данные рентгенологических, радионуклидных методов исследования, ультразвукового сканирования и термографии.
Лечение больных инфильтративным паранефрит во многом зависит от тяжести заболевания, на фоне которого он развился. Если основное заболевание не является показанием к операции, назначают массивные дозы антибиотиков широкого спектра действия или их комбинацию, общеукрепляющее и дезинтоксикационную терапию, биогенные стимуляторы, переливание крови и белковых заменителей.
Иногда складывается впечатление, что после консервативного лечения инфильтрат рассосался, поскольку отмечается некоторое улучшение общего состояния больного, нормализуется температура тела. Однако тупые боли в поясничной области, ограничение подвижности позвоночного столба, значительный лейкоцитоз, увеличение СОЭ свидетельствуют о том, что процесс не прекратился. Больные должны находиться под постоянным наблюдением, чтобы не образовался гнойный очаг (абсцесс).
Лечение больных острым гнойным паранефрит оперативное. С помощью подреберной постперетониальную люмботомию обнажают забрюшинное пространство, вскрывают абсцесс и широко дренируют его полость. Почку обнажают со всех сторон, ревизуют околопочечное пространство и выполняют ревизию гнойных полостей пальцем с вскрытием всех карманов .
Небольшие абсцессы локализуются глубоко, у верхнего или нижнего конца в области почечных ворот. Навоз отправляют для посева, чтобы определить флору и ее чувствительность к антибиотикам и химиопрепаратам.
Если паранефрит является осложнением пионефроз, не ограничиваются дренированием гнойной полости, а выполняют нефрэктомия. Антибактериальная терапия позволяет снизить до минимума риск развития осложнений. При тяжелом состоянии больного операцию выполняют в два этапа: сначала дренирования почки и гнойной полости, а впоследствии — вторичная нефрэктомия.
В случае развития паранефрита на фоне ретенции или воспаления и при сохранении почки целесообразно оперировать также в два этапа: дренирование почки и забрюшинного пространства, а затем — устранение обструкции мочевых путей.
Хронический паранефрит, имеющий легкое латентное течение, лечат консервативными методами. Комплекс лечения дополняют процедурами, которые способствуют рассасыванию процесса. При неэффективности консервативного лечения применяют хирургическое — удаляют склерозированную клетчатку в области почечных ворот, лоханки и мочеточника. Для предотвращения рецидива педункулиту в послеоперационный период назначают гликокорты-коиды, лидазы и др.. У ряда больных проведения органосохраняющих операций нецелесообразно, поскольку после него прогрессирует нагноение в почке, околопочечной клетчатке, вследствие чего приходится прибегать к вторичной нефрэктомии.
Прогноз при остром паранефрита при своевременно начатом лечении обычно благоприятный, при хроническом — зависит от характера основного заболевания.
Источник
Воспалительные заболевания составляют основную категорию патологических процессов, возникающих в урологии. Заболевания, связанны с развитием воспаления в органах мочевой системы, зачастую имеют ярко выраженную клиническую картину и хорошо поддаются лечению. При недостаточно эффективном лечении подобные патологии могут осложняться, вызывая вторичные воспалительные процессы. К таким осложнениям относится и парацистит – воспалительное заболевание жировой клетчатки, расположенной вокруг мочевого пузыря. Об особенностях клинической картины, диагностики и лечения парацистита читайте на estet-portal.com.
Клиническая картина и методы лечения парацистита
Различают первичный и вторичный парацистит, при этом первичное заболевание возникает достаточно редко.
Вторичный парацистит развивается в результате проникновения в околопузырную клетчатку инфекции из мочевого пузыря и рядом расположенных органов, а также из отдаленного гнойного очага гематогенным путем или из кишечника – лимфогенным.
В зависимости от локализации воспалительного процесса парацистит разделяется на передне — и заднепузырный. Тотальный парацистит развивается при гнойном расплавлении всей околопузырной жировой клетчатки.
Парацистит:
- клиническая картина парацистита: характерные симптомы;
- основные инструментальные методы диагностики парацистита;
- консервативные и хирургические методы лечения парацистита.
Клиническая картина парацистита: характерные симптомы
 Клиническая картина парацистита характеризуется появлением симптомов, типичных для любого воспалительного процесса. У пациента повышается температура тела до 39-40 °С, отмечается озноб, тошнота и рвота, слабость и повышенная утомляемость. Для парацистита характерно появление острой боли в области мочевого пузыря, а также дизурических проявлений. Выделение большого количества гноя с мочой, после которого состояние пациента значительно улучшается, говорит о порывании гнойника в мочевой пузырь. При заднем парацистите пациент может предъявлять жалобы на болезненный акт дефекации. У худых пациентов удается пропальпировать болезненный треугольный или овальный инфильтрат над лобком.
Клиническая картина парацистита характеризуется появлением симптомов, типичных для любого воспалительного процесса. У пациента повышается температура тела до 39-40 °С, отмечается озноб, тошнота и рвота, слабость и повышенная утомляемость. Для парацистита характерно появление острой боли в области мочевого пузыря, а также дизурических проявлений. Выделение большого количества гноя с мочой, после которого состояние пациента значительно улучшается, говорит о порывании гнойника в мочевой пузырь. При заднем парацистите пациент может предъявлять жалобы на болезненный акт дефекации. У худых пациентов удается пропальпировать болезненный треугольный или овальный инфильтрат над лобком.
Основные инструментальные методы диагностики парацистита
Диагностика парацистита включает проведение таких исследований:
- цистоскопия – определяется вдавление стенки мочевого пузыря в его просвет, гиперемия и буллезный отек слизистой оболочки пузыря. Если гнойник прорывает в стенку мочевого пузыря – визуализируется свищ, из которого выделяется гной;
- цистография определяет деформацию мочевого пузыря из-за его сдавления воспалительным инфильтратом, уменьшение его размеров и неровность контуров;
- ультразвуковое исследование дает возможность определить очаг гнойного расплавления в околопузырной жировой клетчатке. При хроническом парацистите на УЗИ определяется неоднородная эхоструктура жировой клетчатки околопузырного пространства.
Консервативные и хирургические методы лечения парацистита
Лечение парацистита зависит от формы заболевания и стадии патологического процесса. В инфильтративной стадии эффективным является консервативное лечение. Пациенту назначают постельный режим, прикладывание холода на область инфильтрата, а также антибактериальную терапию. Хороший эффект оказывают также физиотерапевтические методы лечения парацистита. В случае образования околопузырного абсцесса необходимо проведение оперативного вмешательства. Переднепузырный абсцесс рассекается надлобковым доступом и широко дренируется, а заднепузырный — дренируют через затульное отверстие. При своевременно диагностированном процессе и эффективном лечении можно прогнозировать полное выздоровление пациента.
Источник

