Воспаление или невралгия седалищного нерва


Невралгия седалищного нерва (ишиас) — это вовлечение седалищного нерва в патологический процесс, который сопровождается возникновением болевых ощущений в ноге по ходу нерва.
Как правило, на практике редко можно встретить пациента, который предъявляет жалобы только на боли по задней поверхности ноги. Чаще всего у людей встречается сочетание болевых ощущений в области спины и по ходу нерва, что обозначают общим термином «люмбоишалгия».
Анатомия, причины
 Седалищный нерв выходит из полости малого таза через грушевидное отверстие
Седалищный нерв выходит из полости малого таза через грушевидное отверстие
Чтобы понять, каким образом происходит раздражение нерва, необходимо кратко остановится на его анатомии.
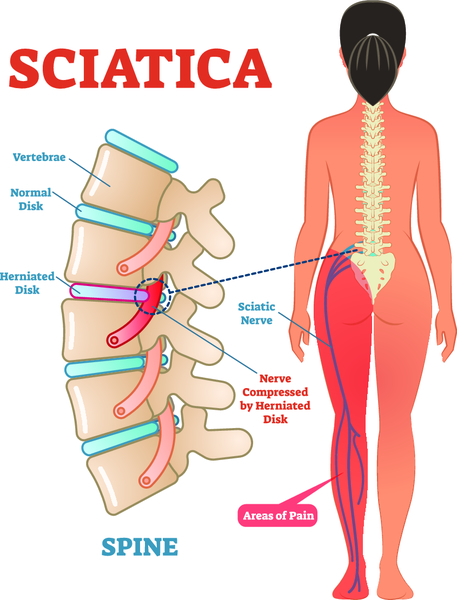
Седалищный нерв входит в состав крестцового сплетения и выходит из полости малого таза в большинстве случаев через грушевидное отверстие. Проходя через ягодичные мышцы, нерв направляется на заднюю поверхность бедра, где его прикрывает двуглавая мышца бедра и приводящая мышца бедра. В подколенной ямке нерв делится на большеберцовый и малоберцовый нерв.
Невралгия седалищного нерва, или ишиас, может возникнуть при повреждении любого участка нервного волокна, но чаще возникает при сдавлении нерва спазмированной грушевидной мышцей или ее связкой (синдром грушевидной мышцы). Спазм мышцы возникает на фоне дистрофических процессов в позвоночнике (остеохондроз, грыжи межпозвонковых дисков, протрузии дисков и др.). Другая причина ишиаса – поражение спинномозговых корешков или рефлекторный спазм мышц на фоне патологии в позвоночнике. Спинномозговые корешки сдавливаются грыжами межпозвонковых дисков чаще на уровне 5 поясничного позвонка (L5) или 1 крестцового (S1).
Симптомы невралгии седалищного нерва
- Ишиас на фоне синдрома грушевидной мышцы характеризуется возникновением острых, жгучих болей по задней поверхности ноги вплоть до стопы. Как правило, боли возникают только в одной ноге и часто сопровождаются чувством онемения, «ползания мурашек» в голени или стопе. При неврологическом осмотре у части пациентов выявляется снижение чувствительности в области иннервации седалищного нерва, иногда снижение силы в ноге (парез). Пальпация ягодичной области бывает резко болезненной. Поворот ноги вовнутрь усиливает болезненные ощущения, а поворот ноги наружу — ослабляет.
- Поражение спинномозгового корешка, который отходит от поясничного сегмента спинного мозга, сопровождается появлением стреляющих болей в спине с иррадиацией в ногу. Боли могут распространяться в бедро, икроножные мышцы и даже в стопу. Минимальное движение позвоночника способно спровоцировать новый приступ боли в ноге. На фоне болевых ощущений у человека также происходит снижение или полная утрата чувствительности в зоне, которую иннервирует спинномозговой корешок. В тяжелых случаях развивается атрофия мышц и парез. Поражение корешка L5 сопровождается болевым синдромом с наружной стороны бедра, голени и стопы. Выявляют онемение или «ползание мурашек» (парестезии) в области голени, первых трех пальцев стопы и в стопе. Человек не может стоять на пятке со стороны больной ноги, согнуть /разогнуть большой палец на стопе.
Вовлечение S1 корешка характеризуется развитием стреляющих болей по задней поверхности бедра и голени вплоть до стопы. Длительная компрессия корешка приводит к атрофии мышц голени, нарушению чувствительности и снижению силы в стопе и голени. Человек не может согнуть вниз стопу, стоять на носочках.
Следует отметить, что корешковые (радикулярные) люмбоишалгии встречаются крайне редко и чаще сочетаются с рефлекторными мышечно-тоническими синдромами.
- Вертеброгенные мышечно-тонические синдромы являются самой частой причиной ишиаса, в том числе и развития синдрома грушевидной мышцы.
Позвоночно-двигательный сегмент представляет собой два смежных позвонка, которые соединены межпозвонковыми суставами, связками. Между позвонками расположен межпозвоночный диск, а через их отверстия выходят сосуды и нервы (корешки) от спинного мозга. Все составляющие позвоночно-двигательного сегмента снабжены болевыми рецепторами, которые в случае патологических изменений (чаще при остеохондрозе) генерируют болевые импульсы в смежные ткани и органы. На практике это выглядит возникновением болей в спине и по ходу седалищного нерва в ноге, которые иногда могут имитировать корешковые боли. Возникает рефлекторный спазм мышц и, как следствие, сжатие нервов, которые проходят в толще мышечной ткани. Боли, как правило, не достигают стопы. Характер болевого синдрома значительно отличается от радикулярных болей. Человека беспокоит ноющая боль, которая может быть разной интенсивности, от легкого дискомфорта до выраженной. Чувствительные расстройства и снижение силы в ноге не встречаются при ишиасе на фоне мышечно-тонического синдрома. При неврологическом осмотре выявляют спазмированные мышечные утолщения в ноге, при нажатии на которые возникает резкая болезненность.
- К другим симптомам невралгии относят снижения настроения, нарушение сна, общую подавленность на фоне болевого синдрома. Повышение температуры, как правило, не характерно. Походка становится щадящей, человек принимает вынужденное положения для облегчения состояния.
Лечение невралгии седалищного нерва
 Ведущий симптом этого заболевания — тянущая боль от ягодицы до самой стопы
Ведущий симптом этого заболевания — тянущая боль от ягодицы до самой стопы
- Общие мероприятия.
Важным условием выздоровления пациента является обеспечение полного двигательного покоя в острый период невралгии нерва. Период считается острым с момента возникновения спонтанных болей при движении или в покое. Если имеются явные признаки повреждения спинномозгового корешка (радикулопатия), то постельный режим составляет по продолжительности до 2 недель. После 3-4 дней полного покоя вводят дозированную двигательную активность под присмотром специалиста сначала лежа в кровати, после сидя.
Рекомендуется в период выздоровления ношение корсета, который снижает нагрузку на позвоночник и мышцы.
- Фармакологическое лечение.
Медикаментозное лечение направлено в первую очередь на купирование болевого синдрома и снятие воспаления. Для этих целей применяются следующие группы препаратов:
- Нестероидные противовоспалительные средства (диклофенак, мелоксикам, кетопрофен, нимесулид и др.). Длительность приема зависит от выраженности болевого синдрома и причин его возникновения.
- Наркотические анальгетики (промедол, трамадол и др.). Используются при неэффективности НПВС и при сильнейших болях.
- Транквилизаторы и антидепрессанты назначаются для повышения эффективности в борьбе с болевым синдромом, а также уменьшения эмоциональной окраски боли.
- Мышечные релаксанты (сирдалуд и др.) расслабляют спазмированные скелетные мышцы и снижают проявления мышечно-тонического синдрома.
- Витамины группы В (комбилипен, витагамма) и сосудистые препараты (пентоксифиллин, никотиновая кислота) являются вспомогательными средствами в лечении невралгии седалищного нерва.
- Немедикаментозное лечение применяется наравне с лекарственными методами.
Положительный результат в лечении люмбоишалгии можно наблюдать после применения физиолечения (электрофорез, магнитотерапия, фонофорез и др.). Мануальная терапия высокоэффективна при вертеброгенных болях в ноге. Массаж активно применяют в подострый период.
В период ремиссии невралгии седалищного нерва специалисты рекомендуют проводить 2 раза в год противорецидивные курсы физиолечения и массажа.
Видеолекция на тему «Ишиас»:
Источник

В человеческом теле седалищный нерв – это один из наиболее длинных и мощных нервов. Он берет начало от крестцового сплетения и иннервирует нижнюю конечность.
Согласно статистике, обычно невралгия по ходу n. Ischiadicus появляется с правой стороны. Эта особенность связана с тем, что большинство пациентов – правши. Когда человек поднимает тяжести, нагрузка происходит именно на эту сторону.
В этой статье поговорим о невралгии седалищного нерва (поясничного отдела позвоночника): ее симптомах и лечении.
Что это такое?
Так называют нарушение, при котором процесс ограничивается периневральной оболочкой, вызывая синдром раздражения. Поражаются корешки пояснично-крестцового отдела. Сам n. Ischiadicus поражается крайне редко.
Причины заболевания
Невралгия обычно возникает из-за поражения поясничного отдела позвоночного столба (остеохондрозом, дискогенной радикулопатией). Оно локализуется выше нерва, однако проявляется отдаленной болью. Довольно редко к патологии приводит неврит седалищного нерва.
 Основные причины, приводящие к нарушению:
Основные причины, приводящие к нарушению:
- местное и общее переохлаждение;
- инфекции и интоксикации;
- сопутствующие заболевания в виде сахарного диабета, хронического алкоголизма;
- профвредности – вынужденное положение сидя в течение продолжительного времени. Заболевание чаще встречается у менеджеров, офисных служащих;
- повреждающее воздействие на межпозвоночные диски.
Симптомы и проявления
Основной симптом патологии – ноющая, а иногда рвущая, колющая или жгучая боль. Она локализуется сначала по задней бедренной поверхности, а затем распространяется на голень и стопу. Если седалищный нерв поражается на высоком уровне, выше складки ягодицы, неприятные ощущения находятся в пояснично-ягодичной зоне. Причем, боль распространяется на бедро и голень.
Обычно она развивается постепенно. Реже появляется остро и усиливается при резком повороте тела, подъеме тяжестей, ходьбе, стоячем положении или сидении на жестком стуле.
В некоторых случаях неприятные ощущения сопровождаются чувством ползания мурашек, онемения. Когда пациент стоит, он опирается на здоровую нижнюю конечность. При этом больная нога несколько согнута.
У пациента определяются характерные болевые точки при такой невралгии:
- околопозвонковой области поясницы;
- под складкой ягодиц;
- в месте расположения поперечных отростков IV–V поясничных позвонков;
- посередине задней бедренной поверхности;
- в подколенной ямке.
Возможные жалобы пациентов
Довольно интенсивны признаки натяжения нервных корешков и седалищного нерва. К ним относится:
- Когда человек наклоняет голову кпереди, появляется болевой приступ в поясничной области, а также непроизвольно сгибается нижняя конечность при посадке в кровати из-за болезненности в ноге и пояснице.
- Во время поколачивания по ягодичной области, неприятные ощущения иррадиируют по ходу седалищного нерва.
- Когда человек переходит из горизонтального положения в вертикальное, то опирается лишь на здоровую нижнюю конечность, а не на пораженную сторону.
- Если человек с невралгией попытается закинуть больную ногу на здоровую в сидячем положении, интенсивность боли возрастет.

Диагностика проблемы
При появлении симптомов недуга пациент приходит на осмотр к невропатологу. Доктор его опрашивает и проводит неврологический осмотр. На что обращает внимание врач:
- характер боли;
- участки пониженной чувствительности;
- снижение силы мышц;
- выпадение рефлексов.
Невролог анализирует данные и устанавливает топику поражения. Чтобы подтвердить диагноз, он назначает дополнительные методы обследования:
- электронейрография: позволяет оценить периферическую нервную систему – аксона и миелиновой оболочки;
- электромиография: проводится для определения функционального состояния скелетных мышц и окончаний периферических нервов.
Эти исследования позволяют отличить седалищную нейропатию от радикулопатии пояснично-крестцового отдела и пояснично-крестцовую плексопатию.
Также он назначает:
- УЗИ: выполняется для оценки состояния седалищного нерва и окружающих его анатомических образований. Выявляет новообразования в этой области, сдавления, дегенеративные изменения.
- Рентгенографию позвоночника: для выявления изменений в пояснично-крестцовом отделе, осмотра брюшной аорты и исключения туберкулезного процесса в позвонках. Как альтернатива этому исследованию могут применяться КТ или МРТ.
- Рентгенографию костей таза: для исключения новообразований этой области.
- УЗИ органов малого таза: выполняется для дифференциальной диагностики гинекологических заболеваний.
- Рентгенографию тазобедренного сустава: для оценки состояния сочленения.
- Биохимическое исследование крови (определение содержания глюкозы и гликозилированного гемоглобина): для исключения сахарного диабета.

С какими нарушениями можно спутать?
Обычно невралгия седалищного нерва сопровождается типичной симптоматикой. Однако некоторые заболевания могут давать подобные проявления. С какими нарушениями можно спутать патологию:
- Воспаление позвонков, включая туберкулезное поражение.
- Доброкачественные и злокачественные опухоли мягких тканей, метастазирование в позвоночный столб и кости таза.
- Менингомиелиты.
- Эндоартерииты.
- Иррадиация боли при плеврите, аневризме брюшной части аорты и прочих заболеваний.
- Миалгии.
- Плоскостопие (редко проявляется схожей клинической картиной).
- Патология тазобедренного сустава, протекающего с коксалгией.
- Боль сосудистой этиологии (тромбофлебит, варикозное расширение вен, перемежающаяся хромота).
Особенности лечения
Врач назначает комплексную терапию невралгии, включающую консервативные методы, мануальную терапию, народные средства.
Основные принципы лекарственного лечения:
- НПВС. Препараты эффективно снимают болезненные ощущения.
- Целекоксиб. Лекарство обладает противомикробным и анестезирующим свойством, а также не вызывает побочного действия в виде изжоги, гастрита.
- Центральные миорелаксанты. Снижают тонус скелетной мускулатуры, отчего она получает лучше кровоснабжение и освобождается от метаболических продуктов.
- Мильгамма. Благотворно воздействуют на нервную ткань.
- Средства на основе Габапентина. Хорошо справляются с сильнейшими болями. Они позволяют пациенту поспать.
- Мази для местного воздействия (Фастум-гель, Долобене, Випросал). Они снижают неприятные ощущения.
- Новокаиновые блокады и эпидуральная анестезия. Они эффективно устраняют болевой синдром.
- Гормональные лекарственные средства (Кеналог). Это мощные медикаменты, которые борются с отеком.

Мануальная терапия
Если у пациента, страдающего невралгией, нет противопоказаний, врач назначает этот метод лечения проблем с поясницей и седалищным нервом.
При этом следует выбирать грамотного и опытного специалиста, поскольку неумелые действия могут привести к серьезным осложнениям.
В ходе мануальной терапии доктор производит мягкое вытягивание пояснично-крестцового отдела. После сеанса нагрузка на больную зону снижается. Нервы и диски разгрузятся, что приведет к улучшению кровообращения.
Как лечить народными методами?
Рецепты нетрадиционной медицины следует использовать в качестве комплексной терапии, а не в качестве самостоятельного лечения. Что можно использовать:
- Растирка из багульника. Измельчить растение. Затем кладут в тару 2 ложки сырья и добавляют 5 ст. л. растительного масла. Поставить томиться на слабом огне 50–60 мин. Дать настояться около 6 ч, процедить. Применять лекарство на больные участки перед сном.
- Компресс из травяного настоя. Взять по 1 ст. л. осиновых листьев и сосновых почек. Добавить в тару 200 мл кипятка, поставить варить средство на 15 мин и дать настояться час. Смочить в отваре марлю, после чего ее положить на больное место. Накрыть пакетом и приложить теплый шарф. Оставить компресс на полчаса.
- Мазь из лопуховых корней. Взять 1 ст. л. ингредиента. Смешать со 100 г свиного жира. Томить, пока масса не размягчится. Натирать средство на пораженную область.
Прогноз и профилактика
Основные принципы по предупреждению заболевания:
- Избегать любого переохлаждения.
- Стараться не поднимать тяжести.
- Не выполнять однообразную работу в сидячем положении. В течение трудового дня обязательно делать перерывы, выполнять разминающую гимнастику.
- Плавание. Оно способствует укреплению мышц спины и улучшают питание нервной ткани. Желательно чередовать их с прогулками на велосипеде.

Невралгию седалищного нерва (пояснично-крестцового отдела позвоночника) проще предупредить, чем лечить. Вот почему следует соблюдать меры по предупреждению недуга.
Однако если избежать патологии не удалось, пациент должен строго соблюдать врачебные предписания, чтобы не спровоцировать ухудшение состояния.
Полезное видео
О диагностике и лечении невралгии седалищного нерва расскажет видео:
Источник
Периферические нервы, опутывающие тело человека, обеспечивают работу мышц, чувствительность мускулатуры. Седалищному нерву, начинающемуся в поясничном отделе позвоночника и проходящему по всей ноге, отведена большая роль в двигательной активности. Сдавливание его корешков при нарушениях в работе позвоночника, воспалительных процессах, инфекциях приводит к невралгии седалищного нерва, ишиасу.
По каким симптомам можно определить ишиас
Невралгию различают по стреляющим болям, ощущению жжения по ходу нерва – в ягодицах, задней поверхности бедра, голени, наружного края стопы. Болевой синдром усиливается, когда человек ходит, занимается физической работой, стихает в состоянии покоя, лежа.
Интенсивность болей у каждого пациента может быть разной. В некоторых случаях больной не может двигаться, в других – резких болей нет, но по длине нерва беспокоит жжение, покалывание, нарушение чувствительности мышц, кожи.
Для ишиаса характерно при постукивании в области крестца подергивание отдельных мышечных пучков ягодицы.
По теме
Определить невралгию седалищного нерва помогает возникновение резких болей в поясничном отделе при поднятии вверх в состоянии лежа вытянутой ноги.
Симптом боли при ишиасе может быть постоянным, либо затихать и возникать внезапно. Сильные болевые ощущения сопровождаются временным обездвижением бедра, голени, невозможностью повернуть стопу, разгибать пальцы ног. При этом пациент может впасть в полуобморочное состояние.
Часто ишиас сочетается с люмбаго или прострелом в области поясницы. Человек с люмбагоишалгией не может разогнуться от боли, отдающей в ягодицу, ногу. Ощущения усиливаются тогда, когда пациент пытается выполнить малейшее движение, чихает или кашляет.
Точно диагностировать невралгию возможно только с помощью магнито-резонансной томографии, которая покажет изменения в позвоночнике. Хотя в легких случаях можно определить заболевание при помощи рентгенографии, компьютерной диагностики.
Исследование в лабораторных условиях спинно-мозговой жидкости выявит повышенное содержание клеточных элементов. Проведение анализов позволит установить точную причину защемления и воспаления седалищного нерва.
Лечебная терапия
Целью лечебных мероприятий для пациентов с ишиасом является устранение причины возникновения невралгических болей. Необходимо освободить сдавленные корешки нервов, улучшить состояние обменных процессов, оздоровить весь ствол позвоночника, нижние конечности.
Поможет в этом разработка комплексной терапевтической программы, включающей медикаментозные препараты, физиотерапевтические методы лечения. Хроническая форма заболевания может привести к нарушениям функций органов таза, устойчивому болевому синдрому, связанному с патологией межпозвоночных дисков.
В этом случае положительный результат принесет хирургическое вмешательство – микродискэктомия с применением оптико-волокнистого оборудования.
Препараты
Начинают лечение с подбора препаратов, позволяющих быстро снять приступ острой боли.
По теме
Ибупрофен выпускают в форме таблеток, геля, мази. Выраженная противовоспалительная активность анальгетика позволяет использовать его в терапии невралгий перорально и наружно.
Принимают таблетки в 200 мг по три-четыре штуки в день, разделив на три приема: первую дозу до еды утром, запивая достаточным количеством воды, затем в течение дня после приема пищи. Промежуток в употреблении должен быть не менее четырех часов.
В виде геля и мази лекарство втирают в зону болевых ощущений до полного впитывания от трех до четырех раз в сутки с интервалом в четыре часа. Курс лечения составляет от двух до трех недель.
Средство эффективно снимает болевые ощущения, уменьшает утреннюю скованность, отек. На прогрессирование заболевания оно не оказывает влияния.
К нестероидным противовоспалительным средствам относится Налгезин с активным веществом напроксеном. Анальгетик обеспечивает быстрое отступление острой боли уже через час после приема. Суточная доза составляет две-четыре таблетки.
По теме
Препараты этой группы противопоказаны пациентам с патологиями органов пищеварительного тракта, сердечной недостаточностью, женщинам в период беременности и лактации, детям младше девяти лет.
Использование мазей, компоненты которых снимают воспаление и боль, также приносит положительный результат. Среди распространенных и эффективных препаратов Диклофенак, обладающий сильным анальгезирующим и противовоспалительным действием. Благодаря применению мази снижается скованность движений по утрам с увеличением их объема в течение дня, исчезают болевые ощущения.
Тяжелые формы невралгии седалищного нерва излечивают с помощью более сильных медикаментозных средств:
- Карбамазепин. Хотя относят к противоэпилептическим средствам, но его назначение при ишиасе помогает расслабить мышечные и нервные ткани. Принимают лекарство до 200 мг дважды в сутки. После прекращения болевых спазмов, что происходит на второй-третий день лечения, дозу уменьшают.
- Габапентин в капсулах. Прописывают взрослым пациентам с нейропатическими болями в суточной дозе 900 мг, разделив ее на три приема.
- Относящийся к группе антидепрессантов Амитриптилин. Оказывает сильное антиневралгическое действие. Его назначают по одной или половине таблетки в 25 мг ежедневно на протяжении трех-четырех недель.
Все препараты, применяемые для устранения невралгических болей, должны быть согласованы с лечащим врачом.
Физиотерапия
Физиотерапия используется в лечении воспалений, защемления нервов в качестве как дополнительного, так и самостоятельного способа.
Для борьбы с болевым синдромом используют:
- ультрафонофорез;
- лазерное облучение;
- короткоимпульсивные и диадинамические токи;
- ультразвук;
- массаж.
Благодаря фонофорезу Новокаин с Дибазолом сразу попадает в кровеносные сосуды, а затем в клетки пораженных тканей. Преобразование механической энергии в тепловую приводит к усилению биохимических реакций, стимулированию окислительно-восстановительных процессов в области седалищного нерва.
Инфракрасные лучи лазера безопасны и дают высокий клинический эффект при ишиасе.
Хорошо снимает воспаление воздействие электромагнитного поля, разогревая зону боли. Токи применяются во время снятия первичных воспалений.
По теме
Для ультразвука характерно положительное влияние на чувствительность нервных рецепторов, обменные процессы.
В задачу массажа входит улучшение кровообращения, лимфооттока в области поясницы, нижних конечностей, купирование болевого синдрома, нормализация мышечного тонуса. Процедура проходит как на здоровых, так и пораженных областях, но выполнение ее должно проводиться специалистом.
Ишиас встречается очень часто у категории людей, имеющих патологии позвоночника – остеохондроз, межпозвоночная грыжа, деятельность которых связана с тяжелыми физическими нагрузками, с работой на холоде.
Чтобы не встретиться с невралгическими болями, исключить ограничение движения, необходимо следить за здоровьем позвоночника, заниматься гимнастикой. А при первых симптомах ишиаса надо обращаться за помощью к специалисту.
Источник

