Воспаление хрящевой ткани лечение

Хондрит — это воспаление хрящевой ткани. Обычно заболевание локализуется в области носовой перегородки, наружного уха, гортани и коленного сустава. Однако чаще всего выявляется реберный хондрит. Заболевание протекает медленно, но иногда очаг поражения разрастается до огромных размеров, требуя оперативного хирургического вмешательства.
Причины появления
Основной причиной хондрита, как считается, могут стать осложнения инфекционных заболеваний. Возбудителями хондрита являются золотистый стафилококк, синегнойная палочка, пневмококк и прочие болезнетворные микроорганизмы и вирусы. Они проникают извне через различные порезы и ранки или попадают в надхрящницу с потоком крови из очага инфекции, находящегося в организме. Но есть и другие причины развития хондрита. К ним относятся:
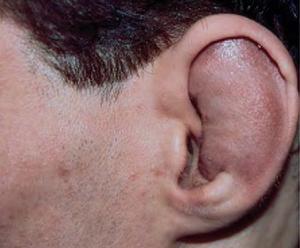
- травмы хряща, причем от глубоких порезов до мелких царапин (например, повреждение в области уха может вызвать хондрит ушной раковины);
- наличие фурункулов, экзем и прочих воспалительных процессов;
- ожоги и обморожения;
- бесконтрольное применение медикаментов;
- осложнения при таких заболеваниях, как сахарный диабет, бронхиальная астма, туберкулез, ревматоидный артрит и др.;
- укусы пчел, ос и прочих насекомых;
- некачественное проведение косметических процедур;
- отсутствие личной гигиены.
Виды и симптомы
В медицине различают несколько видов заболевания, разделяющихся по степени тяжести:
- Серозный хондрит возникает при поражении хрящевых тканей. Чаще всего он протекает в легкой форме, но при отсутствии своевременного лечения способен трансформироваться в гнойный тип.
- Гнойный хондрит имеет широкий очаг поражения, захватывая весь хрящик. В запущенных случаях возникает риск серьезной деформации пораженного органа.
 Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Симптомы болезни зависят от участка поражения:
- Реберный хондрит проявляется острой болью при любом движении грудной клетки, а также во время глубокого вдоха. Кожный покров краснеет, появляется небольшая отечность.
- Хондрит коленного сустава проявляется небольшой болью при пальпации, отечностью и возникновением хрустящих звуков при движении ногой.
- Патология ушной раковины характеризуется отечностью и посинением кожи в области уха. Болевые ощущения незначительны, однако заболевание нередко сопровождается повышением температуры, приступами тошноты, слабостью и потерей аппетита.
- Если поражается носовая перегородка, то возникает деформация носа, сопровождающаяся болезненными ощущениями и постоянной заложенностью.
- Патология гортани вызывает расстройство дыхания, отечность хрящевой ткани, возникновение гнойника. При этом становится трудно глотать, человек чувствует слабость и отсутствие аппетита.
Способы лечения
Хондрит достаточно просто диагностировать, так как болезнь сопровождается определенными симптомами. Однако врач может назначить дополнительные обследования для более детального изучения патологии, выявления деформаций, определения риска возникновения осложнений. Для этого пациент проходит такие виды диагностических мероприятий, как:
- анализ крови;
- рентген;
- ларингоскопия;
- риноскопия;
- биопсия хряща;
- МРТ.
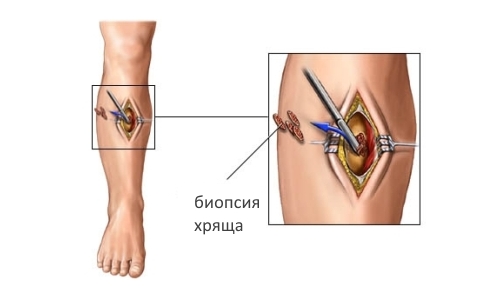
В зависимости от локализации воспаленного хряща врач устанавливает способ устранения болезни. Чтобы устранить инфекцию и снять болевой синдром, пациенту прописывают нестероидные препараты, иммунодепрессанты или анальгезирующие средства.
На начальных стадиях воспаления хряща в области ребра или коленного сустава эффективны электрофорез, лазерное лечение, УФ-облучение, УВЧ-терапия. А для скорейшего выздоровления пациенту назначают различные физиотерапевтические процедуры.
При воспалении в области уха или носа патологию нередко можно лечить народными средствами. Для этого применяют компрессы и примочки из отвара лечебных растений.
Однако использование домашних рецептов необходимо согласовать с лечащим врачом.
Хирургическое вмешательство предусматривает удаление пораженной хрящевой ткани во время операции.
Чтобы не произошло рецидива, необходимо придерживаться простых правил во время реабилитационного периода.
- Во-первых, не допускать травмирования ребер, колен, носовой перегородки, ушной раковины и гортани.
- Во-вторых, после лечения принимать только те медикаменты, которые назначил врач.
Не заниматься самолечением, а все народные рецепты согласовывать с доктором. В-третьих, регулярно проходить медицинское обследование и своевременно лечить все заболевания, которые способны вызвать хондрит. Особое внимание стоит уделить инфекционным болезням.
Источник

Рецидивирующий полихондрит – редкое воспалительное заболевание, поражающее хрящевые структуры и соединительную ткань различных органов и систем. Предположительно имеет аутоиммунную природу. Самым распространенным симптомом является поражение ушных раковин, далее, в порядке убывания – артрит, хондрит носовой перегородки, разнообразные поражения глаз, поражение дыхательной системы (трахеи, гортани и бронхов), воспалительные процессы в сердечно-сосудистой системе. Вначале протекает волнообразно. Со временем периоды обострений и ремиссий часто сменяются постепенно прогрессирующим течением. Лечение рецидивирующего полихондрита обычно консервативное, с использованием глюкокортикоидов. При тяжелом поражении трахеи, гортани и сердечных клапанов требуется оперативное вмешательство.
Общие сведения
Рецидивирующий полихондрит – болезнь воспалительного характера, поражающая хрящи и соединительную ткань. Могут страдать уши, суставы, носовая перегородка, трахея, гортань, сердечные клапаны, глаза, кровеносные сосуды и почки. В начальный период обычно наблюдается серия обострений и ремиссий. В последующем течение ревматического полихондрита часто становится прогредиентным. Лечение, в основном, консервативное. В ряде случаев приходится проводить операции, чтобы восстановить функции поврежденных в результате воспаления жизненно важных органов.
Болезнь может развиться в любом возрасте, однако пик заболеваемости приходится на период от 40 до 50 лет. Женщины и мужчины болеют одинаково часто. Рецидивирующий остеохондрит относится к числу очень редких заболеваний – к настоящему моменту во всем мире зарегистрировано всего около 800 случаев. Причины, провоцирующие факторы и механизмы развития пока неизвестны, однако, характерные изменения уровня антител в крови позволяют предположить, что болезнь имеет аутоиммунный характер.
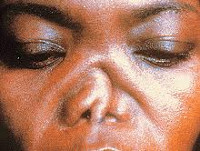
Рецидивирующий полихондрит
Симптомы
Клинические проявления рецидивирующего полихондрита разнообразны по месту поражения, продолжительности и выраженности. В первые годы болезни течение обычно рецидивирующее, волнообразное, в последующем может сменяться прогрессирующим. Рецидивы могут наблюдаться как в одной и той же области, так и в разных. Дебют болезни может напоминать лихорадку неясного генеза и сопровождаться повышением температуры, слабостью и болью в мышцах. В последующем к общим симптомам присоединяются локальные воспалительные процессы.
Первое место по частоте поражения занимают ушные раковины (от 85 до 95% случаев). Ухо становится болезненным, отечным, уплотненным и приобретает фиолетово-багровый оттенок. Мочка при этом остается интактной. Воспаление обычно двухстороннее: во время первой атаки поражается одно ухо, во время последующих – другое или оба. Атака длится от нескольких дней до нескольких недель, затем симптомы исчезают. В результате повторных воспалительных процессов количество хрящевой ткани уменьшается, и ухо деформируется, становится бесформенным, отвисшим и дряблым. Если воспаление распространяется на среднее и внутреннее ухо, возможны слуховые и вестибулярные расстройства.
На втором месте по распространенности – артропатии (от 52 до 85% случаев). Могут проявляться в виде артралгий, моно- или полиартритов и захватывать крупные и мелкие суставы, а также грудино-реберные сочленения. В последнем случае возможны боли и ограничение дыхательных экскурсий легких. Деформации в результате воспаления не возникает. Симптомы проходят самостоятельно или на фоне приема НПВП. Чуть реже наблюдается хондрит носовой перегородки (от 48 до 72% случаев), сопровождающийся ринореей, заложенностью, неприятным чувством распирания и носовыми кровотечениями. При длительном воспалении или повторных атаках хрящ сморщивается, в результате чего спинка носа спадается и развивается седловидная деформация.
Поражение глаз отмечается в 50% случаев. Возможна офтальмоплегия, периорбитальный отек, проптоз с хемозом (выпячивание глазного яблока, сопровождающееся отеком конъюнктивы), реже – склерит, эписклерит, конъюнктивит и сухой кератоконъюнктивит, увеит, ретинопатия, ишемическая нейропатия глазного нерва, артериальные и венозные тромбозы сетчатки. Примерно в четверти случаев при рецидивирующем полихондрите возникает поражение дыхательных путей. В некоторых случаях ограниченное воспаление может протекать бессимптомно и не оказывать влияния на состояние пациента. Однако в целом это – наиболее тяжелое проявление рецидивирующего полихондрита, занимающее первое место в числе причин смерти пациентов.
При поражении трахеи и гортани появляется одышка, непродуктивный кашель, затруднения дыхания, боли, осиплость голоса и дисфония. При воспалении в области бронхов развивается клиническая картина, напоминающая бронхиальную астму. На ранних стадиях воспаления затруднения дыхания обусловлены отеком соединительной ткани. В последующем, вследствие разрушения хрящей возможно спадение пораженных участков дыхательных путей при глубоком, резком вдохе и выдохе.
Слуховые и вестибулярные нарушения наблюдаются у каждого четвертого больного рецидивирующим полихондритом. Возможен шум в ушах, снижение слуха, ощущение заложенности уха и головокружения. Еще одна группа симптомов, выявляемая в каждом четвертом случае рецидивирующего полихондрита и, как и поражение дыхательных путей, нередко становящаяся причиной смерти больных, – поражение сердечно-сосудистой системы. Чаще всего при рецидивирующем полихондрите наблюдается аортальная недостаточность, реже развиваются аритмии, перикардиты и нарушения проводимости.
Диагностика
Редкость заболевания и разнообразие клинической симптоматики создают немалые трудности при диагностике. Симптомы рецидивирующего остеохондрита могут напоминать проявления бронхолегочных инфекций, травматических повреждений, аллергии, опухолей и различных ревматических заболеваний. В среднем диагноз «рецидивирующий полихондрит» выставляется спустя год или более после появления первых симптомов. Большинство пациентов проходит обследование у нескольких узких специалистов. Ситуацию осложняет отсутствие патогномоничных инструментальных и лабораторных тестов, применяемых для выявления рецидивирующего полихондрита.
В настоящее время при постановке диагноза рецидивирующий полихондрит чаще всего применяют критерии McAdam, основывающиеся на клинических симптомах болезни. Диагноз считается достоверным при выявлении трех из шести признаков:
- Двусторонний воспалительный процесс в области ушных раковин.
- Наличие неэрозивного серонегативного артрита.
- Воспаление в области носовой перегородки.
- Поражение глаз.
- Воспаление хрящевых структур трахеи, гортани и бронхов.
- Вестибулярные нарушения.
В анализах крови определяются изменения, характерные для воспалительного процесса: лейкоцитоз, повышение СОЭ, анемия, увеличение количества альфа- и гамма-глобулинов. При поражении дыхательной системы на рентгенограммах выявляется стеноз трахеи. Для уточнения степени стеноза, оценки изменений в подсвязочном пространстве и окружающих тканях выполняется компьютерная томография и магнитно-ядерная томография. При поражении суставов на рентгеновских снимках наблюдается картина, характерная для ревматоидного артрита: эрозии, сужение суставной щели, периартикулярный остеопороз.
Дифференциальную диагностику необходимо проводить с ревматоидным артритом, гранулематозом Вегенера, системной красной волчанкой и артериитом Такаясу. При этом следует учитывать, что в 25-35% случаев рецидивирующий полихондрит наблюдается в сочетании с другими аутоиммунными заболеваниями.
Лечение
При легких поражениях и воспалительных процессах средней тяжести применяются невысокие дозы глюкокортикоидов (15-20 мг). В тяжелых случаях (поражение аорты, сердца, сосудов, дыхательных путей, почек, глаз и внутреннего уха) дозу глюкокортикоидов увеличивают до 40-60 мг. Возможна пульс-терапия, а также комбинация с цитостатическими иммунодепрессантами. При тяжелых поражениях бронхов, трахеомаляции, стенозах гортани и трахеи необходимы хирургические вмешательства: трахеоборонхиальное стентирование, сегментарная резекция бронхов или трахеостомия. Развитие аортальной недостаточности является показанием для протезирования клапана либо участка аорты.
Прогноз при рецидивирующем полихондрите зависит от локализации, тяжести поражения и частоты рецидивов. Продолжительность жизни пациентов после появления первых симптомов рецидивирующего полихондрита колеблется от 10 месяцев до 20 лет.
Источник
Что представляет собой хрящевая ткань?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Скелет каждого человека состоит из костной и хрящевой ткани. В этом тандеме кости отвечают за прочность конструкции и обеспечивают прочность скелета.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Хрящи относятся к вариантам соединительной ткани и ответственны за упругость соединения отдельных элементов скелета друг с другом, готовности к амортизации. За счет готовности хрящевой ткани связывать воду она способна сопротивляться нагрузкам на сжатие.
Причины
Существует ряд факторов, которые способствуют появлению воспалительных процессов в суставах стопы. А именно:
- аутоиммунные процессы — это серьёзноезаболевание в иммунной системе, вследствие чего организм вырабатывает антитела, которые поражают мягкие ткани стопы и вызывают воспаление в них;
- генетическая предрасположенность к определённым заболеваниям, способствующих развитию воспаления суставов ног;
- ушибы и переломы костей ступни;
- растяжение, воспаление и разрыв связок;
- длительные и частые чрезмерные нагрузки, которые приводят к микротравмам суставов и воспаление мягких тканей стопы;
- частые инфекционные заболевания, такие как гепатит, туберкулёз;
- сильное переохлаждение;
- сахарный диабет;
- грибковые инфекции;
- наличие вредных привычек (курение и частое употребление алкоголя);
- неправильное питание, которое вызывает нарушение обменных процессов.
Заболевания, вызывающие воспаление суставов
Многие пациенты спрашивают: как называется воспаление суставов в медицинской терминологии? Чаще всего, воспалительный процесс в суставной ткани спровоцирован различными заболеваниями, поэтому определенного названия не имеет.
Чаще всего, артрит становится фактором развития воспаления в суставе. Этот недуг может проявляться в различной форме и сопровождаться разной по интенсивности симптомами.
Остеоартрит
Остеоартрит – это воспалительный процесс, локализующейся в хрящевой ткани, который выстилает сустав. Вследствие прогрессирования недуга происходит износ суставной ткани, и появляются сильные боли. Обычно наблюдается у людей старше 40 лет. Развитие заболевания можно определить по наличию некоторых признаков:
- боль в области сустава, интенсивность которой может увеличиваться при движении;
- при пальпации больного места, можно диагностировать появление уплотнений;
- после ночного отдыха человек может чувствовать легкую скованность, которая проходит через 30 минут;
- пациент не может спокойно двигаться и ощущает сильные приступы боли;
- ощущается постоянное напряжение в пораженном участке;
- в момент движения можно услышать хруст сустава.
При наличии подобных признаков, не стоит заниматься самолечением, необходимо в срочном порядке обратиться в медицинское учреждение.
Подагра
Это заболевание является одной из форм артрита. Может сопровождаться болезненными ощущениями в суставах, который становятся интенсивнее при любом движении. недуг развивается на фоне повышенной концентрации мочевой кислоты с суставной ткани и крови. Заболевание может перейти в хроническую форму и спровоцировать деформацию сустава. Подагра проявляется в виде группы определенных симптомов:
- приступы острой боли, которые усиливаются в ночное время суток;
- гиперемия кожных покровов в области пораженной суставной ткани;
- тремор и слабость в пораженных конечностях;
- приступы головной боли;
- гиперемия и затвердение тканей в области большого пальца ноги;
- температура при воспалении сустава.
При развитии этого недуга, у 15-20% пациентов, наблюдается появление мочекаменной болезни почек, которая развивается, если подагру вовремя не пролечить.
Узнайте больше про подагру на нашем сайте.
Ревматоидный артрит
Это редкое заболевание суставной ткани, которое диагностируется у 1-2% всего населения. Подобный недуг можно отнести к аутоиммунным процессам в организме, при которых происходит атака здоровых клеток организма, при чем в первую очередь страдает суставная ткань. Выявить болезнь можно по некоторым признакам:
- если при развитии воспалительного процесса болит левая нога, то скорее всего правая тоже поражена недугом;
- После ночного отдыха пациент ощущает напряженность сустава, которая может беспокоит в течение всего дня и пройти только в вечернее время;
- общее недомогание, которое может проявляться в виде: сонливости, отказа от приема пищи, головокружении и т.д.
Медицинские работники выделяют и другие заболевания, которые могут вызвать воспалительный процесс в суставной ткани, проявляющийся в большей или меньшей степени.
- Волчанка.
- Ревматизм.
- Клещевой боррелиоз.
- Ревматическая полимиалгия.
- Анкилозирующий спондилоартрит.
- Туберкулез сустава.
- Болезнь Крона.
- Кокцидиодомикоз.
Появление этих заболеваний, может спровоцировать ухудшение состояния больного и привести к полной потери трудоспособности. Поэтому, если у больного диагностировано какой-либо из этих недугов, запрещаются любые попытки самолечения.
Роль суставов и причины их разрушения ↑
Суставы представляют собой подвижные механические соединения, предназначенные для изменения положения тела в пространстве, поэтому разрушение суставов не только сопровождается болями, но и может привести к полной неподвижности.
К группе артрозов относится несколько заболеваний, которые по десятой международной классификации считаются синонимами: артроз, остеоартрит, остеоартроз и деформирующий артроз. Особняком стоит коксартроз.
В некоторых случаях не пролеченные воспалительные заболевания могут закончиться полным разрушением суставного сухожилия, сумки или хряща.
Болезни, разрушающие суставы, могут быть вызваны:
- травмами и регулярными микротравмами;
- возрастными изменениями;
- генетической предрасположенностью;
- чрезмерными нагрузками;
- лишним весом, ведущим к постоянному травмированию сустава;
- гормональными нарушениями или нарушениями обмена веществ;
- регулярным приемом вредных веществ (кофеин, никотин и алкоголь) или лекарственных препаратов (кортикостероиды);
- анатомическими особенностями строения скелета или заболеваниями позвоночника, способствующими неравномерному распределению нагрузки на суставы (например, сколиоз, дисплазия тазобедренного сустава или врожденные вывихи бедра);
- инфекционным процессом;
- неврологическими нарушениями в конечностях;
- нарушением кровообращения в суставе.
Нарушения в работе суставов могут быть вызваны не одним, а сочетанием нескольких факторов риска.
Что такое артрит?
Артрит – это общее название воспалительных болезней суставов, при которых человек ощущает боль, в особенности при ходьбе или при физической нагрузке. Воспаление поражает внутреннюю (синовиальную) оболочку сустава. Подобное состояние медики называют синовитом. При нем происходит накопление выпота (синовиальной жидкости) непосредственно в полости сустава. Воспалительный экссудат формирует условия для последующего застоя венозного и лимфатического оттока в зоны сустава, а это приводит к стимулированию артрита.
В процессе развития болезни воспалению могут подвергаться и многие структуры суставов: хрящи, головки костей, сухожилия, связки и другие части мягкой ткани. Если заболевание поражает один сустав, то такой воспалительный процесс называют моноартритом, а если несколько – полиартритом.
Артрит – общее название для воспалительных заболеваний суставов
Восстановление хрящевой ткани суставов препаратами и народными средствами
Чем старше мы становимся, тем больше внимания следует уделять нашим суставам и позвоночнику. С возрастом естественные процессы обновления и восстановления хрящевой ткани, а также синовиальной жидкости существенно замедляются. Для профилактики и лечения суставной патологии рекомендуется изменение рациона, дозированная физическая нагрузка и употребление специальных лекарственных препаратов хондропротекторов.
Источник
