Воспаление головок плюсневых костей
Ïðèâåòñòâóþ âñåõ! Ïðîñòèòå çà ñòîëü äîëãîå îæèäàíèå âòîðîãî ïîñòà, î÷åíü òÿæåëûå ðàáî÷èå ïðàçäíèêè, äà è ñàì ïîñò îêàçàëñÿ ñëîæíåå, ÷åì ÿ ïðåäïîëàãàë. Òåì, êòî íå ÷èòàë ïåðâîãî ïîñòà íàñòîÿòåëüíî ðåêîìåíäóþ îçíàêîìèòüñÿ, èíà÷å áóäåò òðóäíî ïîíÿòü î ÷åì ðå÷ü â ýòîì ïîñòå Ñòîïà ÷àñòü 1 (àíàòîìèÿ)
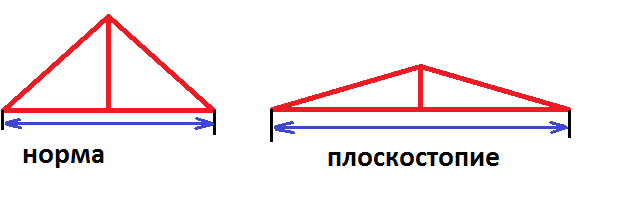
Íà÷íåì ñ ìàòåðè âñåõ ïðîáëåì ñòîïû: Ïëîñêîñòîïèå
Ýòî ïîæàëóé ñàìàÿ ðàñïðîñòðàíåííàÿ ïàòîëîãèÿ ñòîïû, à òàê æå êëþ÷ ê ïîíèìàíèþ âñåõ îñòàëüíûõ çàáîëåâàíèé. Êîðîòêî, ïëîñêîñòîïèå ýòî ñíèæåíèå âûñîòû ñâîäîâ ñòîïû(ïðîäîëüíîãî è/èëè ïîïåðå÷íîãî.  çàâèñèìîñòè îò òîãî, êàêîé ñâîä ñíèæåí, âûäåëÿþò ïðîäîëüíîå (ñíèæåíà âûñîòà ïðîäîëüíîãî ñâîäà), ïîïåðå÷íîå (ñíèæåíà âûñîòà ïîïåðå÷íîãî ñâîäà) è êîìáèíèðîâàííîå (ñíèæåíà âûñîòà êàê ïðîäîëüíîãî, òàê è ïîïåðå÷íîãî ñâîäîâ) ïëîñêîñòîïèå. Ïëîñêîñòîïèå äåëèòñÿ íà ñòåïåíè, â çàâèñèìîñòè îò ñòåïåíè ñíèæåíèÿ ñâîäà. Ýòà ÷àñòü äëÿ îñîáåííî äîòîøíûõ). Çîëîòûì ñòàíäàðòîì îïðåäåëåíèÿ ñòåïåíè ïëîñêîñòîïèÿ ÿâëÿåòñÿ ðåíòãåí. Îí äåëàåòñÿ ñ íàãðóçêîé, ò.å. ÷åëîâåê ñòîèò íà íîãàõ âî âðåìÿ èññëåäîâàíèÿ.
Ñíèìîê ïðîäîëüíîãî ñâîäà äåëàåòñÿ â áîêîâîé ïðîåêöèè, âåðøèíîé ñâîäà è ïðîåêöèåé óãëà ÿâëÿåòñÿ ñî÷ëåíåíèå ëàäüåâèäíîé è êëèíîâèäíîé êîñòåé.
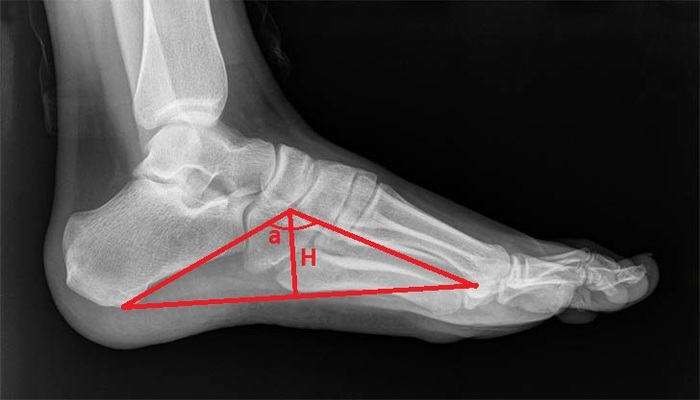
Êàðòèíêà íå ñîâñåì ïðàâèëüíàÿ, ïîòîìó ÷òî òóò ñòîïà áåç íàãðóçêè, íå íàøåë äðóãîãî êà÷åñòâåííîãî ñíèìêà, íî ñóòü ÿñíà.
1 ñòåïåíü: h = 35-25ìì, a = 130-140;
2 ñòåïåíü: h = 24-17ìì, a = 141-155;
3 ñòåïåíü: h = ìåíåå 17ìì, a = áîëåå 155;
Ñíèìîê ïîïåðå÷íîãî ñâîäà äåëàåòñÿ â ïðÿìîé ïðîåêöèè, îïðåäåëÿåòñÿ óãîë îòêëîíåíèÿ 1 ïëþñíåâîé êîñòè îòíîñèòåëüíî 2.
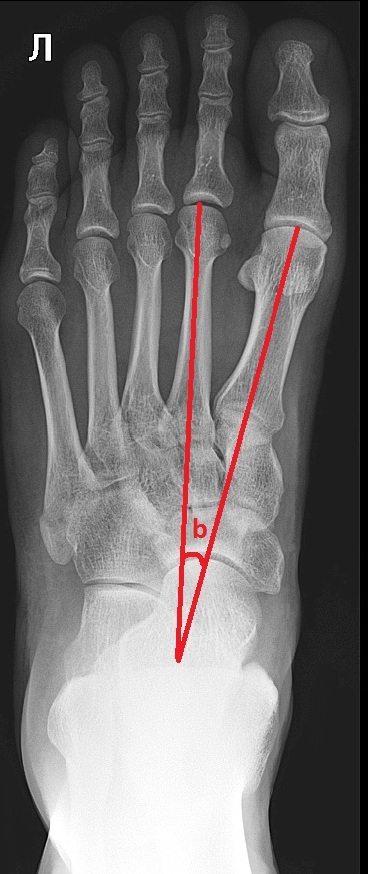
Òóò ìîæåò âîçíèêíóòü íåäîïîíèìàíèå. Åñëè ñ ïðîäîëüíûì ñâîäîì âñå ÿñíî è ìû èçìåðÿåì èìåííî åãî âûñîòó, òî çäåñü ìû èçìåðÿåì íå âûñîòó ñâîäà, à ñòåïåíü ðàñõîæäåíèÿ ïëþñíåâûõ êîñòåé. Ýòî ñâÿçàíî ñ òåì, ÷òî â íîðìå ïîïåðå÷íîãî ñâîäà âî âðåìÿ íàãðóçêè ñòîïû íåò. Ïîä íàãðóçêîé àðêà ïîïåðå÷íîãî ñâîäà èñ÷åçàåò, ïëþñíåâûå êîñòè ñòàíîâÿòñÿ âðÿä. Ïîìíèòå, êàê óñòðîåí ïîääåðæèâàþùèé àïïàðàò ïîïåðå÷íîãî ñâîäà? Ýòî â îñíîâíîì ìåæïëþñíåâûå ñâÿçêè è ìûøöà ïðèâîäÿùàÿ áîëüøîé ïàëåö. Ò.å. ñòðóêòóðû, íàïðàâëåííûå ïîïåðå÷íî îòíîñèòåëüíî ïëþñíåâûõ êîñòåé. Èõ îñëàáëåíèå âûçûâàåò íå ñòîëüêî óïëîùåíèå, ñêîëüêî ðàñõîæäåíèå ïëþñíåâûõ êîñòåé êàê âååð (âàæíûé ìîìåíò äëÿ ïîíèìàíèÿ Hallux valgus è äåôîðìàöèè Òåéëîðà).
1 ñòåïåíü: b = 10-12
2 ñòåïåíü: b = 15-30
3 ñòåïåíü: b = 30
Òàê æå ìîæíî ðàçäåëèòü ïëîñêîñòîïèå íà âðîæäåííîå è ïðèîáðåòåííîå. Ïëîñêîñòîïèå ïî÷òè âñåãäà âðîæäåííîå. Ðåæå îíî âîçíèêàåò íà ôîíå ïîñòîÿííîé ïåðåãðóçêè è íåðàöèîíàëüíîé îáóâè. Ñàìûé ÷àñòûé âàðèàíò ïðèîáðåòåííîãî ïëîñêîñòîïèÿ ýòî ñíèæåíèÿ âûñîòû ñâîäîâ âî âðåìÿ áåðåìåííîñòè. Ïðîèñõîäèò ãîðìîíàëüíàÿ ïåðåñòðîéêà, êîòîðàÿ âåäåò ê ðàçìÿã÷åíèþ ñîåäèíèòåëüíîé òêàíè, â ò.÷ ñâÿçîê è õðÿùåé (êñòàòè, ïîýòîìó èíîãäà âîçíèêàåò òàêàÿ ïàòîëîãèÿ áåðåìåííûõ, êàê ñèìôèçèò. Îðãàíèçì ãîòîâèò òàç ê ðîäàì, óâåëè÷èâàÿ òàêèì îáðàçîì ïîäâèæíîñòü êîñòåé òàçà. Ê ñîæàëåíèþ, èíîãðäà îò ýòîãî ñòðàäàåò âåñü îðãàíèçì, ò. å. Ðàçìÿã÷àåòñÿ âñÿ ñîåäèíèòåëüíàÿ êàíü, à çíà÷èò è ñâÿçêè ñòîïû. Ïëþñ ðåçêîå óâåëè÷åíèå ìàññû òåëà è ñìåùåíèå öåíòðà òÿæåñòè êïåðåäè. Âñå ýòî ïðèâîäèò ê òîìó, ÷òî ñâÿçêè ñòîïû îñëàáåâàþò è áîëüøå íå ìîãóò â ïîëíîé ìåðå ñîïðîòèâëÿòüñÿ íàãðóçêå. Ýòî ïðèâîäèò ê ðàñõîæäåíèþ ïëþñíåâûõ êîñòåé (ñì. Hallux valgus è äåôîðìàöèÿ Òåéëîðà).
×åì æå ïëîõî ïëîñêîñòîïèå? Ñàìûé î÷åâèäíûé âûâîä ýòî óìåíüøåíèå àìîðòèçàöèè. Êàê íà ìàøèíå ñðåçàòü ïðóæèíû (÷åì âûøå ãîðû, òåì íèæå ïðèîðû, ïðàâäà?). Ýòî âûçûâàåò ïåðåãðóçêó ñóñòàâîâ è ïîçâîíî÷íèêà. ×òî åùå? Íàòÿæåíèå ïëàíòàðíîé ôàñöèè, âîçíèêàþùåå èç-çà îòíîñèòåëüíîãî óäëèíåíèÿ ñòîïû çà ñ÷åò óåëè÷åíèÿ óãëà ïðîäîëüíîãî ñâîäà. Íàòÿæåíèå ôàñöèè âûçûâàåò ïëàíòàðíûé ôàñöèèò è ïÿòî÷íûå øïîðû. Òàê æå âîçíèêàþò îòêëîíåíèå 1 ïëþñíåâîé êîñòè ýòî Hallux valgus, îòêëîíåíèå 5 ïëþñíåâîé êîñòè äåôîðìàöèÿ Òåéëîðà, çà ñ÷åò ðàñõîæäåíèÿ ïëþñíåâûõ êîñòåé ïîä äåéñòâèåì èõ ðàñõîæäåíèÿ ïëþñíåâûõ êîñòåé. Åñòü åùå îäíà ïðîáëåìà: âàëüãóñíàÿ äåôîðìàöèÿ ãîëåíîñòîïíîãî ñóñòàâà (èç-çà óìåíüøåíèÿ âûñîòû ïðîäîëüíîãî ñâîäà). Òåïåðü ïîíèìàåòå, ïî÷åìó ïëîñêîñòîïèå ýòî êëþ÷ êî âñåìó? Íå âîëíóéòåñü, ìû ïîäðîáíî ðàçáåðåì ýòè ïàòîëîãèè îòäåëüíî.
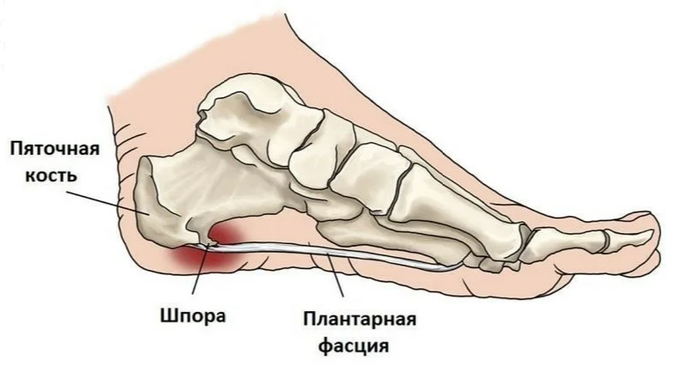
Ïëàíòàðíûé ôàñöèèò
Ïî ñóòè ýòî ìèêðîíàäðûâû ïëàíòàðíîé ôàñöèè èç-çà åå ïåðåðàñòÿæåíèÿ. Âî âðåìÿ óìåíüøåíèÿ âûñîòû ïðîäîëüíîãî ñâîäà âîçíèêàåò óäëèíåíèå ñòîïû, à çíà÷èò âçàèìîóäàëåíèå òî÷åê ïðèêðåïëåíèÿ ôàñöèè, êàê ñëåäñòâèå åå ïåðåðàñòÿæåíèå.
Ïðîÿâëÿåòñÿ îí áîëÿìè ïî ïîäîøâå ñòîïû.
Íàèáîëåå ÷àñòî íàäðûâû ôàñöèè âîçíèêàþò ó ïðèêðåïëåíèÿ ê ïÿòêå. Ïðîèñõîäèò ýòî èç-çà òðàïåöèåâèäíîé ôîðìû ôàñöèè. Îíà øèðå ó ïðèêðåïëåíèÿ ê ïëþñíåâûì êîñòÿì è Óæå ó ïðèêðåïëåíèÿ ê ïÿòêå, ÷òî âûçûâàåò êîíöåíòðàöèþ ýíåðãèè ó ïÿòêè.
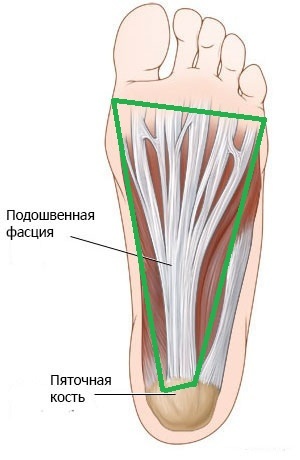
Âîçíèêàåò òî, ÷òî íàçûâàåòñÿ ïÿòî÷íàÿ øïîðà. Ò.å. ïÿòî÷íàÿ øïîðà ýòî ÷àñòíûé ñëó÷àé ïëàíòàðíîãî ôàñöèèòà. Åå âûäåëÿþò îòäåëüíî òîëüêî áëàãîäàðÿ ðåíòãåíîëîãè÷åñêîé êàðòèíå.
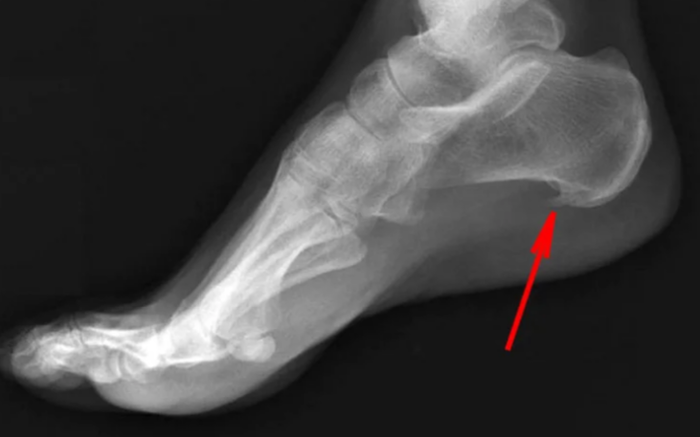

Ìèêðîíàäðûâû íå ïðîõîäÿò áåññëåäíî äëÿ îðãàíèçìà, îíè íå ïðîñòî âûçûâàþò áîëü, à çàïóñêàþò âîñïàëèòåëüíûé ïðîöåññ â ìåñòàõ ðàçðûâîâ. Ýòî çàùèòíàÿ ðåàêöèÿ îðãàíèçìà, òàê îí ïûòàåòñÿ âîññòàíîâèòü ðàçîðâàííóþ ôàñöèþ. Åñëè îðãàíèçìó äîëãî íå óäàåòñÿ âîññòàíîâèòü ðàçðûâ, îí íå íàõîäèò íè÷åãî ëó÷øå, ÷åì çàìåñòèòü ñâÿçêó â îáëàñòè ðàçðûâà êîñòüþ. (Åñëè êîïíóòü ãëóáæå — ýòî êîíå÷íî æå íå êîñòü â îáùåì ñìûñëå, íî ñóòü òà æå). Òàêàÿ òêàíü íàèìåíåå òðåáîâàòåëüíà ê ïèòàòåëüíûì âåùåñòâàì è áóäåò ïðî÷íåå, ïîýòîìó ýòî ïîæàëóé ñàìûé ëîãè÷íûé âûõîä. Ïîëó÷àåòñÿ, ÷òî ïÿòî÷íàÿ øïîðà ýòî íèêàêîé íå øèï, êîòîðûé âðåçàåòñÿ â ìÿãêèå òêàíè è âûçûâàåò áîëü, à îêîñòåíåâøàÿ ñâÿçêà, è ñàìà ïî ñåáå øïîðà íå âûçûâàåò áîëü, êîñòü íå ìîæåò áîëåòü. Ýòî ïðîñòî ðåíòãåíîëîãè÷åñêîå ïðîÿâëåíèå äëèòåëüíîãî âîñïàëèòåëüíîãî ïðîöåññà â ïëàíòàðíîé ôàñöèè. Ïîýòîìó èäåè ïî ïîâîäó «ñðóáàíèÿ» ýòîãî «øèïà» áåñïî÷âåííû.
Ëå÷åíèå áóäåò çàêëþ÷àòüñÿ â ïåðâóþ î÷åðåäü â óêîðî÷åíèè ñòîïû. Êàê ýòîãî ìîæíî äîáèòüñÿ? Ïîäíÿòü ñâîä îðòîïåäè÷åñêîé ñòåëüêîé, òåì ñàìûì óìåíüøèâ óãîë, à çíà÷èò óñòðàíèâ ïðè÷èíó óäëèíåíèÿ ñòîïû. Èíîãäà ýòîãî íåäîñòàòî÷íî, ÷òî áû ïîáîðîòü áîëü, ò.ê. áîëü âîçíèêàåò èç äâóõ êîìïîíåíòîâ: ïåðâûé, ýòî íåïîñðåäñòâåííî íàäðûâ. Òàêàÿ áîëü âîçíèêàåò ïîñëå äëèòåëüíîé õîäüáû. Âòîðîé, ýòî âîñïàëåíèå, òàêàÿ áîëü áåñïîêîèò óòðîì èëè ïîñëå íåáîëüøîãî îòäûõà è ïðîõîäèò âî âðåìÿ õîäüáû. Òàêèì îáðàçîì, áîëü ïîñëå õîäüáû õàðàêòåðíà äëÿ íà÷àëà çàáîëåâàíèÿ, à óòðåííÿÿ áîëü ýòî óæå äëèòåëüíûé ïðîöåññ.
Âîñïàëèòåëüíûé êîìïîíåíò ìîæåò çàïóñêàòü ñåáÿ ñàì. Ò.å. äàæå óñòðàíèâ ïðè÷èíó, âûçâàâøóþ âîñïàëåíèå, îíî íå ïðîõîäèò èç-çà âîçíèêíîâåíèÿ ïîðî÷íîãî êðóãà, ïðè êîòîðîì âîñïàëèòåëüíûå öèòîêèíû ïîñòîÿííî ïîääåðæèâàþò ýòîò ïðîöåññ. Íà ïîìîùü ïðèõîäÿò ÍÏÂÏ è â òÿæåëûõ ñëó÷àÿõ ìåñòíîå ââåäåíèå ÃÊ, ò.í. Áëîêàäà (ñàìûé ðàñïðîñòðàíåííûé ïðåïàðàò äëÿ ýòèõ öåëåé Äèïðîñïàí). Ýòî ãðóïïû ïðîòèâîâîñïàëèòåëüíûõ ïðåïàðàòîâ, êîòîðûå ïîäàâëÿþò âîñïàëåíèå. Âûâîä òàêîé: íà÷èíàåì ñî ñòåëåê, åñëè íå ïîìîãàþò ÍÏÂÏ, åñëè íå ïîìîãàåò ÃÊ ìåñòíî. Ñòåëüêè îñòàþòñÿ ïîæèçíåííî, äàæå ïîñëå óñòðàíåíèÿ áîëåé äëÿ ïðîôèëàêòèêè.
Âàëüãóñàÿ óñòàíîâêà ñòîï
Âàëüãóñíàÿ äåôîðìàöèÿ ãîëåíîñòîïíîãî ñóñòàâà íå âñåãäà ðàññìàòðèâàåòñÿ êàê ïàòîëîãèÿ. Ó äåòåé äî 2-3 ëåò ýòî íîðìà, ââèäó ýòàïîâ ôîðìèðîâàíèÿ ñâîäîâ. Êàê ðàç äî ýòîãî âîçðàñòà ïðîäîëüíûé ñâîä çàêàí÷èâàåò ñâîå ôîðìèðîâàíèå. Ýòî íå çíà÷èò, ÷òî ñâîäà äî ýòîãî âîçðàñòà íåò. Ïðîñòî âñå ïðîñòðàíñòâî ïîä íèì çàïîëíåíî ïîäêîæíî-æèðîâîé êëåò÷àòêîé, âûïîëíÿþùåé ðîëü åñòåñòâåííîé ñòåëüêè.
Êàê ïðîèñõîäèò îòêëîíåíèå? Ïðåäñòàâüòå, ÷òî ïðîäîëüíûé ñâîä ñòîïû ñòîèò íà äîìêðàòå.  òàêîì ïîëîæåíèè ñòîïà ñòîèò ïðàâèëüíî. À òåïåðü ìû îïóñòèì äîìêðàò. Ñòîïà íà÷èíàåò çàâàëèâàòüñÿ íà ñòîðîíó îïóùåííîãî äîìêðàòà èç-çà ïîòåðè âûñîòû ïîä ïðîäîëüíûì ñâîäîì.
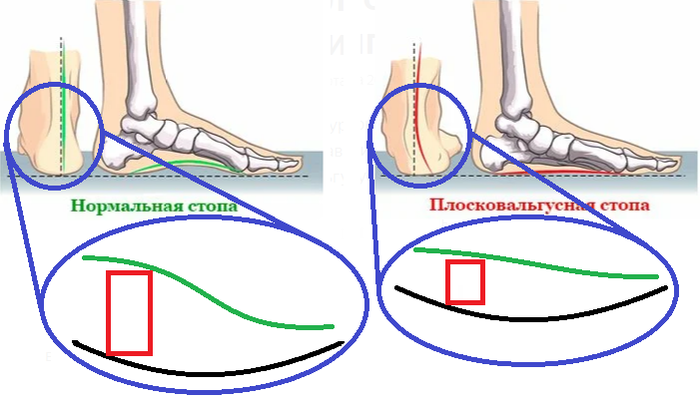
Íà êàðòèíêå çåëåíàÿ âîëíèñòàÿ ëèíÿÿ — ýòî ïðîåêöèÿ ïðîäîëüíîãî ñâîäà îòíîñèòåëüíî ïÿòêè (âèä ñçàäè). Êðàñíûé êâàäðàò — ýòî íàø äîìêðàò, à ÷åðíûì ÿ èçîáðàçèë ïîäîøâåííóþ ÷àñòü ïÿòêè.
Äëèòåëüíîå íàõîæäåíèå ñòîïû â òàêîì ïîëîæåíèè è ïîñòîÿííàÿ íàãðóçêà íà íåå âåäåò ê ïåðåðàñòÿæåíèþ ñâÿçî÷íîãî àïïàðàòà, âûçûâàÿ íåîáðàòèìûå èçìåíåíèÿ â ñòîïå.
Âîïðîñ ëå÷åíèÿ òóò î÷åíü íåîäíîçíà÷íûé. Äî ñèõ ïîð íåò åäèíîãî ìíåíèÿ ïî ëå÷åíèþ äåôîðìàöèè ñòîïû â äåòñêîì âîçðàñòå. ß ìîãó òîëüêî âûðàçèòü ñâîþ òî÷êó çðåíèÿ, îñíîâàííóþ íà ëè÷íîì îïûòå è èññëåäîâàíèÿõ, õîòÿ åñòü ìíîãèå èññëåäîâàíèÿ è îïûò êîëëåã, îòëè÷àþùèéñÿ îò ìîåãî âçãëÿäà.
Îáóâü íà ïåðâûé øàã ýòî èçíà÷àëüíî íåîáîñíîâàííàÿ âåùü, ââèäó ïðèñóòñòâèÿ åñòåñòâåííîé ñòåëüêè (ïîäêîæíî-æèðîâîé ñëîé ïîä ñâîäîì) è óæ òåì áîëåå íåëüçÿ ðåêîìåíäîâàòü îáóâü ñ ñóïèíàòîðîì íà ýòîò âîçðàñò ïî, òåì æå ïðè÷èíàì. Òàêòèêà âûæèäàòåëüíàÿ.
Ïîñëå 2-3 ëåò ïðè ñîõðàíåíèè çàâàëà ñòîïû ïðèìåíÿåòñÿ ôèçèîòåðàïèÿ, ËÔÊ, òåéïèðîâàíèå, îáóâü ñ ñóïèíàòîðîì è æåñòêèì çàäíèêîì. Ïîñëå 5 ëåò ðàññìàòðèâàåòñÿ íåîáõîäèìîñòü èçãîòîâëåíèÿ èíäèâèäóàëüíîé ñòåëüêè.  áîëåå ïîçäíåì âîçðàñòå îïðåäåëÿåòñÿ íåîáõîäèìîñòü îïåðàòèâíîãî ëå÷åíèÿ.  îòäåëüíûõ ñëó÷àÿõ îïåðàöèÿ ðàññìàòðèâàåòñÿ íà áîëåå ðàííèõ ñðîêàõ. Ñ îïåðàöèåé èëè áåç, ñòåëüêè îñòàþòñÿ ïîæèçíåííî.
Âàæíî ïîíèìàòü, ÷òî ñòåëüêè íè÷åãî íå êîððåêòèðóþò. Èõ íàäî ðàññìàòðèâàòü íå êàê êîððåêòîðû, à êàê ïðîòåçû, ïðîòåçû ñâîäîâ. Ò.å. ïîêà ñòîïà íà ñòåëüêå ñâîäû ïîäíÿòû, áåç íèõ — îïÿòü çàâàë. Ñòåëüêè è ñóïèíàòîðû â îáóâè â äåòñêîì âîçðàñòå ïðèìåíÿþòñÿ äëÿ íåäîïóùåíèÿ íåîáðàòèìîé äåôîðìàöèè ñòîï, à íå äëÿ êîððåêöèè âûñîòû ñâîäà. Ò.å. ìû èìèòèðóåì ñâîä, ïîêà ðåáåíîê ïðîõîäèò ëå÷åíèå, ÷òî áû íå ïåðåðàñòÿãèâàü ñâÿçî÷íûé àïïàðàò. Ìû íèêàê íå ìîæåì ïîâëèÿòü íà ðàçâèòèå êîñòíî-ñâÿçî÷íî-ìûøå÷íîãî êîìïëåêñà, ýòî çàêëàäûâàåòñÿ èçíà÷àëüíî â óòðîáå. Ïîýòîìó ïðèìåíåíèå æåñòêèõ ñòåëåê íå òîëüêî áåññìûñëåííî, íî è âðåäíî. Ñòîïà äîëæíàÿ ðàáîòàòü, òîëüêî â òàêîì ñëó÷àå ìûøöû ãîëåíè, óäåðæèâàþùèå ñòîïó è ìûøöû â ñàìîé ñòîïå ðàáîòàþò è, ñëåäîâàòåëüíî, ðàçâèâàþòñÿ. Íåîáõîäèìû ïîëóæåñòêèå ñòåëüêè, ïîçâîëÿþùèå ñòîïå, à çíà÷èò ìûøöàì ðàáîòàòü. Ôèçèîòåðàïèÿ, â ñâîþ î÷åðåäü, äàåò óëó÷øåíèå ìåòàáîëèçìà â ìûøöàõ ñòîïû è ãîëåíè, ïîìîãàÿ èõ ðàçâèòèþ.
Îòäåëüíî õî÷ó ñêàçàòü ïðî íîøåíèå îáóâè ñ âûñîêèì áåðöåì. Òàêàÿ îáóâü èñêëþ÷àåò äâèæåíèå â ãîëåíîñòîïíîì ñóñòàâå, ïîñëåäñòâèÿ ïîíÿòíû: íåðàáîòàþùèé ãîëåíîñòîï, à çíà÷èò íåðàáîòàþùèå ìûøöû ãîëåíè è, êàê ñëåäñòâèå, íåäîðàçâèòèå ýòèõ ìûøö.
Ðàöèîíàëüíàÿ îáóâü äëÿ äåòåé äî 3 ëåò ýòî æåñòêèé çàäíèê, øèðîêèé íîñ, îòñóòòñòâèå ãðóáûõ øâîâ âíóòðè áîòèíêà è íåáîëüøîé êàáëóê äî 0.5-1 ñì. Èíîãäà ïðîèçâîäèòåëü äåëàåò îòäåëüíî ïðîøèòóþ ïîäóøå÷êó, èäóùóþ ïðàêòè÷åñêè âðîâåíü ñ îñòàëüíîé ïîäîøâîé, ýòî äîïóñòèìî. Ïîëå 3 ëåò òî æå ñàìîå, íî óæå ñ ñóïèíàòîðîì. Åñëè ïðèíÿòî ðåøåíèå î íîøåíèè ñòåëüêè, òî ñóïèíàòîð äîëæåí áûòü ëèáî ñúåìíûì, ëèáî äîëæåí îòñóòñòâîâàòü âîâñå. Èäåàëüíî äëÿ óñòàíîâêè ñâîåé ñòåëüêè, êîãäà ñòåëüêà ñ ñóïèíàòîðîì ñíèìàþòñÿ. Òîãäà ïðè óñòàíîâêè ñâîåé ñòåëüêè íå áóäåò ñêðàäûâàòüñÿ ïðîñòðàíñòâî â îáóâè.
 áîëåå ïîçäíåì âîçðàñòå è ó âçðîñëûõ âàëüãóíîå ïîëîæåíèå êîððåêòèðóåòñÿ òîëüêî èíäèâèäóàëüíûìè ñòåëüêàìè, íî è î ðàöèîíàëüíî îáóâè íå ñòîèò çàáûâàòü. Ñ èíäèâèäóàëüíûìè ñòåëüêàìè ñàìîå ãëàâíîå = ýòî æåñòêèé çàäíèê. Îí äîïîëíèòåëüíî óäåðæèò ïÿòêó îò ñâàëèâàíèÿ.
Âàëüãóñíàÿ äåôîðìàöèÿ ïàëüöà (Hallux valhus) è äåôîðìàöèÿ Òåéëîðà
Ðàññìîòðèì èõ âìåñòå, ïîòîìó ÷òî ýòî áðàòüÿ-áëèçíåöû. ×òî ýòî çà çâåðè? Ïîìíèòå ÷òî ïðîèñõîäèò ïðè ïîïåðå÷íîì ïëîñêîñòîïèè? Ïëþñíåâûå êîñòè ðàñõîäÿòñÿ âååðîîáðàçíî. Ýòî ïðèâîäèò ê òîìó, ÷òî êðàéíèå ïëþñíåâûå êîñòè (1 è 5) íà÷èíàþò âûïèðàòü ïî áîêàì. Âíåøíå ìû âèäèì ïîÿâëåíèå «êîñòî÷åê» ó áîëüøîãî ïàëüöà è ìèçèíöà.
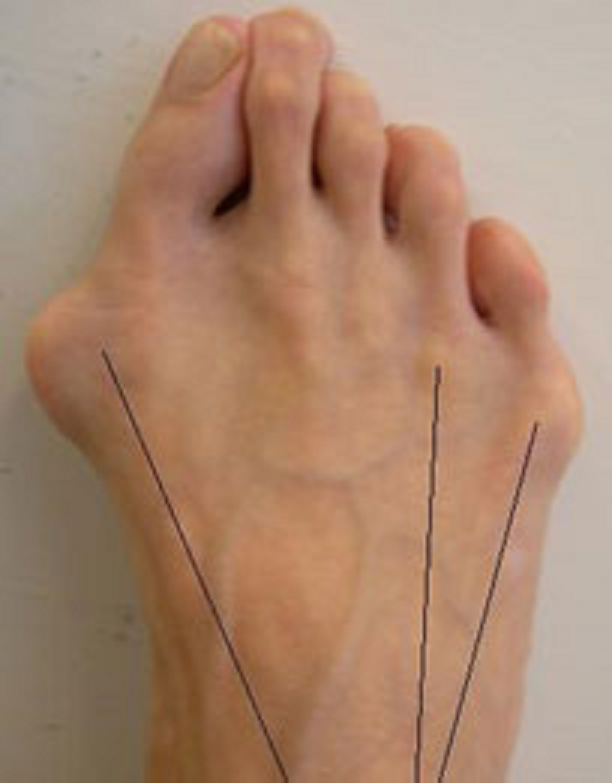
 ñâîþ î÷åðåäü ïàëüöû òàê æå îòêëîíÿþòñÿ. Ýòî ïðîèñõîäèò èç-çà òÿãè ñóõîæèëèÿìè ìûøö, êîòîðûå ïðèêðåïëÿþòñÿ ê ýòèì ïàëüöàì. Ïëþññíåâûå êîñòè îáðàçóþò ñ ïàëüöàìè ñóñòàâû (ïëþñíå-ôàëàíãîâûå). Ïëþñíåâàÿ êîñòü îòêëîíÿÿñü ïðèâîäèò ê òîìó, ÷òî ïàëåö ïûòàåòñÿ óéòè âìåñòå ñ íåé. Íî ñóõîæèëèÿ, ñòàðàþòñÿ óäåðæàòü åãî íà ìåñòå. Ïðîèñõîäèò ýòî íà ïîñëåäíèõ ñòàäèÿõ ïîïåðå÷íîãî ïëîñêîñòîïèÿ, à òàêèå ñòàäèè íå áûâàþò èçîëèðîâàííûìè, ò.å. ìû íèêîãäà íå ãîâîðèì î ïîïåðå÷íîì ïëîñêîñòîïèè íà òàêèõ ñòàäèÿõ îòäåëüíî, ýòî êîìáèíèðîâàííîå ïëîñêîñòîïèå, ò.å. Ñòðàäàåò è ïðîäîëüíûé ñâîä, à çíà÷èò ñòîïà óäëèíÿåòñÿ, à çíà÷èò ñóõîæèëèÿ, êàê è ïëàíòàðíàÿ ôàñöèÿ, íàõîäÿòñÿ â íàòÿæåíèè è åùå áîëüøå óòÿãèâàþò ïàëåö çà ñîáîé.
Ðàçíèöà ìåæäó Hallux valgus è äåôîðìàöèåé Òåéëîðà ëèøü â òîì, ÷òî áîëüøîé ïàëåö îòêëîíÿåòñÿ êíàðóæè, à ìèçèíåö êíóòðè.
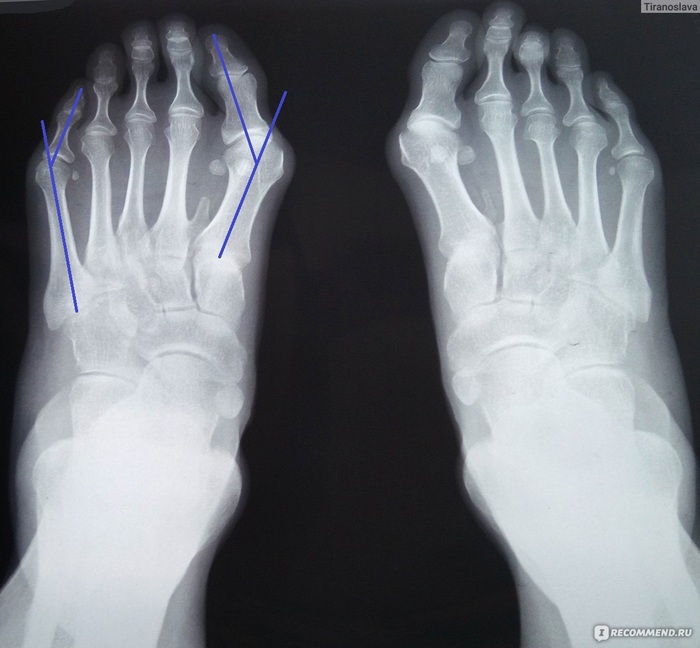
Ëå÷åíèå ÒÎËÜÊÎ îïåðàòèâíîå. Ïðîôèëàêòèêà ñòåëüêè. Íà îïåðàöèÿõ ÿ íå áóäó îñòàíàâëèâàòüñÿ, èõ âåëèêîå ìíîæåñòâî. Îïåðèðóÿ ýòè ïàòîëîãèè îáû÷íî èõ êîìáèíèðóþò è âàì íå íóæíî óòðóæäàòüñÿ, âíèêàÿ â íèõ. Ñóòü èõ çàêëþ÷àåòñÿ â êîððåêöèè ïîëîæåíèÿ îñíîâû äåôîðìàöèè îòêëîíåíèÿ ïëþñíåâûõ êîñòåé, èõ «ñòàâÿò íà ìåñòî». Ïîñëåîïåðàöèîííûé ïåðèîä çàêëþ÷àåòñÿ â íîøåíèè ñïåöèàëüíîé îáóâè îêîëî 1,5 ìåñÿöåâ. Ò.å. Âû ìîæåòå õîäèòü íà ñâîèõ äâîèõ ïðàêòè÷åñêè ñðàçó ïîñëå îïåðàöèè, ïîýòîìó ÷àñòî îïåðèðóþò ñðàçó äâå ñòîïû. Øâû ñíèìàþò íà 12-14 ñóòêè. Âïîñëåäñòâèè íîøåíèå ñòåëåê.
Çàáûë ñêàçàòü ïðî ìîëîòêîîáðàçíóþ äåôîðìàöèþ ïàëüöåâ. Ñóòü òà æå. Ìûøöû òÿíóò çà ïàëåö, íî èç-çà öåíòðàëüíîãî ïîëîæåíèÿ ýòèõ ïàëüöåâ (2-4, ÷àùå 2,3 ïàëüöû) îíè íå îòêëîíÿþòñÿ, à ñãèáàþòñÿ.
Íàâåðíîå âû óæå ïîíÿëè, ÷òî âñå êîððåêòîðû, áàíäàæè è äðóãèå ïðèñïîñîáëåíèÿ, íàïðàâëåííûå íà óñòðàíåíèå ýòèõ äåôîðìàöèé àáñîëþòíî áåñïîëåçíû äëÿ ëå÷åíèÿ. Íî îíè ìîãóò ïîìî÷ü ñíÿòü áîëåâîé ñèíäðîì äî îïåðàöèè èëè åñëè âàì î÷åíü íå õî÷åòñÿ ëîæèòüñÿ íà îïåðàöèîííûé ñòîë. Áîëü ïðè ýòèõ ïàòîëîãèÿõ âîçíèêàåò èç-çà íàðóøåíèÿ ñîîòíîøåíèé â ñóñòàâàõ. Ñóñòàâíûå ïîâåðõíîñòè ñìåùàþòñÿ îòíîñèòåëüíî äðóã-äðóãà, à çíà÷èò âî âðåìÿ äâèæåíèÿ õðÿùè èñòèðàþòñÿ, ÷àñòè÷êè èõ ïîïàäàþò â ñóñòàâ, âûçûâàÿ âîñïàëåíèå è áîëü. Âîñïàëåíèå â ñóñòàâå âûçûâàåò áóðñèò ýòî âîñïàëåíèå ñóñòàâíîé ñóìêè, êîòîðàÿ îêðóæàåò êàæäûé ñóñòàâ è âûðàáàòûâàåò ñèíîâèàëüíóþ æèäêîñòü (æèäêîñòü, êîòîðàÿ «ñìàçûâàåò» ñóñòàâ è ïèòàåò õðÿù). Îò ýòîãî ñóìêà ñóñòàâà âûðàáàòûâàåò áîëüøîå êîëè÷åñòâî æèäêîñòè, ÷òî óâåëè÷èâàåò åå ðàçìåðû. Âèçóàëüíî ìû âèäèì ïîêðàñíåíèå âîêðóã ñóñòàâà è åùå áÎëüøåå óâåëè÷åíèå «êîñòî÷êè». Êîãäà ÷åëîâåê ãîâîðèò, ÷òî îí ïîáîðîë «êîñòî÷êó» áåç îïåðàöèè, îí èìååò ââèäó, ÷òî ïîáîðîë âîñïàëåíèå è êàïñóëà ñóñòàâà íå âûïèðàåò, à çíà÷èò âèçóàëüíî êîñòî÷êà ñòàíîâèòñÿ ìåíüøå.
Íà ïîñòîÿííóþ íîñêó ïðèìåíÿþòñÿ ìåæïàëüöåâûå êîððåêòîðû. Èíîãäà ïàëåö íàñòîëüêî äîëãî íàõîäèòòñÿ â íåïðàâèëüíîì ïîëîæåíèè, ÷òî îí íå âûãèáàåòñÿ êóäà íàäî, ýòî ñîñòîÿíèå íàçûâàåòñÿ «ðèãèäíûé ïàëåö». Íà ïîìîùü ïðèõîäÿò íî÷íûå îðòåçû. Îíè íàñèëüñòâåííî ðàñòÿãèâàþò ñóñòàâíóþ ñóìêó, íåìíîãî óâåëè÷èâàÿ ïîäâèæíîñòü ïàëüöà, à çíà÷èò âîçìîæíîñòü åãî êîððåêöèè.
Источник
Увеличение
ширины стопы на уровне головок плюсневых
костей, кроме поперечного плоскостопия,
может быть обусловлено и костно-фиброзными
разрастаниями в области головки I
плюсневой
кости,
создающими впечатление вальгусного
отклонения большого пальца на 15-20.
Распространение костно-фиброзных
разрастаний на суставную поверхность
приводит к подвывиху основной фаланги
I
пальца и возникновению вальгусного
его отклонения, достигающего иногда
30.
При этом отсутствуют какие-либо признаки
поперечного плоскостопия, деформации
других пальцев не наблюдаются.
Гораздо
реже могут встречаться и костно-фиброзные
разрастания в области головки V
плюсневой кости.
В
случае костно-фиброзных разрастаний
головки I
плюсневой кости операция Schede
является радикальным вмешательством,
так как при
данномзаболевании
опорная функция стопы не нарушена и
удаление разрастаний полностью избавляет
больного от имевшей место патологии.
Аналогичная операция выполняется и при
костно-фиброзных разрастаниях головки
V
плюсневой кости.
Профилактика статических деформаций стоп
Самая
лучшая борьба с плоскостопием – это
его профилактика. Она должна начинаться
с первых лет жизни ребенка и включать
несколько основных направлений:
1.
Укрепление мышц, поддерживающих своды
стопы.
2. Выработка
правильной походки.
3. Подбор рациональной
обуви.
4. Контроль массы
тела.
5. Естественное
укрепление организма.
6. Использование
ортопедических стелек.
Уже
в младенческом возрасте следует
обеспечить ребенку наибольшую свободу
движений, чтобы мышцы и кости стопы
правильно развивались. Нельзя стеснять
стопы малышей тесными носками или
ползунками.
Занятия,
проводимые в яслях, детских садах, школах
должны включать в себя специальные
упражнения, направленные на повышение
выносливости стоп к нагрузке и укрепление
мышц стопы и голени. Показаны ходьба
босиком по неровной поверхности (по
земле, по песку или гальке), плавание
кролем (с выполнением активного гребка
ногой).
Обязательно
надо обращать внимание на формирование
с возрастом (к 2-3 годам) правильной
походки, при которой не следует широко
расставлять ноги, а стопы надо ставить
прямо вперед, не поворачивая их внутрь
или наружу. Разведение носков в стороны
при ходьбе неизбежно приводит к перегрузке
связочного аппарата внутреннего края
стопы.
Правильно
подобранная обувь с широким носком,
жестким задником, плотно охватывающим
пятку, и небольшим каблуком, не
перегружающим пальцы ног, может обеспечить
нормальное развитие стопы ребенка и
уменьшить вероятность развития
плоскостопия. При начальных его
проявлениях следует исключить ношение
босоножек с открытыми пятками, мягких
шлепанец и валенок; наиболее целесообразны
ботинки со шнуровкой.
Необходимо
постоянно следить за массой тела ребенка,
чтобы она не превышала норму. Повышенный
вес на фоне ослабленных детских мышц
может привести к развитию плоскостопия.
Естественное
укрепление организма способствует и
укреплению стопы. Плоскостопие часто
развивается у лиц ослабленных, часто
болеющих, поэтому физические упражнения,
плавание, закаливание, дозированные
занятия спортом оказывают благотворное
влияние на детский организм.
Следует
исключить регулярное использование
молодыми женщинами модельной обуви на
высоком каблуке и с узким носком, что
неизбежно приводит к перегрузке переднего
отдела стопы и способствует развитию
деформаций пальцев.
Необходимо
помнить общеизвестную истину, которая
гласит: «Стопы человеку даны для
передвижения, а не для стояния». Поэтому
желательно избегать длительного стояния,
а при невозможности – разумно чередовать
его с ходьбой. Большое значение имеет
выбор профессии, особенно для молодежи,
страдающей плоскостопием. У взрослых,
профессия которых связана с длительным
пребыванием на ногах, следует соблюдать
режим труда и отдыха.
В
наиболее «чувствительные периоды» в
жизни человека (половое созревание,
период интенсивного роста, беременность,
климакс) людям, склонным к развитию
плоскостопия, наряду с укрепляющей
гимнастикой, следует рекомендовать
ношение ортопедических стелек.
Источник

