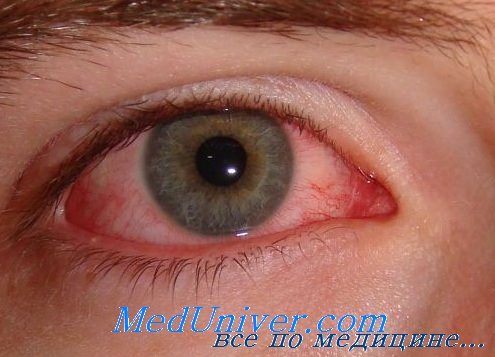
Воспаление глаза после операции сетчатки глаза

Лазерная коагуляция сетчатки глаза — распространённая процедура, нацеленная на укрепление сетчатой ткани. Она проводится перед коррекцией зрения лазером и необходима пациентам, которые страдают патологиями, связанными с дегенерацией или дистрофией данного элемента зрительной системы. Существует ряд возможных последствий этой процедуры.
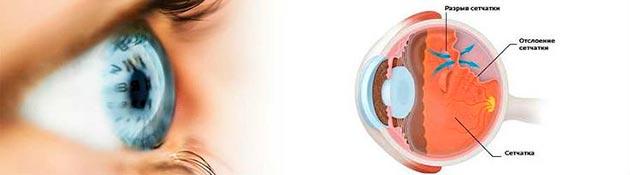
Одной из самых частых проблем после лазерной коагуляции глаз является отслоение сетчатки. Практические наблюдения офтальмологов показывают, что проблема может никак не проявлять себя, в особенности на начальных этапах после операции. Именно по этой причине пациенту необходимо тщательно соблюдать все предписания офтальмолога и регулярно проходить диагностику зрительной системы и осмотр глазного дна.
Важно понимать, что отслоение после лазерной коагуляции опасно тем, что при сильном напряжении организма, например, во время физических нагрузок, может вызвать резкое ухудшение зрения. Так, на поздних стадиях возникает миопия (близорукость), могут появляться «летающие мушки» перед глазами. При своевременном выявлении отслоения сетчатки врачи проводят пациенту экстрасклеральное пломбирование или повторную лазерную коагуляцию. Иногда возникает необходимость частичного или полного удаления стекловидного тела, процедура носит название «витрэктомия».
Как проходит операция?
Перед проведением лазерной коагуляции сетчатки пациент проходит полное обследование зрительной системы, а также сдает необходимые анализы для терапевта. Подготовка к операции в частных клиниках может начаться с госпитализации в предполагаемый день ее проведения. В муниципальных лечебных заведениях может потребоваться наблюдение пациента в период от 3 до 7 дней после обнаружения отслоения сетчатки.
Перед началом процесса офтальмолог делает местную анестезию и закапывает препараты, расширяющие зрачок. После этого на глаза надевается линза специального типа, которая напоминает окуляр микроскопа. Она дает возможность сфокусировать лазерный луч и точечно направить его на необходимую зону. В процессе операции образуются области разрушения белка, а также склеивание сетчатки, это предотвращает ее дальнейшее расслоение.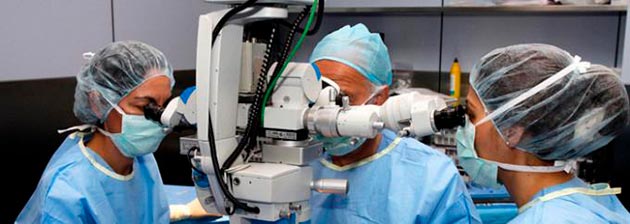
Лазерная коагуляция глаза проходит в сидячем положении, в это время человек чувствует воздействие прибора, как яркие вспышки света. В исключительных случаях это может вызвать головокружение и рвотные рефлексы. Для того, чтобы пациенту было комфортнее переносить процесс, специалист рекомендует сконцентрироваться на втором глазу. Финальное формирование спаек происходит примерно через 10-14 дней, только по истечению данного срока можно судить о том, успешно ли прошла операция.
Лазерная коагуляция — абсолютно безболезненный процесс, пациент в редких случаях может испытывать легкие покалывания.
Возможные осложнения
Нередко после операции на сетчатке глаза возникает отек роговичной оболочки, что может стать причиной значительного изменения рефракционных показателей зрения, человек начинает видеть предметы расплывчато.
Однако отек после коагуляции довольно быстро спадает, а зрение восстанавливается, поэтому данное осложнение является самым легким. Бывают случаи, когда офтальмолог наносит коагулянты слишком большого размера во время лазерной операции, при этом энергия прибора может передаться на радужку зрительного органа, что провоцирует воспалительный процесс. В результате происходит деформация зрачка из-за образования задних синехий на сетчатке глаз, последствие исправляется повторной операцией. Самым серьезным осложнением после лазерной коагуляции сетчатки, по мнению офтальмологов, является закрытие угла передней камеры глаза, последствия данного процесса — скачки внутриглазного давления, которые происходят при отслоении хориоидеи и отеке цилиарного тела при сильном воздействии лазерного луча.
Бывают случаи, когда специалист проводит лазерную коагуляцию сетчатки узким лазерным пучком, который проходит через хрусталик и оказывает действие на его ткани. Реакция может быть индивидуальной, иногда у пациента наблюдается развитие катаракты после такой операции лазерным лучом.
Также на самой сетчатке могут появиться микроскопические кровоизлияния, появление отслойки в другом месте. Неверное нанесение коагулянтов на сетчатку нередко провоцирует отек макулы и нарушения перфузии нерва глаза. Последствие — снижение зрения, снижение способности видеть в темное время суток.
Лазерная коагуляция сетчатки часто проводится при формировании сосудов диска зрительного нерва. Это чревато его ишемией и резким падением зрения.
Сетчатка является многослойным образованием, содержащим хориодею и пигментный эпителий. Поэтому, если коагуляция совершается узким пучком, то у пациента могут возникнуть разрывы мембраны Бруха и кровоизлияния в стекловидное тело и саму сетчатку глаза.
Также возможны кровоизлияния, помутнения, сокращения пограничной мембраны и как следствие отслоение стекловидного тела, поскольку луч лазера проходит через данное образование.
После лазерного воздействия на сетчатку глаза пациенту необходимо некоторое время регулярно наблюдаться у специалиста, так как аномалии могут возникать лишь спустя некоторое время после процедуры. К ним можно отнести прогрессирующую атрофию пигментного слоя сетчатки в зоне коагуляции.
Показания к проведению операции
Лазерная коагуляция назначается людям с такими глазными патологиями как:
- отслойка или разрыв сетчатки (глаза становятся уязвимы к любой, даже незначительной нагрузке);
- макулодистрофия;
- механические повреждения сетчатки, стекловидного тела, сосудистой оболочки;
- врожденная ретинопатия (как правило у недоношенных детей);
- диабетическая ретинопатия;
- патологическое разрастание сосудов диска глазного нерва и сетчатки;
- воспалительные процессы в сосудистой системе сетчатки с кровоизлияниями;
- поражение желтого пятна;
- аномалии сетчатки, связанные с непроходимостью центральной глазной вены.
Противопоказания для коагуляции
Врачи категорически откажутся проводить операцию в случае, если у пациента обнаружены:
- глиоз от третьей степени и выше. Такое заболевание провоцирует замещение светочувствительных клеток сетчатки соединительной тканью, происходит сильное ухудшение зрения;
- сильное отслоение сетчатки;
- кровоизлияние в глазном яблоке. Данное ограничение является временным, если кровоизлияние рассасывается, пациент допускается к процедуре. В ином случае необходимо провести лечение симптома и его первопричины;
- помутнение стекловидного тела, хрусталика или других зон зрительной системы в следствие аномалий, в том числе катаракты. Если отклонение устранено, то операцию проводить можно.
Ограничения при реабилитации
Для того, чтобы максимально избежать возможных осложнений после коагуляции, стоит соблюдать ряд правил на протяжении одного месяца:
- запрещается употреблять алкогольные напитки;
- ограничить физические нагрузки, в особенности, связанные с тряской и вибрациями;
- избегать прогулок по улице, особенно в холодное время года;

- не наклоняться вперед и не проводить длительное время в вертикальном положении;
- отказаться от вождения автомобиля;
- ограничить просмотр телевизора, не использовать компьютер и гаджеты, не читать.
Источник
Причины воспаления глаза после операции, травмыСреди возбудителей послеоперационного эндофтальмита также преобладают грамположитсльные бактерии. Грамотрицательную флору и микробные ассоциации при послеоперационном эндофтальмите можно встретить значительно реже, чем при раневой инфекции. В последние годы отмечено ослабление вирулентности микроорганизмов при послеоперационных зндофтальмитах и сохранение высокой вирулентности при посттравматическом эндофтальмите (Воhigian, Olk, Picker et al., Speaker, Drady et el., Owens et al., Treumer). Установлена причина позднего хронического вялотекущего эндофтальмита. Это слабовирулентная грамположительная микрофлора: Propionihacterium acnes, Candida parapsilosis, diphtheroids, которые пребывают в глазу несколько месяцев и даже лет. Возбудители, как правило, находятся между листками капсулы хрусталика на гаптических элементах ИОЛ и, постоянно стимулируя иммунную систему глаза, вызывают хроническое персистирующее воспаление с помутнением задней капсулы хрусталика. Взгляды авторов по вопросу о возможности по бактериальной флоре конъюнктивы судить о непосредственном возбудителе внутриглазной раневой инфекции противоречивы. В этой связи нами произведен анализ бактериологических исследований, проведенных у больных с внутриглазной инфекцией, находившихся на стационарном лечении в отделе травматологии Московского научно-исследовательского института глазных болезней им. Гельмгольца в период с 1968 по 2007 гг. (Южаков А. М.). В связи с известной длительностью микробиологического исследования, а также быстротой прогрессирования внутриглазного инфекционного процесса следует придавать большое значение взятию соответствующего материала на посев у пострадавших с прободными травмами глаза, когда клинические признаки инфицирования раны еще отсутствуют. Однако чаще всего эти исследования, особенно 15-20 лет назад (а во многих областных и районных больницах даже и в настоящее время), не проводятся. У остальных 43 больных со свежей прободной травмой глазного яблока при их поступлении в стационар материал на посев не брали. Анализ историй болезни показал, что эти пострадавшие поступили в институт в вечернее и ночное время или в выходные и праздничные дни. Как показал анализ историй болезни и сопроводительных документов пострадавших с инфицированными проникающими ранениями глаза, направленных в институт из других офтальмологических учреждений, ранние бактериологические исследования были проведены в 12 из 195 случаев.
Было выяснено, что посевы осуществлялись чаще всего с одного и реже с двух объектов — с конъюнктивы или с извлеченного из глаза инородного тела. По результатам проведенного бактериологического исследования, микрофлора обнаружена только у 8 из 47 пострадавших со свежими проникающими ранениями глазного яблока. У 5 пострадавших бактерии обнаружены в посевах с конъюнктивы и у 3 — с извлеченного из глаза инородного тела. Из общего числа положительных находок в 4 случаях был выделен стафилококк с отрицательной реакцией плазмокоагуляции, в 1 — плазмокоагулирующий стафилококк, в 2 — палочка ксероза и в 1 — диплококк. Выделенные микроорганизмы оказались резистентны к пенициллину, ампициллину, стрептомицину, тетрациклину и левомицетину, но чувствительны к канамицину, неомицину, мономицину. Из 8 пострадавших, у которых при раннем бактериологическом исследовании была обнаружена в глазу та или иная микрофлора, у 3 больных при уже развитой клинической картине внутриглазной инфекции в повторных посевах, взятых с конъюнктивы или внутриглазных экссудатов, роста бактерий не обнаружено. В остальных 5 случаях инфекции глаза повторные бактериологические исследования не проводились. При развившемся внутриглазном инфекционном процессе бактериологическое исследование проведено у 273 больных. Помимо посевов с конъюнктивы или с извлеченного из глаза инородного тела, брали на посев влагу передней камеры или экссудат измененного стекловидного тела. Внутриглазные жидкости нужны были для бактериологического исследования в тех случаях, когда с лечебной целью производился парацентез роговицы с промыванием передней камеры глазного яблока раствором антибиотика или удалялся внутриглазной осколок диасклерально. У некоторых больных экссудат из полости глаза был взят на посев во время операции замещения стекловидного тела, а также при интравитреальном введении антибиотика. В ряде случаев исследовались извлеченные хрусталиковые массы, отсеченные инфильтрированные участки радужной оболочки, которые были ущемлены в ране роговицы и при осмотре определялись как нежизнеспособные. У некоторых пострадавших с инфицированными проникающими ранениями глазного яблока брали на посев содержимое из области раны. Возбудители инфекции выявлены только у 41 (14,9%) больного. Обнаруженная микрофлора у 32 больных была представлена монокультурой бактерий и у 9 имела смешанный характер. Из общего числа обнаруженных видов микроорганизмов в 24 случаях выявлен стафилококк, не обладавший, по данным бактериологического исследования, патогенными свойствами, в 3 — патогенный стафилококк, в 7 — палочка ксероза, в 4 — сенная палочка, в единичных случаях — пневмококк, стрептококк, диплококк. Из 32 штаммов микроорганизмов, исследованных на чувствительность к антибиотикам, 30 были резистентны к пенициллину, 19 — к стрептомицину, 15 — к тетрациклину, 14 — к левомицетину. В 17 случаях микроорганизмы проявляли резистентность одновременно к пенициллину, стрептомицину, левомицетину. Исследованные штаммы были чувствительны к гентамицину, канамицину, мономицину, неомицину. Таким образом, при бактериологическом исследовании ограниченного числа объектов (1-2) в случаях развившегося внутриглазного воспалительного процесса после прободных ранений глазного яблока складывается впечатление, что их инфицированность невелика — 14,9% случаев. — Также рекомендуем «Причины эндофтальмита при проникающих ранениях. Воспаление глаза от инородного тела» Оглавление темы «Микрофлора глаза и причины его воспаления»:
|
Источник
Ретинит — воспаление сетчатки глаза. Ретинит может развиваться на фоне внешних или внутренних воздействий, проявляясь различными нарушениями зрения, в том числе изменением полей зрения, аномалиями цветовосприятия.
Методы диагностики включают периметрию, офтальмоскопию, ангиографию глазного дна и т.д.

Терапия основывается на применении антибактериальных средств, глюкокортикостероидов, противовирусных препаратов, сосудистых и метаболических лекарств.
Сетчатка — одна из самых сложных по строению и функционированию структур глаза. Она образована фоторецепторами (колбочками, палочками), которые играют важнейшую роль в обеспечении нормального зрения, как центрального, так и периферического.
Рецепторы-палочки отвечают за сумеречное и периферическое зрение, а колбочки — за четкость изображения и цветовосприятие. То есть при воспалительных процессах в сетчатке нарушается функция зрения в разных его проявлениях.
Поскольку сетчатка глаза непосредственно связана с хориоидеей (сосудистой сеткой), в патологический процесс вовлекается и эта структура глаза, а заболевание обретает характер хориоретинита.
Ретинит: причины заболевания
В большинстве случаев воспаление сетчатки происходит в результате проникновения в глаз болезнетворных микроорганизмов с током крови из других органов.
Так, ретинит нередко развивается параллельно с обострением или первичным эпизодом пиелонефрита, при инфицировании человека рожей, туберкулезом, сифилисом, при общем заражении крови, а также на фоне менингитов, эндокардитов.
В этом случае возбудителями болезни являются специфические и неспецифические микробы — бледная трепонема, микобактерия туберкулеза, стафилококки, стрептококки и т.д.
Возможна и вирусная этиология заболевания, но такие случаи диагностируются значительно реже. Среди вирусов вызвать проявления ретинита способны ВПГ 1,2 типа, вирус ветряной оспы, гриппа, кори, аденовирусы и другие. Изредка ретинит развивается, сопутствуя бруцеллезу, микоплазмозу, хламидиозу, сыпному тифу.

Нередко ретинит появляется у людей, больных сахарным диабетом, тяжелыми системными патологиями, лейкемией. Возможно и прямое инфицирование глаза болезнетворными бактериями при травме сетчатки, ее ожоге или ином повреждении, после операции, из-за перфорации язвенного дефекта роговицы.
Этиология некоторых ретинитов так и остается невыясненной, более того, есть теория о наследственной предрасположенности к развитию болезни.
Виды ретинитов
По происхождению ретиниты дифференцируют на экзогенные и эндогенные.
Среди экзогенных (вызванных внешними факторами) ретинитов выделяют:
- солнечные;
- травматические;
- постоперационные и т.д.
Из эндогенных (появляющихся на фоне внутреннего влияния) известны:
- инфекционные ретиниты (сифилитические, туберкулезные, стафилококковые, лепрозные, вирусные и т.д.);
- ретиниты, сопутствующие системным заболеваниям (лейкемический, диабетический и др.);
- ретиниты наследственные (ретинопатии, или процессы дегенерации сетчатки глаза);
- ретиниты с невыясненными причинами (опоясывающий, экссудативный и др.).
По области распространения патологического процесса ретинит может быть диффузным, диссеминированным, локально ограниченным (появляется в середине сетчатки или окружает сосуды).
Ретинит: патогенез
После развития очага воспаления наблюдается нарушение структуры составляющих сетчатки и последующее пронизывание (инфильтрация) лимфоцитами пораженного участка сетчатки и хориоидеи. Воспалительные явления активизируют процессы формирования рубцовой ткани.
Ретинит сопровождается жировым перерождением нервных ганглиев, некрозом нервных клеток сетчатки, распадом участков пигментного эпителия.
Патологические изменения сосудистой сетки представлены васкулитами, уменьшением просвета сосудов, их стенозированием и облитерацией.
Часто во время ретинита формируются зоны геморрагии в области сетчатки.
Симптомы ретинита
Как правило, при ретините не возникает болевых ощущений. Поэтому пациент может обнаружить признаки патологии лишь по той или иной степени понижения качества зрения. Если очаг воспаления сформировался в макулярной зоне, изменяется функция центрального зрения и верного восприятия цветовой гаммы изображения.

Если воспалительные явления распространились по периферии сетчатки, развивается «туннельное зрение», ограничивающее обзор по боковым сторонам, а также нарушается сумеречное зрение.
Часто при ретинитах наблюдается двоение предметов, искажение их контуров, появление фотовспышек, искр перед глазами. По мере стихания воспалительных процессов на сетчатке и хориоидее образуется рубцовая ткань, в результате чего острота зрения может сильно снижаться.
Осложнением ретинита может стать гемофтальм (излияние крови в сетчатку, стекловидное тело) и даже отслойка сетчатки. Поражение зрительного нерва способно стать причиной атрофии его ветвей.
Дальнейшее распространение инфекционных частиц приводит к развитию увеитов, эндофтальмитов, панофтальмита, что очень опасно ввиду высокого риска потери органа зрения.
Диагностика ретинита
Основными методами диагностики являются осмотр глаза, стандартная проверка остроты зрения, визиометрия, цветовой тест на определение полей зрения, а также цветовое тестирование, компьютерная периметрия, офтальмоскопия, биомикроскопия, диафаноскопия.
Дополнительно могут потребоваться рентгенографические, КТ или МРТ исследования структур глаза.
Важную роль играет обследование глазного дна. Так, при ретините туберкулезной этиологии наблюдается диссеминированное поражение сетчатки и присутствие на ней множества хориоретинальных очагов.
Если ретинит вызван возбудителем сифилиса, по краям глазного дна визуализируются мелкие чередующиеся участки (темные и светлые), отечность сетчатки, атрофированные сосуды в виде пятнистой пигментации.
Ретинит по причине инфицирования токсоплазмозом развивается с быстрым вовлечением прочих участков глаза и часто сопровождается эписклеритом, иридоциклитом. Внешне очаг воспаления выглядит как рыхлый участок желтого, зеленоватого цвета.
Солнечные ретиниты при диагностике выявляются в виде светло-желтых пятен, имеющих сероватый ободок, которые со временем преобразуются в яркие красные зоны.
Во время обследования у пациента обязательно проверяют правильность полей зрения. При ретинитах обнаруживаются так называемые «слепые участки» (скотомы), а также сильное сужение полей зрения. Оценить распространение патологии на сосудистую сетку сетчатки позволяет выполнение ангиографии с контрастом.

Таким образом выявляется расширение, стеноз сосудов, изменение их размеров, явления облитерации. Изменения структуры сетчатки помогает выявить оптическая МРТ. Проверить сохранность функционирования сетчатки способна электроретинография.
Из лабораторных методов исследования используют анализы методом ИФА, ПЦР отделяемого из глаза, а также анализ крови на стерильность с целью точного установления возбудителя болезни.
Если заболевание вызвано системными патологиями, проводится соответствующая диагностика с привлечением ревматолога, диабетолога, эндокринолога, гематолога и т.д.
Лечение ретинита
Выбор способов лечения обусловлен разновидностью ретинита и точной диагностикой его возбудителя. Исходя из имеющихся данных, медикаментозное лечение может включать:
- антибактериальные препараты в виде капель, таблеток;
- местные глюкокортикостероиды (гели, капли, мази);
- противовирусные препараты (закапывания, инъекции, пероральный прием препаратов интерферона, ацикловира и т.д.);
- специфические противотуберкулезные средства и другие препараты.
Дополнительно назначаются средства для стабилизации состояния сосудов, улучшения трофики тканей, спазмолитики, витамины и метаболические препараты, средства для ускорения регенерации тканей.
При осложнении ретинита гемофтальмом проводят операцию по удалению стекловидного тела (витрэктомию). Отслойка сетчатки потребует экстренного выполнения лазерной коагуляции.
Прогноз, профилактика ретинитов
Как правило, заболевание приносит ухудшение зрительной функции той или иной степени выраженности. Практически ни у одного больного не наблюдается 100-процентного восстановления зрения.
Меры предупреждения патологии заключаются в предотвращении осложнений основной болезни и ее своевременном лечении или корректировке.
В профилактические мероприятия входит и снижение вероятности травмирования глаз, а также уменьшение вредного влияния солнечных лучей при помощи ношения очков с УФ-фильтрами.
Источник