Воспаление фатерова соска лечение
Большой дуоденальный (фатеров) сосочек – это анатомическое образование, которое располагается в полости кишечника. В него открывается проток от желчного протока, через который в двенадцатиперстную кишку поступают желчные кислоты и пищеварительные ферменты поджелудочной железы.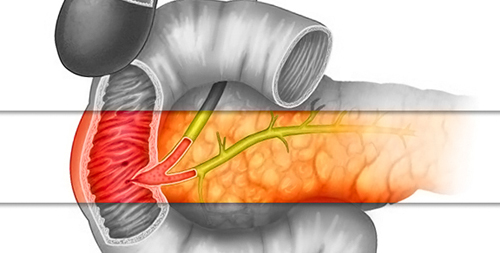
Расположение и строение анатомической структуры
Фатеров сосочек располагается в стенке двенадцатиперстной кишки, в ее нисходящей части. Среднее расстояние между привратником желудка и дуоденальным сосочком составляет 13-14 см. Он находится рядом с продольной складкой на стенке органа.
 Внешне фатеров сосочек представляет собой небольшое возвышение размером от 3 мм до 1,5-2 см. Форма образования вариабельна, оно может иметь вид полусферы, уплощенной площадки или конуса. В области большого дуоденального сосочка заканчивается общий желчный проток, который объединен с протоком поджелудочной железы. В некоторых случаях (примерно у 20% пациентов) эти протоки открываются в двенадцатиперстную кишку отдельными отверстиями. Такая анатомическая вариация считается не признаком патологии, а вариантом нормы, так как раздельные потоки никак не влияют на активность пищеварения.
Внешне фатеров сосочек представляет собой небольшое возвышение размером от 3 мм до 1,5-2 см. Форма образования вариабельна, оно может иметь вид полусферы, уплощенной площадки или конуса. В области большого дуоденального сосочка заканчивается общий желчный проток, который объединен с протоком поджелудочной железы. В некоторых случаях (примерно у 20% пациентов) эти протоки открываются в двенадцатиперстную кишку отдельными отверстиями. Такая анатомическая вариация считается не признаком патологии, а вариантом нормы, так как раздельные потоки никак не влияют на активность пищеварения.
Фатеров сосок образует печеночно-поджелудочную ампулу, в которой скапливаются секреты желез. Поступление сока из протоков контролируется с помощью сфинктера Одди. Он представляет собой круговую мышцу, которая может регулировать просвет дуоденального сосочка в соответствии со стадиями пищеварения. При необходимости поступления секрета в кишечник сфинктер расслабляется, и полость сосочка расширяется. В период покоя, когда человек не переваривает пищу, круговая мышца сокращается и плотно сжимается, что препятствует выходу пищеварительных ферментов и желчи в кишечник.
Функции
- отделение желчевыводящей системы от кишечника;
- контроль поступления ферментов в двенадцатиперстную кишку;
- предотвращение заброса пищевых масс в желчную систему.
Заболевания большого дуоденального сосочка
Рак
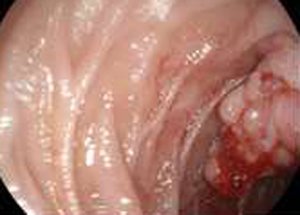 Рак фатерова сосочка – это злокачественное новообразование в ткани сосочка, которое возникает первично или развивается при метастазировании из других органов. Для опухоли характерен сравнительно медленный рост. Первоначально симптомы заболевания могут не проявляться. Позже присоединяются признаки механической желтухи, возникающие из-за перекрывания опухолью желчных протоков.
Рак фатерова сосочка – это злокачественное новообразование в ткани сосочка, которое возникает первично или развивается при метастазировании из других органов. Для опухоли характерен сравнительно медленный рост. Первоначально симптомы заболевания могут не проявляться. Позже присоединяются признаки механической желтухи, возникающие из-за перекрывания опухолью желчных протоков.
Клиническая картина заболевания включает:
- пожелтение кожи и склер;
- озноб, повышенная потливость;
- диарея, изменение характера кала (зловонные фекалии с капельками жира);
- боли в верхней части живота справа;
- кожный зуд;
- повышенная температура тела.
Прогноз для жизни пациента относительно неблагоприятный. При длительном течении заболевания возможно появление тяжелых осложнений. Рак сосочка может вызвать кишечные кровотечения, нарушения кровообращения, кахексию. Патологический процесс может распространяться на другие органы, что приводит к появлению метастаз.
Стеноз
Стеноз большого дуоденального сосочка – это патология, которая характеризуется сужением просвета сосочка и нарушением оттока секретов поджелудочной железы и желчного пузыря. Стеноз сосочка часто путают с желчнокаменной болезнью, так как механизм развития данных состояний очень похож. Для обоих состояний характерны следующие симптомы:
- острые, внезапно возникающие боли в правой части живота;
- желтушность кожи и слизистых;
- лихорадка;
- повышенная потливость.
В отличие от желчнокаменной болезни, стеноз фатерова сосочка никогда не приводит к полному прекращению тока желчи и ферментов, поэтому периоды выраженной желтухи при данной патологии чередуются с промежутками полной ремиссии.
Дискинезия
Дискинезия большого дуоденального сосочка – это функциональное расстройство, которое возникает из-за нарушения нервной регуляции сокращений сфинктера Одди. Данное состояние имеет две основных формы:
- Атония фатерова сосочка приводит к тому, что нарушается регуляция выделения желчи, она бесконтрольно поступает в двенадцатиперстную кишку даже вне пищеварительного процесса.
- Вторая форма характеризуется гиперфункцией сфинктера Одди, что приводит к сужению просвета сосочка и замедленному выходу секрета в кишечник.
Клиническая картина заболевания характеризуется возникновением следующих симптомов:
- острая боль в верхней части живота справа, которая отдает в лопатку;
- связь неприятных ощущений с приемом пищи;
- возникновение ночных болей;
- Тошнота и рвота.
Заболевание имеет хроническое течение. Диагноз дисфункции большого дуоденального сосочка ставится только в том случае, если симптомы патологии сохраняются как минимум 3 месяца. Патология требует комплексного лечения, которое помимо медикаментов включает и психотерапию для коррекции нарушений со стороны нервной системы.
Методы диагностики состояния анатомической структуры
- Холецистография. Исследование относится к ультразвуковым методикам с контрастным усилением. В желчную систему вводится специальное вещество, которое хорошо визуализируется при проведении диагностики. По интенсивности его распределения оценивается функциональная активность большого дуоденального сосочка. При замедлении выхода контраста в кишечник можно сделать вывод о стенозе или спазме сфинктера Одди.
- Ультрасонография. Методика предполагает оценку состояния желчной системы, что косвенно свидетельствует об активности фатерова соска. Расширение протоков, деформации желчного пузыря при условии отсутствия камней свидетельствует о нарушении проходимости сфинктера Одди.
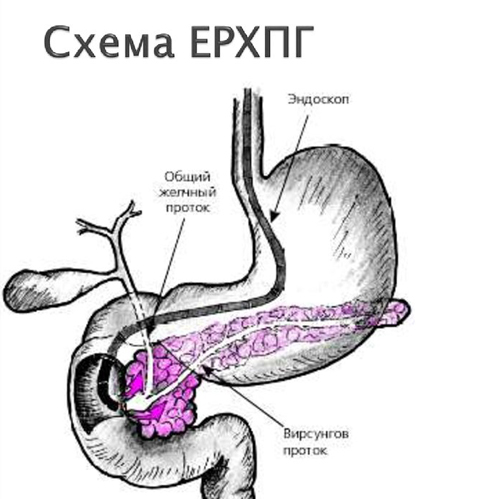
- Эндоскопическая ретроградная холангиогепатография (ЭРХПГ). Исследование относится к эндоскопическим способам диагностики. Она предполагает введение специального аппарата в двенадцатиперстную кишку и его подведение к отверстию фатерова соска. Затем через эндоскоп в желчные пути нагнетается контрастное вещество и делается рентгеновский снимок. Эндоскопическая методика – это основной способ диагностики рака фатерова соска. При наличии злокачественного новообразования в области стенки двенадцатиперстной кишки его можно обнаружить при осмотре органа. В процессе эндоскопии берется образец ткани опухоли, по которому проводится дифференциальная диагностика между доброкачественными и злокачественными процессами.

- МРТ и КТ. Методики послойной визуализации используются в качестве дополнительных способов диагностики. С их помощью можно обнаружить изменения в ткани фатерова соска, установить их точную локализацию.
- Дуоденальное зондирование. Исследование предполагает забор содержимого из двенадцатиперстной кишки с помощью специального зонда. По характеру секрета в просвете органа можно судить о функциональной активности фатерова соска.
Источник
Рак фатерова (большого дуоденального) сосочка – это злокачественное новообразование одного из отделов двенадцатиперстной кишки. Патология отличается медленным прогрессированием и поздним появлением метастазов при относительно раннем возникновении первых симптомов. Лечение только хирургическое и предполагает удаление очага раковых клеток. Консервативные методы терапии не эффективны и не применяются.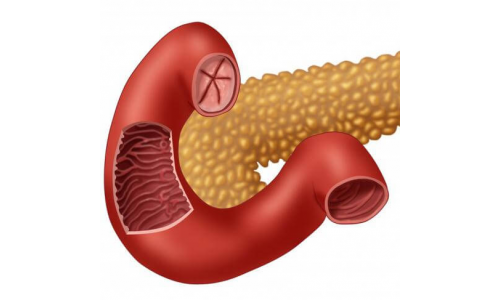
Фатеров сосочек: локализация и функции
Фатеров сосочек – это большой сосочек двенадцатиперстной кишки – начального отдела кишечника. Представляет собой возвышение около 1 см высотой. Располагается в средней части органа на 10-15 см ниже привратника желудка.
Функции:
-
 Окружает печеночно-поджелудочную ампулу, в которую попадает желчь и сок поджелудочной железы.
Окружает печеночно-поджелудочную ампулу, в которую попадает желчь и сок поджелудочной железы. - Препятствует проникновению содержимого кишечника в желчные пути и протоки поджелудочной железы (за счет сфинктера Одди).
Развитие опухоли в этой зоне грозит нарушением нормального пассажа желчи и пищеварительных соков, сбоем в работе желудочно-кишечного тракта и развитием обтурационной желтухи.
Симптомы
Симптоматика болезни проявляется достаточно рано и нарастает медленно, что позволяет вовремя выявить проблему и начать лечение.
Желудочно-кишечные проявления
-
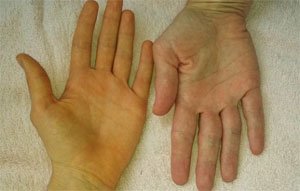 Механическая желтуха. Первым признаком патологии становится окрашивание кожи и слизистых оболочек в желтый цвет. Поначалу желтуха перемежающаяся, в анализе крови не выявляется существенных изменений. С прогрессированием патологии окрашивание кожи становится стойким.
Механическая желтуха. Первым признаком патологии становится окрашивание кожи и слизистых оболочек в желтый цвет. Поначалу желтуха перемежающаяся, в анализе крови не выявляется существенных изменений. С прогрессированием патологии окрашивание кожи становится стойким. - Кожный зуд. Связан с закупоркой желчных протоков.
- Боли в правом подреберье или эпигастральной области – тупые, ноющие, не связанные с приемом пищи.
- Диарея. Сопровождается метеоризмом и вздутием живота. Каловые массы глинистые, с неприятным запахом.
- Кровотечение. Приводит к появлению кровавой рвоты, окрашиванию стула в черный цвет (мелена).
- Увеличение печени и селезенки. Сопровождается тяжестью в подреберье, усилением болевого синдрома.
Нередко рак фатерова сосочка сочетается с желчнокаменной болезнью и сопровождается появлением приступов печеночной колики. Боль возникает на фоне полного покоя, локализуется в области правого подреберья, быстро нарастает, носит колющий и режущий характер. Отмечается присоединение тошноты и рвоты. Такая клиническая картина затрудняет диагностику и не позволяет быстро выявить истинную причину проблемы.
Общие проявления
-
 Снижение массы тела. В отличие от других форм рака, при поражении фатерова сосочка падение веса наблюдается рано, что объясняется недостаточным всасыванием питательных веществ и витаминов.
Снижение массы тела. В отличие от других форм рака, при поражении фатерова сосочка падение веса наблюдается рано, что объясняется недостаточным всасыванием питательных веществ и витаминов. - Ухудшение состояния кожи, волос и ногтей, вызванное авитаминозом.
- Выраженная слабость без явных причин.
- Повышение температуры тела до 37-37,5 °C.
- Появление болей в спине, под лопатками. Встречается при распространении метастазов.
Причины и факторы риска
Точная причина возникновения злокачественной опухоли не известна. Выделяют несколько факторов риска развития патологии:
- Наследственная предрасположенность. Заболевание нередко встречается в нескольких поколениях. Особое значение уделяется гену K-ras.
-
 Возраст. Патология выявляется преимущественно после 50 лет.
Возраст. Патология выявляется преимущественно после 50 лет. - Вредные привычки. Заболеваемость высока среди людей, страдающих алкоголизмом.
- Плохое питание. Рак дуоденального сосочка чаще выявляется у социально необеспеченных слоев населения.
- Гельминтозы. Лямблиоз и шистосомоз увеличивают риск развития болезни.
- Хронические заболевания пищеварительного тракта. Особое значение придается панкреатиту и гепатиту.
- Лучевое облучение.
Злокачественное новообразование может быть результатом малигнизации доброкачественной опухоли – аденомы дуоденального сосочка.
Стадии злокачественного процесса
В онкологии выделяют несколько этапов развития болезни:
-
 Стадия 0. Опухоль in situ, то есть не выходит за пределы слизистой оболочки.
Стадия 0. Опухоль in situ, то есть не выходит за пределы слизистой оболочки. - Стадия I. В патологический процесс вовлечен только дуоденальный сосочек.
- Стадия II. Раковые клетки распространяются в стенку двенадцатиперстной кишки. Отмечается поражение единичных лимфатических узлов.
- Стадия III. Процесс захватывает соседние органы и регионарные лимфоузлы.
- Стадия IV. Наблюдаются отдаленные метастазы.
В диагностике раковой опухоли применяется УЗИ, компьютерная и магнитно-резонансная томография. Особое значение придается эндоскопическим методам, позволяющим визуально оценить карциному и взять материал на гистологическое исследование.
Лечение
Лечение начинается после полного обследования и выставления точного диагноза. В сомнительных случаях окончательное решение принимается в ходе операции, и тогда ее объем может быть расширен. Своевременное проведенная терапия позволяет сохранить здоровье и жизнь пациента.
Диета
Диетическое питание не рассматривается как метод лечения рака. Грамотный подбор рациона способствует выздоровлению и облегчает состояние пациента после операции, но не влияет однозначно на исход заболевания.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
В состав рекомендованных продуктов входят пектины, бета-каротин, флавоноиды, аскорбиновая кислота. Эти вещества предположительно обладают антиканцерогенным эффектом. Они не способствуют устранению рака, но снижают риск его рецидива после операции.
Хирургическое лечение
Оперативное вмешательство – единственный метод избавиться от злокачественной опухоли.
Объем операции может быть различным.
Радикальная операция
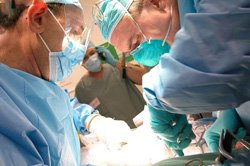 Радикальное вмешательство предполагает гастропанкреатодуоденальную резекцию. Удаляется головка и шейка поджелудочной железы, желчный пузырь и дистальная часть желчного протока, пилорический отдел желудка, вся двенадцатиперстная кишка и участок тонкого кишечника. Проводится ревизия и иссечение региональных лимфоузлов.
Радикальное вмешательство предполагает гастропанкреатодуоденальную резекцию. Удаляется головка и шейка поджелудочной железы, желчный пузырь и дистальная часть желчного протока, пилорический отдел желудка, вся двенадцатиперстная кишка и участок тонкого кишечника. Проводится ревизия и иссечение региональных лимфоузлов.
Радикальная операция не всегда хорошо переносится пациентами и нередко приводит к летальному исходу. Учитывая, что рак фатерова соска распространяется медленно, многие хирурги удаляют только очаг поражения, оставляя нетронутыми окружающие ткани. Папиллэктомия (удаление сосочка) возможна в том случае, если другие органы пищеварительного тракта не поражены.
Паллиативная операция
Паллиативные операции проводятся тогда, когда радикальное вмешательство невозможно. Такое лечение не позволяет избавиться от опухоли, но помогает устранить симптоматику и продлить жизнь пациента. Практикуется установка различных анастомозов, восстанавливающих ток желчи и препятствующих сдавлению органов растущей опухолью. Существует более десяти вариантов паллиативной терапии. Схема лечения определяется индивидуально.
Другие методы лечения: нюансы
- Медикаментозное лечение не эффективно при раковой опухоли. Практикуется только назначение обезболивающих средств для облегчения состояния больного. Возможна симптоматическая паллиативная терапия.
- Химиотерапия применяется редко в связи с низкой эффективностью.
- Лучевое облучение проводится до или после операции и позволяет снизить вероятность распространения метастазов.
Прогноз
Пятилетняя выживаемость зависит от стадии, в которой была выявлена патология:
- Рак in situ и в I стадии поддается лечению в 85-90% случаев.
- При опухоли II-III стадии выживаемость составляет около 40%.
- В IV стадии отмечается практически 100%-й летальный исход. Пятилетняя выживаемость менее 5%.
Рак фатерова сосочка лечится только хирургическим путем и лишь при своевременном выявлении. Чем раньше будет обнаружена патология, тем выше шансы на благоприятный исход болезни.
Источник
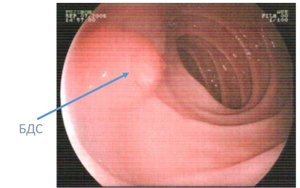
Рак фатерова сосочка (большой дуоденальный сосочек, БДС) относится к редко встречающимся типам опухолей пищеварительной системы. Заболевание длительное время протекает бессимптомно, а на поздних стадиях проявляет себя тяжелыми осложнениями в виде желтухи и эндогенной интоксикации. Своевременная диагностика злокачественных новообразований большого дуоденального сосочка повышает шансы пациента на полное излечение.
Общая информация
Фатеров сосочек — это анатомическое образование, расположенное в складке слизистой оболочки двенадцатиперстной кишки. Он имеет вид сферического возвышения, на котором имеется отверстие — место выхода желчи и панкреатического сока из общего желчного и панкреатического протоков. Внутри фатерова сосочка располагается мышечный жом, регулирующий поступление пищеварительных ферментов в просвет двенадцатиперстной кишки — сфинктер Одди.
Рак БДС наблюдается менее, чем у 2% у всех пациентов со злокачественными новообразованиями пищеварительной системы. В структуре общей онкологической заболеваемости опухоли фатерова сосочка составляют до 1,6%. Средний возраст пациентов — 56-65 лет. Заболевание чаще встречается у мужчин.
Причины и факторы риска
Достоверные причины и механизм развития злокачественных новообразований БДС остаются неизвестными. Среди факторов риска выделяют следующие:
- желчнокаменная болезнь в анамнезе (камнеобразование в желчном пузыре или протоках);
- курение и злоупотребление алкоголем;
- хронический панкреатит;
- повышение литогенности (изменение нормального состава) желчи на фоне несбалансированного питания и избыточной массы тела;
- заболевания печени;
- воспалительные заболевания двенадцатиперстной кишки и фатерова сосочка — дуоденит, папиллит, оддит;
- прием эстрогенных препаратов с целью контрацепции или заместительной гормональной терапии;
- гиперхолестеринемия и дислипидемия — повышение уровня холестерина, изменение жирового обмена и нормального соотношения липидов в крови.
При наличии доброкачественных опухолей в области БДС (например, аденомы) может произойти ее трансформация в злокачественную. По данным разных авторов, онкологическое перерождение встречается в 60-65% всех случаев рака фатерова сосочка.
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).
Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный,
- плоскоклеточный — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Клиническая картина
На ранних стадиях заболевание ничем себя не проявляет. У небольшого количества пациентов наблюдается преходящая несильная болезненность в эпигастральной области, которую пациенты связывают с нарушением режима питания. С прогрессированием заболевания появляется ряд признаков, которые могут свидетельствовать об онкологическом заболевании.
Болевой синдром нечасто беспокоит пациентов даже на терминальных стадиях рака фатерова сосочка. Обычно боли появляются при распространении злокачественного процесса на стенку двенадцатиперстной кишки или поджелудочную железу. При этом они локализуются в левом подреберье и эпигастрии, нередко имеют опоясывающий характер и отдают в спину.
Желтуха — еще один симптом рака большого дуоденального сосочка. На более ранних стадиях она имеет волнообразный характер, в запущенных ситуациях — присутствует постоянно. Для нее характерно желтушное окрашивание кожи и склер глаз, кожный зуд, обесцвечивание кала и потемнение мочи.
Желтуха — следствие нарушения поступления желчи в двенадцатиперстную кишку через пораженный опухолью фатеров сосок и накопления билирубина в крови.
Среди общих симптомов заболевания — астено-вегетативный синдром (слабость, утомляемость, пониженная работоспособность), снижение массы тела, потеря аппетита и изменение пищевых предпочтений (например, отказ от мясных продуктов).
Диагностика
Для выявления рака фатерова сосочка используется ряд лабораторно-инструментальных исследований:
- зондовая дуоденография и зондирование двенадцатиперстной кишки;
- эндоскопическое исследование с прицельной биопсией;
- УЗ-исследование органов брюшной полости и малого таза;
- компьютерная и магнитно-резонансная томография;
- эндоскопическая ретроградная панкреатохолангиография.
Диагноз устанавливается только после получения результатов гистологического исследования. Врач-патоморфолог исследует биопсийный материал, определяет клеточную атипию, ее характер и степень дифференцировки опухоли. Без гистологического заключения диагноз считается неподтвержденным.
Лечение
Основной метод лечения — хирургический. На первой стадии заболевания возможно проведение малоинвазивного оперативного вмешательства — трансдуоденальной папиллэктомии. Суть операции заключается во вскрытии просвета двенадцатиперстной кишки небольшим разрезом и иссечении ампулы большого дуоденального сосочка в пределах здоровых тканей. Если опухоль имеет небольшие размеры и не проросла дальше слизистой оболочки, то возможно проведение папиллэктомии эндоскопическим способом.
На остальных стадиях заболевания проводится панкреатодуоденальная резекция. Классическая операция предполагает иссечение выходной части желудка с малым и большим сальником, удаление участка поджелудочной железы и всей двенадцатиперстной кишки. При этом также удаляются лимфатические узлы определенных групп. Количество иссекаемых лимфоузлов определяется распространенностью онкологического процесса. Восстановление непрерывности пищеварительной трубки осуществляется путём наложения анастомозов — соустьев (сообщений) между участками удаленных органов.
Стандартная и расширенная панкреатодуоденальная резекция относятся к радикальным операциям. Однако из-за высокой травматичности они имеют ряд противопоказаний. К ним относятся:
- канцероматоз брюшины;
- общее тяжелое состояние пациента;
- декомпенсация имеющихся хронических заболеваний;
- запущенные формы рака фатерова сосочка;
- вовлечение в онкологический процесс крупных артериальных или венозных сосудов;
- гематогенное метастазирование.
Среди осложнений операции — несостоятельность сформированных анастомозов, абсцессы, послеоперационный панкреатит и желудочно-кишечное кровотечение.
В дополнение к хирургическому вмешательству используется химиотерапия. Она может проводиться как перед операцией (неоадъювантная), так и после (адъювантная). У неоперабельных пациентов химиотерапия направлена на уменьшение размеров злокачественного новообразования и прекращение роста опухоли.
Лечением рака фатерова сосочка в Европейской клинике занимаются квалифицированные специалисты с большим опытом работы. Каждый пациент может рассчитывать на профессиональный подход, современные и эффективные методики и достижение максимально возможного результата.
Источник

