Внутриутробное воспаление легких причина

Внутриутробная пневмония – воспаление легочной ткани, возникшее антенатально, сопровождающееся развитием клинических проявлений в первые 72 часа жизни ребенка. Проявляется выраженной дыхательной недостаточностью, явлениями респираторного дистресс-синдрома, интоксикацией, неврологическими нарушениями вследствие отека мозга и др. Внутриутробная пневмония диагностируется рентгенологически, лабораторные исследования позволяют выявить конкретного возбудителя инфекции. Показана этиотропная терапия (антибиотики, противовирусные препараты и др.), кислородотерапия, коррекция симптомов полиорганной недостаточности.
Общие сведения
Внутриутробная пневмония – одна из наиболее часто встречающихся патологий в структуре внутриутробных инфекций. Примерно 30% всех внутриутробных пневмоний протекает в виде локализованных форм, в остальных случаях воспаление легких у новорожденных возникает в рамках генерализованной внутриутробной инфекции. В настоящее время внутриутробные пневмонии продолжают представлять опасность. Средний показатель заболеваемости – около 2 случаев на 1000 новорожденных, также на долю заболевания приходится до 80-90% младенческой смертности. Отдельный акцент делается на внутриутробной пневмонии, вызванной условно-патогенной флорой. Во-первых, оппортунистическим микроорганизмам, как правило, не уделяется должного внимания. Во-вторых, именно они часто остаются резистентными к терапии.
Внутриутробная пневмония остается актуальной проблемой современной педиатрии. Даже будучи успешно вылеченной, болезнь наносит серьезный удар по детскому иммунитету. Впоследствии любая простуда легко может осложняться пневмонией. Если диагностика была запоздалой, высок риск развития осложнений, опасных для жизни (плеврит, сепсис и др.). Часто у детей, перенесших внутриутробную пневмонию, развивается спаечный процесс в плевре, что ведет к хронической дыхательной недостаточности с неизбежной инвалидностью.
Внутриутробная пневмония
Причины внутриутробной пневмонии
Внутриутробная пневмония одинаково часто вызывается бактериями и вирусами, реже – бактериально-вирусными ассоциациями и грибами. Бактерии, наиболее часто являющиеся причинами инфекции, – стрептококк, стафилококк, энтерококк, кишечная палочка, микоплазма и др. Вирусная внутриутробная пневмония развивается, как правило, при участии вирусов TORCH-группы, вирусов гриппа и др. Грибковая этиология связана с грибами рода Candida. Особую роль играют ИППП, которые также могут быть причиной заболевания. Встречается также врожденная сифилитическая пневмония.
Помимо причин заболевания, существует множество факторов риска, способствующих развитию внутриутробной пневмонии. Отдельно выделяют факторы риска со стороны матери и со стороны плода. К акушерско-гинекологическим патологиям, повышающим вероятность развития заболевания, относятся аборты и выкидыши в анамнезе женщины, патологии родов, гестозы и хронические заболевания малого таза, в том числе вследствие широкого применения внутриматочных контрацептивов. К факторам риска со стороны плода относится недоношенность и низкая масса ребенка при рождении, воспалительные процессы в плаценте и фетоплацентарная недостаточность.
Существует два пути заражения плода – восходящий и гематогенный. Первый из них подразумевает наличие у матери инфекции внутренних половых органов, чаще бактериальной природы. Гематогенный путь инфицирования – это трансплацентарное проникновение возбудителя через пупочную вену в кровь плода, характерное в большей степени для внутриутробной пневмонии вирусной этиологии. Независимо от ворот инфекции, микроорганизм попадает в кровь плода и уже оттуда достигает легочной ткани. Поскольку в утробе матери ребенок не дышит воздухом, инфекционный агент остается в тканях бессимптомно до момента родов. С первых вдохом кровоснабжение в легких резко возрастает. Именно этот момент является пусковым, и внутриутробная пневмония начинает проявляться клинически.
Классификация внутриутробных пневмоний
Этиологически выделяют бактериальную, вирусную и грибковую внутриутробную пневмонию, иногда встречаются бактериально-вирусные инфекции. По степени тяжести заболевание делится на легкую, средней тяжести и тяжелую формы. В зависимости от момента заражения внутриутробная пневмония бывает врожденной и интранатальной, когда инфицирование происходит в момент прохождения плода по родовым путям. Течение заболевания может быть острым и затяжным, с осложнениями и без. Различают легочные осложнения в виде пневмоторакса, ателектаза, абсцедирования легкого, а также внелегочные осложнения, основными из которых являются менингит, поражение оболочек сердца и сепсис. Отдельно выделяют 3 степени дыхательной недостаточности.
Симптомы внутриутробной пневмонии
Ведущий симптом в клинике заболевания – выраженная дыхательная недостаточность, требующая кислородной поддержки новорожденного (кислородная маска, ИВЛ). Развивается с первых часов жизни. Визуально внутриутробная пневмония проявляется вялостью ребенка вследствие интоксикации, разлитым цианозом, «мраморными» кожными покровами. Заметно западение грудины, при физикальном осмотре педиатр диагностирует тахикардию, ослабленное дыхание и хрипы в легких. Характерны приступы апноэ. Уровень гипертермии зависит от степени тяжести, у недоношенных детей может наблюдаться пониженная температура тела.
Часто развиваются осложнения со стороны легких, такие как пневмоторакс, ателектаз легкого, респираторный дистресс-синдром, абсцессы легкого, сепсис. Внутриутробная пневмония редко встречается как локализованное заболевание. В связи с этим всегда имеются другие, внелегочные симптомы внутриутробных инфекций: со стороны нервной, сердечно-сосудистой, пищеварительной системы, органов слуха и зрения. У недоношенных детей заболевание протекает тяжелее, вероятность осложнений всегда выше.
Неврологическая симптоматика представлена запрокидыванием головы назад, повышением или снижением мышечного тонуса. Среди осложнений – менингит, который особенно часто встречается при микоплазменной внутриутробной пневмонии. Неврологические расстройства связаны в первую очередь с отеком мозговых оболочек, причиной которого является дыхательная недостаточность. Примерно у половины заболевших детей диагностируются гастроинтестинальные нарушения, в частности, срывания и позывы на рвоту, метеоризм, парез кишечника. Таким образом, при внутриутробной пневмонии речь часто идет о полиорганной недостаточности, основные причины которой – генерализация инфекции и общее нарушение кровообращения.
Диагностика внутриутробной пневмонии
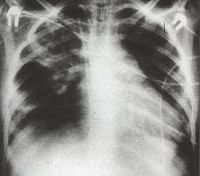
Дыхательная недостаточность легко выявляется при физикальном осмотре ребенка. На рентгенограмме легких заметно усиление легочного рисунка, перибронхиальные изменения, многочисленные очаги инфильтрации легочной ткани. Изменения на рентгенограмме сохраняются до месяца с момента начала острой фазы внутриутробной пневмонии. В тяжелых случаях инфекции возможно отсутствие признаков заболевания по данным рентгенографии легких в течение первых трех дней.
Лабораторная диагностика внутриутробной пневмонии включает общий и биохимический анализ крови, мазок из зева на флору, микробиологическое исследование трахеобронхиального аспирата, анализ отделяемого из полости носа. Анализ крови позволяет выявить признаки воспалительного процесса, анемию разной степени, гипербилирубинемию и др. Обязательно проводятся серологические исследования (ИФА-диагностика) для обнаружения различных классов антител к конкретным возбудителям. В отношении диагностики вирусной этиологии внутриутробной пневмонии эффективен метод ПЦР. Необходимо выявление первичного очага инфекции у матери.
Лечение внутриутробной пневмонии
Лечение проводится в отделении интенсивной терапии или реанимации новорожденных. В зависимости от выраженности дыхательной недостаточности используются различные методы кислородной поддержки: кислородная маска, ИВЛ. Этиотропная терапия внутриутробной пневмонии – антибиотики, противовирусные, противогрибковые препараты – может назначаться эмпирически, либо подбираться исходя из других признаков, патогномоничных для конкретных внутриутробных инфекций (краснуха, токсоплазмоз, хламидиоз и др.). Список антибиотиков ограничен возрастом, противопоказано применение препаратов аминогликозидного ряда.
Недоношенным детям обязательно назначение сурфактантов, способствующих развитию легочной ткани и расправлению спавшихся альвеол. Санация трахеобронхиального дерева проводится практически всем детям, частота регулируется тяжестью состояния. Проводятся дегидратационные мероприятия, детоксикация солевыми растворами, коррекция ацидоза, анемии, нарушений свертываемости крови, симптоматическая терапия. Переливание эритроцитарной массы осуществляется по показаниям. По окончании острой фазы внутриутробной пневмонии показана физиотерапия.
Прогноз и профилактика внутриутробной пневмонии
Прогноз внутриутробной пневмонии определяется конкретной нозологией и тяжестью состояния. Заболевание было и остается одной из основных причин детской смертности. Более благоприятное течение отмечается при внутриутробной пневмонии стафилококковой этиологии (кроме золотистого стафилококка) и вирусного генеза. Частота летального исхода выше в случае инфицирования энтерококками, кишечной палочкой, микоплазмой, золотистым стафилококком; особенно опасны бактериально-вирусные ассоциации. Также уровень смертности повышается в случае развития осложнений, в частности, сепсиса.
Первичная профилактика внутриутробной пневмонии сводится к определению возможных факторов риска заболевания у беременной женщины. Это обеспечит высокую настороженность и готовность медицинского персонала к реанимационным мероприятиям непосредственно в родовом зале. Также необходима своевременная диагностика внутриутробных инфекций, поскольку клиника многих из них включает поражение легких в виде внутриутробной пневмонии. Всем детям, перенесшим заболевание в период новорожденности, проводится профилактика повторной пневмонии: витаминотерапия, массаж, гимнастика и др.
Источник
Врожденное воспаление – опасное заболевание, влекущее за собой ряд осложнений.
Врожденное воспаление легких возникает на фоне внутриутробного поражения плода бактериями либо поражает организм в период рождения малыша. Еще буквально 10 лет назад эта патология вызывала высокую смертность среди младенцев, но с каждым годом фармацевтическая промышленность идет вперед и разрабатывает все более эффективные лекарства для борьбы с заболеванием.
Современные лекарственные препараты способны за короткий промежуток времени устранить возбудителя пневмонии. Врожденная пневмония встречается в 15% случаев, зачастую болезнь развивается у недоношенных детей или при внутриутробном отставании развития плода.
Прогноз жизни зависит от тактики лечения и своевременности диагностирования патологии. Наша статья позволит читателям ознакомиться с причинами развития врожденной пневмонии и с ее клиническими проявлениями.
Причины
Самой основной проблемой новорожденного является несовершенство иммунной системы, которая неспособна самостоятельно справиться с любой поражающей инфекцией, а что уж говорить про пневмонию.
Степень тяжести патологии определяется промежутком времени, который прошел с момента инфицирования плода и до момента появления его на свет. Чем длительнее этот период, тем опаснее и тяжелее заболевание.
Риски у недоношенных детей
К развитию врожденной пневмонии причастны патогенные микроорганизмы. Это:
вирусы;
грибки;
бактерии.
Инфицирование малыша происходит одним из двух путей:
- Транспланцетарный (гематогенный).
- Интранатальный (бронхогенный).
Таблица №1. Пути заражения недоношенных детей:
Пути передачиОписание инфицирования
Транспланцетарный.
Заражение плода происходит еще внутриутробно, путь передачи инфекции – кровь матери. Причина инфицирования – респираторные заболевания в период беременности.
Возбудители:
вирус кори;
вирус краснухи;
герпес;
токсоплазма.
Эти вирусы способны вызвать не только врожденную пневмонию. Но также являются причиной инфекционного поражения других органов и систем, например, почек, печени, сердца, нервной системы.
Интранатальный.
Заражение ребенка происходит непосредственно при родах через дыхательные пути.
Причина:
воспаление мочеполовых органов матери (эндометрит, цистит, вульвовагинит);
продолжительное нахождение плода без внутриутробных вод.
Возбудителями болезни при родах выступают такие бактерии:
стрептококки;
стафилококки;
пневмококки;
кишечная палочка;
трихомонада;
микоплазма.
Важно. Интранатальный путь заражения опасен не только для недоношенных детей, при своевременном родовом процессе любой ребенок подвергается риску инфицирования, если для этого имеются предрасполагающие факторы.
Возникновение врожденной пневмонии зависит от многих факторов, но особо беззащитны перед инфицированием глубоко недоношенные дети. Их иммунитет настолько слаб, что малейший раздражитель может стоить ребенку жизни. Также в группу риска попадают новорожденные при родах заглотившие навколоплодные воды или меконий (аспирационный синдром), в том числе перенесшие внутриутробную асфиксию.
Установление точной причины развития врожденной пневмонии дает возможность врачам спрогнозировать возможные последствия и назначить соответствующую тактику лечения патологии.
Риски после кесарева сечения
При рождении ребенка путем проведения кесарева сечения пневмония развивается на фоне инфицирования такими микроорганизмами:
вирус герпеса, краснухи, кори, листериоза, токсоплазмоза;
бактерии стрептококка, стафилококка, хламидии, микоплазмы;
грибки рода Кандида.
Если врожденное воспаление легких взяло свое начало еще в утробе матери, то шанса выжить у малыша практически нет. Если воспаление возникло уже после проведения операции, то возбудителем в частых случаях выступает стрептококковая инфекция, которая развивает в легких гнойные очаги и сепсис. Стрептококк размножается достаточно активно даже под воздействием особой группы антибиотиков.
Воспаление легких, возникшее постнатально, то есть в лечебном учреждении или в домашних условиях, появляется на фоне поражения организма аденовирусами или респираторными инфекциями.
Интересно. По статистическим данным у доношенных детей врожденная пневмония встречается в 2% случаев, а у недоношенных этот показатель увеличивается до 15%. Не так давно медицина была не в силах бороться с патологией, поэтому инфицированных детей зачастую ожидал летальный исход. Но идущие вперед фармацевтические разработки дали шанс родителям побороться за жизнь и здоровье малыша.
Клинические проявления
Симптоматика при врожденном воспалении легких зависит от причины инфицирования и того, каким путем произошло заражение.
Признаки внутриутробного инфицирования
Бессимптомного течения болезни не существует, например, при внутриутробном инфицировании у малыша сразу можно диагностировать некоторые признаки, указывающие на пневмонию.
Таблица №2. Признаки внутриутробного инфицирования:
ПризнакОписание
В медицинской практике асфиксия (по-простому удушье) новорожденного это далеко не редкость, каждый четвертый случай характеризуется появлением подобного симптома. Но при развитии пневмонии еще в утробе (что часто случается у недоношенных детей) асфиксия отмечается в каждом случае. Для того, чтобы вывести ребенка из такого состояния врачи реаниматологи прибегают к незамедлительным реанимационным действиям.
Крик.
Каждый малыш, когда рождается, заявляет о себе громким криком, что свидетельствует об открытии легочных путей. Но у детей с пневмонией этот признак отсутствует. Дыхание малыша слабое, жесткое и поверхностное. При аускультации прослушиваются влажные хрипы.
Температура.
Нестабильность температурного режима характерно для каждого новорожденного малыша, но у детей с врожденной патологией отметка на градуснике может достигать даже 40. Если малыш был рожден недоношенным с врожденной пневмонией отметка, наоборот, падает до 35 градусов. И в первом и во втором случае этот симптом свидетельствует о большой опасности для жизни.
Ослабление врожденных рефлексов.
Воспаление легких ухудшает общее самочувствие даже взрослого человека, а о таких малышах и вовсе говорить не стоит. Одним из самых тяжелых признаков патологического состояния является отсутствие врожденных рефлексов, таких как сосать и дышать. Таким малышам требуется искусственная вентиляция легких. Кормление проводится при помощи специального зонда.
Нарушение функций ЖКТ и потеря массы тела.
Пневмония у новорожденных не всегда протекает в тяжелых формах, зачастую ребенок способен самостоятельно дышать и сосать грудь. Но вот работа пищеварительной системы практически всегда бывает нарушена. Желудок не способен переварить поступившую пищу и поэтому ребенок начинает срыгивать, а то и вовсе появляется рвотный рефлекс. К сожалению, это обстоятельство становится причиной резкой потери веса, в некоторых ситуациях до критических отметок.
Нарушения работы сердечно-сосудистой системы.
Все внутренние органы и системы тесно связаны между собой, поэтому неудивительно, что патология легких негативно отражается на работе сердечно-сосудистой системы. Определить это можно по состоянию кожных покровов ребенка и его слизистым оболочкам, они приобретают бледность, а в тяжелых ситуациях – синюшность. Отмечается отек ножек, который заметен при внешнем осмотре. Нарушается сердечный ритм, появляется аритмия.
По мере того, как проходит лечение, все сопровождающиеся симптомы ослабевают, а при полном выздоровлении от не остается и следа.
Признаки интранатального инфицирования
При инфицировании ребенка в момент родовой деятельности признаки пневмонии будут немного иные. Клинические проявления в этом случае наступают только спустя 2 или 3 суток. Степень выраженности зависит от тяжести течения болезни и типа возбудителя.
Таблица №3. Признаки интранатального инфицирования:
ПризнакОписание
Изменение цвета кожных покровов.
В первые дни заболевания кожа младенца приобретает землянисто-серый оттенок, а по мере развития патологии она становится бледной. В тяжелых случаях отмечается посинение кожи и стремительное нарастание цианоза (посинение кожи в области носогубного треугольника).
Каждый случай врожденной пневмонии сопровождается симптомами со стороны центральной нервной системы. Так, например, младенец может быть чрезмерно возбужден, или напротив, слишком вялый и апатичный, что встречается намного чаще.
Потеря аппетита.
Через некоторое время после инфицирования у малыша пропадает аппетит, это один из основных признаков врожденной пневмонии, поэтому на него следует обратить особое внимание. При кормлении у ребенка появляется рвотный рефлекс, он постоянно срыгивает, но возможно появление сильной рвоты. Зачастую появляется дополнительный симптом в виде жидкого стула.
Нарушения со стороны дыхательной системы.
По мере того, как развивается пневмония, у ребенка отмечается затрудненное дыхание, которое с каждым днем становится все тяжелее и тяжелее. Если внимательно присмотреться, то можно увидеть значительное раздувание крыльев носа.
Если ребенок родился недоношенным, его дыхание становится учащенным и хриплым. А вот в ситуации, когда малыш был рожден в срок, напротив, частота ритма дыхания ослабевает.
Температура тела.
Повышение температуры тела отмечается не сразу. Только по мере развития болезни, если лечение не дает эффективности у малыша поднимается температура, иногда до весьма значительных отметок (до 40 градусов).
В первые дни после родов состояние ребенка не вызывает опасений, но уже через несколько дней начинает нарастать симптоматика. Соответственно из-за отсутствия первых опасений лечение малыша наступает не сразу, поэтому пневмония протекает достаточно тяжело с повышением температуры до высоких отметок, сухим кашлем и дыхательной недостаточностью.
Особого внимания медиков требует ритм дыхания, так как в тяжелых ситуациях у новорожденного может случиться удушье. Таких детей помещают на искусственную вентиляцию легких.
Внимание. В медицинской практике случаются ситуации, когда недостаточно опытный врач по наличию характерных симптомов в виде рвоты и диареи ставит диагноз кишечная инфекция, тем самым усугубляя сложившееся положение. Лечение направляется на устранение поставленного диагноза, а врожденная пневмония остается без медикаментозной терапии. Поэтому при диагностике учитываются все имеющиеся признаки и результаты проведенных исследований. Только после этого может быть назначено медикаментозное лечение.
Признаки постнатального инфицирования
В медицинской практике существует еще один тип патологического состояния, которое возникает не внутриутробно и не при родах, но также требует отдельного внимания. Заражение малыша происходит через несколько суток после рождения в лечебном учреждении или уже дома. Течение заболевания проходит иначе, чем первые два вида врожденной пневмонии.
На начальной стадии болезни появляются такие симптомы:
кашель;
субфебрильная температура;
насморк.
Как видите, эти симптомы указывают на респираторную инфекцию, и лечить ребенка начинают именно в этом направлении. Но при этом состояние малыша с каждым днем ухудшается, он становится раздражительным, плаксивым, беспокойным, нарушается сон, пропадает аппетит.
В этом случае родители обязаны насторожиться и запаниковать, так как появление этих признаков не может свидетельствовать о респираторной инфекции, а назначенное лечение не даст положительного результата.
При постнатальном инфицировании у малыша появляется кашель и насморк.
Спустя еще один день у новорожденного начинают пропадать врожденные рефлексы, повышается до высоких отметок температура, вместе с этим у ребенка развивается дыхательная недостаточность и нарушается сердечный ритм.
Важно. Факт недоношенности малыша при развитии пневмонии играет не последнюю роль. Так у доношенных детей болезнь развивается в течение 7 дней, а у недоношенных – 2-3 суток, что усложняет лечение.
Осложнения
При наличии некоторых тяжелых симптомов могут развиться различного рода осложнения.
К таким признакам, формирующим негативный прогноз, относятся:
нарушение глубины дыхания, сбой ритма;
гипоксия головного мозга;
нарушение сокращения сердечной мышцы;
интоксикация крови и появление сопутствующих изменений в организме.
При наличии хотя бы одного из тяжелых симптомов ребенка следует поместить в реанимационное отделение. Пневмония у новорожденных детей, рожденных ранее положенного срока, имеет отличительные особенности.
Это:
- Развитие острой дыхательной недостаточности, сопровождающееся накоплением большого количества углекислого газа, что приводит к отеку периорбитальных тканей. Как следствие нарушается функция центральной нервной системы.
- Преобладание высокой температуры тела.
- Легочные осложнения, провоцирующие возникновения пневмоторакса, плеврита, ателектазы.
- Патологии других органов и систем: воспаление уха, надпочечная недостаточность, парез кишечника, тромбоз.
- Патологические изменения тканей легкого.
- Образование сепсиса, синдрома дессиминированной свертываемости крови.
- Неустойчивая клиническая картина. Результаты лабораторных анализов дают регулярно новые показатели.
Как уже отмечалось, тяжесть течения болезни и развитие осложнений зависят от типа возбудителя и развитости иммунной системы малыша. Например, если причиной появления врожденного воспаления легких стала бактерия пневмококка, то вероятность появления тяжелых осложнений увеличивается, и даже грозит летальным исходом. В данном случае очаги воспаления стремительно проникают из одного легкого в другое, тем самым осложняя ситуацию.
Внимание. Список возможных осложнений, появляющихся на фоне врожденной пневмонии достаточно широк. Но без адекватного комплексного лечения самое страшное, что может произойти — это смерть младенца.
Диагностика
Диагноз ребенку ставит врач-неонатолог, он проводит осмотр малыша, аускультацию легких, назначает лабораторные анализы.
Важно. В большинстве случаев картина заболевания при аускультации отмечается только на 4-5 сутки от развития пневмонии. Поэтому, если при аускультации не были определены влажные мелкопузырчатые хрипы, это не исключает наличия врожденной пневмонии.
Диагностические мероприятия включают в себя:
- Общий анализ крови. Результаты анализа показывают повышение или снижение уровня лейкоцитов.
- Общий анализ мочи. Определяет кетоацидоз, почечную недостаточность.
- Рентгенография. Определяется усиление легочного рисунка, инфильтраты воспаления, расширение прикорневого участка.
- Серологические и бактериологические исследования крови. Определяется тип возбудителя и чувствительность к антибиотикам.
На фото рентген снимок новорожденного с врожденной пневмонией.
Лечение
Инструкция по оказанию медицинской помощи состоит из нескольких этапов:
- Устранение возбудителя. Назначается особая группа антибиотиков, соответствующая типу возбудителя. Чаще всего это инъекции. Но, если причиной развития пневмонии стали вирусы или грибки, то лечение проводится противогрибковыми или противовирусными препаратами. В основном цена таких лекарств высока, но учитывая сложность заболевания и все возможные последствия, отказ от них может стоить жизни младенца.
- Восстановление оксигенации (повышение уровня кислорода в органах и тканях). Назначаются кислородные ингаляции, инъекции на основе ККС (Кокарбоксилазы) или АТФ (Аденозинтрифосфата).
- Витаминотерапия. В виде того, что организм новорожденного не в силах побороть самостоятельно болезнь, он требует внешней помощи, для этого назначается комплекс витамин.
- Нормализация микрофлоры. Под действием антибиотиков и других лекарственных препаратов флора кишечника подвергается различным расстройствам. Для нормализации функции назначаются бифидо- и лактобактерии.
- Снятие интоксикации. Проводятся внутривенные вливания 5% раствора Глюкозы и солевого раствора.
- Терапия сопутствующих патологических процессов.
Лечение врожденной пневмонии у новорожденных проводится только в условиях стационара.
После того, как состояние малыша будет улучшаться, назначается местная рефлексотерапия. Ее цель – стимулировать выведение скопившейся в бронхах мокроты и предупреждение других застойных явлений.
Внимание. Благоприятный прогноз при врожденной пневмонии возможен только в случае соблюдения всех рекомендаций и предписаний врача. Категорически запрещается прибегать к помощи народной медицины.
Дополнительная помощь
Дополнительной помощью в лечении станет соблюдение рекомендаций по уходу за новорожденным:
нельзя больному ребенку давать продолжительное время сосать грудь, рекомендуется прикладывать его к груди на короткое время, н чаще;
тугое пеленание может привести к сдавливанию грудной клетки, тем самым усугубить и без того тяжелое дыхание;
во избежание застоя слизи малыша следует каждые полчаса переворачивать с одного бочка на другой.
Важно. Чтобы предупредить возможную пневмонию при рождении малыша следует позаботиться о его здоровье еще в утробе матери. Перед планированием беременности обоим родителям стоит пройти полное обследование, при наличии каких-либо отклонений пройти комплексное лечение.
В период беременности будущая мама должна быть предельно внимательна к своему здоровью, ведь любое инфицирование влечет за собой большой риск для малыша.
Стандарт медицинской помощи больным с врожденной пневмонией предполагает только стационарное лечение, без применения каких-либо средств нетрадиционной медицины. Стационарное лечение проводится с учетом всех предписаний и рекомендаций данного стандарта. Видео в этой статье расскажет, какие осложнения могут ожидать младенца при развитии врожденной пневмонии.
Читать далее…
Источник
