В очаге воспаления при некротической флегмоне новорожденного преобладают


Флегмона новорожденных – это тяжелое гнойно-некротическое заболевание кожи и подкожной жировой клетчатки, которое характеризуется быстрым распространением патологического процесса и отмиранием тканей. Клинические проявления включают в себя интоксикационный синдром, поражение кожных покровов и подлежащих тканей с их дальнейшим отторжением. Диагностика заключается в сборе данных анамнеза, визуальном осмотре и определении симптомов флегмоны новорожденных, лабораторном выявлении признаков воспалительного процесса. Лечение комплексное – антибактериальная терапия и оперативное вмешательство с нанесением «насечек».
Общие сведения
Флегмона новорожденных – это острое гнойное воспаление кожи и подлежащих тканей в неонатологии и педиатрии, которое быстро распространяется и не имеет четких границ. Впервые в отечественной медицине данную патологию описал русский педиатр Н. Ф Филатов в 1873 году. Распространенность составляет 15-30% от общего числа новорожденных, страдающих локализованными бактериальными инфекциями. Мальчики и девочки болеют с одинаковой частотой. Чаще наблюдается у недоношенных детей. При ранней диагностике и полноценном лечении исход благоприятный. В случаях массивного поражения (более 5 см в диаметре) в исходе отмечается большой косметический дефект, поэтому помимо общепринятого лечения после очистки раны требуется проведение пластики. Общая летальность при флегмоне новорожденных составляет 5-7%, без адекватного лечения погибает порядка 90% больных детей.
Флегмона новорожденных
Причина флегмоны новорожденных
Этиологическим фактором флегмоны новорожденных могут быть грамположительные, грамотрицательные или анаэробные микроорганизмы. Чаще всего данную патологию вызывает золотистый стафилококк – S.aureus, реже – E.coli или P.aeruginosa. Пути проникновения возбудителя в подкожную жировую клетчатку могут быть разными, но наиболее часто микроб проникает через повреждения эпидермиса. Также встречается гематогенная и лимфогенная диссеминация из других очагов, например – омфалита или при пупочном сепсисе. В некоторых случаях флегмона новорожденных является результатом недостаточного или плохого ухода за ребенком (при использовании наглаженных пеленок, редком купании и т. д.). В группу риска также входят недоношенные и дети с родовой травмой новорожденных.
Быстрому распространению флегмоны новорожденных способствуют анатомо-физиологические особенности строения кожи и подкожно-жировой клетчатки младенца. Они включают в себя тонкость рогового шара эпидермиса, который состоит из 2-3 рядов клеток (у взрослых 6-8), недостаточную функцию потовых желез, отсутствие соединительнотканных перегородок в подкожно-жировой клетчатке и ее химический состав, в котором преимущественно содержатся «твердые» жирные кислоты – пальмитиновая, стеариновая и другие. У новорожденных детей кровоснабжение кожи и подлежащих тканей обеспечивают магистральные сосуды, однако они расположены перпендикулярно, а коллатеральное кровообращение развито слабо.
Симптомы флегмоны новорожденных
Флегмона новорожденных чаще всего возникает на 5-15 сутки после родов. Начало, как правило, острое. Первым развивается интоксикационный синдром. Общее состояние ребенка резко ухудшается – он становится беспокойным, а затем вялым и апатичным. Пропадает аппетит, температура тела быстро поднимается до 38-38,5°C, отмечается рвота. Кожа приобретает бледный или «мраморный» оттенок. Язык сухой, часто с белым налетом. Повышается ЧЧС и ЧД. В области поражения появляется небольшое красное пятно, которое быстро увеличивается в размерах. Типичная локализация – крестцово-копчиковая область, лопатки, передняя и боковая часть грудной клетки, шея. На фоне отсутствия лечения флегмона новорожденных продолжает увеличиваться, температура тела достигает 39,5-40°C, возникает диарея и многоразовая рвота.
Через 5-8 часов с момента появления первых признаков флегмоны новорожденных под участками гиперемии развивается отек, а подкожная жировая клетчатка затвердевает. Как правило, к концу первых суток процесс распространяется на значительную площадь тела ребенка, четкая граница между пораженными и здоровыми тканями отсутствует. Также наблюдается эксикоз, потеря массы тела. В этот период имеется высокий риск развития сепсиса и образования гнойных очагов в других органах – возникают пневмония, перитонит, гнойный отит, нефрит и т. д.
Спустя 2-3 дня над участками флегмоны новорожденных появляется синюшность, может обнаруживаться флюктуация. К 5-7 дню кожные покровы истончаются, становятся мацерированными и отмирают – начинается процесс отторжения некротизированных тканей и формирование раны. На ее дне определяется подкожная жировая клетчатка, которая имеет темно-серый или багровый оттенок. Глубина дальнейшего отторжения зависит от активности процесса. Как правило, рана при флегмоне новорожденных достигает мышц и сухожилий, редко – костей. К концу 2 недели от начала заболевания пораженная кожа отделяется полностью, уменьшаются проявления воспалительного процесса. В ранах формируются грануляции. Процесс эпителизации зависит от размеров дефектов и общего состояния ребенка. При диметре раны, превышающем 5 см, необходимо проведение кожной пластики.
Диагностика флегмоны новорожденных
Диагностика флегмоны новорожденных основывается на анамнестических данных, физикальном обследовании и лабораторных тестах. Инструментальная диагностика при этой патологии не применяется. При опросе матери педиатр обращает внимание на соблюдение правил ухода за ребенком, наличие других очагов инфекции и иные возможные этиологические факторы. При осмотре младенца определяется поражение кожи и подкожной жировой клетчатки характерной локализации, интоксикационный синдром.
В общем анализе при флегмоне новорожденных в крови обнаруживаются неспецифические признаки воспаления – лейкоцитоз со смещением формулы влево до появления миелоцитов, повышение СОЭ. В некоторых случаях могут возникать анемические изменения – снижение уровня эритроцитов и Hb. В зависимости от развившихся осложнений могут выявляться и другие объективные и лабораторные признаки. Дифференциальная диагностика флегмоны новорожденных проводится с рожистым воспалением, склеремой и асептическим некрозом подкожно-жировой клетчатки.
Лечение флегмоны новорожденных
Лечение флегмоны новорожденных хирургическое. Чем раньше будет проведено оперативное вмешательство – тем меньше распространится патологический процесс и более благоприятным будет прогноз. Суть операции заключается в нанесении на пораженную кожу ребенка множественных «насечек» – неглубоких разрезов, которые будут выполнять дренажную функцию. Как и все другие хирургические манипуляции в педиатрии и неонатологии, вмешательство проводится под наркозом, в исключительных случаях – под местным обезболиванием. Надрезы кожи выполняются на шахматном порядке с вовлечением здоровых тканей по периферии флегмоны новорожденных. Такое решение обусловлено тем, что в подкожной жировой клетчатке процесс распространяется дальше, чем это заметно на коже. После операции накладываются влажные повязки с растворами антисептиков. Каждые 2 часа осуществляется перевязка ран для контроля над распространением воспаления. При необходимости наносятся дополнительные «насечки».
При флегмоне новорожденных также показана антибактериальная терапия. Схема лечения зависит от тяжести состояния ребенка и распространенности воспалительного процесса. При слабой степени интоксикации и отсутствии признаков сепсиса используются пенициллины, при их недостаточной эффективности – в комбинации с аминогликозидами. При запоздалом обращении, сепсисе и тяжелом состоянии пациента антибактериальную терапию начинают с цефалоспоринов III-IV поколения совместно с аминогликозидами. Спустя 3-4 дня схему меняют в зависимости от результатов бактериального посева и пробы на чувствительность возбудителя к антибиотикам. При необходимости применяют дезинтоксикационную терапию, иммунотерапию и т. д.
Прогноз и профилактика флегмоны новорожденных
Прогноз для детей с флегмоной новорожденных при условии ранней диагностики и адекватного лечения благоприятный. На фоне запоздалой диагностики или неадекватной антибиотикотерапии вероятность летального исхода очень высока. При поражении свыше 12% поверхности тела летальность составляет более 90%. Профилактика флегмоны новорожденных заключается в адекватном и регулярном уходе за ребенком, выполнении всех гигиенических процедур. Важную роль играет ранняя диагностика и лечение неонатальных гнойных заболеваний – мастита новорожденных, омфалита и т. д.
Источник
У детей первых недель жизни может возникнуть своеобразное поражение подкожной клетчатки, которое получило название «флегмона новорожденных». Заболевание характеризуется тяжелым течением, быстрым развитием обширных некрозов клетчатки с последующей отслойкой и отторжением кожи. В очаге поражения некротические изменения преобладают над воспалительными. В связи с этим большинство детских хирургов для обозначения этого заболевания применяют термин «некротическая флегмона новорожденных», что более точно отражает сущность патологического процесса и настораживает внимание практических врачей на возможных тяжелых последствиях болезни [Каипов Ф. И., Остромоухо-ва Г. А., 1971;Баиров Г. А., Манкина Н. С., 1977, и др.].
В нашей клинике за период с 1960 по 1990г. наблюдались 196 новорожденных с некротической флегмоной. Большинство из них заболели в первые дни после выписки из родильного дома (68%). Следует отметить, что более чем у 36% из них имелись опрелости или гнойничковое поражение кожи, а у 41% — незажившие раны пупка. Эти данные лишний раз подтверждают нежелательность выписки из родильного дома детей с неблагополучным течением периода новорожденности.
Прогноз при некротической флегмоне новорожденного всегда серьезен из-за быстрого развития тяжелых септических осложнений. Большинство хирургов рассматривают некротическую флегмону как септическое заболевание, которое в одних случаях бывает следствием имеющегося сепсиса и возникает путем метастазирования или первично, а затем является причиной развития сепсиса.
Летальность при некротической флегмоне новорожденных до последнего времени остается высокой. Прогноз зависит главным образом от ранней диагностики и своевременного начала комплексного лечения.
Клиническая картина. По нашим данным, некротическая флегмона во всех случаях развивается настолько интенсивно, что местные явления заметно нарастают каждый час. Степень изменения общего состояния ребенка в начале болезни бывает различной.
В большинстве случаев заболевание начинается остро с явлений бурной интоксикации (62%). При этой форме заболевания, названной
токсико-септической формой некротической флегмоны, вначале выявляется ухудшение общего состояния ребенка. Новорожденный отказывается от груди; быстро повышается температура тела (38—40 °С), бывает рвота. У ребенка появляется беспокойство. Затем он становится вялым. Кожа приобретает сероватый оттенок. Язык обложен, сухой. Тоны сердца глуховатые, пульс плохо сосчитывается, мягкий. В крови лейкоцитоз до (12—18) * 109/л со сдвигом в формуле влево. Без соответствующего лечения болезнь катастрофически быстро прогрессирует. Температура тела остается на высоких показателях, усиливаются явления интоксикации. Ребенок не реагирует на окружающее, адинами-чен. Аппетит отсутствует, рвота частая, появляется жидкий стул. Развиваются явления эксикоза. Ребенок погибает в первые 2— 3 дня, или заболевание переходит в тяжелый затяжной сепсис. В этих случаях возможно развитие множественных пиемических очагов. Среди наблюдаемых нами новорожденных с токсико-септической формой некротической флегмоны у 19 диагностирована абсцедирующая стафилококковая пневмония, у 7 — перитонит, у 26 — гнойный отит.
В ряде случаев при некротической флегмоне вначале нет выраженной интоксикации, и она развивается подостро. Эта простая форма некротической флегмоны встречается значительно реже (38%). При ней температура тела нарастает постепенно (37,2—38 °С), аппетит понижен. Ребенок несколько бледен, язык обложен, в крови отмечается умеренный лейкоцитоз. С первых часов заболевания появляется беспокойство, которое усиливается при пеленании новорожденного. В этих случаях местный процесс развивается значительно быстрее, чем изменяется общее состояние. Если ребенок не получает правильного лечения, то болезнь прогрессирует, общее состояние быстро ухудшается из-за нарастающих явлений интоксикации, обезвоживания и анемии. Через несколько дней развивается клиническая картина септикопиемии.
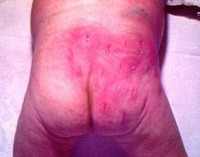
Развитие местных явлений протекает при обеих формах флегмоны новорожденных почти одинаково. В первые часы заболевания на коже появляется ограниченный участок гиперемии небольших размеров, диаметром 1,5—2 см. Воспаление чаще локализуется в межлопаточной и пояснично-крестцовой области (39%), на груди (24%) или на верхних конечностях (18%), реже на других частях тела. Спустя 5—8 ч участок измененной кожи заметно увеличивается, появляются легкий отек в области поражения и уплотнение. К концу 1-х и началу 2-х суток гиперемия занимает значительную поверхность, края ее четкие, выражен отек тканей вокруг. При пальпации можно выявить пологое углубление в центре гиперемированного участка, где со 2—3-х суток появляется си-нюшность и вскоре образуются мелкие свищевые ходы с серозно-гной-ным отделяемым. С 5—7-го дня кожа в этой области становится маце-рированной, истонченной, темно-багрового цвета (период прогрессирующего течения болезни).
Начинается бурное отторжение некротизированных участков и образуется раневой дефект (рис. 89). Некроз может распространяться на глубже расположенные ткани, и тогда обнажаются мышцы, хрящи.
При расположении флегмоны на груди иногда не-кротизируются все слои грудной стенки и возникает пиопневмоторакс. После 10—15-го дня не-кротизированные ткани обычно отторгаются; к этому времени стихают воспалительные явления, и раневая поверхность постепенно покрывается грануляциями. Самопроизвольная полная эпите-лизация (рубцевание) раны происходит в разные сроки, зависящие от способов и сроков лечения, общего состояния больного и величины дефекта тканей (период репарации). Соответственно динамике развития местных процессов изменяется общее состояние ребенка.
Дифференциальная диагностика. В ранней стадии заболевания (24—36 ч) наиболее трудно отличить некротическую флегмону от рожистого воспаления. Оба заболевания обычно сопровождаются однотипными изменениями общего состояния больного. Однако при рожистом воспалении; в отличие от некротической флегмоны, гиперемия кожи на участке поражения имеет четкие края, кожа блестящая, напряженная, распространение отека и гиперемии идет в виде «языков». Часто видны входные ворота инфекции — инфицированные ссадины, потертость. Для рожистого воспаления характерна локализация на лице, в области пупка и промежности. При пальпаторном исследовании области рожистого воспаления отчетливо ощутима граница отечной кожи по краю гиперемии, которая возвышается над здоровой кожей (при некротической флегмоне часто бывает ощутимо углубление, полого идущее к центру гиперемии). Проводя дифференциальную диагностику, следует учитывать, что рожистое воспаление у новорожденных возникает крайне редко.
В ряде случаев необходимо дифференцировать склерему новорожденных от простой формы некротической флегмоны. Прогрессирующее уплотнение подкожной жировой клетчатки в виде различных по размеру участков развивается постепенно, без изменений общего состояния. Кожа сухая, плотная, холодная на ощупь. Температура тела нормальная или понижена. Заболевание прогрессирует и часто ведет к летальному исходу.
Подкожный адипонекроз новорожденных характеризуется постепенным развитием в подкожной клетчатке множественных некрупных инфильтратов, плотных, безболезненных при пальпации. Кожа над инфильтратами не изменена. Общее состояние ребенка остается удовлетворительным, температура тела — нормальной. Самоизлечение наступает через 5—6 нед.
Дифференциальная диагностика с абсцессом, гнойным лимфаденитом и маститом обычно не вызывает затруднений. При этих заболеваниях имеется ограниченная, резко болезненная припухлость, часто выявляется флюктуация. Ошибочный диагноз не влечет за собой неприятных последствий, так как во всех случаях показаны срочное хирургическое лечение и проведение общеукрепляющих мероприятий.
Лечение. Ребенок с некротической флегмоной подлежит срочной госпитализации в детский хирургический стационар, где должно быть немедленно начато комплексное лечение. Комплекс лечебных мероприятий включает хирургическое вмешательство в очаге воспаления, антибактериальную, детоксикационную и общеукрепляющую терапию. Характер лечебных мероприятий варьирует в зависимости от общего состояния ребенка (формы клинического течения флегмоны) и сроков, прошедших с начала заболевания.
В процессе лечения врачебная тактика меняется соответственно переходу одного периода заболевания в другой. В первом периоде ведут борьбу с интоксикацией, пассивную иммунизацию ребенка и срочное хирургическое вмешательство. Одновременно воздействуют на микроорганизмы. Во втором периоде продолжают пассивную и начинают активную иммунизацию, действуют на возбудителей заболевания и проводят местное лечение, способствующее заживлению ран или отторжению некротических участков. В некоторых случаях у ребенка нарастают явления сепсиса и возникают новые пиемические очаги. В связи с этим во втором периоде должны быть приняты все меры для предупреждения развития септикопиемии. В третьем периоде лечение направлено на стимуляцию заживления ран.
Новорожденный с некротической флегмоной нуждается в экстренном проведении всего комплекса лечебных мероприятий независимо от сроков поступления и клинической формы заболевания.
Оперативное лечение проводят всем больным по срочным показаниям вслед за установлением диагноза. Обезболивание — кратковременный наркоз.
Техника операции. Некротическую флегмону вскрывают в центре разрезом длиной 1,5—2 см. Затем на всем отслоенном участке кожи производят еще несколько таких же небольших разрезов в шахматном порядке. При этом обычно выделяется в небольшом количестве серозно-гнойная жидкость, которую берут на посев и определение чувствительности микробов к антибиотикам. При позднем поступлении во время операции через разрезы отходит гной с комочками некротизи-ровавшейся подкожной жировой клетчатки. При значительных по размеру поражениях делают дополнительные разрезы по краю воспаленных тканей, на границе со здоровыми. Количество разрезов зависит от величины флегмоны, но расстояние между ними не должно превышать 2—3 см (рис. 90). Раны осторожно промывают 3% раствором водорода пероксида, не дренируют и покрывают влажной повязкой с антисептиками или раствором антибиотиков. Необходим повторный осмотр области поражения через 6—8 ч после операции. Если при этом выявля-
ется распространение воспалительного процесса, то проводят дополнительные разрезы-насечки в пределах невоспаленной кожи.
В последующие дни необходим ежедневный контроль за состоянием раны. При склонности флегмоны к распространению следует немедленно увеличить количество разрезов, проводя их также на границе со здоровыми тканями. В первый прогрессивный период течения болезни во время перевязок раны промывают раствором водорода пероксида, кратковременно облучают ультрафиолетовыми лучами и закрывают сухими марлевыми салфетками, так как влажные повязки несколько мацерируют кожу.
Раны-насечки при простой форме некротической флегмоны, произведенные в начальной стадии болезни, обычно заживают в течение 5—8 дней. При значительных некротических изменениях необходимо добиваться отторжения омертвевших тканей. Ежедневные мазевые повязки и УФО ускоряют этот процесс. В ряде случаев можно воспользоваться некрэктомией (10% среди наших наблюдений).
После очищения раны и стихания воспаления дальнейшее местное лечение направлено на стимуляцию заживления раневой поверхности. Дефекты кожи до 20—25 см2 эпителизируются сравнительно быстро при энергичном общеукрепляющем лечении, применении мазевых повязок и физиотерапии. Раневые поверхности большей площади постепенно ведут к развитию истощения и ухудшению общего состояния ребенка. В таких случаях больной может погибнуть от присоединившейся вторичной инфекции.
Закрытие значительных дефектов кожи у новорожденных сопряжено с большими трудностями. Для этого используют плаценту, консервированную кожу матери, аутопластику по Пясецкому, «сетчатые» трансплантаты и комбинированные методы (закрытие раневого дефекта консервированной гомокожей с предварительным помещением небольших кусочков собственной кожи на раневую поверхность).
Характер общеукрепляющего лечения зависит от формы клинического течения некротической флегмоны.
Токсико-септическая форма. Сразу после поступления ребенку начинают детоксикационную терапию.
Источник

