Тебантин при воспалении тройничного нерва

У моей свекрови воспаление тройничного нерва — дрянная штука, скажу я вам. Мало того, что это очень больно, так оно еще и с трудом лечению поддается.
Но я бы не стала писать о Тебантине и негодовать о его способностях к излечению этой болячки, если бы, скажем, свекровь по своему дурачьему обычаю пропила бы половину назначенного курса и словами: «»Не помогает»» забросила бы лечение (у нее это запросто). Но два курса, ДВА! По несколько упаковок на каждый! По предписанию врача и им же предложенной схеме! Дорогой рецептурный препарат! А результат — «»ни тпру, ни ну, ни кукареку»». Зато побочек мы хлебнули в изрядном количестве, и не из тех, о каких потом со смехом вспоминаешь, а «»от души»».
Итак, Тебантин ей назначил невролог в частном медицинском центре (мичуринцы, я о «»Здоровье»», знаете такой?) Перед этим она лечилась в государственной поликлинике, прошла несколько обследований, но предложенное лечение не помогло. Частный врач выписал препарат, который вот так за здорово живешь еще и не купишь: в нашем городе мы обошли не все аптеки, конечно, но в шести были. И везде — либо только на заказ, либо только на заказ с рецептом от врача. Почему-то невролог рецепт не дал, как-то агрументировал, да я не запомнила. Меньше всего за Тебантин запросили в аптеке в торговом центре Премьер:
Есть еще упаковки по 100 капсул, они конечно же, стоят дороже, но не в два раза, а дешевле, поэтому если назначенный курс составляет более чем 50 капсул, есть смысл купить большую упаковку, оно так дешевле обойдется. Мы вот промахнулись первый раз, не учли схему приема: один наш курс — это 64 капсулы.
Мы решили не искать аналогов, исходя из действующего вещества, указанного на упаковке, я даже не знаю, есть ли таковые:
Обратите внимание на внушительный срок годности:
Показания к применению поначалу удивили: во-первых, изрядно пугает слово «»судороги»». Во-вторых — о тройничном нерве непосредственно в инструкции ни слова не сказано. Но мы полезли в тырнет за разъяснением, оказалось, что наша свекровина болячка с парциальными спазмами связана непосредственно. Одно удивляет:
Наверное, отмеченный пункт и есть наш случай.
Кроме того, схем приема Тебантина несколько и они достаточно сложны:
Но нам врач дал вот такую бумажку, с такой схемой и пожилой пациент не запутается:
Это как раз тот случай, когда говорят: жрет лекарства горстями. Эх, был бы толк…
В упаковке, которую демонстрирую выше, 5 блистеров по 10 капсул:
Они небольшие, проглотить не составит труда:
Но опять — был бы толк… А толку чуть.
Свекровь проколола назначенные врачом уколы, прошла курс какого-то лазерного воздействия (врать не буду, не вникала), прогревала, теперь вот еще Тебантин более 120 капсул выпито. И ни-чего-го не изменилось. Как возникали острые боли в скуле и нижней челюсти, так и возникают, мы уже два месяца в таком режиме живем.
Из побочек нам пришлось познакомиться с ухудшением памяти, причем избирательным. Совсем не старая еще женщина (1956г. р) начал забывать имена собственные (людей, названия передач, персонажей сто раз просмотренных фильмов). То ключи в замке оставит, то посуду расставит не так (у нее свой пунктик на посуде, от нас всегда требовала определенной ее расстановки, а тут сама чудит), ну и так далее. Деменция, скажете? Не слишком ли сильно да в короткий срок?
Может, конечно, все это из-за долговременных болей, с которыми она уже начинает свыкаться, но что-то мне не верится.
Список побочных эффектов у Тебантина очень внушительный, и то, что я описала, в него входит.
Я одного не понимаю: препарат может навредить (т. е. пациент рискует, принимая его. в т. ч. и своим разумом) и при этом не помогает вообще? Как такое возможно?
Источник
Однажды ваше лицо внезапно как будто бьет током: боль простреливающая, нестерпимая. Это длится мгновение, а потом проходит… но не бесследно
После первого болевого приступа можно гримасничать сколько душе угодно, ощупать каждый миллиметр кожи лица и даже одобрительно похлопать себя по щекам. Все в порядке! Но в душе уже навсегда поселился страх следующей атаки… Именно так большинство моих пациентов описывает дебют мучительной и плохо поддающейся лечению болезни под названием «невралгия тройничного нерва» (тригеминальная невралгия, болезнь Фозергиля).
В ожидании боли
В отличие от головной боли напряжения, тригеминальная невралгия характеризуется внезапными, кратковременными, интенсивными, повторяющимися болями в зоне иннервации одной или нескольких ветвей тройничного нерва, обычно с одной стороны лица, но может охватывать и обе стороны, а может (при атипичной форме) проявляться жгучими, давящими, ноющими, распирающими, постоянными либо волнообразными болями или ощущением бегающих по лицу мурашек.
Атаки этих болей в лице (губе, глазу, носу, верхней и нижней челюсти, зубах, деснах, языке) могут возникать спонтанно или провоцироваться разговором, жеванием, чисткой зубов, прикосновением к определенным участкам лица (триггерные точки, запускающие приступ; обычно расположены в области носогубного треугольника). Их частота варьирует от единичных до десятков и сотен в день! В период обострения, чаще в холодное время года, приступы учащаются.
Боль настолько сильная, что больные не могут сосредоточится на чем-то другом и находятся в постоянном напряжении, все время ожидая очередного приступа (не прикасаются к больной половине лица, не чистят зубы, не жуют на стороне поражения). Бывали случаи, что больные, не в силах терпеть больше боль, кончали жизнь самоубийством.
Что болит на самом деле
Основной причиной возникновения истинной тригеминальной невралгии является компрессия (сдавление) корешка тройничного нерва артериальным и реже венозным сосудом непосредственно у ствола головного мозга, откуда этот нерв, собственно, и выходит.
Тройничный нерв, с одной стороны, является главным чувствительным нервом лица и ротовой полости, с другой — в его составе имеются также двигательные волокна, иннервирующие жевательные мышцы. Поэтому кроме передачи в мозг информации о том, чем занято наше лицо в каждый момент времени, тройничный нерв несет импульсы к некоторым собственным мышцам лица, именно поэтому часто к боли присоединяется тоническое, длительное (тризм), или кратковременное (тик) сокращение этих мышц.
Существует несколько предположений, объясняющих, почему компрессия нерва приводит к развитию тригеминальных болей, но ни одна из них пока не считается общепризнанной. Во всех случаях подтверждение нейроваскулярного конфликта осуществляется только при помощи МРТ, поэтому врач обязательно направит вас на это исследование. К сожалению, у 15 % пациентов даже МРТ не способна точно установить диагноз.Тогда врачам может помочь электромиография (ЭМГ) или электронейрография (ЭНГ).
Проблемы диагностики
Но увы, чаще всего после первых приступов человек направляется не в кабинет невролога, а в стоматологическую клинику. Это связано с тем, что зона распространения боли располагается не только на лице, а и в полости рта. Очень часто на пораженной стороне по ошибке удаляют здоровые зубы, иногда этот «аттракцион» растягивается на месяцы и годы, и только лишившись половины «неприкосновенного запаса» зубов, пациент начинает что-то подозревать…
Стандартом постановки диагноза классической невралгии тройничного нерва, согласно диагностическим критериям Международного общества головной боли (IHS, ICHD-II), является наличие не менее 4 пунктов из 5 нижеперечисленных:
- Боли протекают в виде приступов, длящихся от нескольких секунд до 2 минут в областях лица, соответствующих зонам иннервации тройничного нерва.
- Боли внезапные, интенсивные, острые, похожие на «разряд тока», вызываются раздражением различных зон лица и полости рта при еде, разговоре, умывании лица, чистке зубов.
- Приступы болей стереотипны для каждого пациента.
- В межприступный период отсутствует неврологическая симптоматика.
- Прием карбамазепина вызывает ослабление болей в дебюте заболевания.
Консервативная терапия
Лечение всегда начинается с консервативной терапии, основой которой являются антиконвульсанты (в частности карбамазепин). Их применение в дебюте истинной невралгии тройничного нерва приводит к регрессу болевого синдрома у 90 % больных. Поэтому так важно не затягивать обращение к врачу! Однако на фоне длительного применения эффективность препаратов рано или поздно снижается, могут развиваться токсические поражения печени, почек, изменения клеточного состава крови, поэтому консервативная терапия может рассматриваться только как временная.
В свою очередь пациенты предпочитают сосудистые препараты, спазмолитики, успокаивающие препараты, мази с анестетиками, физиотерапевтические процедуры, иглорефлексотерапию, лазеротерапию, с радостью применяют методы народной медицины, эфферентные методы терапии (плазмаферез, гемосорбция).
По моему опыту, все это никакого особого облегчения не приносит, зато существенно отвлекает от тревожного ожидания приступа. И… время до обследования и оперативного лечения затягивается, что иногда приводит к трагическим последствиям. Между тем с операцией медлить нельзя.
Нейрохирургическое лечение
Что касается оперативного лечения, то сегодня в распоряжении нейрохирургов имеются два основных метода:
Васкулярная декомпрессия. Суть метода, как следует из названия, заключается в устранении компрессии, т.е. сдавления нерва прилежащим сосудом. Метод показан при всех видах васкулярных компрессий черепных нервов. Для его применения достаточно установленного диагноза классической невралгии тройничного нерва. Противопоказанием является наличие тяжелой сопутствующей патологии, делающей невозможным проведение нейрохирургической операции.
Стереотаксическая радиохирургия, или «гамма-нож». Для достижения эффекта корешок тройничного нерва облучается дозой ~ 90 Гр и пораженные клетки «выжигаются». Показаниями к применению этого метода являются отягощенный соматический статус (наличие хронических болезней, в основном — сердечно-сосудистых и эндокринных) и категорический отказ пациента от хирургического вмешательства. Применение метода обосновано неинвазивностью методики, в связи с чем существенно снижается вероятность осложнений, однако радиохирургия имеет меньшую эффективность и большее количество рецидивов.
В целом, успех терапии невралгии тройничного нерва, точно так же как и лечения других заболеваний, зависит от четкой диагностики, строгого соблюдения хирургических технологий и… вашего своевременного обращения ко врачу!
Валентина Саратовская специально для Apteka.RU
Источник
Статья содержит информацию относительно клинической картины и современных методов лечения невралгии тройничного нерва.
Тройничный нерв − самый крупный из всех черепно-мозговых нервов.
Он является смешанным: имеет тонкий двигательный и толстый чувствительный корешки.
ГАСЕР (тройничный) ганглий расположен в тройничной ямке височной кости.
Он содержит сенсорные волокна, которые воспринимают болевые, температурные и механические раздражители на лице.
Периферические отростки нейронов образуют три ветви тройничного нерва (очную, верхне- и нижнечелюстную).
Узнайте в статье на estet-portal.com по каким симптомам врач-косметолог сможет распознать поражения тройничного нерва, и какими изменениями на лице проявляется данная патология.
Характеристика боли при невралгии тройничного нерва
Пациенты могут точно локализовать свою боль.
Она обычно проходит по линии разделения на нижне- и верхнечелюстную ветви нерва или верхнечелюстную и очную.
60% пациентов жалуются на стреляющую боль в направлении от угла рта к углу нижней челюсти; у 30% − от верхней губы к глазу и брови, без привлечения орбиты.
Меньше чем в 5% случаев боль возникает по ходу глазной ветви лицевого нерва.
Читайте нас в Instagram!
Боль обычно интенсивная, приступообразная, колющая.
Она начинается с ощущения поражения электрическим током в определенной области, затем быстро нарастает менее чем за 20 с до ощущения дискомфорта «глубоко в лице», нередко искажая выражение лица пациента.
Затем постепенно угасает в течение нескольких секунд, после этого появляется жгучая боль, которая может продолжаться от секунды до нескольких минут.
Во время приступов пациенты могут выполнять различные движения головой или «гримасы» для уменьшения выраженности боли, таким образом возникает состояние, похожее на болевой тик.
Страшный яд или бесценное лекарство: ботулинотерапия в лечении мигрени
Триггерные факторы приступов невралгии тройничного нерва
Триггерные участки или участки повышенной чувствительности у большинства пациентов часто размещаются возле носа / рта.
Жевание, разговор, улыбка или употребление холодной / горячей жидкости могут инициировать появление болевого приступа.
Прикосновения, бритье, чистка зубов или поток холодного воздуха из открытого окна авто также могут вызвать боль.
Физикальное обследование обычно помогает провести дифференциальную диагностику с другими заболеваниями.
Однако помните, что боль возникает после стимуляции триггерной точки; таким образом, некоторые пациенты могут ограничить обзор в связи со страхом раздражения этих участков.
Диагноз идиопатической невралгии тройничного нерва является вероятным только в том случае, если отсутствуют объективные данные о нарушении функции пятой пары черепно-мозговых нервов.
Непереносимость глютена: современные заморочки или серьезное заболевание
Нарушение чувствительности наблюдается сразу после приступа боли; наличие постоянного онемения в любом участке исключает диагноз.
Потеря роговичного рефлекса также исключает диагноз идиопатической НТН, если предварительно не была проведена ризотомия ветвей тройничного нерва.
Слабость мышц в области нижней челюсти или иного участка лица, трудности при глотании указывают на другую этиологию заболевания.
У пациентов с рассеянным склерозом или органическим поражением и НТН при осмотре выявляется потеря чувствительности.
Хотя гипестезия или дизестезия на лице могут наблюдаться транзиторно при классической НТН, их следует считать частью симптоматических форм.
Однако отсутствие этих признаков не исключает наличия основной причины, то есть не исключает симптоматической формы НТН.
Подходы к лечению невралгии тройничного нерва
Лечение НТН включает:
- фармакологическую терапию;
- чрескожные вмешательства (например, чрескожная ризотомия);
- хирургические вмешательства (например, микрососудистая декомпрессия);
- лучевую терапию (стереотаксическая радиохирургия с использованием гамма-ножа).
Особенности фармакологической терапии: в начале лечения рекомендуется назначать фармакологическую терапию перед назначением инвазивных методов лечения, поскольку она является эффективной в 75% случаев.
Одноразовая терапия может помочь снизить интенсивность болевого синдрома сразу после возникновения приступа.
Карбамазепин является наиболее изученным препаратом для лечения при невралгии тройничного нерва и единственным препаратом, который утвержден FDA.
Поскольку существует вероятность спонтанного прекращения приступов через 6-12 месяцев, пациенты могут завершить прием лекарств в первый год после установления диагноза.
Невралгия тройничного нерва способна прогрессировать, поэтому пациентам в будущем понадобится прием дополнительных препаратов для контроля болевого синдрома, вплоть до хирургического лечения.
Некоторые риски инъецирования филлеров в область под глазами
Ламотриджин и баклофен являются препаратами второго ряда.
Достаточные доказательства для комбинированной терапии имеются лишь для двух препаратов − ламотриджина и карбамазепина, в случае неэффективности последнего рекомендуется назначить габапентин, который продемонстрировал эффективность при невралгии тройничного нерва, особенно у больных с рассеянным склерозом.
estet-portal.com
Источник

Невралгия тройничного нерва (болевой тик Труссо, болезнь Фозергиля, тригеминальная невралгия) – это довольно распространенное заболевание периферической нервной системы, основным признаком которого является приступообразная, очень интенсивная боль в зоне иннервации (соединения с центральной нервной системой) одной из ветвей тройничного нерва. Тройничный нерв является смешанным нервом, он осуществляет чувствительную иннервацию лица и двигательную иннервацию жевательных мышц.
Большое разнообразие факторов, лежащих в основе болезни, мучительные боли, социальная и трудовая дезадаптация, длительное медикаментозное лечение при несвоевременном обращении, – далеко не весь спектр причин, удерживающих эту проблему на верхушке рейтинга неврологических заболеваний. Симптомы невралгии тройничного нерва достаточно легко узнаваемы даже непрофессионалами, но назначить лечение под силу только специалисту. Расскажем об этом недуге в данной статье.
Причины невралгии тройничного нерва
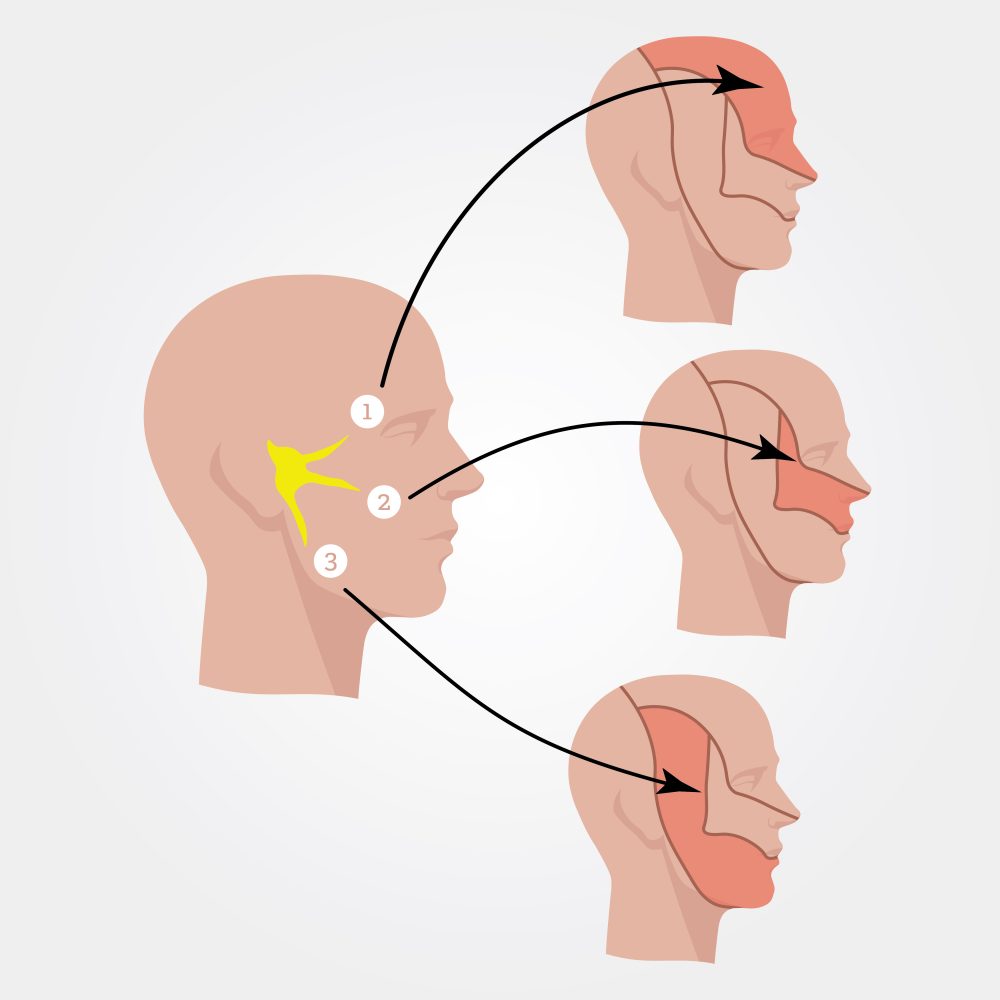 Зоны иннервации тройничного нерва.
Зоны иннервации тройничного нерва.
Тройничный нерв является 5-й парой черепно-мозговых нервов. У человека имеется два тройничных нерва: слева и справа; в основе заболевания лежит поражение его ветвей. Всего тройничный нерв имеет 3 основные ветви: глазной нерв, верхнечелюстной нерв, нижнечелюстной нерв, каждая из которых распадается на более мелкие веточки. Все они на своем пути следования к иннервируемым структурам проходят через определенные отверстия и каналы в костях черепа, где могут подвергаться сдавлению или раздражению. Основные причины этого можно систематизировать следующим образом:
- врожденное сужение отверстий и каналов по ходу ветвей;
- патологические изменения сосудов, расположенных рядом с нервом (аневризмы, или выпячивания стенок артерий, любые аномалии развития сосудов, атеросклероз) или их аномальное расположение (чаще верхней мозжечковой артерии);
- кистозно-слипчивые процессы в области разветвлений тройничного нерва как результат глазных, оториноларингологических, стоматологических заболеваний (воспаление пазух – фронтит, гайморит, этмоидит; одонтогенный периостит, пульпит, кариес, иридоциклит и др.);
- нарушение обмена веществ (сахарный диабет, подагра);
- хронические инфекционные заболевания (туберкулез, бруцеллез, сифилис, герпес);
- опухоли (любые, локализующиеся по ходу нерва);
- переохлаждения лица (сквозняк);
- травмы лица и черепа;
- рассеянный склероз;
- редко — стволовой инсульт.
Патологический процесс может затрагивать как весь нерв, так и отдельные его ветви. Чаще, конечно, встречается поражение одной ветви, но в большинстве случаев несвоевременное обращение приводит к прогрессированию болезни и вовлечению в патологический процесс всего нерва. В течении заболевания выделяют несколько стадий. На позднем этапе (третья стадия болезни) изменяется клиническая картина и значительно ухудшается прогноз относительно выздоровления. Установление причины заболевания в каждом конкретном случае позволяет наиболее эффективно подобрать лечение и соответственно ускорить исцеление.
Симптомы
Заболевание более характерно для людей среднего возраста, чаще диагностируется в 40-50 лет. Женский пол страдает чаще мужского. Чаще наблюдается поражение правого тройничного нерва (70% от всех случаев заболевания). Очень редко тригеминальная невралгия может быть двусторонней. Болезнь носит циклический характер, то есть периоды обострения сменяются периодами ремиссии. Обострения более характерны для осенне-весеннего периода. Все проявления недуга можно разделить на несколько групп: болевой синдром, двигательные и рефлекторные расстройства, вегетативно-трофические симптомы.
Болевой синдром
 Больных с невралгией тройничного нерва беспокоят приступы интенсивной боли в зоне иннервации пораженной ветви этого нерва.
Больных с невралгией тройничного нерва беспокоят приступы интенсивной боли в зоне иннервации пораженной ветви этого нерва.
Характер боли: боль приступообразная и очень интенсивная, мучительная, резкая, жгучая. Больные в момент приступа часто замирают и даже не шевелятся, сравнивают боль с прохождением электрического тока, прострелом. Длительность пароксизма от нескольких секунд до нескольких минут, однако в течение суток приступы могут повторяться до 300 (!) раз.
Локализация боли: боль может захватывать как зону иннервации одной из ветвей, так и весь нерв на одной стороне (правой или левой). Одной из особенностей заболевания является иррадиация (распространение) боли с одной ветви на другую с вовлечением всей половины лица. Чем длительнее существует заболевание, тем вероятнее распространение на другие ветви. Зоны локализации:
- глазной нерв: лоб, передняя волосистая часть головы, переносица, верхнее веко, глазное яблоко, внутренний угол глаза, слизистая оболочка верхней части носовой полости, лобная и решетчатая пазухи;
- верхнечелюстной нерв: верхняя часть щеки, нижнее веко, наружный угол глаза, верхняя челюсть и ее зубы, крыло носа, верхняя губа, гайморова (верхнечелюстная) пазуха, слизистая оболочка носовой полости;
- нижнечелюстной нерв: нижняя часть щеки, подбородок, нижняя челюсть и ее зубы, нижняя поверхность языка, нижняя губа, слизистые оболочки щек. Боль может отдавать в висок, затылок, шею. Иногда боль четко локализуется в области одного зуба, что побуждает больных идти на прием к стоматологу. Однако лечение этого зуба не устраняет боль.
Провокация боли: развитие болевого пароксизма можно вызвать прикосновением или легким надавливанием на так называемые курковые (триггерные) зоны. Эти зоны достаточно вариабельны у каждого конкретного больного. Чаще это внутренний угол глаза, спинка носа, бровь, носогубная складка, крыло носа, подбородок, угол рта, слизистая оболочка щеки или десны.Также провокация приступа возможна при надавливании на точки выхода ветвей на лицо: надглазничное, подглазничное, подбородочное отверстие. Боль также может вызываться разговором, жеванием, смехом, умыванием, бритьем, чисткой зубов, нанесением макияжа, даже дуновением ветра.
Поведение в момент приступа: больные не плачут, не кричат, а замирают, стараясь не двигаться, потирают зону боли.
Двигательные и рефлекторные расстройства:
- спазмы мышц лица (откуда и пошло название болезни «болевой тик»): во время болевого приступа развивается непроизвольное мышечное сокращение в круговой мышце глаза (блефароспазм), в жевательных мышцах (тризм), в других мышцах лица. Часто мышечные сокращения распространяются на всю половину лица;
- изменения рефлексов – надбровного, корнеального, нижнечелюстного, — что определяется при неврологическом осмотре.
Вегетативно-трофические симптомы: наблюдаются в момент приступа, на начальных стадиях выражены незначительно, при прогрессировании заболевания обязательно сопровождают болевой пароксизм:
- цвет кожи: локальная бледность или покраснение;
- изменения секреции желез: слезотечение, слюнотечение, насморк;
- поздние признаки: развиваются при длительном существовании заболевания. Могут быть отеки лица, сальность кожи или ее сухость, выпадение ресниц.
В позднюю стадию заболевания происходит формирование очага патологической болевой активности в зрительном бугре (таламусе) в головном мозге. Это приводит к изменению характера и локализации боли. Устранение причины заболевания в этом случае уже не приводит к выздоровлению. Отличительные особенности этого этапа заболевания следующие:
- боль распространяется на всю половину лица с начала пароксизма;
- к появлению боли приводит прикосновение к любому участку лица;
- к болевому пароксизму может приводить даже воспоминание о нем;
- боль может возникать в ответ на действие таких раздражителей, как яркий свет, громкий звук;
- боли постепенно утрачивают свой приступообразный характер и становятся постоянными;
- усиливаются вегетативно-трофические расстройства.
Диагностика

Основная роль в установлении диагноза принадлежит тщательно собранным жалобам и анамнезу заболевания. При неврологическом осмотре возможно выявление участков снижения или повышения чувствительности на лице, а также изменения следующих рефлексов:
- надбровного — то есть смыкания глаз при поколачивании по внутреннему краю надбровной дуги;
- корнеального — то есть эффекта смыкания глаз в ответ на внешние раздражители;
- нижнечелюстного — то есть сокращения жевательной и височной мышц при постукивании по нижней челюсти).
В период ремиссии неврологический осмотр может не выявить патологии. Для поиска причины невралгии больному может быть показана магнитно-резонансная томография (МРТ), однако она не всегда выявляет истину.
Лечение
К основным методам лечения невралгии тройничного нерва относят:
- медикаментозное;
- физиотерапевтическое;
- оперативное лечение.
Главным препаратом при медикаментозном лечении остается карбамазепин (тегретол). Он применяется в лечении данного заболевания с 1962г. Применяется по особой схеме: начальная доза составляет 200-400мг/сутки,  постепенно доза увеличивается и доводится до 1000-1200мг/сутки в несколько приемов. По достижении клинического эффекта (прекращение болевых атак) препарат в поддерживающей дозе применяется длительно для предотвращения возникновения приступов, затем доза также ступенчато снижается. Иногда больному приходится принимать препарат 6 месяцев и более. В настоящее время также применяют окскарбазепин (трилептал), который имеет тот же механизм действия, что и карбамазепин, но лучше переносится.
постепенно доза увеличивается и доводится до 1000-1200мг/сутки в несколько приемов. По достижении клинического эффекта (прекращение болевых атак) препарат в поддерживающей дозе применяется длительно для предотвращения возникновения приступов, затем доза также ступенчато снижается. Иногда больному приходится принимать препарат 6 месяцев и более. В настоящее время также применяют окскарбазепин (трилептал), который имеет тот же механизм действия, что и карбамазепин, но лучше переносится.
Кроме карбамазепина, с целью купирования болевого синдрома используются баклофен по 5-10мг 3р/д (препарат тоже следует отменять постепенно), амитриптилин 25-100мг/сутки. Из новых препаратов, синтезированных в последние десятилетия, применяется габапентин (габагамма, тебантин). При лечении габапентином также необходимо титрование дозы до достижения клинически эффективной (начальная доза обычно составляет 300 мг 3 р/д, а эффективная составляет 900-3600 мг/сутки), с последующим ступенчатым снижением вплоть до отмены препарата. С целью купирования тяжелого обострения могут применяться натрия оксибутират или диазепам внутривенно. В комплексной терапии используются никотиновая кислота, трентал, кавинтон, фенибут, пантогам, глицин, витамины группы В (мильгамма, нейрорубин).
Физиотерапевтическое лечение довольно разнообразно. Могут использоваться диадинамические токи, электрофорез с новокаином, ультрафонофорез с гидрокортизоном, иглорефлексотерапия, лазеротерапия. Физиотерапевтические методики применяются только в комплексе с медикаментозным лечением для достижения более быстрого и качественного эффекта.
При отсутствии эффекта от консервативного лечения, а также в случаях, когда тригеминальная невралгия вызвана сдавлением корешка анатомическим образованием, применяются хирургические методы лечения:
- если причиной сдавления является патологически измененный сосуд, то производится микроваскулярная декомпрессия. Суть операции заключается в разделении сосуда и нерва с применением микрохирургической техники. Эта операция имеет высокую эффективность, но весьма травматична;
- чрескожная стереотаксическая ризотомия: производится разрушение корешка нерва с применением электрического тока, подводимого к нерву с помощью иглы в виде электрода;
- чрескожная баллонная компрессия: прекращение болевой импульсации по нерву путем сдавления его волокон с помощью баллончика, подводимого к нерву с помощью катетера;
- глицериновые уколы: разрушение нерва с помощью инъекций глицерина в места разветвления нерва;
- разрушения нерва с использованием ионизирующего излучения: неинвазивная методика с применением облучения;
- радиочастотная абляция: разрушение нервных волокон с помощью высокой температуры;
- если причиной стал опухолевый процесс, то, конечно, на первый план выходит удаление опухоли.
Характерной особенностью всех хирургических методов является более выраженный эффект при раннем их проведении. Т.е. чем раньше проведена та или иная операция, тем выше вероятность излечения. Также следует иметь ввиду, что исчезновение болевых приступов происходит не сразу после хирургического лечения, а несколько отдаленно (сроки зависят от длительности заболевания, обширности процесса и вида оперативного вмешательства). Поэтому всем пациентам с невралгией тройничного нерва необходимо своевременное обращение к врачу. Ранее использовалась методика инъекций этилового спирта в места разветвления нерва. Такое лечение зачастую давало временный эффект, имело высокую частоту осложнений. С регенерацией нерва боли возобновлялись, поэтому на сегодняшний день такой метод лечения практически не применяется.
Профилактика
Конечно, повлиять на все вероятные причины возникновения заболевания не представляется возможным (например, врожденная узость каналов не может быть изменена). Однако можно предотвратить многие факторы развития этого заболевания:
- избегать переохлаждений лица;
- своевременно лечить заболевания, которые могут стать причиной тригеминальной невралгии (сахарный диабет, атеросклероз, кариес, гайморит, фронтит, герпетическая инфекция, туберкулез и т.д.);
- профилактика травм головы.
Также следует учитывать, что к методам вторичной профилактики (т.е. когда однажды заболевание уже проявило себя) относят качественное, полноценное и вовремя проведенное лечение.
Видео версия статьи:
Телеканал ТВЦ, передача «Врачи» на тему «Невралгия тройничного нерва»
Источник
