Стоматология воспаление костной ткани

 Воспалительные заболевания костной ткани зубов довольно разнообразны по своему происхождению, свойствам и клиническим показаниям. Они приносят большой дискомфорт для человека и могут стать причиной серьезных осложнений. Воспаление костной ткани начинается с остита, если его не лечить, то он перерастает в периостит и остеомиелит.
Воспалительные заболевания костной ткани зубов довольно разнообразны по своему происхождению, свойствам и клиническим показаниям. Они приносят большой дискомфорт для человека и могут стать причиной серьезных осложнений. Воспаление костной ткани начинается с остита, если его не лечить, то он перерастает в периостит и остеомиелит.
Что такое остит челюсти?
Оститом челюсти называют воспалительный процесс, который протекает в челюстной костной ткани и распространяется за периодонт одного из зубов на губчатое вещество костей. Это стоматологическое заболевание, которое развивается по ходу сосудисто-нервного пучка, а также контактным путем. Оно часто сопровождается периоститом (воспалением надкостницы), реже остеомиелитом (воспалением костного мозга с образованием свищей, абсцессов, флегмоны).
Остит бывает острый и хронический. Острый характеризуется деструкцией зубной костной ткани, а хронический развивается при наличии хронического очага инфекции в периодонте зуба с последующей пролиферацией, когда клетки не могут выполнять защитную функцию, и инфекция распространяется глубоко.
Основные симптомы воспаления челюсти
Выделяют такие симптомы остита, которые возникают вначале воспаления в костных тканях. Это:
внезапная боль, которая возникает в пораженном участке челюсти;
отек (гиперемия) больного места;
трудности при пережевывании еды;
распространение боли на всю ротовую полость.
Если источником инфекции является больной зуб, то возникает затруднение при открывании рта. Если болезнь развивается стремительно, то возможно повышение температуры тела.
При дальнейшем развитии остита, воспалительный процесс сопровождается нагноением в пораженном участке. Общее состояние пациента зависит от присоединившихся вторичных повреждений, окружающих костную ткань (периостит, абсцесс, флегмона).
Причины остита
Воспалением костной ткани страдают пациенты, которые столкнулись со следующими факторами:
Механическое воздействие на челюсть — удар, ушиб или травма, что спровоцировали перелом челюсти.
Послеоперационное осложнение.
Заболевание туберкулезом, а также сифилисом, что привело к распространению данной инфекции по всему организму.
Методы лечения остита челюсти
 Пациентам, которые страдают воспалением челюсти, необходимо лечение остита в комплексе. Оно включает в себя хирургическое вмешательство, а также прием антибактериальных препаратов и специальных иммуностимулирующих средств. Если зубы, находящийся в области воспаления ткани сильно разрушены и являются постоянным источником инфекции и воспалительных процессов, то они подлежат обязательному удалению.
Пациентам, которые страдают воспалением челюсти, необходимо лечение остита в комплексе. Оно включает в себя хирургическое вмешательство, а также прием антибактериальных препаратов и специальных иммуностимулирующих средств. Если зубы, находящийся в области воспаления ткани сильно разрушены и являются постоянным источником инфекции и воспалительных процессов, то они подлежат обязательному удалению.
При наличии общего инфекционного заболевания, что вызвало воспалительный процесс костной ткани (туберкулез, сифилис), лечение начинают с его устранения. В других случаях, врач проводит дренирование очага воспаления челюсти через корневой канал зубов. Также проводится физиотерапевтическое лечение ротовой полости. Иногда прибегают к воздействию лазерного облучения на область, пораженную оститом.
При малейшем подозрении на воспаление костной ткани в ротовой полости, следует немедленно обращаться к стоматологу. Если начать лечение остита на начальной стадии, то он не приведет к серьезным осложнениям и не доставит сильных болевых ощущений. После успешного лечения, следует строго придерживаться назначений врача, тщательно ухаживать за ротовой полостью и зубами, чтобы предотвратить рецидивы заболевания и перехода остита в хроническую форму.
Источник
Сильная зубная боль без явной причины, резкое повышение чувствительности эмали и ухудшение самочувствия свидетельствуют о начале воспалительного процесса в зубном корне. При воспалении корня зуба необходимо хирургическое и медикаментозное лечение в стоматологии. Справиться с воспалительным процессом в домашних условиях невозможно, непрофессиональные самостоятельные действия только усугубят состояние. В результате время будет потеряно, и патология примет хронический характер.

Симптомы воспаления корня зуба
Воспаление зубного корня или периодонтит бывает острым и хроническим. На ранних стадиях заболевания пациент страдает от приступов острой боли спазматического характера, которые возникают во время еды и при прикосновении к воспаленному участку. На этом этапе воспаления изменения в корне зуба не видны на рентгене.
При своевременном лечении периодонтита риск развития абсцесса и распространения воспаления на костную ткань минимален. Если же не начать терапию после проявления первых симптомов болезни, воспалительный процесс распространится из пульпы и зубных каналов на близлежащие костные ткани.
По мере усугубления воспаления в зубном корне начинается нагноение в мягких тканях, сопровождаемое выраженным отеком десны в зоне поражения, который различим даже с внешней стороны щеки. У корня развиваются гнойные кисты. Усиливается болевой синдром, который становится сложно снять даже с помощью сильных обезболивающих препаратов. Ухудшается общее состояние пациента: поднимается температура, возникает слабость, пропадает аппетит, ухудшается сон, снижается работоспособность.

Фото: воспаление зубного корня
При отсутствии лечения симптомы периодонтита постепенно стихают. Поскольку уменьшается болезненность, пациент ошибочно полагает, что болезнь отступила. Но на деле, стихание симптоматики свидетельствует о том, что острая форма болезни переходит в хроническую, которая представляет большую опасность для здоровья. Некоторое время патология может протекать бессимптомно, временами обостряясь и самостоятельно стихая.
При хроническом периодонтите патогенное воздействие на зубной периодонт прогрессирует, разрушая костную ткань. Каждое следующее обострение переносится тяжелее, к стандартным симптомам присоединяются кисты, свищи, абсцессы и прочие гнойные образования в зоне корней. Пациент ощущает выраженный привкус и запах гноя во рту. Узнать хроническое воспаление зубного корня можно по следующим признакам:
- Отсутствие болевых ощущений в состоянии покоя и дискомфорт при надавливании на зуб.
- Изменение цвета и структуры прилегающей к корню пародонтальной ткани.
- Наличие постоянного неприятного запаха изо рта.
Хроническая форма периодонтита лечится сильными антибиотиками. При необходимости осуществляется удаление пораженных участков зубной ткани и кости.
Если не лечить периодонтит, обострения будут повторяться, а зона поражения распространится на корни соседних моляров. Усилится подвижность зуба, что в итоге приведет к необходимости его удаления и повысит риск удаления соседних зубных единиц.
Причины воспаления корня зуба
Первопричиной воспаления зубного корня является патогенная микрофлора, проникшая в периодонт. К проникновению и распространению бактерий вглубь зуба могут привести:
- Запущенные инфекционные заболевания зубов и десен: пульпит, пародонтит, кариес. Под действием микроорганизмов происходит разрушение эмали и дентина, и бактерии проникают вглубь пульпы, каналов и периодонта.
- Некачественное стоматологическое лечение. Несоблюдение правил обработки каналов, техники установки пломб приводит к размножению патогенов внутри зуба и их попаданию в периапикальную область.
- Нарушение сроков эксплуатации зубных протезов и ортодонтических конструкций. Изношенная конструкция может расшатываться и смещаться, вследствие чего в пульпарную полость могут попадать микробы.

К воспалительному процессу в зубном корне могут привести следующие травмы:
- Неправильное распределение пломбировочного материала, повлекшее неравномерное распределение жевательной нагрузки на периодонтальные ткани.
- Надлом корня при стоматологических манипуляциях.
- Надрыв нервно-сосудистого пучка, из-за которого возникла подвижность зуба.
- Разрыв соединительных волокон, удерживающих зуб в альвеоле.
- Вывихи, переломы, трещины на коронках и корнях, а также механические травмы полости рта, связанные со спортивной и профессиональной деятельностью, авариями.
Характерные признаки воспаления в разных областях зуба
Зубы имеют сложное строение. Под твердой костной тканью скрыты мягкие – пульпа. В пульпе заключены нервные окончания, лимфатические и кровеносные сосуды. Питательные вещества поступают в пульпу через каналы, проходящие в корнях зуба. Воспаление может начаться в пульпе либо в каналах, а при отсутствии лечения воспалительные и некротические процессы распространяются на костную ткань.
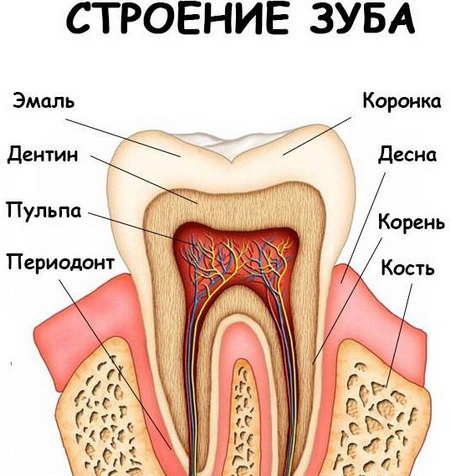
Воспаление канала и пульпы зуба
Под воздействием неблагоприятных факторов становится возможным проникновение патогенных бактерий в зубные каналы и пульпу, что провоцирует воспаление, вызывающее сильную зубную боль и развитие гнойных образований у основания зуба. Лечение корневых каналов является сложной операцией, требующей от стоматолога ювелирной точности.
Причины воспаления зубного канала:
- Запущенный кариес. Самым серьезным осложнением кариеса является проникновение инфекции через эмаль и дентин в пульпу. В результате происходит инфицирование сосудов, расположенных в каналах.
- Запущенный пародонтоз. Воспаление десен открывает инфекции путь в зубные каналы, вследствие чего они воспаляются.
- Ошибка стоматолога. Некачественное и несвоевременное пломбирование каналов влечет вторичное воспаление расположенных в них тканей.
Воспаление костной ткани
Воспаление костной ткани, окружающей зуб, ведет к разрушению кости и потере зубной единицы. Ткань кости воспаляется при хронической форме периодонтита, когда нерв и корень уже поражены бактериями, а у корня зуба развилось гнойное образование. Запускать болезнь на этой стадии опасно для жизни: возможно прорастание кист в гайморовы пазухи, распространение инфекции на сердце и другие внутренние органы, заражение инфекцией здоровых зубов, развитие остеомиелита.
Диагностика периодонтита с помощью рентгена
На ранних стадиях заболевания, когда еще не развились процессы гниения, рентген мало информативен и редко используется стоматологами. На этом этапе воспаление корня зуба диагностируется не по рентгенографическому фото, а на основании общей клинической картины: после осмотра ротовой полости и озвучивания жалоб.
Но в диагностике хронических форм периодонтита именно рентгеновский снимок является основным методом определения характера, стадии заболевания и локализации гнойного мешка. Рентген-снимок помогает врачу выбрать адекватную тактику лечения и корректно подготовиться к операции. Наиболее показательной является рентгеноскопия, позволяющая врачу оценить изменение структуры зубных тканей в динамике.

Фото: периодонтит на рентген-снимке
Что делать, если воспалился корень зуба
Воспалительный процесс в зубном корне никогда не начинается самопроизвольно. Существует причина, спровоцировавшая его, и пока она не будет устранена, патология будет прогрессировать, представляя все большую опасность для здоровья.
Чтобы узнать, как безопасно и эффективно снять воспаление в корневой части зуба, необходимо обратиться к врачу. Попытки снять боль анальгетиками могут увенчаться успехом при острой форме заболевания, но расценивать стихание болезненности как снятие самого воспаления нельзя – внутри зуба продолжаются деструктивные процессы.
Лечение воспаления корня зуба может проводиться в домашних условия, но исключительно в том случае, если лечебные мероприятия назначены врачом-стоматологом.
Основные этапы лечения воспаления корня зуба
Что делать при воспалении корня зуба, врач-стоматолог решает исходя из причины и стадии болезни, степени поражения тканей и развития осложнений. Каждому пациенту, у которого воспалился зуб, назначается антибиотикотерапия. Она помогает снять воспаление и блокирует распространение инфекции. Вид антибиотика и оптимальная дозировка подбираются врачом индивидуально.
Лечение периодонтита проводится поэтапно под местной анестезией. К терапии приступают только тогда, когда врач точно установит локализацию очага поражения с помощью рентгенографии.

Схема лечения периодонтита:
- Каналы, ведущие к очагу поражения, рассверливаются. В них помещаются специальные тампоны, пропитанные антисептиком.
- Для соблюдения стерильности на коронку устанавливается временная пломба.
- Доктор назначает антибиотик, поясняет, нужно ли делать какие-либо процедуры в домашних условиях, и отпускает пациента лечиться амбулаторно.
- Следующий прием у стоматолога состоится спустя 2–3 дня. Если к этому моменту у пациента отсутствуют болевые приступы, отеки, гиперемия и припухлости, временная пломба удаляется, производится повторная промывка каналов антисептиком и снова устанавливается временная пломба.
- Вторую временную пломбу снимают спустя 2–3 месяца после того, как пациент сделает рентген-снимок, по которому врач сможет судить о динамике восстановления корня.
В случае благополучного лечения и отсутствия рецидива временная пломба извлекается, врач снова делает промывку каналов и устанавливает постоянную пломбу. Чтобы корень не воспалился повторно, после пломбирования вновь проводится рентген-исследование. По снимку врач может удостовериться в том, что каналы полностью залиты раствором, и процедура выполнена качественно. Контрольный визит к стоматологу должен состояться спустя 4 месяца после установки постоянной пломбы.
Источник
Обзор современных методов лечения остеомиелита челюсти базируется на причинах его возникновения и формы течения. Терапия заболевания всегда сложная, длительная и требует комплексного подхода. Одновременно применяются способы хирургической, медикаментозной и физиотерапевтической стоматологии.
ОБЩЕЕ ОПИСАНИЕ
Остеомиелит челюсти – это гнойно-воспалительный процесс, поражающий нижнюю или верхнюю челюсть. Патология развивается из-за проникновения инфекции в костные структуры, сопровождается общей интоксикацией организма и локальными проявлениями.
Возбудителем инфекции могут быть:
- золотистый стафилококк;
- стрептококк;
- кишечная палочка;
- синегнойная палочка;
- фузобактерии;
- клебсиелла.
Остеомиелит челюсти встречается наиболее часто. Он занимает до 30% от всех разновидностей патологии.
КАК РАЗВИВАЕТСЯ ОСТЕОМИЕЛИТ: ПРОВОЦИРУЮЩИЕ ФАКТОРЫ
Возникновение болезни провоцирует попадание в костные структуры патогенных микроорганизмов. Организм вырабатывает большое количество лейкоцитов, которые подавляют деятельность бактерий. В результате образуются продукты распада микробов и ферменты. Они постепенно разрушают костную ткань. В ней начинают формироваться полости, заполненные гнойным экссудатом. Со временем происходит деструктивное изменение кости.
Патология развивается из-за проникновения инфекции в костные структуры.
Спровоцировать остеомиелит может:
- запущенный кариес;
- пульпит;
- периодонтит;
- корневые кисты;
- альвеолит;
- абсцесс;
- флегмона;
- карбункулы или фурункулы в лицевой зоне;
- острый тонзиллит;
- гнойный отит;
- скарлатина;
- дифтерия;
- пупочный сепсис новорожденных;
- травмы различного происхождения.
Все причины объединяет одно – наличие очага хронической инфекции, которая проникает в альвеолярный отросток или тело челюсти.
ПРИЗНАКИ ОСТЕОМИЕЛИТА
Патология сопровождается общими и местными проявлениями.
К общим симптомам относят:
- высокую температуру – от 38°С;
- головную боль;
- озноб;
- слабость;
- быструю утомляемость;
- нарушение сна;
- отсутствие аппетита;
- усиленное потовыделение;
- бледность.
Специфическими признаками заболевания являются:
- боль в области поражения, она может иррадиировать в висок, ухо, глазницу;
- отек и изменение лицевых черт;
- подвижность инфицированного зуба и находящихся рядом с ним единиц;
- гиперемия и отечность десен;
- зловонный запах изо рта;
- выделение экссудата из пародонтальных карманов;
- затрудненное открывание рта, дыхание и глотание, если инфекционный процесс затронул мягкие ткани.
Перкуссия по причинному зубу остро болезненная. Нередко патология сопровождается образованием абсцессов, флегмоной, воспалением лимфатических узлов.
Боль может отдавать в ухо, висок.
Остеомиелит классифицируют по следующим критериям.
В зависимости от пути проникновения инфекции патология бывает:
- Одонтогенной. Бактерии и микробы проникают в челюсть через очаг инфекции на верхушке корня зуба. Причинами в этом случае выступают запущенные стоматологические заболевания: кариес, пульпит, периодонтит, киста, периостит и другие.
- Травматической. Инфицирование происходит из-за травм: переломов, огнестрельных ранений. Встречается в 11% случаев.
- Гематогенной. Наиболее редкий способ возникновения, отмечается у 9% пациентов. Патогенные микроорганизмы проникают в костные структуры в челюсть ретроградным путем. Первопричиной служит не пораженный зуб, а острые инфекции организма: скарлатина, дифтерия, тонзиллит, отит.
Болезнь может протекать в следующих стадиях:
- Острой. Развивается стремительно, длится до двух недель, после чего переходит в подострую или хроническую форму. Симптоматика сопровождается общей интоксикацией организма, болью в пораженном месте.
- Подострой. Протекает в среднем месяц. Выступает следующей стадией острого типа остеомиелита челюсти. Развивается в результате некорректного лечения или самопроизвольного отхождения гнойного экссудата, когда происходит временное обманчивое улучшение состояния больного.
- Хронической. Может развиваться как следствие острой и подострой стадии, или как самостоятельный процесс. Ее продолжительность – от нескольких месяцев. Характерная черта – отсутствие острых болезненных ощущений, за исключением периодов обострения. Хроническая форма остеомиелита бывает:деструктивной – сопровождается разрушением костной ткани, формированием крупных секвестров, гнойных свищей, грануляций;продуктивной – секвестры и свищи отсутствуют, однако происходит деструкция кости, сращение поверхностей височно-нижнечелюстного сустава (ВНЧС) и снижение подвижности нижней челюсти, инфильтрация мягких тканей;деструктивно-продуктивной или смешанной – секвестры образуются, однако их размер небольшой за счет активного построения молодой костной ткани.
По месту возникновения заболевание подразделяют на:
- Остеомиелит нижней челюсти. Помимо общих признаков аномалии сопровождается онемением нижней трети лица: подбородка, губы, преддверия рта.
- Остеомиелит верхней челюсти. Возникает в два раза реже, чем воспаление нижней челюсти.
По степени распространенности патология бывает:
- Ограниченной. Локализируется в области 2 – 4 зубов.
- Диффузной. Распространяется на всю челюсть или ее большую часть.
ККАК ОПРЕДЕЛИТЬ ОСТЕОМИЕЛИТ: МЕТОДЫ ДИАГНОСТИКИ
Для постановки диагноза остеомиелит и выявления его формы применяются:
- Клинический осмотр и сбор анамнеза. Особенно показателен при острой форме патологии, так как внешняя симптоматика ярко выражена, а на рентгене еще не видны изменения костной ткани.
- Общий и биохимический анализы крови. Результаты покажут повышение СОЭ, лейкоцитоз, эозинопению, гиперглобулинемию, гипоальбунемию, C-реактивный белок.
- Анализ мочи. Обнаружатся следы белка и эритроциты.
- Бактериологический посев. Необходим для выявления типа возбудителя.
- Рентгенография или томография. При подострой и хронической формах на снимках будут заметны секвестры, участки остеосклероза и остеопороза.
Рентгеновский снимок помогает оценить состояние костных тканей.
ТЕРАПЕВТИЧЕСКИЕ И ХИРУРГИЧЕСКИЕ СПОСОБЫ ЛЕЧЕНИЯ
Лечение остеомиелита челюсти проводит стоматолог-хирург. Оно комплексное, состоит из трех ключевых частей:
Оперативных манипуляций. Проводят:
- удаление причинного зуба при одонтогенном типа развития;
- первичную обработку ран, если патология вызвана травмами;
- санацию инфекции при ретроградном проникновении инфекции;
- вскрытие гнойников, обеспечение оттока экссудата, дезинфекцию полости;
- шинирование подвижных непораженных единиц и челюсти, если существует угроза ее перелома;
- секвестрэктомию – удаление секвестров с последующим заполнением полости остеопластическими препаратами и антибиотиками.
Медикаментозной терапии.
Выписывают:
- антибиотики широкого спектра действия или отдельной группы, которая подавляет выявленный тип возбудителя, обычно это аминогликозиды, цефалоспорины, фторхинолоны;
- иммуномодуляторы;
- десенсибилизирующие препараты;
- антигистаминные средства, чтобы снизить проницаемость сосудов;
- общеукрепительные средства.
Физиотерапевтических процедур.
Назначают после стихания острой фазы воспаления, обычно на 5 – 6 день. Применяют:
- магнитотерапию;
- внутритканевый электрофорез с антибиотиками, медью, цинком и фосфором;
- лазерную терапию.
ПОСЛЕДСТВИЯ И ПРОФИЛАКТИКА
Остеомиелит челюсти может привести к следующим осложнениям:
- гаймориту;
- воспалению и формированию тромбу в ветвях лицевой вены;
- патологическому перелому челюсти;
- менингиту;
- абсцессу мозга;
- сепсису крови;
- анкилозу ВНЧС;
- рубцеванию жевательных мышц;
- нарушению функционирования почек и сердца.
Специфической профилактики остеомиелита нет. На первом месте стоит своевременное устранение любых стоматологических заболеваний и предотвращение травм. Существенную роль также играет устранение системных заболеваний и общее укрепление иммунитета.
Остеомиелит челюсти – опасное заболевание, которое может привести к летальному исходу. Он сопровождается общей интоксикацией организма, образованием в кости полостей с гнойным содержимым, инфильтрацией тканей. Лечение проводится только в стационаре. Самостоятельная терапия или применение народных методов недопустимо.
Небольшой репортаж на тему:
ПОСЛЕДСТВИЯ И ПРОФИЛАКТИКА
Остеомиелит челюсти может привести к следующим осложнениям:
- гаймориту;
- воспалению и формированию тромбу в ветвях лицевой вены;
- патологическому перелому челюсти;
- менингиту;
- абсцессу мозга;
- сепсису крови;
- анкилозу ВНЧС;
- рубцеванию жевательных мышц;
- нарушению функционирования почек и сердца.
Специфической профилактики остеомиелита нет. На первом месте стоит своевременное устранение любых стоматологических заболеваний и предотвращение травм. Существенную роль также играет устранение системных заболеваний и общее укрепление иммунитета.
Остеомиелит челюсти – опасное заболевание, которое может привести к летальному исходу. Он сопровождается общей интоксикацией организма, образованием в кости полостей с гнойным содержимым, инфильтрацией тканей. Лечение проводится только в стационаре. Самостоятельная терапия или применение народных методов недопустимо.
Небольшой репортаж на тему:
Сотрудники нашего интернет-магазина всегда готовы помочь Вам с выбором оборудования и материалов для вашей клиники. Для связи с нами Вы можете позвонить по номеру +7 (800) 333-53-19 или оставить заявку на обратный звонок на сайте.
Источник

