Стадии воспаления мягких тканей

- 13 Августа, 2018
- Ортопедия и травматология
- Мария Иванова
Отек мягких тканей – это поражение, при котором большое количество жидкости скапливается в межклеточном пространстве. Такое состояние в большинстве случаев возникает по причине закупорки лимфатических путей. Устранять воспаление мягких тканей, вне зависимости от места его появления, важно с помощью комплексного лечения, которое назначит лечащий специалист.
Симптомы воспаления в тканях
Важно детально рассмотреть общее состояние организма при воспалительном отеке мягких тканей. Все отеки, которые появляются на теле человека, обладают схожими симптомами и особо не отличаются друг от друга.
На начальной стадии поражения больной может чувствовать боль в конкретном месте (там и начинается процесс воспаления). В течение нескольких часов либо дней воспаленный участок начинает сильно отекать, повышается температура тела пациента, происходит гипертермия.
Если отек гнойного типа, то ткани не только подвергаются сильному воспалению, но и со временем начинают отмирать. При таком поражении у больного значительно возрастает температура тела, может возникнуть лихорадка. В этом случае все симптомы будут говорить о том, что в организме находятся вредные вещества.

Главной причиной заболевания является поражение организма человека инфекцией, в результате которой воспаление распространяется по всему телу. Особо сложно пациент переносит воспаления на лице. Иногда они действительно подвергают опасности жизнь и здоровье больного. При воспалении тканей на лице важно незамедлительно обратиться за помощью к врачу, затягивать в этом случае крайне опасно. Важно помнить, что большие скопления гноя начинают самостоятельно вскрываться. Устранять экссудат своими усилиями без консультации доктора нельзя.
Виды поражений
Вся симптоматика воспаления мягких тканей разделена на отдельные группы. Выделяют следующие классификации воспаления:
- процесс воспаления;
- болевые ощущения, связанные с травмированием области;
- интоксикация организма;
- лимфостаз;
- трудности с метаболизмом;
- появление трофических язв.
Основная классификация
Специалисты определяют несколько разновидностей воспалительных процессов мягких тканей. В медицинскую группу включены следующие формы поражения:
- Появление фурункулов. Такое воспаление мягких тканей обусловлено формированием скоплений гноя. С течением времени экссудат начинает поражать ткани в области волосяного фолликула, а также вокруг соединительной ткани, которая находится рядом с прыщиками.
- Фурункулез – второй вид воспаления. Его принято относить к болезням хронического характера. Патология в короткие сроки распространяется по мягким тканям. На поверхности кожи лица и тела при таком поражении появляется большое количество фурункулов. В зависимости от стадии заболевания, образования могут быть крупными либо мелкими.
- Карбункул – это острый процесс, распространяющийся на волосяные фолликулы и сальные железы. Нужно отметить, что образования распространяются не только по коже, но и затрагивают подкожную клетчатку.
- Абсцесс – поражает определенный участок тканей, причиной является гной, который со временем скапливается в большом количестве и локализуется. В дальнейшем абсцесс поражает и внутренние органы.
- Бурсит – еще одна форма воспаления, которое в большинстве случаев затрагивает синовиальные сумки. Внутри начинает скапливаться экссудат.
- Мастит – воспаление, происходящее в молочных железах женщин и мужчин.
- Панариций – воспаление мягких тканей пальцев рук и ног человека. В некоторых случаях воспалительный процесс также распространяется на суставы и костную ткань больного.
- Парапроктит – воспалительный процесс, затрагивающий ткани прямой кишки.
- Гидраденит — воспаление тканей потовых желез.
- Лимфаденит – воспаление, которое распространяется на лимфатические узлы.
Основные причины
К главной причине воспалительного процесса в тканях относят поражение организма бактериями и опасной инфекцией. В большинстве случаев это происходит при поражении стафилококками. Редко инфекцией выступает кишечная палочка и другие анаэробные бактерии.
По поверхности тела воспаление разносится посредством расчесов, а также из-за несоблюдения правил личной гигиены.
Ухудшение патологии
У любой болезни все воспалительные процессы делятся на основные стадии, которые со временем начинают прогрессировать. На первой стадии заболевания больной не ощущает никакой отрицательной симптоматики. Сначала в области инфицирования начинает нарушаться кровообращение, после полностью заражаются мягкие ткани. При начале воспаления капилляры могут значительно уменьшиться в размере, а мышцы гипертрофироваться и потерять прежнюю структуру.
При отсутствии эффективного лечения на первой стадии поражения заболевание начинает стремительно переходить на следующий уровень. На второй стадии все ткани в пораженном месте начинают сильно отекать, у больного возникают первые болевые ощущения. Под воспаленной тканью скапливается лишняя жидкость (ее становится настолько много, что пораженная область начинает увеличиваться в размерах, появляется отек).
На второй стадии поражения не следует начинать прием обезболивающих средств, чтобы избавиться от боли. Не нужно пытать начинать самостоятельное лечение, лучше всего сразу же отправиться к врачу, чтобы тот смог определить точную причину поражения. На третьей стадии заболевания у пациента может произойти нагноение тканей, что опасно для здоровья.
Лечение воспалительного процесса
Лечение воспаления мягких тканей начнется с противовоспалительных мероприятий, антибактериальной терапии, а также улучшения иммунитета. Если выбранный способ лечения не приносит никакого эффекта, то в обязательном порядке проводится операция по устранению очага поражения.
Степень выраженности болезни в разы уменьшается, если воспаление вскрывается самостоятельно. Но на любой стадии очаги поражения важно тщательно обеззараживать и дезинфицировать.
Существуют действенные способы, которые помогут снять воспаление мягких тканей:
- бактерицидное лечение. Оно включает в себя прием антибактериальных медикаментов;
- лекарства, помогающие избавиться от воспаления: УВЧ-терапия, использование электрофореза с раствором кальция хлорида;
- улучшение иммунной системы;
- интенсивная терапия;
- облучение;
- регенеративное лечение;
- анестетики для улучшения состояния пациента;
- инфракрасное облучение;
- прием антибиотиков при гнойном воспалении мягких тканей.
Поражение стопы
В зависимости от конкретной причины появления, отек стопы может обладать хроническим или же эпизодическим характером. Отек стопы в большинстве случаев появляется по причине сердечной недостаточности, заболевания почек либо печени. Также причиной воспаления мягких тканей стопы может быть физическое воздействие со стороны, к примеру, удар стопы об угол либо перелом.
Разрыв связок, растяжение, вывихи и различные смещения – также распространенные причины отечности. Воспаление может произойти из-за подвывиха стопы, перелома костей пальцевых фаланг, повреждения плюсневых костей стопы, врожденных анатомических нарушений.
Отек стопы проходит на фоне сильной боли и дискомфорта, которые появляются по причине усиления нагрузки на голеностопный сустав и воспалительного процесса. Способ лечения стопы будет выбираться с учетом причины возникновения воспаления.
Отечность нижних конечностей
Воспаление мягких тканей ног происходит при нарушении венозного лимфатического тока, увеличения проницаемости капилляров, трудности со связыванием жидкости и белков. К отеку и воспалению могут привести переломы конечностей, сильный ушиб колена, разрыв сухожилий либо связок.

Воспаление мягких тканей ноги приводит к сильной отечности определенного участка. Выраженную форму патология приобретает при артритах и бурситах. При этом больной жалуется на наличие сильной боли и на красноту кожи.
Поражение мягких тканей руки
В большинстве случаев воспаление мягких тканей руки происходит медленно (в течении нескольких лет), а симптоматика усиливается постепенно. К симптомам начала воспаления относят:
- неприятные ощущения, болезненность возле лучезапястного сустава;
- при движении больной рукой можно услышать хруст;
- заметны отеки, краснота на коже, повышается температура рядом с пораженным местом или суставом;
- ухудшается подвижность конечности, тяжелее дается захват предметов.
На ранних стадиях поражения пациент ощущает дискомфорт и боль в месте пораженного сустава при резких движениях (при сгибании руки либо отведении первого пальца в сторону). Особенно сильно боли проявляются при смене погоды либо в ночное время.
Без оказания нужных лечебных мероприятий патология перерастает в хроническую форму, которая проходит совместно с дистрофическими изменениями тканей:
- сухожилия становятся толще;
- начинается процесс окостенении;
- лучевые и локтевые ткани разрастаются, появляются остеофиты.
В конце всех процессов костно-фиброзный канал сужается, вдавливая соединенный нерв и сосуды, которые находятся близко к сухожилию. Ущемление нерва происходит с:
- сильной болью острого характера;
- понижением температуры тела, болевыми ощущениями в руке;
- чувством покалывания и онемения возле руки.
Борьба с поражением
Патологии данного типа принято лечить консервативным путем. Если воспаление мягких тканей вторичной формы и происходит на фоне другого заболевания, то с самого начала важно устранить первопричину.
Для эффективного лечения важно обеспечить больной конечности полный покой и комфорт. Для этого руку сгибают в локте и фиксируют в таком положении специальной повязкой. Для наилучшей фиксации лучше всего воспользоваться лучезапястными ортезами.
Лекарственные препараты врач выписывает для снятия болевых ощущений у пациента и устранения воспаления. Больной должен принимать нестероидные противовоспалительные медикаменты (как в виде мазей, так и в форме таблеток). В некоторых случаях дополнительно выписывают глюкокортикостероиды.
Воспаление сустав кисти
Первые симптомы острого воспаления мягких тканей суставов настолько выражены, что выявить поражение можно самостоятельно еще до похода к врачу: у метеозависимых людей при резкой смене погоды появляются сильные боли в суставах – первый симптом воспалительного процесса.
В некоторых случаях поражение протекает в скрытой форме, но на протяжении нескольких лет симптомы набирают обороты. При хронической форме воспаление часто выявляется уже на той стадии, когда восстановить сустав и устранить изменения в нем не получается.
Основные симптомы артрита:
- болезненные ощущения, которые часто появляются совместно с повышением температуры тела. При хроническом поражении боли усиливаются после покоя конечности;
- скованность по утрам, которая продолжается от 2 до 20 минут;
- чувство онемения либо покалывания в месте воспаления, характерный хруст при движении;
- заметная отечность тканей;
- нарушение структуры сустава при долгом воспалении кисти руки.
Лечение периимплантита
Воспаление мягких тканей зуба при периимплантите отличается тяжелой симптоматикой. К основным симптомам относят:
- покраснение десны и отечность;
- болевые ощущения в месте импланта;
- кровоточивость;
- скопление гноя;
- неприятный запах;
- появление кармана между имплантом и десной;
- сильная подвижность.
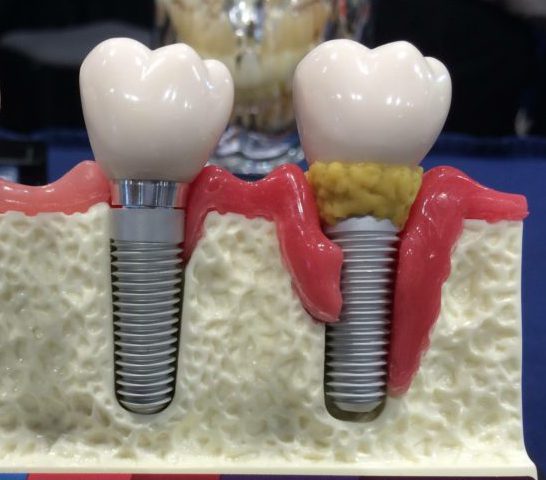
При прогрессировании болезни симптоматика только усиливается, а боль становится выраженнее. Определить степень воспаления можно с помощью рентгена. Для назначения эффективного лечения важно сразу провести консультацию у доктора.
Воспалительные процессы при микозите
При микозите у больного возникают следующие симптомы:
- краснота и отечность десен;
- сильная боль;
- неприятный запах;
- повышение температуры тела;
- непереносимость горячей и холодной пищи.
Лечение воспаления тканей назначает исключительно лечащий специалист. Оно будет заключено в дезинфекции воспаленных участков. Главной целью мероприятий является остановка кровоточивости и воспалительного процесса. Для профилактики от развития воспаления важно тщательно следить за гигиеной ротовой полости, включая область имплантов. Самым опасным фактором, который может привести к утрате импланта, считается табак. Именно по этой причине от такой вредной привычки важно как можно скорее избавиться.
Источник
Класс воспалений мягких тканей состоит из отдельных нозологических разновидностей общего этиопатогенеза. Патологические процессы могут носить различный характер и быть нескольких видов
Клиническая картина воспаления мягких тканей, несмотря на разнообразие нозологических видов и локализацию процессов, имеет общую для всех них симптоматику. Она значима для тактики физиотерапевтического лечения и обусловлена, прежде всего, наличием воспалительного процесса. Это формирование болезненного инфильтрата с отеком мягких тканей, гиперемией кожного покрова над ним (при незначительной глубине процесса) и симптомами местной гипертермии, повышением общей температуры тела. При гнойно-некротических воспалительных патологиях мягких тканей характерен симптом флюктуации, при котором нарастает общая реакция в форме интоксикационного синдрома с лихорадкой гнойнорезорбтивного происхождения.
Развитие подобного синдрома обусловлено, главным образом, патогенностью конкретного инфекционного возбудителя. Лимфаденит и лимфангит, будучи самостоятельными нозологическими разновидностями, часто осложняют протекание всех воспалений в мягких тканях. Особенно сложно протекают и опасны для здоровья воспалительные процессы на лице. При этом гнойные очаги иногда самопроизвольно вскрываются.
Основные симптомы
Основными симптомами воспаления мягких тканей являются:
- воспалительный;
- интоксикация;
- болевой;
- лимфостаз;
- трофические и метаболические нарушения.
Разновидности патологического процесса
В группу разновидностей данного заболевания входят:
Фурункулез — гнойно-некротический воспалительный процесс острого характера, затрагивающий волосяной фолликул и окружающие соединительные ткани. Данная патология может носить рецидивирующий хронический характер и отличаться появлением на теле множественных фурункулов (на разных этапах развития).
Флегмона — гнойное разлитое воспаление тканей клетчатки. От абсцесса данная патология отличается тем, что формирование отграничивается от близлежащих тканей специфической пиогенной мембраной. Оно имеет склонность к распространению по пространствам клеток. Бывает воспаление мягких тканей ноги.
Его очень просто получить в быту. Различные воспаления возникают по причинам разбитых коленей, ссадин, царапин. Микробы проникают в мягкие ткани ног посредством:
- кожных расчесов;
- грибковых заболеваний;
- диабетических язв;
- варикозного расширения вен;
- инъекций в антисанитарных условиях;
- травм и ранений;
- заноса микрофлоры с кровью или лимфой из первичных воспалительных очагов.
По этим же причинам может возникнуть воспаление мягких тканей руки.
Карбункул — гнойно-некротический воспалительный процесс острой формы, затрагивающий несколько сальных желез и волосяных фолликулов и распространяющийся на кожный покров и подкожную клетчатку.
Бурсит – воспалительная патология синовиальных сумок, которая сопровождается накоплением в их полостях экссудата. Мастит — воспаление паренхимы и интерстицией молочной железы. Встречается воспаление мягких тканей суставов.
Абсцесс — ограниченное скопление гнойных масс в различных органах и тканях.
Панариций – воспаление мягких тканей пальца. К данной категории относятся практически все разновидности панариция, кроме костной, суставной и пандактилита, при которых поражению подлежат плотные тканевые образования и структуры пальца.
Парапроктит — воспаление околопрямокишечной клетчатки, который обусловлен наличием инфекционного очага в стенке прямой кишки.
Лимфаденит – воспалительный процесс, развивающийся в лимфатических узлах и возникающий в большинстве случаев вторично. Он представляет собой осложнение разнообразных гнойно-воспалительных патологий и специфических инфекций.
Гидраденит – воспалительный процесс, протекающий в апокринных потовых железах гнойного характера.
Причины
Возбудителями воспаления мягких тканей являются болезнетворные бактерии, в большинстве случаев — разнообразные виды стафилококков. Иногда встречаются такие возбудители как кишечная палочка и анаэробная инфекция. Их проникновение в ткани происходит при раневых повреждениях, микротравмах (при расчесах, уколах, проводившихся с нарушением антисептических правил). Возможен занос патогенной микрофлоры лимфогенным, гематогенным и контактным путем из первичных инфекционных очагов. Воспаление развивается через пролиферативную и альтеративно-экссудативную фазы с исходом в склеротические изменения и репаративную регенерацию.

Симптомы патологического процесса на разных стадиях
Данное заболевание представляет собой процесс, протекающий в три основных этапа. Первая стадия патологического явления, как правило, возникает резко и протекает бессимптомно.
Первоначально воспаление вызывает альтерацию — нарушение циркуляции в мелких сосудах, которое связано с трансформацией или повреждением структур тканей. Сужение капилляров при воспалительном процессе в мягких тканях, в свою очередь, провоцирует гипотрофию, то есть ослабление и уменьшение объема мышц. Если на данной стадии не устранить патологические явления, связанные с воспалением, оно склонно переходить во вторую – экссудацию, представляющую собой выраженную отечность, а в дальнейшем — и в третью.
На второй стадии
На второй стадия воспалительных нарушений в мягких тканях возникают болезненные ощущения. Ткани буквально распирает от собравшейся в них жидкости, и они вынуждены сигнализировать об этом посредством болевого синдрома.
Итак, источником боли в организме при воспалении являются поврежденные мышечные волокна, а через нервно-мышечные связи в нервную систему поступает информация об этих нарушениях. Поэтому крайне важно адекватно интерпретировать боль вместо того, чтобы при развитии подобного патологического процесса в мягких тканях принимать обезболивающие лекарственные средства, как случается это в подавляющем числе случаев. Вследствие всего происходящего происходит разрыв нервно-мышечных соединений, мышца перестает передавать информацию о своем повреждении мотонейрону. Под воздействием обезболивающих медикаментов развивается атрофия мышц и контрактура сухожилий.
Третья стадия воспаления
Третья стадия воспалительного процесса называется пролиферацией и представляет собой рассасывание отека мягких тканей. Это может происходить самопроизвольно, чему могут поспособствовать специальные упражнения — создание естественного дренажа.
Диагностика
Возникновение гнойно-воспалительных процессов характеризуется большим многообразием клинических проявлений. По данным медицинских исследований, 40-50% пациентов направляются на стационарное лечение.
Эффективность терапии больных гнойно-воспалительными болезнями мягких тканей зависит от своевременной диагностики таких патологий. Правильно поставленный диагноз позволяет осуществить эффективное лечение и вернуть их к нормальному образу жизни.
Диагностика на начальной фазе может быть значительно затруднена, поскольку при помощи распространенных методов трудно определить характер нарушений в костной ткани, куда часто распространяется процесс из мягких.
Что в анамнезе?
В ходе диагностического исследования хирург или травматолог обращают внимание на наличие в анамнезе больного указаний на развитие воспалительных симптомов после перенесенных травм, ранений или инъекций. Например, поверхностно локализованный абсцесс в мягких тканях легко определяется при осмотре данной области. Более глубокие патологические процессы требуют проведения ультразвуковых исследований и диагностических пункций. После осуществления пункции полученный биологический материал подвергается бактериологическим исследованиям для определения чувствительности гнойной микрофлоры к антибактериальным лекарственным средствам.
Кроме того, в перечень основных диагностических мероприятий входят такие, как рентгенологическое обследование области поражения и ПЦР-диагностика на туберкулез. Диагностируются также фоновые патологии больного, для чего может понадобиться консультация иных специалистов: гастроэнтеролога, отоларинголога, эндокринолога.
Лечение патологии
Общими для всех разновидностей воспаления мягких тканей методиками лечения являются противовоспалительное (включая антибактериальное) и дезинтоксикационное. Обязательно также общеукрепляющее лечение, назначаемое на фоне оперативной терапии.
Применяются антибиотики при воспалении мягких тканей, чаще всего пенициллины («Амоксициллин», к примеру), курс лечения — 10 дней, до четырех раз в сутки по 250-500 мг. Если у пациента имеется аллергия на пенициллин, не менее эффективными будут макролиды («Эритромицин», «Кларитромицин») в течение 10 дней по 250-500 мг, но дважды в день.

Кроме того, используются антибиотики для наружного применения — мази «Мафенид», «Левомеколь», «Левосин». Выздоровление наступает через 1-2 недели.
Течение гнойного воспаления мягких тканей и методы его послеоперационного лечения либо самопроизвольного вскрытия очага воспаления неразрывно связаны с терапией ран и раневых инфекций.
Консервативное лечение
Консервативное лечение включает физические методы, которые проводят при наличии инфильтрата или малого количества гноя, а также при отсутствии перехода процесса на сухожилия, суставы, органные ткани, серозные полости. Это целесообразно также в случае отсутствия симптоматики интоксикации, поскольку в указанных случаях требуется немедленное хирургическое вмешательство независимо от степени патологического процесса.
Что еще применяется в лечении воспаления мягких тканей?
Физиотерапия
На всех этапах воспалительного процесса в мягких тканях основополагающей целью физиотерапии считается санация инфекционного очага инфекции (бактерицидные способы), ликвидация непосредственно воспалительного процесса. На этапе инфильтрации без симптомов гнойного расплавления ткани или при небольшом количестве гноя (без флюктуации, при отсутствии общей реакции) целью физиотерапии будет обратное развитие воспалительного процесса с рассасыванием инфильтрата и устранение отека (противовоспалительные способы терапии), купирование болевых ощущений (анальгетические методики).

В случаях замедленного формирования гнойника физиотерапия назначается в целях размягчения инфильтрата и ускорения выведения некротических масс. Физиотерапия применяется также в целях усиления процессов репаративной регенерации, увеличения уровня неспецифической резистентности (иммуностимулирующие методики) и снижения ишемии (антигипоксические способы лечения). Помогает быстро снять воспаление мягких тканей.
Методы
Данные цели реализовываются следующими методами физиотерапии:
- бактерицидный метод терапии — электрофорез антибактериальных медикаментов;
- противовоспалительные методики — электрофорез (раствор) кальция хлорида, УВЧ -терапия, низкоинтенсивная СМВ-терапия, СУФ-облучение;
- иммуностимулирующие методики: ЛОК , ДУФ-облучение, высокочастотная магнитотерапия, общее СУФ-облучение, гелиотерапия, электрофорез иммуномодуляторов;
- некролитические методы: высокоинтенсивная УВЧ и СВЧ-терапия, облучение.
- анальгетические способы терапии: СУФ – диадинамо- и амплипульстерапия, электрофорез с местноанестезирующими лекарствами, облучение;
- репаративно-регенеративные методики: СВЧ-терапия, лазеротерапия, высокочастотная и низкочастотная магнитотерапия, озокеритотерапия.
- фибромодулирующие методики: ультрафонофорез с дефиброзирующими медикаментами, ультразвуковая терапия, пелоидотерапия .
- сосудорасширяющие средства: электрофорез с вазодилататорами, инфракрасное облучение;
- антигипоксическая методика – оксигенобаротерапия;
- дезинтоксикационная — АУФОК.
Последствия
Последствия данного патологического процесса зависят от его локализации, своевременности и адекватности осуществляемого лечения. Такая разновидность воспалений мягких тканей, как абсцесс подкожной клетчатки, в большинстве случаев заканчиваются абсолютным выздоровлением. При абсцессе головного мозга прогноз весьма серьезный, смерть наблюдается в 10% случаев. Любые иные воспаления мягких тканей также проходят с исчезновением всех симптомов, если выбирать правильные методы лечения. Фурункулез и карбункулы, к примеру, лечатся длительно, особенно если патология приобрела хронический характер. Тем не менее, эти болезни также имеют тенденцию к излечению.

Профилактика патологии
Профилактика развития заболеваний подобного характера направлена на предупреждение попадания болезнетворной гноеродной микрофлоры внутрь организма и включает следующие мероприятия: соблюдение антисептики при осуществлении медицинских процедур (например, инъекций), которые сопровождаются повреждением кожного покрова; своевременное осуществление первичной обработки раневых поверхностей; санация хронических очагов инфекции; повышение иммунитета; гигиена.
Источник

