Сколько людей умерло от воспаления легких

Еженедельник «Аргументы и Факты» № 8. Врач на удалёнке? 19/02/2020
Люди перестали бояться пневмонии (воспаления лёгких). Многие считают эту болезнь неопасной. И совершенно зря, смертность от неё выше, чем от коронавируса.
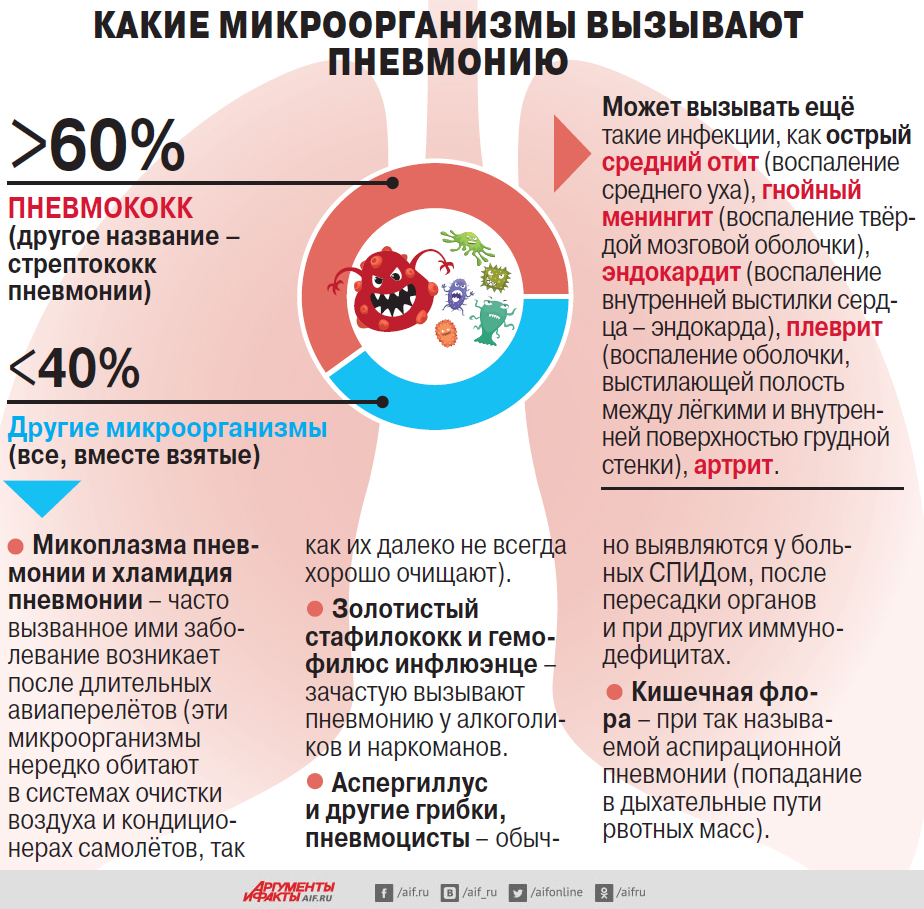
– Основной причиной воспаления лёгких является бактерия пневмококк, более 60% случаев пневмонии вызывает именно она, – объясняет главный пульмонолог Министерства здравоохранения РФ по ЦФО, генеральный секретарь Российского научного медицинского общества терапевтов и заместитель начальника управления науки МГМСУ им. А. И. Евдокимова Андрей Малявин. – И смертность при этом заболевании достаточно высокая. Среди людей старше 65 лет от пневмококкового воспаления лёгких погибают 32% больных, в среднем возрасте 40–65 лет смертность составляет 11%, а среди молодых людей – почти 2%. Такая ситуация сохраняется уже много лет, и это при том, что мы можем сократить летальность при данном заболевании. Для этого у нас есть эффективные способы профилактики и лечения.
Вакцина для бабушек
– Отличный эффект дают прививки против пневмококковой инфекции, – продолжает Андрей Георгиевич. – На Западе они очень широко используются: например, в США вакцина от пневмококков входит в десятку самых популярных препаратов, занимая 7-е место. Там ею прививается практически всё население. В России есть приказ Минздрава, регламентирующий проведение таких прививок, и зарегистрированы две вакцины. На федеральном уровне бесплатно прививают детей от 2 до 5 лет и призывников. Деньги выделяются, и такая вакцинация проводится хорошо, но в той части, которую должны финансировать регионы, катастрофа. По планам нужно прививать 10% взрослого населения, а реально прививки против пневмококка делают только 1–1,5%. Единственный регион, где она выполняется в полном объёме, – Сахалин. И это сильно влияет на смертность, ведь из региональных бюджетов должны финансироваться прививки тем категориям пациентов, у которых пневмония протекает особенно тяжело и чаще заканчивается летально. Это пожилые люди старше 65 лет, а также пациенты с хроническими заболеваниями – хронической обструктивной болезнью лёгких (ХОБЛ), бронхиальной астмой, сердечной недостаточностью, ишемической болезнью сердца (ИБС), сахарным диабетом, алкоголизмом и наркоманией. К сожалению, в некоторых регионах из-за низкого охвата вакцинацией даже отмечается рост смертности от пневмонии.
И это при том, что вакцины против пневмококка не из дорогих. Людям старше 65 лет вводят их один раз в пять лет. Делать это можно круглый год, но лучше летом или в начале осени, чтобы был месяц до начала холодного сезона, во время которого заболеваемость пневмонией увеличивается. Этот срок нужен для выработки иммунитета.

Правила лечения
– К сожалению, есть проблемы и с правильным лечением, говорит Андрей Малявин. – Особенно важно в плане прогноза начало болезни. И прежде всего, назначение эффективных антибиотиков. У нас часто упорно продолжают назначать неэффективные препараты, к которым пневмококки устойчивы. Из-за этого болезнь приобретает более тяжёлое течение и прогноз существенно ухудшается. Также необходимо с самого начала понять, где пациенту нужно лечиться: дома, в больнице или даже сразу в условиях отделения интенсивной терапии. Для этого есть чёткие рекомендации, но и они не всегда выполняются, в том числе из-за нежелания пациентов или их близких. Для лечения нетяжёлых случаев на дому достаточно антибиотиков и других лекарств в виде таблеток, инъекции не нужны. В стационаре лечат более серьёзные случаи, и кроме уколов там часто требуется кислородная терапия. Не интубация трахеи и искусственная вентиляция лёгких, как при интенсивной терапии, а просто подача кислорода через маску или носовые канюли. И вот именно таких аппаратов в наших больницах не хватает. Данную проблему надо решать, тем более что эта техника часто необходима и для больных коронавирусной инфекцией.
Оставить
комментарий (0)
Источник
Можно ли умереть от пневмонии? Согласно данным ВОЗ, воспаление легких является причиной смерти двадцати процентов детей до пяти лет во всем мире. В России это инфекционное заболевание ежегодно диагностируется у четырех-пяти миллионов человек.

Пневмония – это одна из форм ОРВИ, которая характеризуется поражением верхних дыхательных путей. При воспалении легких в альвеолах накапливается жидкость и гной, что затрудняет дыхание и ограничивает поступление кислорода.
Статистика смертности от пневмонии
Распространенность пневмонии среди взрослого населения составляет пять-десять процентов, тогда как среди пожилых людей заболевают около двадцати-сорока процентов. Можно ли умереть от пневмонии? Летальные исходы есть, как и от обычной простуды. Статистика смертей от пневмонии в России составляет приблизительно 1,2 на тысячу населения. Чем старше человек, тем больше вероятность осложнений при воспалении легких. Так, если среди взрослых от шестнадцати для пятидесяти лет смертность без отягощающих заболеваний составляет приблизительно один-три процента, то среди пожилых людей (после шестидесяти пяти) летальных исходов больше – сорок-пятьдесят процентов.
Согласно статистическим данным ВОЗ, смерть ребенка от пневмонии – это, к сожалению, частое явление в современном мире. Ежегодно воспаление легких убивает около миллиона малышей до пяти лет. Но существуют меры, которые могут предотвратить смертность детей от этого заболевания. ВОЗ рекомендуют грудное вскармливание до двухлетнего возраста (с введением прикорма после шести месяцев), вакцинацию против кори, коклюша, допустимые санитарные условия, использование чистой воды.

Причины развития заболевания
Воспаление легких – это заболевание инфекционной природы, его возбудителями могут быть вирусы, бактерии или грибки. Причинами пневмонии, как правило, становятся streptococcus pneumoniae (бактерия чаще является причиной заболевания у детей) или haemophilus influenzae type b. Спровоцировать воспаление легких может и респираторно-синцитиальный вирус. У ВИЧ-положительных детей и взрослых одной из наиболее распространенных причин пневмонии является бактерии pneumocystis jiroveci.
Воспаление легких передается воздушно-капельным путем (это самый распространенный способ заражения) или через кровь (например, во время родов). При ослабленном иммунитете бактерии, провоцирующие развитие заболевания, быстро спускаются в легкие и начинают активно размножаться. В редких случаях причиной пневмонии является неинфекционное заражение. Тогда воспаление легких может развиваться вследствие механических повреждений грудной клетки, воздействия на организм ядовитых веществ или различного рода излучения.
Классификация видов пневмонии
Пневмония может быть односторонней (пострадало только одно легкое) или двусторонней (поражены оба легких). Также выделяют очаговое воспаление, при котором поражается небольшой участок легкого, сегментарную пневмонию (пострадали один или несколько сегментов), долевую (заболевание распространяется на целую долю легкого) и тотальную (охватывает весь орган). Чем лечить пневмонию зависит, в том числе, и от характера заболевания.
Внебольничная и внутрибольничная пневмонии
Также выделяют внебольничную (домашнюю, амбулаторную, не нозокомиальную) и внутрибольничную (госпитальную, нозокомиальную) пневмонии. В первом случае заболевание развивается вне лечебного учреждения или в течение непродолжительного срока нахождения в больнице (в первые двое суток). Риск осложнений после пневмонии у взрослых и детей в этом случае минимальный, болезнь проходит относительно благоприятно. Внутрибольничная пневмония возникает после 2-3 суток пребывания в больничном учреждении. В этом случае течение болезни довольно тяжелое, а вероятность летального исхода выше.
Аспирационная пневмония
Причиной возникновения еще одного типа воспаления легких – аспирационного – является попадание в дыхательные пути желудочного содержимого и инородных тел. Тяжесть состояния больного объясняется химическим ожогом слизистой. Смертность в таком случае очень высокая, особенно если аспирационная пневмония имеет хронический характер.
Клиническая картина воспаления легких
Симптомы воспаления легких во многом схожи с проявлениями обычной простуды или гриппа. Для пневмонии бактериальной природы характерны лихорадка, кашель с отделением мокроты, ускоренное дыхание, учащенный пульс, острая боль в грудной клетке, дрожь, сильное потоотделение. Вирусная инфекция чаще проявляется сухим кашлем, жаром, мышечной и головной болью, сильной одышкой, слабостью, симптомами переутомления. Проявления заболевания могут быть выражены как остро, так и несколько слабее, что больше характерно для пневмонии, вызываемой микоплазмами.
Двусторонняя пневмония у взрослых (опасность по времени обнаружения заболевания увеличивается — чем позже будет начато адекватное лечение, тем больше вероятность развития осложнений и даже летального исхода) проявляется стандартными симптомами. У больного появляется сильный сухой кашель, насморк, озноб, першение в горле, повышается температура, которая не сбивается жаропонижающими. Острая двухсторонняя пневмония требует комплексного подхода в лечении.

Что делать при появлении симптомов пневмонии?
При наличии этих симптомов необходимо как можно скорее проконсультироваться с врачом. До этого можно принять подходящее лекарство от кашля и жаропонижающее. Немедленно вызывать бригаду «скорой помощи» нужно, если общее состояние больного резко ухудшилось после простуды или гриппа, дыхание затруднено, есть жар, озноб и непрекращающийся кашель. Особенно важно немедленно обратиться за помощью при подозрении на воспаление легких у беременных, детей, пациентов с хроническими заболеваниями или слабым иммунитетом, пожилых людей.
Что может сделать врач при подозрении на пневмонию?
Для подтверждения диагноза проводится рентгенография, возбудитель заболевания определяется с помощью специального анализа крови или мокроты. При воспалении легких бактериальной природы назначают антибиотики, как правило, заболевание можно эффективно лечить и в домашних условиях. Госпитализация показана в тяжелых случаях. При дыхательной недостаточности также проводят кислородную терапию.
Возможные осложнения при пневмонии
Чем опасна пневмония? При пневмонии инфекция может распространяться на ближайшие к очагу воспаления ткани или по всему организму (с током крови или лимфы), провоцируя воспалительный процесс. Частными видами осложнений пневмонии являются:
- плевриты;
- абсцесс и гангрена легких;
- бронхообструктивный синдром;
- острая дыхательная недостаточность;
- проблемы с сердцем (эндокардит, перикардит, миокардит);
- ДВС-синдром;
- проблемы с головным мозгом (энцефалит и менингит);
- определенные психические расстройства;
- инфекционно-токсический шок;
- сепсис.

Факторы риска летального исхода
Можно ли умереть от пневмонии – вопрос спорный. Летальный исход, как правило, случается вследствие не самого воспаления легких, и а из-за осложнений. Риск летального исхода увеличивается при наличии следующих факторов риска:
- Сопутствующие заболевания сердца и сосудов: инфаркт миокарда, гипертензия, атеросклероз сосудов, ишемическая болезнь сердца, врожденные и приобретенные пороки сердца.
- Патологии дыхательной системы: туберкулез, эмфизема легких, хронический бронхит, первичная гипертензия легких.
- Наличие вредных привычек: курение табака, алкоголизм, наркотическая зависимость.
- Сахарный диабет и осложнения: нефропатия, ангиопатия.
- Хронические заболевания мочеполовой системы: почечная недостаточность, хронический гломерулонефрит.
- Возрастной фактор: младенческий и детский возраст, пожилые люди старше шестидесяти пяти лет.
Сепсис (заражение крови)
Чем опасна пневмония, так это множеством возможных осложнений. Сепсис – одно из самых опасных последствий. Состояние характеризуется попаданием в кровь инфекций и токсинов. Течение сепсиса сопровождается симптомами интоксикации, появляется озноб, повышается температура. Общее состояние пациенты обычно тяжелое. Присутствует затрудненность дыхания, несильный кашель с большим количеством мокроты, могут появляться признаки осложненного отита, плеврита, менингита.
Чем лечить пневмонию, осложненную сепсисом? Консервативное лечение предполагает антибактериальную терапию (перорально или внутривенно) и дезинтоксикацию организма. Прогноз при заражении крови не совсем благоприятный. Ежегодно от него в мире умирает четыре-шесть миллионов человек. В этой статистике учитываются все случаи заражения, а не только те, которые стали последствием воспаления легких.

Инфекционно-токсический шок
Можно ли умереть от пневмонии, которая осложняется выбросом в кровь большого количества токсинов? Такое состояние может вызвать нарушения в работе сердца и почек, почечную недостаточность, резкое снижение артериального давления. В таком случае состояние, угрожающее жизни больного, развивается очень быстро.
К симптомам пневмонии при инфекционно-токсическом шоке прибавляются низкое давление, диарея и рвота, высыпания. Проводятся медицинские мероприятия, целью которых является полное восстановление организма, стабилизация основных показателей, восполнение дефицита энергии.
Абсцесс легкого
Другое осложнение как обычной, так и двухсторонней пневмонии (прогноз благоприятный при своевременном обращении за медицинской помощью) – абсцесс легкого. В таком состоянии резко увеличивается количество мокроты с неприятным запахом, появляются симптомы интоксикации организма. В легких случаях назначается консервативное (медикаментозное) лечение, по показаниям назначаются переливание компонентов крови, бронхоскопия, аспирация полостей легких.
Дистресс-синдром
При пневмонии, осложненной дистресс-синдромом, больного немедленно госпитализируют в отделение неотложной терапии. Основными симптомами состояния, требующего немедленного вмешательства квалифицированных медиков, являются затруднение дыхания, симптомы отека легких, артериальная гипоксемия, гипертензия. Лечение направлено на устранение заболевания, которое стало причиной развития дистресс-синдрома. Если это по каким-либо причинам невозможно, врачи ограничиваются поддерживающей терапией. Иногда проводится искусственная вентиляция легких.
Источник
Вирус постоянно заражает новые клетки, и они сами становятся источником нового вируса. Поэтому здесь работают несколько другие механизмы иммунитета — как раз Т-клетки, макрофаги, антитела.
Верно ли, что при тяжелой пневмонии легкие перестают насыщать кровь кислородом и человек умирает от удушья?
В случае с бактериальной пневмонией разрушаются структуры, альвеолы заполняются инфильтратом, содержащим остатки клеток, бактерии, клетки иммунной системы. По сути, легкое превращается в заполненную жидкостью губку. Чем большую часть легкого занимает инфильтрат, тем хуже человек дышит. В какой-то момент у него просто формируется критическая дыхательная недостаточность.
Этому может сопутствовать нарушение сердечной деятельности, может сформироваться отек мозга. Но неизбежно и снижение концентрации кислорода в крови, и она может упасть до уровня, не совместимого с жизнью.
Схема, демонстрирующая проникновение инфильтрата в альвеолу при пневмонии
И этот процесс можно остановить антибиотиками?
Да, препаратами, уничтожающими все бактерии. Иммунной системе останется просто макрофагами вычищать эти мертвые поля, а пациенту — ждать, пока легкие очистятся.
Но и антибиотики не дают стопроцентной гарантии от ОРДС. Я сам много раз видел подобные ситуации: при интенсивном лечении антибиотиками может разрушиться большое количество бактерий, что приводит к выбросу в кровь большого количества токсинов.
А как это работает в случае с вирусами, когда нет чужеродных клеток?
Есть клетки, зараженные вирусом. Каждый вирус выставляет свои антигены на поверхность клетки, и она становится мишенью для нашей иммунной системы. Иммунная система начинает с этой клеткой бороться, уничтожать ее.
Бывает так, что вирус в легких заразил много клеток, но иммунитет сначала сработал слабо. Тогда в ответ на массивное заражение организм может отреагировать чрезмерно и уничтожить слишком много клеток. От такой «атомной войны» на уровне иммунной системы тоже может развиться ОРДС.
Не совсем понятно, почему при одних вирусах ОРДС возникает чаще, чем при других, но «старые» вирус SARS и вирус птичьего гриппа, и даже в большей степени новый коронавирус способны вызывать такую реакцию.
Вы упоминали, что у вирусной пневмонии другая картина, что это интерстициальная пневмония. А в чем разница?
Легкие состоят из воздушных «мешочков» — альвеол, а между группами этих мешочков находится интерстиций. Это можно сравнить с гроздьями винограда, которые упакованы каждая в отдельном пакете. Если разрезать мандарин, то между дольками мы найдем крупные перегородки, — вот так же и между альвеолами есть это промежуточное интерстициальное пространство.
При бактериальной пневмонии инфильтрат может заполнять альвеолы, а при вирусной он попадает в интерстициальное пространство, и это способно вызвать серьезную дыхательную недостаточность. При этом на рентгене может быть ничего не видно, а на КТ будут какие-то легкие изменения. При коронавирусной пневмонии так и происходит: тяжелая одышка, признаки дыхательной недостаточности — и легкие изменения на компьютерной томографии.
Есть ли какой-то способ остановить сползание в пневмонию на ранних стадиях? В случае с бактериальной инфекцией можно пить антибиотики, а в случае с вирусом?
Это другой случай. Доказанных способов профилактики пневмонии, препаратов для специфической антивирусной терапии в России нет, и ничего порекомендовать мы пока не можем.
Китайцы описали использование хлорохина, антималярийного препарата, который, по их заявлениям, обладает противовирусным эффектом. Но эти данные надо исследовать. Антибиотики профилактически, я думаю, стоит назначать, потому что вторичную бактериальную инфекцию никто не отменял. Но, судя по всему, она не играет большой роли.
Гормоны, похоже, не работают. Противовирусные препараты, скорее всего, тоже не работают, хотя были испробованы разные варианты — и противогриппозные препараты, и препараты от ВИЧ-инфекции. (Подробнее о попытках китайских врачей применять эти и другие препараты читайте в нашем материале «На дне аптечки». — Примечание N + 1.)
Что происходит в крайней ситуации, когда легкие перестают работать? Можно включить аппарат ИВЛ, но при этом необходимо, чтобы сами легкие поглощали кислород. А если они заполнены жидкостью?
Для борьбы с гипоксемией у пациентов есть много разных методов: можно вручную раздуть легкие, можно расправить даже слипшиеся альвеолы. Все это до поры до времени работает. Но, наверное, один из самых лучших на сегодня — ЭКМО, экстракорпоральная мембранная оксигенация.
Мы создаем специальную мембрану, через которую проходит кровь. Мембрана позволяет насыщать кровь кислородом подобно тому, как она насыщается, когда проходит через легкие. То есть мы как бы создаем искусственные легкие, такие жабры.
Это может спасти человека, хотя и не всегда. Буквально в прошлом году закончилось одно из рандомизированных исследований по ЭКМО, и оно не показало снижения риска смерти у пациентов с ОРДС, хотя прежние исследования его показывали. И все же часть пациентов очень быстро выздоравливают после ОРДС, оно не дает стопроцентной летальности.
Вообще надо понимать: когда у пациента настолько критическое состояние, что требуется ЭКМО, то, как правило, ситуация не ограничивается одними легкими. У него развивается полиорганная недостаточность. Мы спасаем легкие, а у него почки отказывают. Спасаем почки — начинается потеря мозга.
А могут ли легкие восстановится, может ли человек вернуться после ЭКМО?
У нас есть стволовые клетки, способные в той или иной степени восстановить легкие. Есть, конечно, определенные «но». Новые легкие вырасти не могут, но эпителий поменяться может, мембрана восстановиться может.
Есть несколько сценариев ОРДС. При благоприятном клетки начинают регенерироваться. Но при неблагоприятном сценарии погибает базальная мембрана и вместо регенерации начинается фиброз, когда вместо клеток начинает расти соединительная ткань. Это не смертельно, но при фиброзе нарушается функция легких за счет того, что теряется архитектура альвеолы, легочной доли.
Но на стадии, когда приходится применять ИВЛ, восстановление здоровья еще возможно?
Возможно, конечно. Согласно статистике, минимум 50 процентов пациентов выживают. В некоторых центрах, я думаю, при суперэкспертизе, суперпроработаных протоколах, смертность составляет не более 20-25 процентов случаев.
Сколько времени человек может прожить на искусственной вентиляции легких?
Этот срок не ограничен — если нет повреждения легких, человек может всю жизнь прожить на аппарате ИВЛ. Но обычно где-то за месяц происходит регенерация.
То есть в отсутствие противовирусных средств в борьбе с вирусной пневмонией мы можем рассчитывать только на собственную иммунную систему? Надеяться, что она вовремя задавит инфекцию и в процессе не убьет своего хозяина?
Да. Но сценарий большинства случаев новой коронавирусной инфекции таков: 80 процентов заболевших переносит ее в легкой форме, 15 процентов — в средне-тяжелой. И в той, и в другой ситуации, как правило, ИВЛ не требуется. И только за счет самых тяжелых случаев — это 5 процентов заболевших — в основном и растет летальность.
Это люди, у которых неправильно — не вовремя или слишком сильно — работает иммунная система?
Судя по всему, дело в возрасте. Дискутируется роль рецепторов к ангиотензину, потому что у гипертоников плотность этих рецепторов в легких больше, а они являются мишенью для вируса — при большом количестве этих рецепторов влияние вируса усиливается. Но это лишь теория, и дискуссия о том, почему гипертоники находятся в группе риска, продолжается. Может быть, это из-за коморбидности, сопутствующих заболеваний, а может быть, действительно, из-за этих рецепторов.
С точки зрения врача, насколько важно знать, инфицирован пациент коронавирусом или нет? Это что-то меняет в практике лечения?
Думаю, что в целом нет. Понятно, что придется принимать всякие эпидемиологические меры. Правильная сортировка и изоляция пациентов очень важны. Но тактику лечения это меняет незначительно.
Получив отрицательный тест на бактериальную инфекцию, мы можем не назначать антибиотики, чтобы снизить нагрузку на организм. Мы можем готовить для пациента аппарат ИВЛ. Ранняя интубация, подключение к аппарату ИВЛ — это один из методов профилактики тяжелого течения ОРДС. Считается, что в этом случае ОРДС течет легче, чем если дать ему несколько дней самостоятельного дыхания.
Что бы вы посоветовали людям, начинающим чувствовать, что у них что-то не то? Когда у них нет высокой температуры, но они покашливают. То ли им сидеть дома, то ли бежать на флюорографию, то ли что-то еще. Как правильно себя вести в этой ситуации?
Если у человека нет факторов риска, связанных с коронавирусной инфекцией, — это возраст 60–65 лет и старше, гипертония, сердечно-сосудистые заболевания, сахарный диабет, ряд других сопутствующих заболеваний, — если это, в общем, здоровый молодой человек и он чувствует себя относительно хорошо, то у него, скорее всего, симпотмы будут как при обыкновенной простуде.
Можно поставить в известность поликлинику. Позвонить, сказать: у меня простуда, посоветоваться. Если они скажут приходить — прийти. Но я бы не стал.
Потому что сейчас сидеть дома — это дополнительная мера профилактики распространения инфекции. То есть если человек чувствует себя больным, он должен максимально самоизолироваться. Это самое главное. Я не могу настаивать на том, чтобы все звонили в поликлинику и требовали прихода врача. Потому что ресурсы врачей очень ограниченны, особенно в период эпидемии.
Но правильно будет поставить в известность поликлинику и узнать про красные флаги. Это нарастающая одышка, постоянно высокая температура, слабость, которая не дает передвигаться, мокрота с кровью. Вот эти нехорошие симптомы — повод вызвать «скорую помощь», чтобы ехать в больницу.
Но у 8 из 10, даже у 9 из 10 человек болезнь будет протекать в легкой форме. И надо просто самоизолироваться, стараться никого не заразить, помнить, что большинство заболевших — по китайским данным — это кластеры в семье. Когда в семье заболевает один человек, заболевает вся семья. Изолировать семью сложно, потому что человек заразен еще до появления симптомов. Но, например, если планируются гости, свадьбы, другие семейные мероприятия, лучше отложить их на послеэпидемический порог.
Мыть руки, умывать лицо, минимизировать встречи с людьми, по возможности работать удаленно, не ездить в общественном транспорте, ходить пешком, либо сейчас на велосипеде можно, либо на машине или такси. Не пожимать руки. Просто все рукопожатия вообще прекратить. Ну, и стараться не пользоваться общими вещами, типа общей кружки где-нибудь в офисе. Все должно быть индивидуальное.
Ну и при первых признаках ОРВИ остаться дома и не ходить никуда ни в коем случае, пока не будет получен отрицательный результат на коронавирусную инфекцию.
Текст подготовил Андрей Украинский
Оригинал
Читайте также:
Антитело к старому коронавирусу нейтрализовало новый коронавирус
У клеток человека нашли вторую «дверь» для коронавируса
Гидрогель помог очистить картины Джексона Поллока
Источник
