Симптомы острого воспаления желчного пузыря
Воспаление желчного пузыря, или холецистит, – одна из наиболее часто встречающихся патологий пищеварительной системы. Из-за неспецифической картины и высокой вероятности развития осложнений болезнь считают коварной. Наиболее подвержены воспалительным патологиям женщины от 40 лет, у мужчин же болезнь диагностируют в два раза реже.
Причины и факторы риска
Воспаление желчного пузыря развивается вследствие заражения органа нежелательными микроорганизмами. Ускоряет возникновение симптомов воспаления желчного пузыря снижение иммунитета, наличие сопутствующих заболеваний. Еще один существенный фактор риска – генетическая предрасположенность.
Ведущие причины развития заболевания:
- проникновение стафилококков, стрептококков и других бактерий;
- заражение паразитами или глистами, например, лямблиями;
- грибковое инфекционное поражение;
- вирус гепатита;
- продолжительное влияние аллергических компонентов.
 Для того чтобы активировалось воспаление желчного пузыря и его симптомы, необходимо влияние целого ряда дополнительных факторов. Они усугубляют общее состояние женского или мужского организма, ослабляют иммунитет и естественную защиту. Это может быть застой, связанный с закупоркой желчевыводящих путей.
Для того чтобы активировалось воспаление желчного пузыря и его симптомы, необходимо влияние целого ряда дополнительных факторов. Они усугубляют общее состояние женского или мужского организма, ослабляют иммунитет и естественную защиту. Это может быть застой, связанный с закупоркой желчевыводящих путей.
Другие отрицательные факторы:
- продолжительное воздействие инфекций;
- опущение желудка, некоторых отделов кишки и других органов пищеварительной системы;
- недостаточная физическая активность;
- некорректно составленный рацион, несоблюдение перерывов между приемами пищи;
- преобладание в меню продуктов с высокими показателями жирности, пережаренными;
- злоупотребление алкоголем, частое курение.
В развитии желчекаменной болезни виновны также психологические травмы и стрессы, дисфункции щитовидной железы.
Классификация
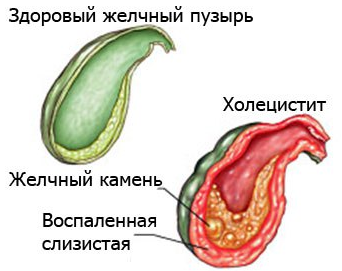
Воспаление желчного может быть калькулезным и бескалькулезным. В первом случае происходит образование камней (конкрементов), во втором – нет.
Классификация болезни желчного пузыря у взрослых и детей проводится в зависимости от стадии. Идентифицируют хронический холецистит и острый. Хронический холецистит может продолжаться до шести и более месяцев. Осложняют этот процесс дисфункции пузыря: перегиб, изменение формы, кисты. Острая форма воспалительного процесса более скоротечна – она продолжается около трех месяцев.
 Хронический холецистит бывает трех типов:
Хронический холецистит бывает трех типов:
- Флегмонозный. В желчном пузыре начинают развиваться гнойные массы. Состояние ухудшается постепенным воспалением стенок пузыря. Симптомы флегмонозной формы одни из самых серьезных.
- Катаральный. В этом случае поверхность желчного пузыря отекает и краснеет. Однако воспаляться будет исключительно поверхностная часть.
- Гангренозный. Крайне тяжелая форма, которую легко диагностировать при помощи УЗИ. Это происходит в силу частичного и быстро прогрессирующего некроза тканей. Гангренозная форма быстро распространяется, поражая не только желчный пузырь, но и его пути, протоки, канальцы. Последствия болезни самые тяжелые.
Очень важно выяснить все про воспаление желчного пузыря, симптомы и лечение.
Клиническая картина
Главными симптомами болезни являются сильные боли под ребрами справа. Также больные жалуются на тошноту, нарушение пищеварительных функций и прогрессирующее расстройство желудка, которое не купируется медикаментами или диетой. Клиническая картина может сильно различаться в зависимости от стадии и формы болезни.
Хроническая форма
Симптомы хронического холецистита у женщин и мужчин развиваются крайне медленно. Вероятно чередование усугубления состояния с относительным покоем. Ухудшение клинической картины при воспалении желчного пузыря может продолжаться до двух-трех недель. При этом боли слабо выражены, носят тупой или ноющий характер, идентифицируются под ребрами справа.
Вероятно появление горькой отрыжки и диспепсических расстройств. Речь идет о тошноте, продуктивных рвотных позывах. Могут незначительно увеличиваться температурные показатели тела.
Проявления гангренозного холецистита смазаны. У пациента может не быть неприятных симптомов из-за того, что отмирают нервные окончания. В результате идентифицируют период ложного выздоровления, после которого состояние больного ухудшается еще больше.
 Тяжелее всего проходит флегмонозная форма болезни. Она сопровождается рядом критических симптомов:
Тяжелее всего проходит флегмонозная форма болезни. Она сопровождается рядом критических симптомов:
- интоксикация, которая провоцирует сильнейшую лихорадку;
- озноб;
- сильные приступы жажды;
- раздражение брюшной области;
- усиление болей, в том числе головных, и неприятных симптомов.
С подобными признаками можно справиться в домашних или амбулаторных условиях и купировать их. Однако даже в таком случае флегмонозный тип холецистита принимает хроническое течение.
Острая форма
В том случае, когда болезненные ощущения от воспаления желчного пузыря развиваются по типу приступов и продолжаются от двух дней и более – можно заподозрить именно это фазу заболевания. Дополнительными подтверждающими симптомами будут тошнота и рвотные позывы, которые не приносят облегчения. Болезненные ощущения ярко выраженные, отмечают иррадиацию под лопатку или плечо, реже – в область ключицы.
Характерны следующие симптомы воспаления желчного:
- Усиление симптомов. Это связано с тем, что организм перестает справляться с воспалением, проникновением в организм токсинов и других нежелательных компонентов.
- Постоянное увеличение температурных показателей тела, 38 и более градусов. Характерно учащение пульса, возникновение лихорадочного состояния.
- Образуются многочисленные язвы и эрозии. В них скапливается гной. Со временем абсцессы вскрываются и прорывают тонкую оболочку желчного пузыря. Вследствие этого его содержимое оказывается в области кишечника, что приводит к повторной интоксикации, шоку и даже смерти.
Последние изменения наиболее критичны, потому что развивается перитонит – опасное воспаление брюшины, приводящее к серьезным критическим последствиям.
Диагностика
Воспаление желчного пузыря, симптомы и лечение не должны оставаться без внимания гастроэнтеролога. Проводят лабораторную и инструментальную диагностику. Перед этим изучают пациента, обеспечивают визуальный осмотр, пальпаторное обследование.
В первом случае речь идет о различных анализах крови. Проводят общую и биохимическую проверку, исследуют состояние желчи и мочи. Также специалисты проверяют каловые массы на наличие в них яиц глистов и эластазы.
Обязательный этап – исследование крови на предмет иммуноферментного состава. Подобная диагностика позволяет определить наличие или отсутствие вредных микроорганизмов, воспаление и другие негативные изменения.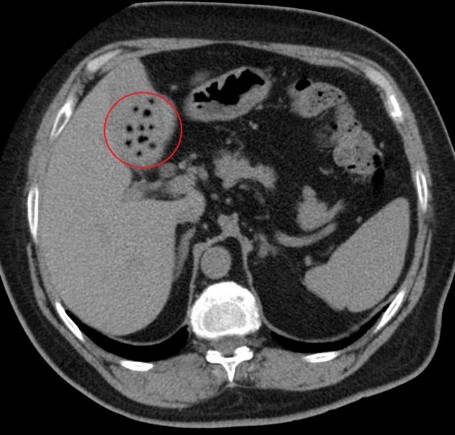
Дополняется изучение инструментальными обследованиями. Обязательно проводят УЗИ и рентгенографию. С их помощью:
- идентифицируют наличие, количество и контуры камней;
- определяют застой желчи;
- диагностируют утолщение стенок пузыря – по контурам воспалившегося органа;
- выявляют дискинезии, изгибы.
Не менее значимая часть диагностики перед лечением – дуоденальное зондирование. С его помощью специалисты определяют особенности секреции пузыря. В наиболее тяжелых случаях гастроэнтерологи настаивают на проведении компьютерной томографии, чтобы детально изучить, как должен выглядеть орган и что с ним происходит.
Для того чтобы восстановительный курс оказался результативным, диагностика должна проводиться на каждом этапе терапии. Это позволит контролировать изменения состояния, а также спрогнозировать вероятность появления осложнений.
Лечение
Восстановительный курс должен быть полноценным, поэтому длится он долго. Лечение рекомендуется проводить сразу по нескольким направлениям. Это могут быть лекарственные средства, диета и даже хирургическая операция.
Медикаменты
В рамках терапии воспаления желчного пузыря применяют препараты, которые помогают снимать болезненные ощущения, спазмы и даже колики. Речь идет об использовании спазмолитиков и анальгетиков. В числе первых выделяют Мебеверин, Но-шпу, вторых – Анальгин, Баралгин или Кетонал. Это эффективные средства, однако их не рекомендуется применять самостоятельно, без предварительной консультации специалиста.
В перечне разрешенных к применению медикаментов находятся:
- Препараты, которые нормализуют деятельность желчного пузыря. Это может быть Сорбит, Ксилит, Холосас.
- Желчегонные составы. Специалисты назначают Дигестал, Холензим. Реже используют Аллохол и его аналоги. Во время беременности настоятельно рекомендуется выпивать минимальные дозировки и отказаться от самолечения.
- Антибиотики. Используют Ципрофлоксацин или ингибиторы МАО, например, Фуразолидон.
- Гепатопротекторы. Применяют такие таблетки, как Эссенциале или Гепабене. Еще один медикамент из представленного ряда – Карсил.
 Во время лечение рекомендуется пить и литолитики. В этом случае речь идет о препаратах, которые растворяют камни в пузыре. Используют Урсофальк, Урсосан, Эксхол. Для того чтобы медикаментозный курс оказался полноценным, важно использовать препараты на всем протяжении терапии, строго придерживаясь дозировки, назначенной специалистом.
Во время лечение рекомендуется пить и литолитики. В этом случае речь идет о препаратах, которые растворяют камни в пузыре. Используют Урсофальк, Урсосан, Эксхол. Для того чтобы медикаментозный курс оказался полноценным, важно использовать препараты на всем протяжении терапии, строго придерживаясь дозировки, назначенной специалистом.
Хирургия
Как снять и вылечить воспаление желчного пузыря в самом сложном случае? Для этого применяют холецистэктомию, которая является неотложной операцией. Метод назначают при наиболее остро выраженной форме. Другие показания: подозрение на воспаление брюшины, присоединение симптомов гнойной интоксикации. Еще одна распространенная причина – многочисленные конкременты, которую затрудняют отток желчи, провоцируют ее застой или загиб самого пузыря.
При холецистэктомии проводится полное удаление желчного пузыря. После этого больному необходим длительный восстановительный курс, пожизненная коррекция рациона с многочисленными ограничениями.
Диета
Если диагностировано воспаление желчного пузыря, лечение – это еще и исправление меню. Во время усугубления общего состояния больного помещают в условия стационара или соответствующее гастроэнтерологическое отделение. При этом:
- В первое время откорректированное питание предполагает употребление воды в небольшом количестве. Можно есть сухарики без добавок и дополнительных ингредиентов. Важно нормализовать питьевой режим – употребляют разбавленный и слегка подслащенный чай, натуральные неконцентрированные соки.
- Расширять список и вводить в него новые продукты допустимо исключительно после стихания болей и нормализации общего состояния. Улучшение должно подтверждаться результатами диагностики.
- Огромное значение в лечении отводится ограничению любых перегрузок. Недопустимо употреблять все слишком горячее или холодное, химически активное – любые красители и консерванты вредны.
- Из меню убирают все жареное, острое и жирное. Нельзя пить спиртные напитки, даже слабоалкогольные.
- Отказываются от сладостей, сдобы и шоколада.
 Рекомендованы к употреблению овощные и крупяные супы – они могут употребляться исключительно в протертом виде. Также гастроэнтерологи настаивают на пользе:
Рекомендованы к употреблению овощные и крупяные супы – они могут употребляться исключительно в протертом виде. Также гастроэнтерологи настаивают на пользе:
- овсяной или гречневой каши – в полужидком виде;
- творога с минимальной жирностью;
- натуральных муссов и киселей;
- вареной рыбы, которая относится к нежирным сортам;
- отварном или перетертом диетическом мясе – крольчатина, курятина, индюшатина.
Разнообразить меню можно полезными паровыми котлетами, белыми сухарями, приготовленными в духовке. Рекомендуются кисломолочные продукты, но лишь в том случае, если у них понижены показатели жирности.
Полезны для почек и печени сезонные овощи и фрукты. Их допустимо кушать ежедневно в свежем или запеченном виде. Питаться нужно небольшими порциями, не более шести раз в течение 24 часов.
Гастроэнтерологи рекомендуют составлять таблицы питания, в которые будут заноситься данные о диете. В ней нужно фиксировать меню на каждый день, с точным указанием порций и примерным обозначением количества калорий. Эта информация может оказаться ценной при назначении восстановительного курса.
Осложнения
При несвоевременном или неполноценном лечении развиваются критические изменения. Это может быть эмпиема пузыря или протоков. Речь идет об инфекции, которая приводит к тому, что полости заполняются содержимым, содержащим гной.
После воспаления желчного пузыря, агрессивных симптомов и неудачного лечения у женщин и мужчин могут развиться:
- Водянка – проявление острого осложнения ЖКБ. В данном случае диагностируют воспаление и заполнение пузыря значительным количеством жидкости внутренней секреции. В результате этого орган полностью перестает работать.
- Флегмона. Идентифицируют изменение структуры стенок пузыря с последующими гнойными трансформациями.
- Некроз и перфорация стенки, шейки. Одно из самых серьезных и быстро прогрессирующих осложнений холецистита и холестероза, приводит к формированию абсцесса под печенью. По мере развития проблемы идентифицируют распространение инфекции на другие органы или всю брюшную область в целом. Некроз или перфорация являются руководством к проведению скорейшего хирургического вмешательства.
- Перекрытие общего протока конкрементами, гноем или слизистыми массами. Это может привести к самым тяжелым последствиям, например, механической желтухе.
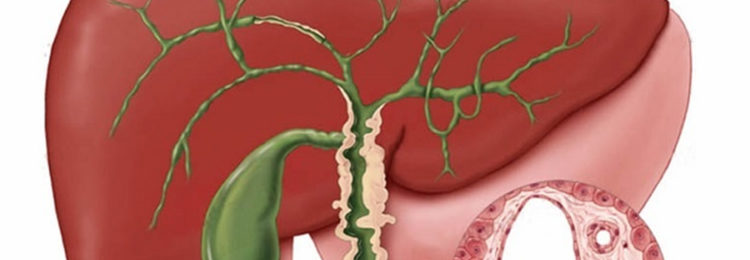 Еще одно осложнение – восходящий холангит. В организме больного начинает распространяться инфекция, которая затрагивает протоки желчного пузыря и печени. Это может спровоцировать серьезное и быстро прогрессирующее поражение органов, вплоть до сепсиса.
Еще одно осложнение – восходящий холангит. В организме больного начинает распространяться инфекция, которая затрагивает протоки желчного пузыря и печени. Это может спровоцировать серьезное и быстро прогрессирующее поражение органов, вплоть до сепсиса.
Реже идентифицируют панкреатит и панкреонекроз. Каждое из них может развиться вследствие того, что инфекция проникает к поджелудочной железе, потому что камень блокирует протоки или нарушается естественная моторика внутри билиарной системы. При некрозе справиться с состоянием поможет только хирургическое вмешательство.
Прогноз и профилактика
При неосложненных формах заболевания прогноз достаточно благоприятный, в то время как с калькулезными видами болезни намного сложнее справиться.
Если заболевание принимает хроническую форму, добиться пожизненной ремиссии возможно. Для этого необходимо следовать определенным рекомендациям:
- принимать назначенные гастроэнтерологом медикаменты;
- полноценно и правильно питаться;
- каждый год делать УЗИ органов, которые относятся к билиарному тракту: поджелудочная железа, желчный пузырь, протоки.
Наиболее нежелательный исход вероятен при тяжелой гнойной форме болезни, а также многочисленных конкрементах большого размера. Исправить это положение можно операцией, а именно полным иссечением желчного пузыря.
Для исключения развития воспаления желчного пузыря в дальнейшем настоятельно рекомендуется справиться со всеми негативными факторами, которые приводят к поражению желчного пузыря. Важно отказаться от всех вредных привычек, нормализовать вес. Добиться этого позволит в том числе изменение рациона и своевременное лечение вирусных и бактериальных патологий.
Лицам с усугубленной наследственностью, в том числе ребенку, рекомендуется регулярно проходить УЗИ-диагностику, чтобы контролировать органы ЖКТ. При обострении состояния не следует заниматься самолечением в домашних условиях или принимать народные средства. Только врач может охарактеризовать состояние пациента и назначить действенное лечение.
Источник
Содержание:
Холециститом называют воспаление желчного пузыря, а любое воспаление – это не что иное, как попытка организма защитить себя, удалив из больного органа или ткани поврежденные клетки, раздражающие вещества и болезнетворные микробы. Воспаление не означает инфекцию, даже если таковая присутствует. Инфекция вызывается вирусами, бактериями, грибками и т.д., а воспаление – ответ организма на инфекцию и попытка, таким образом, самоизлечиться. Любой воспалительный процесс – часть иммунной реакции. В начале болезни это очень помогает организму, но в дальнейшем может произойти такой эффект, как «воспаление, вызванное воспалением», то есть воспалительная реакция самовоспроизводится, и это уже должно вызывать беспокойство.
Желчный пузырь представляет собой небольшой грушевидный орган, плотно прилегающий к печени. Он находится с правой стороны живота. Полость желчного пузыря заполнена желчью, которую он и высвобождает в тонкий кишечник, дабы помочь кишкам переварить жиры.
В 95-ти случаев из 100 острый холецистит вызывается наличием камней в желчном пузыре.
Камни в желчном пузыре – твердые образования, формирующиеся в желченном пузыре или его протоках. Химический анализ данных образований показывает, что они состоят из холестерина, кальция и карбоната кальция. Камней может быть много или мало. Размеры их так же разнятся.
Людям, имеющим желчные камни, противопоказан тюбаж и прием желчегонных препаратов, так как эти процедуры вместе с желчью могут сдвинуть и желчный камень, а прохождение даже маленького желчного камешка через желчный проток сравнимо с проталкиванием мячика пинг-понга в соломинку. Понятно, что такое состояние вызывает невыносимые, не снимающиеся ничем боли.
У большинства людей имеющих камни в желчном пузыре, нет никаких симптомов, и они живут годами, а то и десятилетиями, даже не подозревая о своих проблемах. Но рано или поздно спокойная жизнь закончится, ведь даже обездвиженные желчные камни неминуемо приводят к возникновению острого холецистита.
Причины образования камней в желчном пузыре
Ученые медики не могут сказать точно, почему в организме того или иного человека произошел химический дисбаланс, вызвавший образование камней в желчном пузыре и постоянное обострение холецистита. Однако общие характеристики, по которым можно определить, есть ли у человека предрасположенность к желчекаменной болезни, все же имеются, и это:
- Избыточный вес (особенно у женщин). Замечено, чем толще талия женщины, тем больше у нее шансов заболеть желчнокаменной болезнью и острым холециститом. Дети, страдающие ожирением, попадают в группу риска и могут периодически страдать обострением холецистита, в то время как ребята с нормальным весом практически никогда не жалуются на боли в правом подреберье.
- Беременность. Если женщина хотя бы однажды была беременна, она так же попадает в группу риска.
- Диеты. Желчные камни – осложнение быстрого похудения и привычки постоянно худеть и поправляться.
- Предохранения от беременности. В группе риска женщины, принимающие оральные контрацептивы и подвергающиеся эстроген-терапии в высоких дозах.
- Наследственность. Генная предрасположенность к желчекаменной болезни и как следствие, к обострениям холецистита.
- Неправильное питание. Любители жирной пищи частенько страдают от желчекаменной болезни и острого холецистита.
- Пол. Женщины болеют чаще, чем мужчины.
- Возраст. Люди старше 60 лет чаще, чем молодые страдают заболеваниями желчного пузыря.
- Повышенный сахар. Диабетики имеют предрасположенность к образованию желчных камней.
- Прием некоторых лекарств. Иногда острый холецистит вызывают лекарства, понижающие уровень холестерина в крови.
Другие причины развития острого холецистита
Кроме желчекаменной болезни причиной развития острого холецистита может быть:
- Травма живота.
- Операция на органы брюшной полости.
- Опухоль. Многие не знают, что острый холецистит вызывается и опухолью, новообразованием, могущим быть твердым или заполненным жидкостью. Слово «опухоль» не означает – рак. Опухоли бывают доброкачественные, предраковые, раковые.
Доброкачественные опухоли не наносят вреда здоровью «по умалчиванию», но если они давят на нервы или кровеносные сосуды, происходят другие, весьма неприятные изменения в организме. Так, даже доброкачественная опухоль может остановить отток желчи из желчного пузыря и тем самым вызвать приступ острого холецистита.
Факторы риска
Фактор риска – условие или ситуация, при которой повышается риск развития заболевания.
Болезнь Крона
Одним из главных факторов риска развития острого холецистита является болезнь Крона – постоянное состояние, при котором все время воспален желудочно-кишечный тракт. Болезнь Крона может поразить любой отдел кишечника, вплоть до ануса. У людей, страдающих этой болезнью, наблюдается постоянная усталость, частая диарея, дискомфорт и боль в животе.
Примерно пятая часть больных имеет близких родственников с такой болезнью. Из этого можно сделать вывод, что болезнь Крона может передаваться по наследству. Кроме генной предрасположенности, болезнь Крона вызывается неправильным реагированием иммунной системы человека на те или иные продукты питания и особенно медицинские препараты, а также это заболевание провоцируется плохой окружающей средой.
Симптомы болезни Крона зависят от того, какая часть кишечника поражена. При поражении стенок кишок обычно отмечается:
- боль на уровне правой нижней части живота;
- язвы в кишечнике, которые иногда кровоточат и именно по крови в кале больной понимает, что с его кишечником что-то не то;
- язвы во рту;
- диарея – может быть как легкой, так и тяжелой. Иногда в кале заметны слизь, кровь, гной;
- ложные позывы на стул;
- усталость – привычное чувство для больных болезнью Крона;
- ухудшение аппетита;
- потеря веса из-за плохого аппетита;
- анемия (связана с анальными трещинами). Кровотечение из прямой кишки и анальные трещины не так опасны, так как крови обычно теряется не много, но сами трещины очень болезненны и приносят больным много неприятных часов.
Ожирение
Еще один фактор риска для острого холецистита – ожирение. Несмотря на то, что об ожирении читают и пишут все и вся, большинство людей даже не понимают, что это такое и не знают, что есть ожирение, которого визуально не видно. Чтобы определить наличие или отсутствие лишнего веса, следует соотнести несколько факторов, как то: возраст, отношение «мышцы-жир», рост, пол и костную плотность.
По этим показателям иногда оказывается, что идеальный вес двух человек одинакового роста может очень сильно разниться.
Однако неоспоримо одно, лишний вес опасен для здоровья.
Физическая работа во время беременности
Этот фактор риска встречается не так редко, как можно было бы подумать. Беременные женщины часто вынуждены работать физически. Однако такие нагрузки повреждают желчный пузырь, и через несколько недель после родов может развиться острый холецистит.
Симптомы острого холецистита
- Боль, локализующаяся под правым нижним краем ребер.
- Ноющая боль, распространяющаяся по нижней части спины.
- Может болеть правое плечо.
- Человека тошнит и иногда рвет.
- Повышенная потливость спины.
- Беспокойство.
Состояние больного ухудшается, если к воспалению желчного пузыря добавляется желчная колика. Это случается лишь в одном случае, когда желчный камень попадает в желчный проток, а через него и в протоки двенадцатиперстной кишки.
Спровоцировать подобное положение может прием жирной пищи – боль начинается через два часа после еды. Она может быть беспрерывной, в течение 24 часов, или же приступообразной.
Бывает, что острый холецистит сопровождается инфицированием желчных камней. При этом больного лихорадит, и он постоянно дрожит. Подавляющее большинство случаев острого холецистита, осложненного инфицированием желчных камней, заканчивается операцией, во время которой эти камни удаляются.
Диагностика острого холецистита
Очень часто предварительный диагноз «острый холецистит» ставят врачи скорой помощи. Это происходит из-за того, что болезнь начинается внезапно и протекает очень бурно. Обычно родственники больного вызывают скорую помощь, и медики после сбора анамнеза и пальпационного обследования понимают, с какой напастью имеют дело.
Затем, независимо от того, отправят ли болящего в больницу или он останется лечиться дома (очень редко), назначается ряд диагностических процедур.
Анализ крови
Посредством общего анализа определяют количество лейкоцитов в крови. Повышенное количество лейкоцитов указывает на наличие воспаления в организме, а если еще наблюдается высокий уровень билирубина и щелочной фосфатазы, это очевидное свидетельство в «пользу» острого холецистита.
Компьютерная томография (КТ) или УЗИ
Этот тест позволяет врачу увидеть, как желчный пузырь выглядит на момент болезни, и нет ли на его стенках язвочек, опухоли и т. д.
HIDA сканирование
Данный тест позволяет обследовать печень, желчный пузырь, желчевыводящие пути и тонкий кишечник. Доктор в состоянии отслеживать производство и отток желчи из печени в тонкую кишку, а также определить, имеет ли место блокировка, и если она есть, то где именно.
Лечение острого холецистита
Сразу же после постановки диагноза больному посоветуют некоторое время не есть не только твердую, но и жидкую пищу. Организм будут «подпитывать» внутривенными капельными вливаниями.
Из медикаментов назначаются анальгетики и антибиотики. С анальгетиками никогда не бывает проблем, больной и его родственники понимают, что раз у человека что-то болит, надо снять боль, сделав ему укол. Другое дело, когда речь заходит об антибиотиках.
Когда-то, на заре «эры антибиотиков», эти лекарственные формы назначали и с энтузиазмом принимали при малейшем проявлении воспаления. В последние годы пошла другая тенденция – люди не хотят принимать антибиотики, справедливо считая, что это приводит к снижению иммунитета и к другим проблемам в организме. Это мнение отчасти правильное, но есть моменты, когда эти лекарства, при правильном использовании, спасают жизнь.
Слово «антибиотик» можно расшифровать так – «против бактерий». То есть лекарство, разрушающее или замедляющее рост бактерий. Понятно, что это очень мощное медицинское средство, и оно должно назначаться тогда, когда природных защитных сил организма недостаточно, чтобы справиться инфекцией. Как раз такой болезнью и является острый холецистит.
Как назначают антибактериальное лечение при остром холецистите?
Больным с острым холециститом антибиотики назначаются как перорально (через рот) так и в виде инъекций. В большинстве случаев эффект виден уже через несколько часов после начала лечения. Однако даже при наступлении улучшения на второй день курс антибиотиков следует закончить. Если этого не сделать, при необходимости лечения антибактериальными медикаментами в будущем высока вероятность, что они не будут действовать.
Особенно важно запомнить, что эти препараты следует принимать точно по назначению врача. Если врач назначает прием препарата за час до еды или через два часа после приема пищи, то так и надо делать. Некоторые антибиотики категорически нельзя принимать с какими-то продуктами питания (например, тетрациклин и молочные продукты несовместимы) – не следует игнорировать эти правила, иначе холецистит обострится еще больше.
Побочные эффекты лечения острого холецистита антибиотиками:
- Диарея. Неправильное использование антибиотиков вызывает повышение содержания сахара в кишечнике. Бактерии закрепляются в кишечнике и «процветают» на сахаре. Как следствие – у человека начинаются постоянные поносы.
- Грибковая инфекция полости рта, пищеварительного тракта и влагалища. Во рту, в пищеварительном тракте и во влагалище живут «хорошие», нужные человеку бактерии, при антибактериальном лечении погибают и они, а на их место «приходит» грибок.
Хирургическое лечение холецистита
Раз обострившись, холецистит будет обостряться вновь и вновь. Поэтому, рано или поздно, врачи рекомендуют хирургическое удаление желчного пузыря. Если же острый холецистит обострился перфорацией желчного пузыря, то операция проводится в срочном порядке.
Обычно, после резекции желчного пузыря ухудшение качества жизни не происходит, возможно, иногда будут возникать эпизоды диареи (так как без желчного пузыря, желчь из печени течет сразу в прямой кишечник), но не более. Главное, чтобы человек не предавался излишествам в питье и еде.
Диета при остром холецистите
При остром воспалении желчного пузыря, сопровождающемся интенсивными болями в правом подреберье и другими негативными симптомами, в первые 2 дня пациенту назначается голодная диета, позволяющая снизить выраженную воспалительную симптоматику. В этот период разрешается теплое питье, небольшими порциями, по 2-3 стакана в день (отвар шиповника, некрепкий сладкий чай, разбавленные водой сладкие фруктово-ягодные соки).
В последующие два дня в пищевой рацион вводится перетертая пища (слизистые рисовые, манные или овсяные супы и каши, муссы, желе, нежирное молоко и компоты). Все продукты можно употреблять небольшими порциями, 6 раз в день. Для усиления оттока желчи пациенту назначается обильное питье (по 2-2,5 литра жидкости).
Через 3-4 дня больного переводят на диету №5-в (перетертая пища без соли). Она включает в себя творог, сваренные на пару рыбу и мясо нежирных сортов, пшеничные сухари, картофельное и морковное пюре, паровой омлет, нежирный кефир.
Через 5-10 дней назначается диета №5-а, а после купирования болей – диета №5.
Возможные осложнения острого холецистита
При отсутствии лечения острый холецистит может привести к:
- свищу (патологическим каналам между желчным пузырем и двенадцатиперстной кишкой);
- желчному перитониту (истечение желчи в брюшную полость);
- перфорации желчного пузыря (разрыв стенок желчного пузыря);
- гангрене желчного пузыря (нарушение кровообращения в стенках желчного пузыря, и как следствие этого, отмирание участков стенок);
- абсцессу желчного пузыря (нарыв на стенке желчного пузыря).
Профилактика холецистита
Острый холецистит никогда не разовьется если:
- Питаться регулярно, три раза в день, в одно и то же время.
- Вести активный образ жизни, и тем самым препятствовать развитию камней в желчном пузыре. Это необязательно должен быть какой-то спорт, можно делать несложные упражнения пять раз в неделю по 30 минут.
- Никогда быстро не худеть. Быстрое похудение вредно для желчного пузыря и провоцирует образование желчных камней. Худеть следует медленно!
- Поддерживать нормальную массу тела. Чем ближе вес к идеальному, тем меньше риск развития острого холецистита.
Источник
