Сильное воспаление после полового акта
Текст: Наталия Закураева
Цистит хоть раз в жизни был у 60 % женщин старше подросткового возраста, а у каждой десятой женщины старше восемнадцати лет он случается ежегодно. После первого эпизода в 25–50 % случаев цистит возвращается в течение года, а у 3–5 % женщин инфекции будут повторяться дольше. К счастью, чаще всего острые инфекции нижних мочевыводящих путей протекают без осложнений и хорошо поддаются лечению, не представляя угрозы для жизни. Тем не менее состояние это крайне неприятное. Разбираемся, почему циститом болеют не все, отчего он возвращается и что делать, чтобы от него избавиться.
Жжение и боль
Заподозрить цистит без помощи врача несложно: его симптомы вряд ли с чем-то спутаешь. Нестерпимое желание пописать, экстренный поиск ближайшего туалета, рывок в кабинку — и мочевой пузырь, который сигнализировал, что ему нужно срочно опорожниться, выдаёт всего пару капель мочи. Боль при этом такая, будто наружу стремятся тысячи гвоздей и булавок. Картину дополняют жжение при удачном мочеиспускании, продолжение ложных позывов, чувство давления внизу живота, дискомфорт в области таза. Иногда добавляются и видимые изменения мочи: она становится красноватой или мутной, приобретает нетипичный резкий запах. Cитуация частая: подобных эпизодов в России случается 26 миллионов в год, то есть более 70 тысяч в день — и это лишь случаи, в которых женщины обращались к врачу, в реальности цифра может быть выше.
Стоит определиться с терминами: в англоязычной медицинской литературе обычно говорят об инфекциях мочевыводящих путей, а не о цистите или уретрите отдельно. Это оправданно, так как симптомы воспаления уретры (мочеиспускательного канала) и мочевого пузыря практически одинаковы, и поймать момент, когда уретрит становится циститом, очень сложно. Чаще всего воспаление не распространяется выше мочевого пузыря, поэтому можно говорить об инфекции нижних мочевыводящих путей — в отличие от заболеваний верхнего отдела, при которых воспаление охватывает мочеточники и почки.
Микробы и биоплёнка
Возбудителем острого цистита в 70–90 % случаев бывает кишечная палочка,
в 5–15 % — золотистый стафилококк. Реже выявляют энтерококковую инфекцию, необыкновенного протея (так переводится с латыни название микроорганизма Proteus mirabilis), клебсиеллу. В теории после лечения правильно подобранными антибиотиками инфекция должна отступить, а состояние — нормализоваться. Но на практике всё гораздо сложнее: на то, случится ли цистит и как быстро можно будет от него избавиться, влияет множество факторов.
Начнём с бактерий: кишечная палочка, она же Escherichia coli, у здоровых людей обитает в нижних отделах кишечника. Из-за непрерывных мутаций некоторые штаммы этих бактерий приобрели ворсинки или жгутики, позволяющие им проникать в новые места обитания — по сути, это белки, которые могут прикрепляться к клеткам, выстилающим уретру и мочевой пузырь. Кроме того, микроорганизм научился формировать биоплёнку — целое сообщество бактерий, устойчивое к воздействию антибиотиков и клеток иммунной системы.
Цистит может возникать и без бактериальной инфекции — в таком случае в антибиотиках смысла нет. Существует, например, так называемый интерстициальный цистит, причины которого до сих пор полностью не ясны. Он проявляется длительным воспалением мочевого пузыря и тазовой болью, поражает в основном женщин, а инфекции при этом не обнаруживается. Ещё цистит может возникать под воздействием химических веществ — например, в составе пены или бомбочек для ванн, гигиенических спреев или гелей, спермицидных таблеток или желе. Эти вещества запускают в уретре реакцию, подобную аллергической; развивается воспаление мочеиспускательного канала, а затем и мочевого пузыря.
Секс — всегда фактор риска: 60 % всех инфекций мочеполовых путей возникают после полового акта. При сексе чаще трёх раз в неделю риск инфекции мочевых путей в три раза выше, чем если бы секса не было
Иногда цистит возникает при приёме определённых лекарств, например, для лечения системной красной волчанки или гломерулонефрита. Цистит инородного тела — это воспаление, которое развивается, например, из-за установленного катетера. При общем хорошем здоровье цистит неприятен, но не опасен, однако во время беременности, у женщин с сахарным диабетом или почечнокаменной болезнью, при наличии анатомических аномалий или подавлении иммунной функции заболевание уже не считается безобидным: воспаление может «подняться» и вызвать повреждение ткани почек.
И всё же самый частый случай — это обычный бактериальный цистит. Встречается он у женщин чаще, чем у мужчин, из-за особенностей анатомии: короткая и широкая уретра способствует лёгкому проникновению возбудителей инфекции в мочевой пузырь. Но есть и другие факторы, из-за которых у одних женщин вообще не бывает цистита, а другие болеют им постоянно.
Медовый месяц и гормоны
Вопреки устойчивому мнению, сидение на холодном не вызывает цистит, а основной предрасполагающий фактор — это сексуальная активность. Острое воспаление мочевого пузыря часто впервые возникает после начала половой жизни — для этого даже придуман термин «цистит медового месяца». Триггерами становятся механическое раздражение уретры, изменение тонуса мышц тазового дна, застой крови в нижней трети уретры, что увеличивает риск её травмы. Иногда факторы сочетаются, усиливая влияние друг друга.
Секс — всегда фактор риска: 60 % всех инфекций мочеполовых путей — посткоитальные, то есть возникают после полового акта. При сексе чаще трёх раз в неделю риск инфекции мочевых путей в три раза выше, чем если бы секса не было. Использование спермицидов для контрацепции тоже не лучший вариант: их активные компоненты уменьшают количество полезных лактобацилл и изменяют pH влагалища, позволяя бактериям проникать в уретру.
Значительную роль играет гормональный баланс: есть данные, что у 10–15 % женщин цистит возникает за неделю до менструации. Из-за изменения уровней эстрогенов определённый вид лейкоцитов (тучные клетки) в мочевом пузыре высвобождает вещества, способствующие воспалению. Эстрогены влияют и на образование защитного слоя из мукополисахаридов на поверхности эпителия, который препятствует прикреплению бактерий; мало эстрогенов — мало веществ для противодействия инфекции.
Чего точно не стоит делать — так это вводить в строку поисковика «народные методы лечения цистита». Несмотря на то, что какие-то из этих способов помогали женщинам сто и более лет назад, они до сих пор не исследованы и порой опасны
Ещё один фактор риска — нарушение экосистемы влагалища; например, приём антибиотиков может вызвать рост грибков и появление молочницы, а после использования противогрибковых препаратов вновь сдвинувшееся равновесие может спровоцировать повторный цистит. Иногда его причиной становится грибок кандида, вызывающий молочницу. Кроме того, стресс повышает уязвимость к воспалению мочевого пузыря; эмоциональное напряжение активирует выработку одного из гормонов гипоталамуса (кортиколиберина) и высвобождение биологически активных веществ, отвечающих за воспаление. Доказано, что стресс повышает предрасположенность к воспалению мочевого пузыря.
Другой важный момент — врождённые анатомические аномалии. Если выход из уретры расположен низко, то есть близко к влагалищу, во время секса уретра может зиять и становиться входными воротами для бактерий. Похожая ситуация бывает при повышенной подвижности уретры, когда она смещается к влагалищу при определённых положениях тела. Наконец, на устойчивость к циститу влияет и наследственность. Мочевые пути изнутри выстланы слоем клеток, вырабатывающих защитные вещества (протеогликаны и гликозаминогликаны), которые мешают проникновению клеток. Если имеется генетический дефект в синтезе этих веществ, то бактерии проникают в ткани быстрее и провоцируют воспаление.
Антибиотики и упражнения Кегеля
Чаще всего причина цистита — бактериальная инфекция, и чтобы вылечить его, нужно уничтожить возбудителей. В идеале надо сдать мочу для посева на питательную среду и определить чувствительность возбудителя к антибиотикам — это поможет понять, какие именно бактерии стали причиной и какой антибиотик нужен. Правда, при классической картине цистита лечение часто назначают и без анализов. Российское общество урологов считает, что правильный выбор — это однократный приём трёх граммов фосфомицина трометамола (этот препарат продаётся в упаковке, рассчитанной на одну дозу). В принципе, этот вариант можно выбрать, если цистит застал там, где быстро к врачу попасть не получится — но после возвращения лучше показаться специалисту.
Американская урологическая ассоциация выпустила рекомендации, помогающие врачу подобрать правильный антибиотик, дозу и длительность терапии. По некоторым пунктам эти рекомендации немного расходятся с европейскими, но в целом они схожи. Если воспаления повторяются, может быть рекомендована длительная антибиотикотерапия, до шести месяцев или даже до года — конечно, таким лечением может заниматься только специалист, который учтёт самые разные факторы. А если цистит возникает после половых контактов, то оптимальной тактикой может быть профилактический приём антибиотиков в течение двух часов после секса — это более щадящий по отношению к микрофлоре кишечника и влагалища способ, чем длительный профилактический приём антибиотиков.
Иногда возникает необъяснимая ситуация: симптомы цистита есть, моча по результатам анализа стерильна, но курс антибиотиков неплохо помогает. Возможный ответ — бактерии есть, но их недостаточно для образования видимой колонии.
В дополнение к антибиотикам врач может рекомендовать нормализовать тонус мышц тазового дна (для этого подойдут упражнения Кегеля) и определить уровень эстрогенов: если он будет низким, возможно, доктор назначит заместительную терапию. Поскольку спермициды тоже известны как провоцирующие цистит, то для профилактики повторных воспалений может потребоваться смена метода контрацепции. Также на приёме гинеколог может определить расположение уретры и дать рекомендации, каких позиций во время секса лучше избегать, чтобы не травмировать её. При выраженной аномалии, если другие варианты не помогают избавиться от цистита, выполняется операция — хирургическое перемещение уретры на её типичное место.
Клюква и новые методы
Пока нет однозначных данных об эффективности клюквенного сока для профилактики повторных инфекций. Сообщалось, что компоненты клюквы нарушают прикрепление кишечной палочки к клеткам, выстилающим мочевой пузырь; правда, дозировки сока в этом исследовании были достаточно большими и даже вызывали тошноту у многих участниц. Ещё один метод с недостаточным объёмом доказательств — совет помочиться сразу после секса, чтобы механически смыть из уретры попавшие туда бактерии. Хотя нельзя точно сказать, насколько это эффективно, этот способ точно безопасен и прост, поэтому игнорировать его при склонности к циститам не нужно.
К новым средствам профилактики цистита можно отнести Д-маннозу — для этого вещества продемонстрирована способность предотвращать рецидивы, если принимать его полугодовым курсом. Д-манноза содержится в цитрусовых и действует подобно флавоноидам клюквы — нарушает прикрепление бактерий к клеткам мочевых путей. Пока нет больших клинических исследований на эту тему, и Д-манноза используется в ветеринарии для помощи кошкам, лошадям и собакам, а людям предлагается в виде БАДов. Возможно, после более тщательного изучения она будет зарегистрирована как лекарство.
Красные флаги и народные методы
Стоит знать о тревожных признаках, при которых не стоит тянуть с визитом к специалисту (урологу или нефрологу). Это окрашивание мочи в красный цвет, боль в спине или по бокам живота, высокая температура, тошнота или рвота. Такие симптомы могут указывать на более серьёзные проблемы — например, пиелонефрит.
Чего точно не стоит делать — так это вводить в строку поисковика «народные методы лечения цистита». Несмотря на то, что какие-то из этих способов помогали женщинам сто и более лет назад, они до сих пор не исследованы и порой опасны. Например, совет посидеть на ведре с раскалённым докрасна кирпичом или сделать паровые ванны с добавлением спирта может привести к серьёзным ожогам нежных слизистых оболочек половых органов. Приём «целебных» трав тоже может быть опасен: растения и правда содержат активные компоненты, но их дозу проконтролировать невозможно, поэтому побочные эффекты могут быть непредсказуемы.
Фотографии: Vitalii Raichenko – stock.adobe.com, fotofabrika – stock.adobe.com, Svetlana Nikolaeva – stock.adobe.com
Источник
Болевые ощущения при половом акте бывают в любом возрасте. Девушки испытывают неприятности в начале интимной жизни, но симптомы проявляются и у опытных женщин. Проблема случается и у мужчин, но возникают неприятные симптомы намного реже. Не все идут на обследование к доктору, поскольку полагают, что это норма или дело в партнере, несовместимости с ним. Чтобы понимать всю серьезность, важно определить симптомы, причины и возможные болезни.
Различные проявления болевых ощущений
Боль от полового акта начинается из-за множества причин, которые делят на 3 основные группы:
- Психосоматические – характеризуются страхом, который начинается из-за неудачного опыта или личных мыслей. Человек надумывает себе неприятности, дискомфорт, а при сильном погружении образуется реальная боль, вызванная сокращением мускулатуры, которая сжимает и сдавливает другие ткани.
- Физиологические – эта группа, которая вызвана строением тела женщин и ее органов. Очень редко бывает несоответствие гениталий у партнеров или их изменение в результате болезней и травм.
- Патологические – причины боли при половом акте связаны с серьезными внутренними болезнями или инфекционном заражении органов. Дополнительно у пациента не исключен воспалительный процесс мочеполовой системы или болезни ЖКТ, которые провоцируют дискомфорт при сексе.
Все ощущения разделяются на поверхностные и внутренние.
У женщин
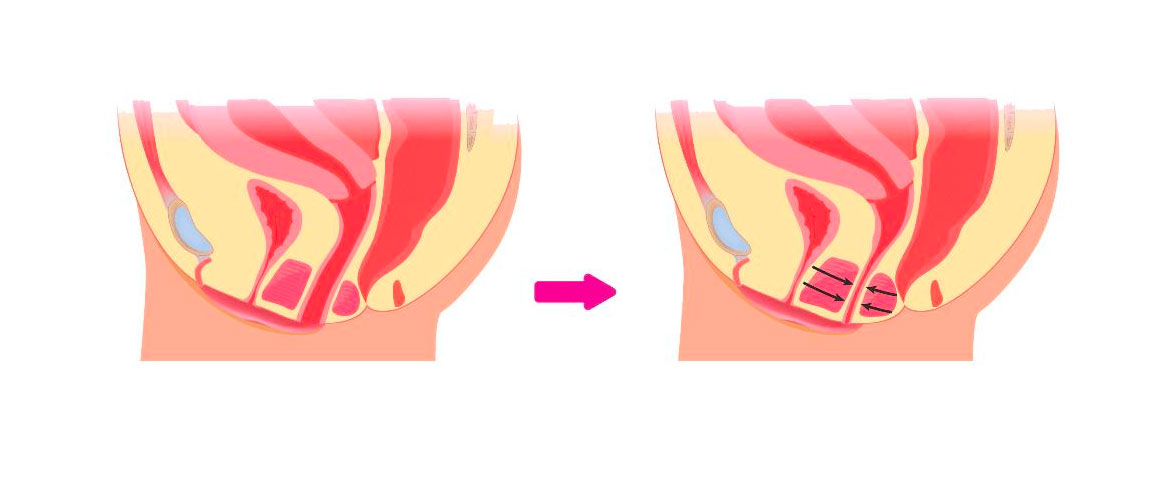
У женщины из-за психологических проблем сбои начинаются при нарушении функций нервной системы. Она вызывается душевной травмой или сложной ситуацией с партнером. Основные болезни из этой сферы:
- Вагинизм – неконтролируемое сокращение стенок влагалища, которое начинается из-за страхов.
- Коитофобия – постоянная боязнь совокупления, которая вызывает аноргазмию или вагинизм.
- Вагинизмоподобные сбои – по характеру подобно первой проблеме, но образуется из-за травм влагалища, матки и других органов, а также после абортов.
Описанные факторы приводят к недостаточному возбуждению, которое не дают нужное количество смазки. В результате происходят настоящие болевые приступы. К психосоматической группе может входить обычная усталость, страх беременности или результат мощных стрессовых ситуаций.
К физиологическим проблемам относятся приступы вызванные структурой половых органов или недолеченными болезнями и механическими повреждениями. Основные из них:
- Загиб, перегиб или другие изменения матки, вызывающие к неприятным ощущениям и резкие приступы.
- Повреждение копчика или проблемы с поясничным отделом и позвоночником. Происходит сильное напряжение тканей, защемляются нервные окончания, приводящие к дискомфорту.
- Спаечные процессы и рубцевание внутренних органов. Процессы следуют после оперативного вмешательства в районе малого таза или лечения воспалительных процессов. Эластичность тканей снижается, они начинают тянуть и менять здоровые участки во влагалище или животе.
Среди основных патологических факторов у женщины выделяют:
- Вульвит – воспаление, происходящее на внешних половых органах, относится к инфекционной патологии. Боль во влагалище образуется после прикосновения пениса к слизистой.
- Кольпит – воспаление слизистой, синдром наступает при трении.
- Эндометриоз – патология, вызывающая сильные приступы из-за перехода патологических клеток слизистой на другие ткани.
Проводя совокупление и замечая любые неприятные ощущения, надо уделять им должное внимание. Первым делом, определяя характер и частоту приступа. При редком развитии следить, когда именно они начинаются и обсудить детали с гинекологом.
У мужчин

Зачастую близость доставляет неприятные ощущения женщинам, но мужчины тоже подвергаются им. Процесс случается при инфицировании мочеполовой системы или воспалительных процессах крайней плоти. Больные ощущают болевой синдром, снижается либидо, а приступ в животе начинается при простатите или опухолях.
Определить инфекционную природу дискомфорта можно по следующим симптомам:
- при интимной связи выделения из пениса будут нехарактерного цвета с запахом. Зачастую оттенок желто-зеленый, а биоматериал мутный;
- на головке или крайней плоти сыпь, раны, язвы и краснота.
Очень редко мужчина ощущает тупые схватки в животе и промежностях.
Они указывают на простатит или заболевания предстательной железы. К дополнительным симптомам входят частые позывы к оттоку мочи, чувство неполного опорожнения и снижение либидо.
Основной признак может быть после секса, но проявляется в зоне промежности и яичках. Длительность разная, бывает несколько минут или часов, становится сильнее от положения стоя, а при ходьбе интенсивность спадает. Это указывает на варикоцеле – заболевание, при котором усложняет процесс зачатия.
Когда начинать беспокоиться?
Любые неприятные ощущения при интимной близости должны быть диагностированы, особенно если ранее подобного не было. Кроме того, поводом на запись к доктору становится кровотечение, нехарактерная слизь после секса. Как правило, причин для скорой помощи нет, но нужно начинать беспокоиться в следующих случаях:
- новый приступ становится более острым, чем ранее, а его длительность более 5 минут;
- есть кровотечение;
- тошнота, рвота;
- изменяются выделения.
Самостоятельно пытаться определить причину запрещено, тем более нельзя пользоваться антисептиками и другими препаратами.
Норма
Неприятные ощущения появляются у любой девушки на протяжении жизни с разной периодичностью. Это нормально, поскольку при интимной близости может быть вхождение пениса под неправильным углом, появляются сильные движения или глубокое проникновение. Случайные приступы всегда быстро проходят, не сопровождаются иными симптомами.

Если есть механическое повреждения на слизистой, то приступы также относятся к пределам нормы. Даже когда в процессе ничего неприятного нет, то после соития возможен дискомфорт в животе несколько часов, что относится к «крепатуре».
Единоразовые приступы при акте у женщин зачастую не должны вызывать паники, относятся к норме. Хотя они связаны не только с физиологией, но и психологическими факторами. Сухость часто вызвана недостаточной возбудимостью или отсутствием ласк.
Симптомы возможного заболевания
Если приступ не проходит в течение суток или он очень сильный, а успокоение наступает только после обезболивающего, тогда нужно беспокоиться. В дополнение могут быть выделения, которые относятся к признакам болезни. Это может указывать на внутренние повреждения тканей, инфекционные и другие патологии. Исключить осложнения удается своевременным визитом к гинекологу.
В зависимости от причины симптомы всегда отличаются. Женщинам нужно учесть характер проявлений, поскольку синдром может быть резким, тупым или пульсирующим, в разное время и разных местах. Основные признаки возможных болезней, которые дополняются болевым синдромом:
- Краснота, зуд и жжение чаще развивается после интимной связи, причиной становится кандидоз. Проходя курс лечения на 1-2 недели исключить интимный акт.
- Сухость во влагалище появляется из-за скорости мужчин, которые торопят события, и смазка не успевает выделяться. Касательно заболеваний, то причина скрывается в нарушении гормонального фона, употреблении антидепрессантов или противозачаточных средств.
- При резком или тянущем приступе в животе с частыми позывами к оттоку мочи и ростом температуры врачи диагностируют цистит или инфекционное поражение мочеполовой системы.
- Тупые ноющие приступы с любой стороны и в боку при соитии характерны для кистозных изменений.
- При механическом повреждении, спайках появляется дискомфорт в ходе соития и после него.
Систематические проявления дискомфорта – это сигнал для медицинского обследования, поскольку симптом может говорить о серьезной патологии. При выделении крови и нерезких ощущениях возможны заболевания шейки матки или воспалительные процессы внутри организма. Если приступ всегда одинаков, не меняется при идентичных движениях в ходе интимной близости, то доктор обнаруживает спаечные процессы в области малого таза.
Во время введения пениса во влагалище появляется дискомфорт из-за воспалений. Неприятности будут не только во время близости, но и в обычной жизни. Дополняются зудом и выделениями с резким запахом.
При инфекциях, передающихся половым путем, часто будут резкие и тянущие ощущения в нижней части брюшной полости. Аналогичные проблемы возникают с воспалением мочевого пузыря, к примеру, во время цистита. С таким диагнозом женщина или мужчина чувствует все на протяжении дня, а не только при близости. Появляются колики, частое мочеиспускание, температура.
У женщин возможны проблемы после родов, но при острых приступах надо обратиться к гинекологу, получить консультацию и сделать обследование.
ЗППП, вызывающие боль во время полового акта
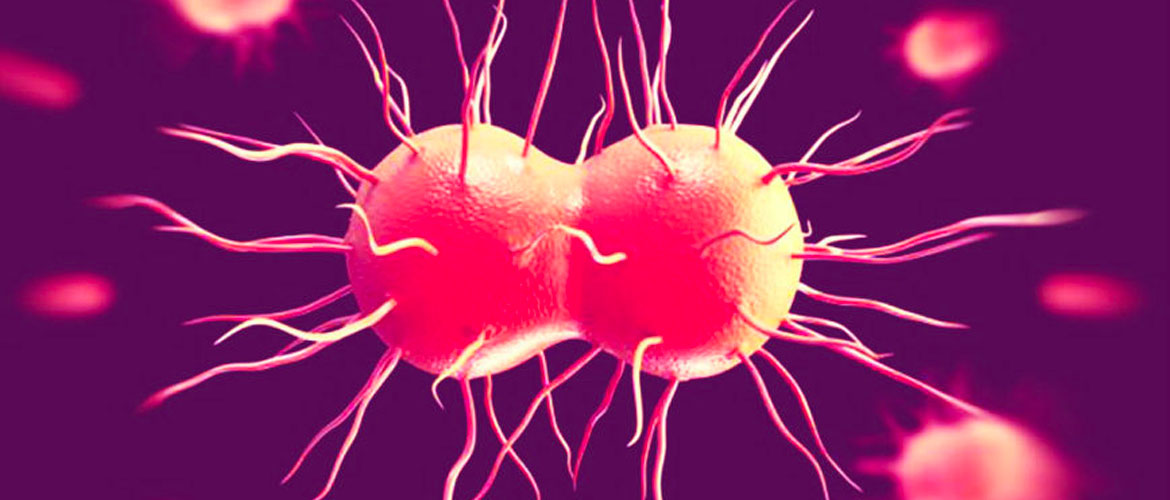
Заболевания, передающиеся половым путем (ЗППП) часто вызывают ряд неприятных симптомов при близости у обеих полов.
Для оберегания и защиты организма следует пользоваться средствами контрацепции, а если заражение уже случилось, то до полного восстановления нужно исключить интимную связь. При ЗППП у больных пропадает желание по причине зуда и жжения.
Основные патологии, вызывающие боль во время полового акта:
- Гонорея – заболевание вызвано инфицированием гонококками. Острое течение болезни характеризуется схватками внизу живота, резями при оттоке мочи и гнойными обильными выделениями. Больные ощущают рост температуры и лимфоузлов. Интимный контакт вызывает сильный дискомфорт и становится невозможным. Без лечения начинается хроническая фаза, которая длительное время не проявляется и представляет серьезную опасность для здоровья.
- Хламидиоз – патология появляется при заражении хламидиями. Больные замечают обильную нефизиологическую слизь из половых органов, с гнилостным запахом. Образуется боль при половом акте у обоих полов и дискомфорт внизу живота. Основная опасность в заболевании Рейтера, спайках и бесплодии.
- Уреаплазмоз – бактерии поражают слизистую влагалища, но считаются условно-патогенными. У здоровых людей они не провоцируют дискомфорт, а при нарушении кислотности микрофлоры образуются сильные выделения с неприятным запахом, боли во влагалище и брюшной полости.
- Кандидоз или молочница – развивается при активности грибов кандида, которые есть в микрофлоре у любого человека. Заболевание характеризуется белыми творожными выделениями на половых органах с кислым запахом, слизистая отекает и краснеет. Во время соития ощущается жжение и зуд, которые сохраняются после секса.
- Микоплазмоз – патология провоцируется патогенными бактериями. После инфицирования появляется ряд неприятных ощущений при совокуплении и мочеиспускании, дополнительно образуются выделения прозрачной слизи, схватки в брюшной полости и жжение внутри влагалища.
- Трихомониаз – ЗППП начинается при попадании в организм трихомонада. Характеризуется слизью желтого цвета из внешних половых органов, дополняется зудом, отечностью и болями.
Определение точного возбудителя возможно после ряда тестов, сдачи анализов и общего обследования. Дополнительно доктора проводят исследования, позволяющие определить восприимчивость микроорганизмов к активным веществам лекарств. Это позволяет правильно подобрать курс терапии, которая за короткое время улучшит состояние, и восстановит здоровье.
К какому врачу обратиться?

Для проведения диагностики и дальнейшей терапии потребуется обращаться к гинекологу, урологу или венерологу. Доктора сделают тщательный анализ организма, проведут визуальный осмотр пораженных органов, пальпацию. Среди дополнительных мер для обследования выделяют:
- Проведение тестов на инфекции. Для этого берется мазок и другие биологические материалы, проводится ПЦР-диагностирование.
- Пациента направляют на УЗИ малого таза для определения гинекологических болезней.
- У женщин проводят кольпоскопию и вульвоскопию, которые помогают осмотреть шейку матки, слизистую оболочку, влагалище. Результаты укажут на возможную патологию тканей.
- Гистероскопия – обследование при помощи специальной аппаратуры, которая назначается при подозрении на эндометриоз.
- Лапароскопия – проводится при наличии спаек.
После сбора результатов анализов и других диагностических данных, врачи могут установить диагноз и лечение.
Лечение
Чтобы убрать боль во влагалище во время полового акта необходимо точно знать первопричину. При воспалительных процессов врачи назначают антибиотики, которые будут полезны против определенных видов возбудителей. Если ощущения сильно выраженные, увеличивается температура, то в дополнение нужно принимать жаропонижающие лекарства и обезболивающие.
Чаще прописываются противовоспалительные средства нестероидного типа в форме свечей или таблеток. К примеру, положительные результаты дают медикаменты на основе:
- ибупрофена;
- мелоксикама;
- пироксикама.
Восстанавливать микрофлору можно свечами, таблетками или гелями. При грибковых видах возбудителей используются антимикотики локального использования. Если боль при совокуплении образуется из-за миомы, кисты, кондилом или других образований, тогда без оперативного лечения хирургическим путем не обойтись.
Проблемы психологического характера устраняются при помощи курса психотерапии, массажа и гимнастики для мускулатуры малого таза. На протяжении лечения рекомендуется применять лубриканты. Все сбои вызваны эмоциями и блоками, которые пациенты самостоятельно создают в голове. За счет напряжения мышц начинает развиваться патологический круг, приводящий к сбоям циркуляции крови, застойным процессам и дистрофии в гениталиях.
В результате венозного застоя может быть гормональный сбой, который осложнится миомой матки или эндометриозом. В случае диабета у пациента потребуется дополнительно обратиться за помощью к эндокринологу. Он определит препараты, которые будут нормализовать уровень сахара в крови. Боль при половом акте у женщин с менопаузой или постменопаузой лечатся гормональными средствами, которые восстанавливают баланс.
Лучшее лечение любой патологии – профилактические меры. Основные правила:
- На регулярной основе проходить осмотр у уролога или гинеколога, что поможет своевременно увидеть и вылечить внутренние изменения, инфекции или развитые болезни.
- Исключить использование тесного, синтетического белья.
- Следить за личной гигиеной, особенно тщательно соблюдать ее в летнее время.
- Применять лубриканты, которые уберут дискомфорт во влагалище при половом акте, и улучшат скольжение.
Конкретные меры терапии, профилактики и особенности питания указывает лечащий врач. Методы определяются по результатам анализов, общего состояния пациентов и второстепенных болезней.
Заключение
Провоцировать болевые ощущения при половом акте могут разные причины, от органических до психологических. Кроме описанных факторов вызвать дискомфорт может эндоментриоз, варикоз органов малого таза, невралгия и другие особенности. В некоторых случаях неприятные ощущения будут нормой, но бывает это редко, поэтому нужно сразу обращаться к докторам для проведения обследования и дальнейшего лечения, исходя из точного диагноза.
ТОП-5 проверенных клиник венерологии
- МедЦентрСервис (18 филиалов)
8 (495) 324-88-22- СМ-Клиника (13 филиалов)
8 (495) 292-63-14- Бест Клиник (3 филиала)
8 (495) 023-33-00- Академия здоровья
8 (495) 162-57-77- Платный медцентр дерматологии и венерологии
8 (495) 532-66-57
Источники
- https://lifehacker.ru/dispareuniya/
- https://sex.stb.ua/ru/2018/06/28/bol-vo-vremya-seksa-samye-rasprostranennye-prichiny/
- https://zen.yandex.ru/media/sex_missfit/chto-delat-esli-seks-prichiniaet-bol-5b98d06947a3c100aa995af9
- https://www.ginokomfort.ru/spravochnik/diskomfort-vo-vremya-i-posle-seksa/
- https://www.ginokomfort.ru/spravochnik/boleznennye_owuweniya_vo_vremya_seksa/
- https://edinstvennaya.ua/view/777
- https://www.polyclin.ru/bol-pri-polovom-akte-u-zhenshchin-prichiny-posledstviya-lechenie/
Источник

