Самый мощный медиатор воспаления
Появление воспалительных процессов в ответ на действие патологического фактора является адекватной реакцией организма. Воспаление – комплексный процесс, который развивается на местном или общем уровне, возникающий в ответ на действие чужеродных агентов. Основная задача развития воспалительной реакции направлена на устранение патологического влияния и восстановление организма. Медиаторы воспаления являются посредниками, принимающими непосредственное участие в этих процессах.
Кратко о принципах воспалительных реакций
Иммунная система – охранник человеческого здоровья. При появлении необходимости она вступает в бой и уничтожает бактерии, вирусы, грибы. Однако при усиленной активизации работы процесс борьбы с микроорганизмами можно увидеть визуально или прочувствовать появление клинической картины. Именно в подобных случаях развивается воспаление как защитный ответ организма.
Различают острый процесс воспалительной реакции и хроническое ее течение. Первый возникает в результате внезапного действия раздражающего фактора (травма, повреждение, аллергическое влияние, инфекция). Хроническое воспаление имеет затяжной характер и не столь выраженные клинические признаки.
В случае местного ответа иммунной системы в зоне травмы или ранения появляются следующие признаки воспалительной реакции:
- болезненность;
- припухлость, отечность;
- гиперемия кожи;
- нарушение функционального состояния;
- гипертермия (подъем температуры).
Стадии развития воспаления
Процесс воспаления основан на одновременном взаимодействии защитных факторов кожи, крови и иммунных клеток. Сразу после контакта с чужеродным агентом организм отвечает местным расширением сосудов в зоне непосредственной травматизации. Происходит увеличение проницаемости их стенок и усиление местной микроциркуляции. Вместе с током крови сюда поступают клетки гуморальной защиты.
Во второй стадии иммунные клетки начинают борьбу с микроорганизмами, оказавшимися в месте повреждения. Начинается процесс, имеющий название фагоцитоз. Клетки-нейтрофилы изменяют свою форму и поглощают патологических агентов. Далее выделяются специальные вещества, направленные на уничтожение бактерий и вирусов.
Параллельно с микроорганизмами нейтрофилы уничтожают и старые мертвые клетки, располагающиеся в зоне воспаления. Таким образом, начинается развитие третьей фазы реакции организма. Очаг воспаления как бы ограждается от всего организма. Иногда в этом месте может ощущаться пульсация. Клеточные медиаторы воспаления начинают продуцироваться тучными клетками, что позволяет очистить травмированную область от токсинов, шлаков и других веществ.

Общие понятия о медиаторах
Медиаторы воспаления – это активные вещества биологического происхождения, выделением которых сопровождаются основные фазы альтерации. Они отвечают за возникновение проявления воспалительных реакций. Например, усиление проницаемости стенок сосудов или местное повышение температуры в зоне травматизации.
Основные медиаторы воспаления выделяются не только при развитии патологического процесса. Их выработка происходит постоянно. Она направлена на регуляцию функций организма на тканевом и клеточном уровнях. В зависимости от направленности действия, модуляторы оказывают эффект:
- аддитивный (добавочный);
- синергетический (потенцирующий);
- антагонический (ослабляющий).
При появлении повреждения или в месте действия микроорганизмов медиаторное звено контролирует процессы взаимодействия воспалительных эффекторов и смену характерных фаз процесса.
Виды медиаторов воспаления
Все воспалительные модуляторы разделяются на две большие группы, в зависимости от их происхождения:
- Гуморальные: кинины, производные комплемента, факторы свертывающей системы крови.
- Клеточные: вазоактивные амины, производные арахидоновой кислоты, цитокины, лимфокины, лизосомальные факторы, активные метаболиты кислорода, нейропептиды.
Гуморальные медиаторы воспаления находятся в организме человека до воздействия патологического фактора, то есть организм имеет запас этих веществ. Их депонирование происходит в клетках в неактивном виде.
Вазоактивные амины, нейропептиды и лизосомальные факторы также являются предсуществующими модуляторами. Остальные вещества, относящие к группе клеточных медиаторов, вырабатываются непосредственно в процессе развития воспалительной реакции.
Производные комплемента
К медиаторам воспаления относятся производные комплимента. Эта группа биологически активных веществ считается самой важной среди гуморальных модуляторов. К производным относятся 22 различных белка, образование которых происходит при активации комплемента (образовании иммунного комплекса или иммуноглобулинов).
- Модуляторы С5а и С3а отвечают за острую фазу воспаления и являются либераторами гистамина, продуцируемого тучными клетками. Их действие направлено на усиление уровня проницаемости клеток сосудов, что осуществляется прямым способом или опосредственно через гистамин.
- Модулятор С5а des Arg повышает проницаемость венул в месте воспалительной реакции и привлекает нейтрофильные клетки.
- С3Ь способствует фагоцитозу.
- Комплекс С5Ь-С9 отвечает за лизис микроорганизмов и патологических клеток.
Эта группа медиаторов продуцируется из плазмы и тканевой жидкости. Благодаря поступлению в патологическую зону, происходят процессы экссудации. При помощи производных комплемента высвобождаются интерлейкин, нейромедиаторы, лейкотриены, простагландины и факторы, активирующие тромбоциты.
Кинины
Эта группа веществ является вазодилататорами. Они образуются в тканевой жидкости и плазме из специфических глобулинов. Основными представителями группы являются брадикинин и каллидин, эффект действия которых проявляется следующим образом:
- участвуют в сокращении мускулатуры гладких групп;
- за счет сокращения сосудистого эндотелия усиливают процессы проницаемости стенки;
- способствуют увеличению артериального и венозного давления;
- расширяют мелкие сосуды;
- вызывают появление боли и зуда;
- способствуют ускорению регенерации и коллагенового синтеза.
Действие брадикинина направлено на открытие доступа плазмы крови к очагу воспаления. Кинины – медиаторы боли воспаления. Они раздражающе действуют на местные рецепторы, вызывая дискомфорт, болезненное ощущение, зуд.
Простагландины
Клеточными медиаторами воспаления являются простагландины. Эта группа веществ относится к производным арахидоновой кислоты. Источниками простагландинов являются макрофаги, тромбоциты, гранулоциты и моноциты.
Простагландины – медиаторы воспаления, проявляющие следующую активность:
- раздражение болевых рецепторов;
- расширение сосудов;
- увеличение экссудативных процессов;
- усиление гипертермии в очаге поражения;
- ускорение передвижение лейкоцитов в патологическую зону;
- увеличение отечности.
Лейкотриены
Биологически активные вещества, относящиеся к вновь образующимся медиаторам. То есть в организме в состоянии покоя иммунной системы их количество недостаточно для немедленного ответа раздражающему фактору.
Лейкотриены провоцируют усиление проницаемости сосудистой стенки и открывают доступ лейкоцитам в зону патологии. Имеют значение в генезе воспалительной боли. Вещества способны синтезироваться во всех кровяных клетках, кроме эритроцитов, а также в адвентиции клеток легких, сосудов и тучных клетках.
В случае развития воспалительного процесса в ответ на бактерии, вирусы или аллергические факторы лейкотриены вызывают спазм бронхов, провоцируя развитие отечности. Эффект схожий с действием гистамина, однако более длительный. Орган-мишень для активных веществ – сердце. Выделяясь в большом количестве, они действуют на сердечную мышцу, замедляют коронарный кровоток и усиливают уровень воспалительной реакции.
Тромбоксаны
Эта группа активных модуляторов образуется в тканях селезенки, мозговых клетках, легких и кровяных клетках тромбоцитах. Оказывают спастическое воздействие на сосуды, усиливают процессы тромбообразования при ишемии сердца, способствуют процессам агрегации и адгезии тромбоцитов.
Биогенные амины
Первичные медиаторы воспаления — гистамин и серотонин. Вещества являются провокаторами первоначальных нарушений микроциркуляции в зоне патологии. Серотонин – нейромедиатор, который вырабатывается в тучных клетках, энтерохромаффинах и тромбоцитах.
Действие серотонина меняется в зависимости от его уровня в организме. В обычных условиях, когда количество медиатора является физиологическим, он усиливает спазмированность сосудов и повышает их тонус. При развитии воспалительных реакций количество резко увеличивается. Серотонин становится вазодилататором, повышая проницаемость сосудистой стенки и расширяя сосуды. Причем его действие в сотню раз эффективнее второго нейромедиатора биогенных аминов.

Гистамин – медиатор воспаления, имеющий разностороннее действие на сосуды и клетки. Действуя на одну группу гистаминчувствительных рецепторов, вещество расширяет артерии и угнетает передвижение лейкоцитов. При воздействии на другую – сужает вены, вызывает повышение внутрикапеллярного давления и, наоборот, стимулирует движение лейкоцитов.
Действуя на нейтрофильные рецепторы, гистамин ограничивает их функциональность, на рецепторы моноцитов – стимулирует последние. Таким образом, нейромедиатор может оказывать воспалительное противовоспалительное действие одновременно.
Сосудорасширяющий эффект гистамина усиливается под влиянием комплекса с ацетилхолином, брадикинином и серотонином.
Лизосомальные ферменты
Медиаторы иммунного воспаления вырабатываются моноцитами и гранулоцитами в месте патологического процесса в ходе стимуляции, эмиграции, фагоцитоза, повреждения и смерти клеток. Протеиназы, которые являются основным компонентом лизосомальных ферментов, обладают действием противомикробной защиты, лизируя чужеродные уничтоженные патологические микроорганизмы.
Кроме того, активные вещества способствуют повышению проницаемости сосудистых стенок, модулируют инфильтрацию лейкоцитов. В зависимости от количества выделенных ферментов, они могут усилить или ослаблять процессы миграции лейкоцитарных клеток.
Воспалительная реакция развивается и держится на протяжении долгого времени за счет того, что лизосомальные ферменты активируют систему комплемента, высвобождают цитокины и лимокины, активируют свертывание и фибринолиз.

Катионные белки
К медиаторам воспаления относятся белки, содержащиеся в нейтрофильных гранулах и имеющие высокую микробицидность. Эти вещества действуют непосредственно на чужеродную клетку, нарушая ее структурную мембрану. Это вызывает гибель патологического агента. Далее происходит процесс уничтожения и расщепления лизосомальными протеиназами.
Катионные белки способствуют высвобождению нейромедиатора гистамина, повышают проницаемость сосудов, ускоряют адгезию и миграцию лейкоцитарных клеток.
Цитокины
Это клеточные медиаторы воспаления, продуцируемые следующими клетками:
- моноцитами;
- макрофагами;
- нейтрофилами;
- лимфоцитами;
- эндотелиальными клетками.
Действуя на нейтрофилы, цитокины повышают уровень проницаемости сосудистой стенки. Также они стимулируют лейкоцитарные клетки к умерщвлению, поглощению и уничтожению чужеродные поселившихся микроорганизмов, усиливают процесс фагоцитоза.
После умерщвления патологических агентов цитокины стимулируют восстановление и пролиферацию новых клеток. Вещества взаимодействуют с представителями из своей группы медиаторов, простагландинами, нейропептидами.
Активные метаболиты кислорода
Группа свободных радикалов, которые вследствие наличия у себя непарных электронов, способны вступать во взаимосвязь с другими молекулами, принимая непосредственное участие в развитии воспалительного процесса. К метаболитам кислорода, которые входят в состав медиаторов, относятся:
- гидроксильный радикал;
- гидроперекисный радикал;
- супероксидный анион-радикал.
Источником этих активных вещества служат внешний слой арахидоновой кислоты, фагоцитозный взрыв при их стимуляции, а также окисление малых молекул.
Метаболиты кислорода повышают способность фагоцитозных клеток к уничтожению чужеродных агентов, вызывают окисление жиров, повреждение аминокислот, нуклеиновых кислот, углеводов, что усиливает сосудистую проницаемость. В качестве модуляторов метаболиты способны увеличивать воспалительные явления или оказывать противовоспалительное действие. Большое значение имеют при развитии хронических заболеваний.
Нейропептиды
К этой группе относятся кальцитонин, нейрокинин А и вещество Р. Это наиболее известные модуляторы из нейропептидов. Эффект действия веществ основывается на следующих процессах:
- привлечение нейтрофилов в очаг воспаления;
- повышение проницаемости сосудов;
- помощь при воздействии других групп нейромедиаторов на чувствительные рецепторы;
- усиление чувствительности нейтрофилов к венозному эндотелию;
- участие в формировании болевых ощущений в процессе воспалительной реакции.
Помимо всех перечисленных, к активным медиаторам также относятся ацетилхолин, адреналин и норадреналин. Ацетилхолин принимает участие в процессе формирования артериальной гиперемии, расширяет сосуды в очаге патологии.
Норадреналин и адреналин выступают в роли модуляторов воспаления, угнетая рост уровня сосудистой проницаемости.
Развитие воспалительной реакции не является нарушением со стороны организма. Наоборот, это показатель того, что иммунная система справляется с поставленными задачами.
Источник
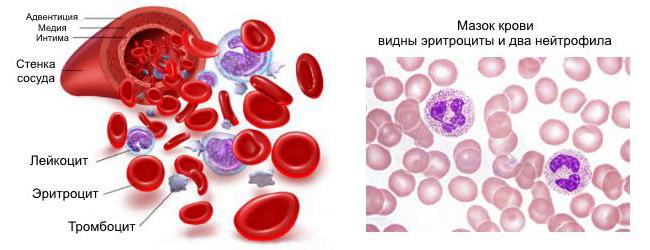
Клетки, функции которых активируются при воспалении, подразделяют на две группы по месту их пребывания на момент воздействия повреждающего агента: первая — дендритные клетки, макрофаги и тучные клетки, которые содержатся в тканях постоянно (клетки-резиденты), вторая — другие клетки, поступающие в зону воспаления извне (клетки-эмигранты). К ним относятся гранулоциты (ней-трофильные, эозинофильные), моноциты и лимфоциты.
Дендритные клетки вместе с моноцитами-макрофагами относятся к антиген-представляющим, или антигенпрезентирующим, клеткам (АПК), которые способны представлять Т-хелперам на своей цитоплазматической мембране инородные процессированные антигены вместе с молекулами ГКГС II класса. Благодаря наличию разветвленных отростков они образуют важную систему защиты в поверхностных структурах организма (кожа и слизистые оболочки) и органах (лимфатические узлы, селезенка, легкие), расположенных на путях наиболее возможного проникновения флогогенов. Кроме того, активированные АПК продуцируют специфические сигналы — “угрозы”. К этой группе относятся провоспалительные цитокины, такие как ИЛ-1, ИЛ-6, ФНО-α, ФНО-β и γ-ИФ, различные хемокины и др. Роль ИЛ-1 особенно важна. Под его влиянием Т-лимфоцитыхелперы 1-го типа в момент презентации антигена начинают продуцировать ИЛ-2, который активирует пролиферацию и дифференциацию Т-лимфоцитов-киллеров, а также функцию моноцитов-макрофагов и натуральных киллеров.
Макрофаги. «Классически активированные» в начале воспалительного процесса инфекционными факторами и Т-хелиерами 1-го типа макрофаги синтезируют ИЛ-1. Он находит свои мишени — клетки мышечной, костной, нервной тканей, синовиоциты, гепатоциты, лимфоциты. На мембранах этих клеток имеются специфические рецепторы для ИЛ-1. Действие ИЛ-1 стимулирующее и универсальное, т. е. проявляется при любой болезни воспалительной этиологии (инфекционной или неинфекционной), причем на ранних ее этапах. Есть основания считать, что ранние симптомы болезни (головная боль, боль в мышцах и суставах, сонливость, лихорадка, лейкоцитоз, повышение уровня белков, в том числе и иммуноглобулинов) объясняются именно действием ИЛ-1 (рис. 31).

Роль указанных макрофагов не ограничивается продукцией ИЛ-1. Они также синтезируют более 100 биологически активных провоспалительных цитокинов, фосфолипаз, протеиназ, лизосомальных гидролаз, факторов комплемента, эйкозаноидов, активных кислородных радикалов, в том числе NO, и др. Основная функция этих макрофагов — фагоцитоз собственных клеток, инфицированных бактериями, вирусами, простейшими, грибами, и погибших клеток, в том числе нейтрофилов.
“Альтернативно активированные” Т-хелперами 2-го типа макрофаги синтезируют противовоспалительные цитокины, ингибиторы протеиназ, антифосфолипазы, антиоксиданты, ингибиторы комплемента, биогенных аминов, кининов, фибринолиза, факторы роста и компоненты внеклеточного матрикса. Такое изменение функции моноцитов-макрофагов происходит лишь после обезвреживания флогогенного фактора, его переваривания и преобразования антигена в растворимую форму.
Тучные клетки (тканевые базофилы, мастоциты, лаброциты) после повреждения выбрасывают гистамин, гепарин и лейкотриен D4, факторы хемотаксиса нейтрофилов (ФХН) и эозинофилов (ФХЭ), фактор активации тромбоцитов (ФАТ), которые содержатся в их гранулах. Гистамин и гепарин прежде всего действуют на сосуды (гиперемия). Лейкотриен D4 является хемоаттрактантом, а также вызывает спазм неисчерченных мышц бронхиол и кишечника.
Нейтрофильные гранулоциты. Основная функция этих клеток — фагоцитоз грамотрицательных бактерий и некоторых грибов (гноеродная микрофлора). Попав в кровь из костного мозга, они под влиянием хемоаттрактантов мигрируют из сосудов и в большом количестве скапливаются в очаге воспаления. Размножение клеток, миграция, участие в фагоцитозе регулируются БАВ, для которых на поверхностной мембране нейтрофилов существуют специфические рецепторы.
В цитоплазме нейтрофильных гранулоцитов есть два типа гранул: первичные азурофильные (больших размеров) — обычные лизосомы, в состав которых входят кислые гидролазы, лизоцим, миелопероксидаза. Вторичные (специфические) гранулы более мелкие, а главное — они содержат другой набор веществ (ферментативных и неферментативных), щелочную фосфатазу, лизоцим и неферментативные (катионные) белки. Гликопротеид лактоферрин является хелатором железа (связывает 2 моль железа на 1 моль белка), отбирая у бактерий важное для их жизнедеятельности железо. Вместе с тем, снижение благодаря лактоферрину концентрации Fe2+тормозит образование гидроксильного радикала в реакции Фентона, что уменьшает повреждение собственных тканей. Мощнейшим бактерицидным фактором нейтрофилов служат активные кислородные радикалы, особенно гипохлорит, образующийся под влиянием миелопероксидазы.
Эозинофильные гранулоциты. Их роль в воспалении определяется способностью адсорбировать и разрушать свободный гистамин с помощью гидролитического энзима гистаминазы и обезвреживать лейкотриены арилсульфатазой-В. Антихимотрипсин-α1 ингибирует сериновые протеиназы. Важную роль играют эозинофильные цитотоксические белки (основной белок белок эозинофилов), которые способны повреждать гельминты и их личинки и нейтрализовать гепарин. Миграция и активация эозинофильных гранулоцитов происходят под действием фрагментов (С5а) и компонентов (С5, С6, C7) комплемента, пептидов тучных клеток, лейкотриенов и веществ, вырабатываемых гельминтами.
Тромбоциты. Роль тромбоцитов в процессе воспаления заключается большей частью в том, что они принимают непосредственное участие в процессах микроциркуляции. Очевидно, это наиболее постоянные и универсальные клетки воспаления. В них содержатся вещества, влияющие на проницаемость сосудистой стенки, ее тонус и адгезивные свойства, на рост и размножение клеток, а главное — на способность крови свертываться.
Лимфоциты принимают участие в любом воспалении, особенно иммунной этиологии. Иммунный ответ, как и эффекторная фаза иммунных реакций, регулируется растворимыми медиаторами (интерлейкинами). Основными продуцентами интерлейкинов являются T-лимфоциты, моноциты и тканевые макрофаги.
Фибробласты пролиферируют и активируются в последней стадии воспаления, накапливаясь в очаге воспаления, где они синтезируют коллаген, эластин и гликозаминогликаны. Обобщенные данные о клетках воспаления приведены в табл. 11.


Медиаторы воспаления — это БАВ, являющиеся центральным звеном патогенеза воспаления, поскольку оказывают непосредственное регуляторное влияние на воспалительный процесс, как правило, в пределах очага воспаления (табл. 12). Различают гуморальные и клеточные медиаторы воспаления.
Медиаторы, на момент повреждения находящиеся в плазме крови, называются гуморальными медиаторами. Они представляют собой систему протеиназ плазмы крови, которые синтезируются преимущественно в макрофагах и гепатоцитах и попадают в кровь в неактивном состоянии. Клеточные медиаторы либо синтезируются заново в процессе воспаления уже в активном состоянии (эйкозаноиды и АКР), либо депонируются в гранулах и везикулах клеток и при воспалении активируются и секретируются (биогенные амины, лизосомальные ферменты, катионные белки). Основной причиной образования и/или высвобождения медиаторов клеточного происхождения является альтерация. Именно в результате повреждения клеток выделяются и активируются лизосомальные ферменты, которые в свою очередь активируют другие ферменты, в том числе и пропротеиназы плазмы крови. При этом протеолитические ферменты расщепляют белки не до конца (ограниченный протеолиз), вследствие чего образуются протеиназы и другие специфические активные вещества, дающие определенный патофизиологический эффект Одни из них действуют преимущественно на сосуды, усиливая проницаемость их стенки, другие — на миграцию лейкоцитов, а некоторые — на размножение клеток.
Первым, кто увидел в воспалении определенный “порядок”, закономерность, был В. Менкин. В воспалительном экссудате он выявил химические вещества и установил их влияние на некоторые характерные для воспаления реакции: гиперемию, экссудацию, лейкоцитоз, хемотаксис. С той поры в фактическом материале многое изменилось, однако это направление (химия воспаления) успешно развивается.
Клеточные медиаторы воспаления представлены биогенными аминами, лизосомальными ферментами, неферментативными катионными белками, эозинофильными цитотоксическими белками, активными кислородными радикалами (см. выше), эйкозаноидами, фактором активации тромбоцитов, цитокинами.
Биогенные амины главным образом депонируются в гранулах тучных клеток (гистамин) и тромбоцитах (серотонин, адреналин и норадреналин). Дегрануляция и выброс этих медиаторов происходит под влиянием флогогенных факторов, цитокинов, лизосомальных ферментов, катионных белков, АКР, а также комплексов антигенов с IgE и IgG4, фиксированных на Fc-рецепторах тучных клеток в процессе анафилактической реакции. Адреналин и норадреналин вызывают быстрый и кратковременный спазм сосудов, а гистамин — расширение артериол, повышение проницаемости сосудов микроциркуляторного русла с развитием отека, спазм гладкомышечных клеток, раздражение болевых рецепторов. Серотонин в очаге воспаления действует на мелкие сосуды подобно гистамину, но спазмирует более крупные.
Лизосомальные ферменты нейтрофилов и макрофагов вместе с АКР, катионными белками и мембранатакующим комплексом комплемента являются основным средством защиты от микроорганизмов, убивая и переваривая их в фаголизосомах. В то же время эластаза, коллагеназа и другие нейтральные протеиназы обусловливают разрушение базальных мембран и других матриксных белков, усиливая вторичную альтерацию и повышая проницаемость сосудистой стенки.
Катионные белки адсорбируются на негативно заряженной мембране бактерий и других клеток благодаря своему положительному заряду. Встраивание этих неферментативных белков в мембрану клеток вызывает образование нерегулируемых ионных каналов, через которые в клетки проникают кальций, натрий и вода, что ведет к их набуханию, активации протеиназ и фосфолипаз, разрушению и гибели клеток.
Эозинофильные цитотоксические белки фиксируются преимущественно на наружной оболочке гельминтов, опсонизированной IgE, что приводит к ее повреждению. Это делает эозинофилы главным средством борьбы с гельминтами и одновременно фактором воспаления при гельминтозе.
Эйкозаноиды, как и АКР, образуются заново в процессе воспалительной реакции из ПНЖК, входящих в состав клеточных мембран. Преобладание в рационе, а следовательно, и в клеточных мембранах ω-6-ПНЖК (арахидоновой и линолевой) обусловливает избыточное образование при повреждении тканей сильных провоспалительных факторов — лейкотриена B4 и тромбоксана A2, а также проста-гландинов ПГЕ2, ПГF2α. В то же время достаточное количество в рационе ω-3-ПНЖК способствует образованию ПГI3, оказывающего выраженное противовоспалительное действие, лейкотриена B5 и тромбоксана A3 — слабых провоспалительных факторов.
Фактор активации тромбоцитов является 1-алкил-2-ацетилглицерил-3-фосфорилхолином, образующимся из ацетил-лизофосфатидилхолина мембран нейтрофилов, моноцитов, эндотелиоцитов, тучных клеток и тромбоцитов под влиянием эндотоксина бактерий, тромбина, ангиотензина II, гистамина, брадикинина, ИЛ-1, ФНО-α. ФАТ в свою очередь стимулирует синтез цитокинов, кининов, NO. Он акгивирует фосфолипазу С, что приводит к образованию диацилглицерола, который посредством дегрануляции тромбоцитов стимулирует их адгезию и агрегацию, активирует гранулоциты, способствует продукции АКР и повреждению клеточных мембран, что усиливает приток в цитоплазму Са2+. Диацилглицерол и Ca2+ активируют фосфолипазу A2, в результате чего из фосфолипидов мембран высвобождается арахидоновая кислота с образованием провоспалительных эйкозаноидов. При этом тромбоксан A2 суживает и тромбирует сосуды, в том числе и венечные, лейкотриен B4 вызывает бронхоспазм и эмиграцию нейтрофилов, а ПГI2 может обусловить вазодилатацию. ФАТ в 100—10 000 раз сильнее, чем гистамин, повышает проницаемость сосудов микроциркуляторного русла и является самым мощным активатором тромбоцитов и нейтрофилов.
Цитокины — низкомолекулярные белки или гликопептиды, секретируемые клетками крови, стромы и иммунной системы. Они оказывают паракринное и аутокринное регулирующее воздействие на рост, развитие и функцию клеток-мишеней посредством специфических рецепторов, экспрессию которых клетки в определенной степени могут контролировать. Важнейшими цитокинами являются факторы некроза опухолей, интерлейкины, хемокины, интерфероны и факторы роста.
ФИО-α (кахексия) продуцируется различными типами клеток, в том числе моноцитами-макрофагами, лимфоцитами, опухолевыми клетками и адипоцитами. В низких концентрациях он стимулирует синтез и экспрессию молекул клеточной адгезии на эндотелиоцитах, что обеспечивает адгезию к ним нейтрофилов. ФНО-α повышает фагоцитарную активность нейтрофилов и макрофагов, усиливает синтез лимфокинов хелперными T-лимфоцитами и стимулирует пролиферацию В-лимфоцитов. В высоких концентрациях ФНО-α вызывает внутри-сосудистый тромбоз и некроз опухолевой ткани, усиливает продукцию ИЛ-1, ИЛ-6, простагландинов, что может привести к развитию шока, блокирует тирозинкиназную активность инсулиновых рецепторов мышечных и печеночных клеток, обусловливая их инсулинорезистентность.
ФИО-β (лимфотоксин) вырабатывается акгивированными T-лимфоцитами. Главная его функция — индукция апоптоза клеток-мишеней.
Интерлейкины, хемокины и интерфероны рассматриваются далее при изложении эмиграции лейкоцитов и фагоцитоза, а значение факторов роста анализируется при рассмотрении процессов пролиферации и репарации.
Гуморальные медиаторы воспаления представлены в основном кининами и системой комплемента.
Кинины — группа вазоактивных полипептидов, образующихся в результате каскада биохимических реакций, которые начинаются с активации сериновой протеиназы — фактора Xaгeмана (XII фактор свертывающей системы крови). Столкновение с поврежденной поверхностью или изменение внутренней среды (температуры, pH) приводит к тому, что этот фактор становится активным и действует на прекалликреин, являющийся неактивной протеиназой, которая содержится в плазме крови, превращая его в активный фермент калликреин. Последний в свою очередь действует на α2-глобулины (кининоген), отщепляя от них полипептидную цепь, состоящую из 9 (брадикинин) или 10 (каллидин) аминокислотных остатков. Кинины плазмы крови оказывают непосредственное влияние на тонус и проницаемость сосудистой стенки, обусловливая расширение артериол и повышая проницаемость стенки капилляров. Кроме того, они вызывают типичные для воспаления зуд и боль. Медиаторы калликреин-кининовой системы при воспалении влияют на реологические свойства крови, ее способность к свертыванию и фибринолизу. На схеме 9 показано, как активированный фактор Хагемана инициирует процессы кининобразования, гемокоагуляции и фибринолиза. Выпадение нитей фибрина и образование тромбов в очаге воспаления определенным образом связаны с состоянием калликреин-кининовой системы.

Еще один важный медиатор воспаления гуморального происхождения — комплемент, представляющий собой каскадную систему протеиназ. Известно, что комплемент является защитным фактором организма, однако вместе с тем он может вызывать повреждение собственных тканей, наблюдающееся при воспалении, особенно иммунном. Это объясняется тем, что фрагменты комплемента С3а и С5а активируют выброс медиаторов из тучных клеток и образование лейкоцитами АКР, которые повреждают как микроорганизмы, так и собственные клетки. Фрагмент С5b способен фиксироваться на сенсибилизированных и несенсибили-зированных антителами клетках, образовывать мембранатакующий комплекс С5b6789, который разрушает мембраны и осуществляет лизис поврежденных клеток. Фрагмент С5а усиливает хемотаксис нейтрофилов и повышает проницаемость сосудистой стенки. Наконец, микроорганизмы, мембрана которых покрыта (опсонизирована) фрагментом комплемента С3b, экспрессируют на фагоцитах рецептор комплемента 1-го типа (CRl) и становятся объектом активного фагоцитоза. Опсонизации бактерий фрагментом С3b способствует предыдущее связывание фосфатидилхолина их мембран с белком острой фазы — С-реактивным протеином.
Медиаторы воспаления осуществляют свое влияние преимущественно местно, т. е. в очаге воспаления: оно описывается при характеристике течения воспалительного процесса. В норме незначительное количество медиаторов (а при неблагоприятном течении воспаления — большое) поступает в общий кровоток, что проявляется общими признаками местного процесса.
Влияние медиаторов воспаления на уровне организма
Влияние медиаторов воспаления на организм включает:
1. Влияние на гипоталамус. Проинфламматорные медиаторы, такие как ИЛ-1, ИЛ-6, ФНО-α, попадая в общую циркуляцию, действуют на гипоталамус. Это воздействие имеет по крайней мере два результата: во-первых, способствует повышению локальной продукции ПГЕ2, что в свою очередь, изменяя уровень терморегуляции, обусловливает повышение температуры тела; во-вторых, активируя выброс кортикотропинного рилизинг-гормона, они усиливают продукцию кортикотропина (AKTГ) аденогипофизом, а также выделение глюкокортикоидов корковым веществом надпочечников. Это повышение уровня глюкокортикоидов в крови действует как отрицательная обратная связь, которая тормозит неограниченное нарастание признаков воспаления.
2. Влияние медиаторов воспаления на печень. В ответ на системное действие медиаторов повышается продукция в печени так называемых белков острой фазы (острофазных). В настоящее время известно несколько десятков этих белков, которые в острый период воспаления защищают организм от бактерий и веществ, образующихся в результате деструкции собственных тканей. К таким белкам прежде всего относятся СРП и сывороточный предшественник амилоида (СПА). По химической структуре они состоят из пяти полипептидных колец (в СПА — в удвоенном наборе) и потому имеют название пентраксинов. Их уровень в крови при воспалении может повышаться в 100—1000 раз. Поэтому пентраксины являются очень чувствительными индикаторами, которые сигнализируют о возникновении воспаления в организме, что широко используется в клинике.
Среди других белков острой фазы следует назвать сывороточный амилоид А (САА), гаптоглобин, гемопексин, церулоплазмин, трансферрин, лактоферрин, ингибиторы протеиназ, активированные компоненты комплемента, различные факторы роста. Их уровень при воспалении повышается не так выражено, лишь в несколько раз. Белки острой фазы играют разнообразную роль. Они связывают вредные продукт, делают недоступными для бактерий важные нутриенты (железо, цинк, медь, цианокобаламин), ослабляют генерализацию реакции и стимулируют репаративные процессы. Тем не менее, как уже указывалось выше, в случае очень мощного влияния патогенных проинфламматорных факторов возможна угрожающая для жизни генерализация воспалительного процесса, которая получила название “синдром системного действия медиаторов воспаления”. В иных случаях при хроническом воспалении длительная продукция CAA и СПА приводит к их накоплению как в очаге воспаления, так и в других участках организма (селезенке, почках) в виде аморфной нерастворимой белковой массы — амилоида, нарушающего структуру и функцию клеток и органов.
Источник

