Рожистое воспаление дифференциальный диагноз
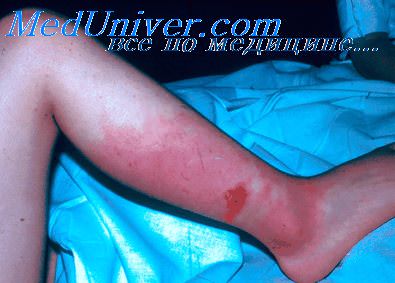
Диагностика рожи. Дифференциальная диагностика рожиВ типичных случаях диагноз рожи устанавливается на основании острого начала болезни, наличия симптомов интоксикации, лихорадки, характерных для рожи местных проявлений и локализации воспалительного процесса, типичных изменений со стороны крови. У большинства больных рожей в разгар болезни отмечается умеренный нейтрофильный лейкоцитоз со сдвигом влево до палочкоядерных и умеренно ускоренная или неизмененная РОЭ. Возможны также анэозинофилия и токсическая зернистость неитрофилов. В отдельных случаях наблюдается гиперлейкоцитоз с лейкемоидной реакцией. Количество лейкоцитов и РОЭ возвращаются к норме в период реконвалесценции. Сравнительно длительные (свыше 2-3 недель) изменения крови свидетельствуют о наличии осложнений или обострения сопутствующих заболеваний. Отмечается положительная реакция на С-ре-активный белок, которая становится отрицательной при полном выздоровлении и благоприятном прогнозе.
Вследствие крайне редкого выделения из очага воспаления и из крови гемолитического стрептококка, проведение обычных бактериологических исследовании нецелесообразно. Оправдан поиск L-форм возбудителя в случаях рожи, резистентных к антибиотикам. Возможно выявление в сыворотке крови больных с помощью иммунологических методов исследования (РСК на холоде, РИГА) антигенов стрептококка. Дифференциальный диагноз при роже проводят со многими заболеваниями. Наибольшее практическое значение имеют флегмоны, абсцессы, острая экзема, контактные дерматиты, опоясывающий герпес, флебиты, тромбофлебиты, узловатая эритема, эризипелоид (свиная рожа), кожная форма сибирской язвы. Опоясывающий герпес начинается с появления боли по ходу нервных стволов в местах будущих высыпаний, общего недомогания, повышения температуры. Характерна локализация высыпаний по ходу того или иного нерва, чаще всего ветвей тройничного, межреберных, седалищного. Заболевание сопровождается упорными невралгиями. Боли, обусловленные ганглионитом, нередко являются основной жалобой больных опоясывающим герпесом. Узловатая эритема и другие формы узловатых васкулитов характеризуются высыпанием быстро развивающихся плотных, болезненных при пальпации узлов, глубоко расположенных в коже и несколько выступающих над поверхностью. Кожа над узлами приобретает синюшный оттенок. Высыпания обычно возникают симметрично в области голеней, реже — бедер, ягодиц, предплечий и сопровождаются повышением температуры. Узлы сохраняются в течение нескольких недель с последующим появлением над ними стойкой пигментации кожи. Эризипелоид (свиная рожа) возникает при повреждении кожи кистей при разделке рыбы, мяса, инфицированных возбудителем эризипелоида. Поражения локализуются на коже пальцев и кистей рук. В месте входных ворот инфекции развиваются эритематозные, округлой формы бляшки красного, багрово-красного или розовато-красного цвета, сопровождающиеся умеренным отеком кожи. Иногда на тыле кисти образуется одна бляшка. Появлению эритемы предшествуют зуд кожи, жжение и напряжение ее. Эритема часто приобретает характерный синюшный оттенок. Нередко на ее фоне развиваются везикулезные элементы. Интоксикация при кожной и кожно-суставной формах эризипелоида выражена незначительно или отсутствует, температура субфебрильная или нормальная. В анамнезе обычно отмечаются микротравмы кожи при обработке мяса, рыбы или птицы. Реже заражение происходит при хождении босиком, чистке картофеля, мытье полов, укусах и царапинах, нанесенных домашними животными — собаками, кошками и др. (фактор передачи — почва). Сибирская язва (кожная форма). При кожной форме сибирской язвы обычно появляется плотное небольшое зудящее красное пятно. При поколачивании молоточком в зоне отека наблюдается «студневидное» его дрожание (симптом Стефанского). Обычно поражаются открытые участки кожи: лицо, шея, верхние конечности. Крайне редко сибиреязвенный карбункул локализуется на нижних конечностях, тогда как для рожи эта локализация самая частая. Большое значение для диагноза имеют данные эпидемиологического анамнеза (работа с тушами убойных животных или со вторичным сырьем). — Также рекомендуем «Лечение больных рожей. Современные методы лечения рожи» Оглавление темы «Терапия рожи. Столбняк и фрамбезия»: |
Источник
Повсеместное распространение рожи наличие в еее клиническом течении симтомов, сходных с проявлением многих других заболеваний, требуют дифференциальной диагностики рожистого воспаления более с чем 50 нозологическими формами. При этом диагноз рожи нередко бывает ошибочным. Наибольшее количество диагностических ошибок наблюдается при дифференциации рожи с хирургическими и кожными заболеваниями. Что объясняется недостаточным знакомством врачей с особенностями клинического течения рожистого воспаления. Ежегодно у 40-50% больных, ошибочно направленных по поводу рожи в инфекционное отделение, при поступлении диагносцируются разнообразные гнойные процессы (абсцесс, флегмона, панариций).
Заболевания переферических сосудов (тромбофлебит, флебит, облитерируюший атеросклероз) и их осложнения являются причиной неправильного диагноза рожи в 28—36% случаев. У 18—20% больных, не по профилю направленных в рожистое отделение, выявляются различные заболевания кожи, в том числе дерматиты, токсикодермии, экземы, опоясывающий лишай и другие. Значительно реже (2—3%) возникает необходимость дифференцировать рожу от острых артритов разной этиологии, кожных проявлений коллагенозов и болезней системы кроветворения.
Для постановки правильного диагноза рожи необходимо знание основных диагностических критериев этой болезни. В результате изучения и анализа историй болезней 3100 больных с различными формами рожи было установлено, что в качестве клинических диагностических критериев могут быть использованы следующие типичные проявления болезни: острое начало заболевания (93%) с выраженными симптомами интоксикации, среди которых наиболее постоянны головная боль (96, 2%), общая слабость (85, 6%), озноб (78, 5%), нередко тошнота (34, 8%) и рвота (26%); лихорадка с быстрым повышением температуры до 38, 0—39, 0°С и выше; более раннее развитие симптомов интоксикации и лихорадки (на несколько часов и даже 1—2 сут) по сравнению с возникновением местных проявлений болезни (62%); преимущественная локализация местного процесса на нижних конечностях (60, 8%) и лице (31, 5%); развитие характерной рожистой эритемы с четким отграничением ее от здоровой кожи, быстрым распространением, инфильтрацией, отеком; регионарный лимфаденит (67%); отсутствие выраженных болей в очаге воспаления в покое; умеренный нейтрофильный лейкоцитоз с нейтрофильным сдвигом влево и умеренно повышенной СОЭ (56%)(1).
В результате исследований установлено, что в остром периоде заболевания, независимо от тяжести течения и формы местного процесса, развивались однотипные изменения в иммунограмме. Концентрация циркулирующих иммунных комплексов(ЦИК) повышалась в 4—6 раз по сравнению с показателем у здоровых. В этом периоде нарастание уровня ЦИК было обусловлено в основном комплексами крупных размеров. Изменения в иммуноглобулиновом спектре крови достоверно не отличались от показателей здоровых.Снижалось общее и относительное количество Т-лимфоцитов. Уровень В-лимфоцитов изменялся незначительно. Субпопуляционный состав Т-лимфоцитов характеризовался в остром периоде снижением содержания “активных” розеткообразующих клеток — РОК и коэффициента соотношения теофиллинрезистентных (ТФР) и теофиллинчувствительных (ТФЧ) РОК. По данным анализа результатов ТТММ установлено подавление ингибирующей способности Т-лимфоцитов дермы по отношению к миграционной активности макрофагов.
Таким образом, при первичной роже, независимо от формы и течения болезни, развивается иммунодефицит различной степени выраженности. Формирование иммунодефицита II—III степени имеет большое значение в развитии рецидивов болезни. Исходя из приведенных данных, можно сделать вывод о необходимости поисков схем адекватной иммунокорригирующей терапии (2).
Среди гнойных заболеваний, наиболее часто принимаемых за рожу, следует указать абсцессы различной локализации, особенно в периоде, предшествующем возникновению флюктуации. В отличие от рожи, когда поражается преимущественно собственный слой кожи (дерма), абсцесс развивается в подкожной жировой клетчатке, где формируется полость гнойника. Болезнь развивается постепенно. В области назревающего абсцесса кожа краснеет, отмечаются инфильтрат и отек. Однако участок гиперемии кожи не имеет присущих роже четких границ и тенденции к значительному распространению. Наблюдается выраженная болезненность при пальпации инфильтрата, особенно в его центре. При ощупывании рожистой эритемы болезненность отмечается обычно по периферии пораженного участка кожи. Боли в очаге поражения наблюдаются при абсцессе и в покое, особенно усиливаясь при активных и пассивных движениях пораженной конечности. Повышение температуры и симптомы интоксикации нарастают у этих больных постепенно, по мере прогрессирования гнойного воспаления. По нашим данным, за рожу лица в ряде случаев ошибочно принимают абсцесс носа (носовой перегородки). Нос увеличивается в размерах за счет отека и инфильтрации, ощущается болезненность при надавливании па ею кончик. Позднее боль появляется и при пальпации носа. Гиперемия кожи носа не распространяется за его пределы и не имеет характерных для рожистой эритемы признаков. По мере развития абсцесса в носу возникают боли распирающего или дергающего характера.
В начальном периоде заболевания флегмоной могут возникнуть трудности при дифференциальной диагностике ее с рожей. Как и при роже, начало флегмоны острое, иногда бурное, с повышением температуры до 39—40 °С. В области локализации флегмоны возникает сильная пульсирующая боль, наблюдаются припухлость, отек, покраснение кожи. При ощупывании мягких тканей определяется чрезвычайно плотная инфильтрация разлитого характера, позднее она смягчается и появляется флюктуация. Сильная боль в месте локализации флегмоны при пальпации и в покое, чрезмерно плотный характер инфильтрата позволяют, несмотря на яркую эритему, исключить диагноз рожистого воспаления.
Тромбофлебиты подкожных вен начинаются с боли по ходу сосудов пораженной конечности, в самой конечности, ее отека. Наблюдается ограниченная гиперемия кожи в виде пятен и полос лишь над пораженными венами. При пальпации вены плотные и болезненные. Температура обычно субфебрильная, интоксикция и явления регионрного лимфаденита отсутствуют.
Изменения кожи при облитерирующем атеросклерозе локализуются в области стоп и дистальных отделов голеней, где отмечается застойная гиперемия с характерным цианотичным оттенком или явления некроза. Воспаление кожи выражено лишь вокруг трофических язв и по перефрии некротизированных участков.
Среди кожных заболеваний дерматит особенно часто диагносцируется как рожа. Контактному дерматиту наряду с зудом, покраснением и отеком ожи присуще достаточно четкое ограничение воспалительного очага. В отличие от рожи на фоне эритематозной поверхности у больных дерматитом возникают разнообразные элементы -–узелки, пузырьки, чешуйки, корочки. Инфильтрация кожи выражена незначительно, отсутствуют интоксикация, регионарный лимфаденит.
При токсикодермии, как и при роже, возникновение местных проявлений болезни сопровождается высокой температурой и симтомами интоксикации. Различие заключается прежде всего в том, что местные изменения при токсикодермии весьма разнообразны. Эритема сочетается с другими высыпаниями, множественность которых наряду с данными анамнеза позволяет поставить правильный диагноз.
Острая экзема при ллокализации на лице при первом взгляде на больного напоминает рожу. При более тщательном осмотре выявляется полиморфизм поражениния: на фоне гиперемии кожи видны мелкие пузырьки, эрозированные участки, мокнутия, сухие корочки. Нет характерных для рожи инфильтрации кожи и регионарного лимфаденита, температуры и интоксикации.
Также рожу часто приходится дифференцировать от опоясывающего лишая. Четкое ограничение гиперемированого участка кожи, наличие везикулезных элементов, температуры и интоксикации придают этим двум заболеваниям сходные черты. В отличие от рожи опоясывающий лишай начинается с боли или чувства жжения по ходу нервныых стволов, с последующим возникновением эритемы и локализации ее по ходу ветвей того или иного нерва. Высыпания в виде пузырьков слишком мелки и многочисленны для буллезных форм рожи.
Среди больных, направленных в рожистое отделение, периодически выявляются страдающие разными формами глубоких васкулитов кожи, чаще всего—острой узловатой эритемой .
К числу более редких заболеваний, имеющих значение для дифференциальной диагностики рожи лица и ее последствий, следует отнести синдром Россолимо—Розенталя.
Из инфекционных заболеваний, протекающих с эритемами, лишь эризипелоид ошибочно диагностируется как рожа. За нее обычно принимают кожную форму болезни.
По данные литературы, из других инфекционных болезней дифференциальной диагностики с рожей требует лишь кожная форма сибирской язвы.
В начальном периоде рожи, до возникновения местных изменений, но уже при развившихся температурной реакции и интоксикации заболевание необходимо дифференцировать с гриппом, пищевой токсикоинфекцией (при наличии рвоты), менингитом (явления менингизма при тяжелом течении болезни). Лишь при рано развившемся регионарном лимфадените рожа может бытьл заподозрена как одна из его причин.
У больных рецидивирующей рожей данные анамнеза и наличие остаточных явлений и последствий предыдущих рецидивов (застойная гиперемия кожи, лимфостаз, слоновость) помогают определить дальнейшее направление диагностического поиска.
Анализ диагностических ошибок показал, что причиной их в подавляющем большинстве случаев был недостаточно полно собранный анамнез. Более широкое ознакомление с особенностями течения рожи позволит повысить качество дифференциальной диагностики этих заболеваний, особенно на ранних этапах их развития.(1)
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2019-08-04
Нарушение авторских прав и Нарушение персональных данных
Поиск по сайту:
Источник
У этого термина существуют и другие значения, см. Рожа.
Ро́жа, ро́жистое воспаление (от польск. róża, лат. erysipelas, греч. ἐρυσίπελας означает «красная кожа») — острое, нередко рецидивирующее инфекционное заболевание, вызываемое бета-гемолитическим стрептококком группы A. Проявляется покраснением участка кожи, обычно на голени или на лице, и сопровождается общей интоксикацией с повышением температуры. В большинстве случаев поддаётся излечению.
По распространенности в современной структуре инфекционной патологии рожа занимает 4-е место — после острых респираторных заболеваний, кишечных инфекций и вирусных гепатитов; особенно часто она регистрируется в старших возрастных группах. Примерно треть пациентов составляют больные рецидивирующей рожей, в основном женщины.
Внешние признаки[править | править код]
Инкубационный период длится от 3 до 5 дней. Начало болезни острое, внезапное. В первые сутки более выражены симптомы общей интоксикации (сильная головная боль, озноб, слабость, возможны тошнота, рвота, повышение температуры до 39—40 °C).
Эритематозная форма. Через 6—12 часов от начала заболевания появляется чувство жжения, боль распирающего характера, на коже — покраснение (эритема) и отёк в месте воспаления. Поражённый рожей участок чётко отделяется от здорового возвышенным резко болезненным валиком. Кожа в области очага горячая на ощупь, напряжена. Если есть мелкоточечные кровоизлияния, то говорят об эритематозно-геморрагической форме рожи.
При буллёзной роже на фоне эритемы в различные сроки после её появления образуются буллёзные элементы — пузыри, содержащие светлую прозрачную жидкость. Позднее они спадают, образуя плотные бурые корки, отторгающиеся через 2—3 недели. На месте пузырей могут образоваться эрозии и трофические язвы.
Все формы рожи сопровождаются поражением лимфатической системы — лимфаденитом, лимфангитом.
Первичная рожа чаще локализуется на лице, рецидивирующая — на нижних конечностях. Различают ранние (до 6 месяцев) и поздние (свыше 6 месяцев) рецидивы. Развитию их способствуют сопутствующие заболевания. Наибольшее значение имеют хронические воспалительные очаги, заболевания лимфатических и кровеносных сосудов нижних конечностей (флебит, тромбофлебит, варикозное расширение вен), заболевания с выраженным аллергическим компонентом (бронхиальная астма, аллергический ринит), заболевания кожи (микозы, периферические язвы). Рецидивы возникают и в результате действия неблагоприятных профессиональных факторов.
Длительность заболевания: местные проявления эритематозной рожи проходят к 5-му — 8-му дню болезни, при других формах могут держаться более 10—14 дней. Остаточные проявления рожи — пигментация, шелушение, пастозность кожи, наличие сухих плотных корок на месте буллёзных элементов. Возможно развитие лимфостаза, приводящее к слоновости конечностей.
Возбудители[править | править код]
Рожа — широко распространённая стрептококковая инфекция мягких тканей. Рожистое воспаление может вызвать любой серовар бета-гемолитического стрептококка группы A. Стрептококки относительно устойчивы к условиям внешней среды. Спорадический рост заболеваемости наблюдается в летне-осенний период, входными воротами инфекции служат мелкие травмы, ссадины, потёртости.
Источником инфекции является больной любой формой стрептококковой инфекции или стрептококконоситель. Отмечается особая избирательная восприимчивость или предрасположенность к роже. Некоторые люди болеют многократно, так как формирующийся иммунитет нестойкий. Проникают стрептококки в организм через небольшие повреждения кожи и слизистых. Возможно экзогенное инфицирование (загрязненные инструменты, перевязочный материал), а также из хронических стрептококковых очагов инфекции (например, у больных с хроническим тонзиллитом). При этом решающее значение имеет состояние реактивности организма, обусловливающее широкие колебания восприимчивости к инфекционным возбудителям, в частности к стрептококкам.
Стрептококки и их токсины, всасываясь, в месте внедрения вызывают развитие воспалительного процесса, который проявляется отёком, эритемой, клеточной инфильтрацией кожи и подкожной клетчатки. При этом часто отмечается ломкость сосудов, приводящая к точечным кровоизлияниям.
В возникновении рецидивов рожи на одном и том же месте имеют значение аллергическая перестройка и сенсибилизация кожи к гемолитическому стрептококку. Снижение общей резистентности организма способствует присоединению сопутствующей микробной флоры, прогрессированию процесса и осложнению рожи. Однако в последние годы выяснено, что важную роль в патогенезе рожи у перенесших первичную и особенно повторную и рецидивирующую рожу имеет стафилококковая флора, что необходимо учитывать при назначении лечения.
Воспалительный процесс может быть на любом участке тела, но чаще локализуется на коже лица и голенях. На слизистых оболочках рожистое воспаление бывает редко.
Классификация[править | править код]
Современная клиническая классификация рожи предусматривает выделение следующих форм болезни.
- По характеру местных поражений:
- эритематозная;
- эритематозно-буллёзная;
- эритематозно-геморрагическая;
- буллёзно-геморрагическая.
- По степени интоксикации (тяжести течения):
- лёгкая;
- средней тяжести;
- тяжёлая.
- По кратности течения:
- первичная;
- повторная;
- рецидивирующая (часто и редко, рано и поздно).
- По распространённости местных проявлений:
- локализованная;
- распространённая;
- блуждающая (ползучая, мигрирующая);
- метастатическая.
Дифференциальная диагностика[править | править код]
Рожу дифференцируют от многих инфекционных, хирургических, кожных и внутренних заболеваний: эризипелоида, сибирской язвы, абсцесса, флегмоны, панариция, флебитов и тромбофлебитов, облитерирующего эндартериита с трофическими нарушениями, экземы, дерматита, токсикодермии и других кожных заболеваний, системной красной волчанки, склеродермии, болезни Лайма (боррелиоз) и др.
При постановке клинического диагноза рожи принимают во внимание острое начало заболевания с лихорадкой и другими проявлениями интоксикации, чаще опережающими возникновение типичных местных явлений (в ряде случаев возникающими одновременно с ними), характерную локализацию местных воспалительных реакций (нижние конечности, лицо, реже — другие области кожных покровов), развитие регионарного лимфаденита, отсутствие выраженных болей в покое.
Клиническая картина[править | править код]
Инкубационный период может быть установлен лишь при посттравматической роже, в этих случаях он продолжается от нескольких часов до 3—5 дней. Более чем в 90 % случаев рожа начинается остро, больные указывают не только день, но и час её возникновения.
Общетоксический синдром предшествует локальным изменениям. Быстрый подъём температуры сопровождается ознобом, нередко сотрясающим. Выявляются выраженные признаки интоксикации — головные боли, головокружение, слабость, тошнота, возможна рвота. В тяжёлых случаях могут быть судороги и бред. Через 10—20 часов от начала болезни появляются местные симптомы.
Сначала больные испытывают на ограниченных участках зуд, чувство потения, стягивание кожи. Затем в этих местах появляются припухлость, боль, соответствующие развитию регионарного лимфаденита, иногда с лимфостазом (на внутренней стороне бедра). Боли больше всего выражены при роже волосистой части головы. Довольно часто возникают боли в области регионарных лимфатических узлов, усиливающиеся при движении. Затем появляется покраснение кожи (эритема) с отёком.
На поражённом участке формируется пятно яркой гиперемии с чёткими неровными границами в виде «языков пламени» или «географической карты», отёком, уплотнением кожи. Очаг горячий и слегка болезненный на ощупь. При расстройствах лимфообращения гиперемия имеет цианотичный оттенок, при трофических нарушениях дермы с лимфовенозной недостаточностью — буроватый. После надавливания пальцами на область эритемы краснота под ними исчезает на 1—2 с. Из-за растяжения эпидермиса эритема лоснится, по её краям кожа несколько приподнята в виде периферического инфильтрационного валика. Одновременно в большинстве случаев, особенно при первичной или повторной роже, наблюдают явления регионарного лимфаденита: уплотнение лимфатических узлов, их болезненность при пальпации, ограничение подвижности. У многих больных проявляется сопутствующий лимфангит в виде узкой бледно-розовой полоски на коже, соединяющей эритему с регионарной группой лимфатических узлов.
Со стороны внутренних органов можно наблюдать приглушённость сердечных тонов, тахикардию, артериальную гипотензию. В редких случаях появляются менингеальные симптомы.
После начала лечения, лихорадка, различная по высоте и характеру температурной кривой, и другие проявления токсикоза обычно сохраняются 5—7 дней, а иногда и несколько дольше. При снижении температуры тела наступает период реконвалесценции. Обратное развитие местных воспалительных реакций возникает после нормализации температуры тела: эритема бледнеет, её границы становятся нечёткими, исчезает краевой инфильтрационный валик. Спадает отёк, уменьшаются и проходят явления регионарного лимфаденита. После исчезновения гиперемии наблюдают мелкочешуйчатое шелушение кожи. Местные проявления рожи исчезают к 10-му — 14-му дню болезни, могут длительно сохраняться пастозность и пигментация кожи. В некоторых случаях регионарный лимфаденит и инфильтрация кожи сохраняются долго, что свидетельствует о риске раннего рецидива рожи. Длительное сохранение стойкого отёка — признак формирования лимфостаза. Приведённая клиническая характеристика свойственна эритематозной роже.
Без лечения процесс быстро прогрессирует, возникают так называемые ползучие или метастатические формы. При этом возникают осложнения септического характера.
Появление на фоне бляшки пузырей, заполненных серозно-желтоватым содержимым, характеризует развитие эритематозно-буллёзной формы болезни. Размеры пузырей могут быть от очень мелких до крупных сливных. После подсыхания пузырей остаются плотные корки. Для эритематозно-геморрагической формы характерно появление точечных или более обширных кровоизлияний. Буллёзные и особенно геморрагические формы характеризуются преимущественной тяжестью течения, чаще приводят к стойкому лимфостазу.
Клиника ранних и поздних рецидивов рожи в основном та же, что и первичной. Особенностью часто рецидивирующей формы является слабая выраженность общетоксического синдрома: температура 37,5—38,5 °C в течение 1—2 дней с весьма умеренными симптомами интоксикации, жирная эритема без отёка, слабо отграниченная от окружающей кожи. Возникновению рецидивирующей формы болезни способствуют сопутствующие заболевания (хроническая венозная недостаточность, лимфостазы, сахарный диабет, хронические очаги стрептококковой инфекции), а также неблагоприятные профессиональные условия (необходимость многочасового стояния, переохлаждение) и пожилой возраст.
К наиболее частым осложнениям рожи относятся язвы, некрозы, абсцессы, флегмоны, а также нарушения лимфообращения, приводящие к лимфостазу, в редких случаях — пневмония и сепсис. Вследствие лимфовенозной недостаточности, прогрессирующей при каждом новом рецидиве заболевания (особенно у больных часто рецидивирующей рожей), в 10—15 % случаев формируются последствия рожи в виде лимфостаза (лимфедемы) и слоновости (фибредемы). При длительном течении слоновости развиваются гиперкератоз, пигментация кожи, папилломы, язвы, экзема, лимфорея.
Особый и очень тяжёлый случай представляет собой возникновение рожи у новорождённых и детей первого года жизни. У новорождённых рожа чаще локализуется в области пупка. Процесс в течение 1—2 суток распространяется на нижние конечности, ягодицы, спину и всё туловище. Быстро нарастают интоксикация и лихорадка, могут быть судороги. Нередко возникает сепсис. Летальность крайне высока.
Лечение[править | править код]
Медикаментозное лечение[править | править код]
Гемолитические стрептококки в настоящее время сохраняют высокую чувствительность к пенициллиновым антибиотикам, сульфаниламидам и нитрофуранам.
Наиболее эффективные антибиотики (внутрь, инъекции) — эритромицин, олеандомицин, пенициллины (например: «ампициллина тригидрат»), клиндамицин в обычных дозировках в течение 5—7 дней.
Очень эффективно назначение сочетания препаратов разных групп, например фуразолидона и феноксиметилпенициллина перорально.
После начала лечения быстро наступает улучшение, падает температура тела. Пограничный валик в зоне поражения бледнеет и исчезает через 1—3 дня.
Бисептол (сульфатон) назначают на 7—10 дней.
Местно, при поверхностных стрептококковых процессах, раневой или ожоговой инфекции назначают энтеросептол в виде присыпок, мази из измельчённых таблеток, мазь эритромициновую.
Одновременно назначают антигистаминные препараты, нестероидные противовоспалительные препараты, однако они могут несколько снижать эффективность лечения.
Химиотерапию тяжёлых форм заболевания дополняют витаминами и биостимуляторами (метилурацил, пентоксил, левамизол), в ряде случаев показаны плацентарный гамма-глобулин, переливание крови и плазмы.
При рецидивирующей роже в целях повышения неспецифической резистентности рекомендуется ретаболил в/м 2 раза по 50 мг через 2—3 недели, продигиозан. Из пероральных препаратов — метилурацил 2—3 г/сутки, пентоксил 0,8—0,9 г/сутки, витамины, общеукрепляющие средства.
Физиотерапия[править | править код]
При эритематозной роже могут назначаться физиотерапевтические процедуры, в частности ультрафиолетовое облучение (которое, однако, иногда нецелесообразно, так как возможно развитие осложнений и рецидивов[источник не указан 888 дней]), действующее на бактерии бактериостатически.
В терапии рецидивирующей рожи рекомендуется физиолечение (местно УВЧ, кварц, лазер). При остром процессе хороший эффект получен при сочетании антибактериальной терапии с криотерапией (кратковременное замораживание поверхностных слоёв кожи струей хлорэтила до побеления).
Хирургическое лечение[править | править код]
Хирургическое вмешательство является основным методом лечения при буллёзной форме рожи, а также при гнойно-некротических осложнениях. Производится вскрытие булл с эвакуацией патологической жидкости и дренированием. При наличии гнойных очагов выполняется их радикальная хирургическая обработка с последующей кожной пластикой раневого дефекта. Больной подлежит госпитализации в гнойное хирургическое отделение.
При лечении пациентов с буллёзными формами рожи местно используют антисептические средства, например раствор фурацилина 1:5000. Повязки же с бальзамом А. В. Вишневского, ихтиоловой мазью, популярные в народе, в данном случае противопоказаны, так как усиливают экссудацию и замедляют процессы заживления.
При эритематозной роже нет необходимости хирургического вмешательства и во многих случаях лечение проводится амбулаторно.
Профилактика[править | править код]
Иммунотерапия при роже не разработана.
Необходимо следить за чистотой кожных покровов. Первичная обработка ран, трещин, лечение гнойничковых заболеваний, строгое соблюдение асептики при медицинских манипуляциях служат средствами предупреждения рожи.
Эмпирические и народные методы[править | править код]
В силу распространённости патологии, давней истории заболевания и относительной устойчивости рожи к традиционным методам терапии в доантибиотиковую эру в различные времена появлялось множество народных методов лечения рожи (обёртывание поражённого участка красной тканью) и эмпирических медицинских методов (обкалывание рожистого участка солями ртути)[3]. Эти методы не давали эффекта и обычно наносили большой вред здоровью пациента. В настоящее время, в связи со снижением общего уровня медико-санитарной грамотности, возможны случаи возвращения к подобным эмпирическим методам терапии рожистых больных до обращения к врачу, что следует учитывать в практике.
Прогноз[править | править код]
За исключением пациентов первого года жизни, прогноз заболевания условно благоприятный: при адекватном своевременном лечении высока вероятность полного излечения и восстановления трудоспособности. В ряде случаев (до трети) возможно формирование рецидивирующих форм заболевания, которые значительно хуже поддаются лечению.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Проф. И. К. Розенберг. Инфекционные болезни. Л., 1938
Литература[править | править код]
- Черкасов В. Л. Рожа. — Л.: Медицина, 1986.
- Гальперин Э. А. и Рыскинд Р.Р. Рожа. — М., 1976.
- Кортев А. И., Расковалов М. Г., Дроздов В. Н. Рожа. — Кемерово, 1977.
- Фролов В. М. и Рычнев В. Е. Патогенез и диагностика рожистой инфекции. — Воронеж, 1986.
- В. И. Покровский. Инфекционные болезни и эпидемиология. — 2007.
Ссылки[править | править код]
- Клиника рожи Фото и описания случаев рожистого воспаления в «Буднях дерматолога».
- Опыт применения активной хирургической тактики при лечении тяжёлых форм рожи в Санкт-Петербургском Центре по лечению хирургических инфекций, 1994—1998.
- Erysipelas Overview Health in Plain English — with pictures.
Источник
