Признаки при воспалении легких у 2 летних детей

Простудные заболевания у детей довольно часто осложняются воспалением легких, которое трудно обнаружить и лечить. Эта тяжелая патология может быть разной, все зависит от того, какую область воспаления она охватывает.
Малыши до трех лет обычно страдают от сложной формы пневмонии, протекающей нетипично. При таком недуге ребенок не может выкашлять мокроту и точно сказать, где именно у него болит. Чтобы избежать негативных последствий болезни важно выявить заранее воспаление легких. Симптомы у детей 2 лет, как правило, сильнее выражены, чем у школьников.
Причины воспаления легочной ткани
Чаще всего у маленьких детей пневмония возникает из-за ослабления иммунной системы на фоне стрессов либо переохлаждения. Обычная простуда и ОРВИ могут стать толчком к распространению этой болезни. Если родители заподозрили воспаление легких у ребенка 2 лет, симптомы, методы лечения и вовремя проведенная диагностика помогут вылечить недуг.
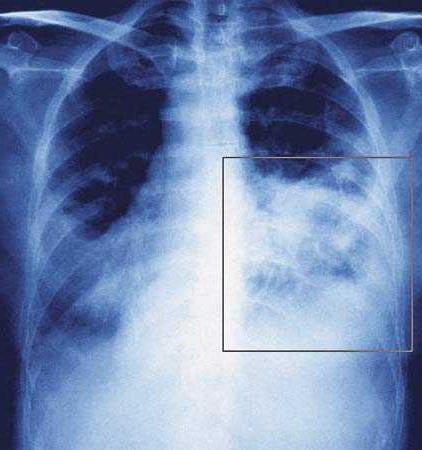
Основными возбудителями этого острого заболевания дыхательной системы у малыша до 5 лет могут стать некоторые бактерии, например, клебсиелла. Этот палочковый микроорганизм передается в основном фекально-оральным, контактным, а иногда и пищевым путем. Происходит размножение клебсиеллы в кишечнике. В группе риска находятся младенцы и недоношенные дети. Ее обнаруживают в кале малыша при сдаче анализов, при этом стул у ребенка становится желто-зеленым и пенистым с частицами непереваренной еды.
Когда эта бактерия поражает дыхательные пути, у больного происходит повышение температуры до 41 градуса и появляются болевые ощущения в груди. Причем клебсиелла имеет устойчивость ко многим антибиотикам, поэтому трудно лечить вызванное этим микроорганизмом воспаление легких у ребенка 2 лет. Симптомы попадания в организм малыша бактерии следующие: потеря веса и аппетита, возникновение резкого запаха кала, лихорадка. Еще у ребенка может активно выделяться мокрота с кровянистыми прожилками и неприятным запахом. Такой микроорганизм представляет опасность для новорожденных, поскольку способен спровоцировать развитие пиелонефрита, менингита, абсцессов и других опасных патологий.
Кроме этого, привести к воспалению легких может стафилококк, который находится в микрофлоре слизистой, не причиняя вреда, но при снижении защитных функций организма он начинает активно размножаться.
Пневмонию у маленьких детей могут вызывать еще хламидии. Проявляются такие микроорганизмы серьезными патологиями дыхательных органов. При их появлении у ребенка возникает сухой кашель, общее самочувствие остается нормальным. Своевременно проведенная терапия позволяет избавиться от хламидий за 2 недели. В запущенных случаях эти микроорганизмы приводят к появлению рвоты, посинению кожи и учащенному глубокому дыханию.
При проникновении в организм хламидий возникает конъюнктивит. Еще на раннем этапе заболевания появляются такие признаки, как:
- боль в горле;
- насморк;
- сухой кашель;
- гайморит;
- температурные перепады.
Когда эти микроорганизмы обнаруживают у грудного ребенка, обследование и терапевтический курс придется пройти и матери, поскольку инфицирование в таком случае, вероятнее всего, произошло внутриутробно. Лечение хламидий требует комплексного подхода, включая физиотерапевтические процедуры, прием общеукрепляющих лекарственных средств и антибиотиков.
Микоплазма тоже нередко приводит к возникновению пневмонии у маленьких детей. Такие одноклеточные организмы живут за счет здоровых клеток. Они поражают дыхательные пути, а иногда и органы мочеполовой системы.
Эти типы возбудителей воспаления легких у малышей 2—3 лет встречаются чаще всего, хотя и не являются единственными. Пневмония бывает смешанная, вирусная, спровоцированная простейшими микроорганизмами или гельминтами, бактериальная, грибковая.

Воспаление легких у ребенка 2 лет: симптомы и первые признаки
Далеко не сразу можно поставить правильный диагноз. Постепенно начинают развиваться, когда обнаружено воспаление легких у ребенка 2 лет и старше, симптомы. И определить появление данной патологии сразу не так просто. Маленький пациент не в состоянии самостоятельно оценить степень болевых ощущений, в отличие от взрослого. У детей труднее выявить начало развития заболевания. Тяжело установить, чувствовал малыш недавно головную боль, недомогание, озноб, слабость при такой коварной патологии, как воспаление легких. Основные симптомы у детей 2 лет на ранних этапах формирования болезни сводятся обычно к тому, что:
- Малыш вялый и все время капризничает.
- При простуде через несколько дней происходит повышение температуры.
- Возникает кашель.
- Одна часть грудной клетки при дыхании сильно отстает.
- Появляется учащенное поверхностное дыхание.
Если у малыша пропал аппетит, он часто потеет, спит постоянно на одном боку, то, скорее всего, у него воспаление легких. У ребенка 2 лет симптомы, как правило, более выражены, поэтому любые изменения в его поведении должны насторожить родителей. Необходимо при подозрениях на пневмонию срочно обращаться к врачу, ведь эта болезнь способна привести к трагедии. Лишь при правильно поставленном диагнозе можно говорить о полном выздоровлении и предотвращении осложнений после воспалительного процесса в легких.
Воспаление легких: симптомы у детей 2 лет
При таком заболевании могут появиться признаки других респираторных инфекций, например, першение в горле, чихание, насморк. Кашель при пневмонии бывает тяжелым, поверхностным, влажным либо сухим, а в некоторых ситуациях он и вовсе отсутствует. Мокрота начинает выделяться, только если воспаление перешло на бронхи.
Когда обнаружено воспаление легких, симптомы у детей 2—3 лет следующие:
- Нарушение частоты и ритма дыхания.
- Побледнение и цианоз носогубного треугольника.
- Потеря аппетита и отвращение к пище.
- Плаксивость и усталость.
- Хрипы из легких и другие посторонние звуки.
- Расширение ноздрей во время дыхания.
У малыша с таким недугом наблюдается учащенное и поверхностное дыхание. Помогают выявить воспаление легких симптомы. У детей 2 лет признаки можно заметить при внешнем осмотре тела. Следует прежде всего обратить внимание на грудную клетку, поскольку пораженное легкое отстает при дыхании от общего ритма.

Как лечить воспаление у маленьких пациентов?
Важно вовремя диагностировать болезнь и назначить эффективную терапию, чтобы избежать осложнений. Первым делом врач определяет нуждается ли ребенок в госпитализации или нет, а потом уже назначает комплекс процедур и лекарственных препаратов. Но в большинстве случаев лечение детей до 3 лет осуществляется в стационаре, поскольку требуется ежедневный контроль и, при необходимости, оказание экстренной помощи. Еще под постоянным наблюдением должны быть малыши с рахитом, ослабленным иммунитетом и хроническими дыхательными заболеваниями.
Как уже известно, позволяют обнаружить воспаление легких симптомы. У детей 2 лет лечение заключается в приеме антибиотиков. Это: «Сульфаметоксазол», «Амоксициллин», цефалоспорины («Зефтера»), макролиды («Кларитромицин) и фторхинолоны («Моксифлоксацин», «Левофлоксацин» и др.). Эмпирическое лечение врачи проводят, пока не получат результаты бакисследования.
В том случае, если состояние маленького пациента в течение двух дней не улучшается, назначается новое лекарственное средство. Когда болезнь вызвана вирусными инфекциями антибиотики не приносят желаемого результата, поэтому назначают противовирусные препараты: интерфероны, «Озельтамивир». Если пневмония спровоцирована грибком, то обязательно применяют такие средства, как «Дифлюкан», «Флуканозол» и другие аналогичные препараты.
Когда у ребенка наблюдается выраженная гипоксия, то его переводят на ИВЛ-аппараты в реанимационное отделение. При обезвоживании выполняют оральную регидратацию солевыми растворами, а еще, возможно, использование инфузий.
Для лечения пневмонии применяют жаропонижающие, муколитики, противовоспалительные и отхаркивающие препараты, а также бронходиляторы.

Симптоматическое лечение воспалительного процесса в легких предполагает проведение физиотерапевтических процедур, дыхательной гимнастики, дренажного массажа, ультрафиолетового облучения и выполнение физкультуры. Помимо этого, врачи рекомендуют употреблять пробиотики, чтобы нормализовать микрофлору кишечника, а также сорбенты для вывода ядовитых веществ из организма. При пневмонии еще делают ингаляции небулайзером, применяют иммуномодуляторы и витамины.
Диагностические процедуры
Распознать помогут воспаление легких у ребенка 2 лет симптомы. Диагностика этого заболевания выполняется только врачом. Причем в некоторых случаях обнаружить эту болезнь достаточно трудно. Ведь прикорневую пневмонию даже на рентгеновском снимке не всегда можно увидеть. Вот почему, если родители предполагают, что у малыша именно этот недуг, должны настоять на проведении более тщательного осмотра.
Помогут обнаружить воспаление легких у ребенка 2 лет симптомы, методы диагностики при этом направлены на выполнение полного обследования:
- Рентген легких.
- Биохимические исследования.
- Анализ крови.
- Опрос родителей и ребенка.
- Простукивание грудной клетки.
У малышей до года эта патология способна быстро развиваться, поэтому в их случае нельзя медлить, если появилось частое дыхание и поднялась температура.

Как вылечить болезнь дыхательных путей народными средствами?
Если длительное время не проходит воспаление легких у ребенка 2 лет, симптомы заболевания только нарастают, необходимо основную терапию сочетать с народной медициной. Но прежде чем прибегнуть к приему таких средств, надо обязательно проконсультироваться с доктором.
Когда пневмония сопровождается сильным кашлем, поможет отхаркивающее средство, приготовленное из натуральных продуктов. Чтобы улучшить отхождение мокроты следует выжать сок белокочанной капусты, и добавить в него немного меда. Так, в 100 грамм жидкости разводится 1 чайная ложка пчелиного продукта. Малышу давать полученное лекарство нужно несколько раз в сутки по 10 грамм сразу после приема пищи.
Помогает бороться с воспалением легких травяной отвар. Для его приготовления понадобятся: душица, дягиль, зверобой, лаванда. Все эти компоненты берутся в равной пропорции, перемешиваются и заливаются водой. После этого смесь кипятят не менее 20 минут. Чтобы усилить лечебные свойства отвара, необходимо добавить в него настойки калины и коры дуба. Настаивают смесь в течение 2 часов. Малышам готовый отвар дают по чайной ложке 3 раза в сутки.
При лечении пневмонии хорошо себя зарекомендовали ингаляции с использованием различных эфирных масел: кориандра, эвкалиптового, пихтового и базилика. Выполнять подобные процедуры следует утром и вечером, причем длительность каждой должна составлять около 5—10 минут.
Достаточно эффективным методом лечения воспаления легких является компресс, накладываемый на верхнюю часть спины малыша. Сначала делается смесь из меда, камфорного масла и спирта. Затем берется кусок ткани и пропитывается в полученной смеси, после чего лоскут прикладывается в указанное место. Ребенка желательно укутать теплым одеялом и оставить компресс на всю ночь.
Для борьбы с этим коварным недугом в народной медицине часто используют мед с редькой. Корнеплод разрезают на две половинки, при этом верхняя часть должна быть меньше по размерам. С большой половинки убирается вся мякоть, наполняется медом и прикрывается маленькой частью. После того как смесь настоится, ее можно давать малышу несколько раз в день. Ежедневно следует готовить новую порцию такого лекарства. Нежелательно принимать это средство больше 5 дней.

Осложнения пневмонии
В запущенных случаях в воспалительный процесс может быть вовлечена плевра, из-за чего малыш начинает жаловаться на сильные болевые ощущения в грудной клетке. Когда такое происходит, к плевриту часто добавляется круп со специфической сыпью, что приводит к поражению целого участка легкого. Но самым опасным осложнением является легочная деструкция, которая приводит в большинстве случаев к смерти.
Запоздалая или неправильная терапия воспаления легких нередко приводит к сердечно-сосудистой недостаточности, особенно часто подобный недуг встречается у детей 2 лет. Происходит это при сильном воспалении и долгой интоксикации организма.
Как ухаживать за больными детьми?
Когда врачи диагностировали воспаление легких у ребенка, симптомы которого были расссмотрены выше, надо обеспечить ему уютную и благоприятную обстановку. Вдобавок ко всему, малышу необходим полный покой. В этот период следует добавить в рацион побольше овощей и фруктов. Чтобы избежать обезвоживания, вызванного болезнью, надо обязательно обеспечить обильное питье ребенку.

Профилактические меры
Помогают выявить воспаление легких у ребенка 2 лет симптомы, профилактика же позволяет избежать возникновения этого недуга. Предупреждение пневмонии является ключевым условием снижения смертности детей. Профилактика заключается в закаливании малыша, грудном вскармливании, борьбе с запыленностью и загазованностью в помещении, занятиях спортом.
Важно оградить ребенка от пассивного курения и соблюдать базовые нормы личной гигиены. Еще следует быстро реагировать на любые признаки недомогания. В случае когда любимое чадо слишком часто и долго болеет воспалением легких, лучше не рисковать и сделать прививку. Разумеется, она не сможет защитить от всех возбудителей заболевания, зато сформирует стойкую защиту к стрептококку и пневмококку.
Продолжительность болезни
Если патология протекает без осложнений, то ребенок пойдет на поправку при правильном лечении через 10 дней. Иногда медики настаивают на том, чтобы лекарства применяли в течение 2 недель для закрепления результата. Если спустя это время, признаки болезни не исчезли, и состояние ребенка не улучшилось, то лечебную схему стоит менять и использовать антибиотики новой группы.
Нельзя заниматься самолечением или запускать болезнь. Необходимо внимательно наблюдать за состоянием малыша. Конечно, улучшение наступает не сразу, но если никаких изменений через несколько дней нет, лучше повторно обратиться к врачам.
Источник
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фридлендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-синтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенологических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокоррегирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфокамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеинат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОРВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Источник…
Источник
