Причины воспаления почки у женщин


Воспаление почек или острый нефрит — общий термин, используемый для описания воспаления клубочков, канальцев или интерстициальной ткани в почках. Данный процесс сопровождается отечностью и повышением температуры организма, что свидетельствует о борьбе иммунитета с патогенами.
В области инфицирования кровяные клетки базофилы производят гистамин. Данное биологически активное вещество расширяет сосуды, привлекает к очагу воспаления иммунные клетки (нейтрофилы, макрофаги, эозинофильные гранулоциты, лимфоциты), которые активно поглощают патогены. Воспаление заканчивается, когда происходит заживление тканей, и эозинофилы начинают производить в достаточном количестве гистаминазу ― фермент, расщепляющий гистамин.
Почки ― наиболее подверженный инфицированию орган, что связано с возможностью проникновения бактерий и вирусов как нисходящим, так и восходящим путем. Воспаление почек у женщин выявляется в 5 раз чаще мужчин, поскольку женская уретра короче и шире мужской и располагается в непосредственной близости с влагалищем и анальным отверстием.
Воспаление почек может возникать по физическим (охлаждение, травмы), химическим (щелочи, кислоты, медикаментозные препараты) и биологическим (бактерии, вирусы, иммунокомлексы) причинам. Чаще всего острый нефрит развивается как осложнение других болезней, таких как почечная недостаточность, нефролитиаз, цистит.
В некоторых случаях заболевание является ответом иммунной системы на раздражитель. Употребление определенных лекарственных или наркотических средств, а также проникновение инфекции в организм может вызвать иммунный ответ и стимулировать продуцирование антител для его защиты. Однако некоторые из этих антител могут нанести ущерб почкам, приводя к воспалению и рубцеванию клубочковых фильтров.
Острое ― адекватная реакция организма на патогенные изменения, длится от пары часов до нескольких дней. Появляется вследствие механических повреждений, ран, травм, инфекций и имеет яркие симптомы.
Хроническое ― патологическое явление, протекающее скрыто, при котором выделяют обострения (количество инфекций увеличивается, появляются явные симптомы) и ремиссии (уменьшение числа микроорганизмов). Иммунная система не может полностью избавиться от патогена в связи с толерантностью к генетически чужеродным объектам (нормальной микрофлоре). Хронический нефрит может длится на протяжении нескольких лет, возникает при запущенной острой форме или развивается с детства.

Процесс нефрита состоит из трех стадий:
Альтерация ― патогенный раздражитель повреждает ткань, лизосомы погибших клеток выделяют ферменты, нарушающие метаболизм. В зоне воспаления начинают накапливаться продукты обмена, возникает ацидоз (повышенная кислотность ткани).
Экссудация ― увеличение проницаемости сосудов, вывод плазмы и иммунных клеток (лейкоциты, макрофаги) к пораженному органу.
Пролиферация ― восстановление ткани и ее функций. Возбудителями нефрита являются кишечная палочка, гонококки, стрептококки.
Почка состоит из почечной ткани ― паренхимы и чашечно-лоханочной системы. Структурной единицей органа является нефрон, который состоит из клубочка, капсулы и системы канальцев. В зависимости от локализации очага воспаления выделяют несколько заболеваний.
Пиелит ― поражение слизистой почечной лоханки. Возбудителем заболевания является кишечная палочка и стрептококки, может возникнуть как осложнение кишечных инфекций, ангины, скарлатины. При острой форме болезни микроорганизмы могут распространиться на другие части почки и привести к пиелонефриту.
Пиелонефрит ― воспаление почек, при котором диагностируется поражение чашечно-лоханочной системы и почечной ткани. Возбудители ― кишечная палочка, протей, энтерококки. При обострениях заболевания постепенно гибнут участки тканей, на их месте образуется рубец, паренхима перестает функционировать, что ведет к возникновению хронической почечной недостаточности.
У женщин пиелонефрит выявлен в 2-5 раз чаще мужчин, что связано с особенностями строения уретры и гормональными перестройками организма. Заболевание встречается у девушек от 18 до 30 лет в начале интимной жизни, беременности или после родов. Главной причиной является нарушение оттока мочи, цистит, переохлаждения, нарушения работы иммунной системы.
Гломерулонефрит ― воспаление почечных клубочков и канальцев. Причиной развития заболевания являются нарушения системы иммунного ответа. Антитела и антигены скапливаются в клубочках, ухудшая кровоток и процесс формирования первичной мочи. Данное заболевание наблюдается после ангины, скарлатины, кори, ветрянки, ОРВИ.
Интерстициальный нефрит ― воспалительный процесс в канальцах нефрона и интерстиции (пространство между основными структурами почки). Возникает вследствие инфекционного поражения или интоксикации лекарственными препаратами.
Подагра ― болезненная форма артрита, вызванная высоким содержанием мочевой кислоты в крови. Лечение заболевания подразумевает изменение образа жизни и постоянное употребление лекарственных средств. Подагра является редкой причиной почечной недостаточности, причем мочевая кислота в крови может образовывать кристаллы, которые осаждаются в почках и вызывают конкременты.
Основные типы воспаления почек:
Основными симптомами воспалительного процесса в организме являются:
- ломкость тела, боль в мышцах ― возникает в результате избытка ионов калия и водорода, раздражения нервных окончаний при действии цитокинов (специфические белки, выделяемые иммунными клетками);
- отеки ― прилив плазмы и лейкоцитов к очагу воспаления способствует диссоциации соли, что закупоривает лимфатические сосуды и повышает осмотическое давление;
- гипертермия ― повышение температуры в результате увеличения интенсивности обмена веществ и прилива артериальной крови к месту воспаления;
- никтурия ― частые ночные позывы к мочеиспусканию;
- общее ухудшение состояния, усталость;
- снижение аппетита, тошнота.
При пиелонефрите отмечаются тянущие боли в области поясницы, урина становится мутной и имеет неприятный запах. Отличительным симптомом гломерулонефрита является снижение фильтрационной функции почек, вследствие чего наблюдается уменьшение количества суточной мочи, кровяные выделения.
Воспаление выматывает организм, поэтому после терапии рекомендуется посещение санаторно-курортных комплексов.

При появлении первых симптомов воспалительного процесса в почках необходимо обратиться к нефрологу для установления диагноза. Врач составит клиническую картину заболевания и отправит пациента на анализы крови, мочи и ультразвуковое исследование.
Нефролог проведет первичный осмотр и проверит симптом Пастренацкого ― признак заболевания почек, подтверждающийся болезненными ощущениями при поколачивании ребром ладони по пояснице.
Пациенту потребуется сдать несколько анализов мочи. Общий и биохимический позволят выявить повышенное число лейкоцитов, белков, изменения СОЭ (скорость оседания эритроцитов), что свидетельствует о воспалении в организме.
Анализ мочи по Зимницкому дает возможность определить суточный, дневной и ночной диурез. Урина собирается в течение дня в восемь баночек каждые 3 часа. Лабораторное исследование на бактериологический посев позволяет выявить возбудителя воспаления и подобрать лекарственный препарат, к которому инфекция будет чувствительна.
Биохимический анализ крови дает возможность обнаружить СРБ ― С-реактивный белок, синтезируемый печенью, чем выше его содержание, тем больше вероятность наличия в организме инфекции, опухоли. Также повышенное содержание СРБ может возникнуть после приема некоторых лекарственных средств или в послеоперационный период.
Еще один результат, свидетельствующий о воспалении ― НЖМ ― соотношение незаменимых жирных кислот. В организме человека присутствуют Омега-3, Омега-6 и Омега-9. Увеличенное количество последних двух способствует увеличению воспалительного процесса.
Аппаратным методом диагностики нефритов является УЗИ, по результатам которого можно обнаружить расширение чашечно-лоханочной системы, опущение или увеличение органа, изменение структуры почек.
Хронические заболевания протекают скрыто, поэтому часто не диагностируются на ранних стадиях.

Лечение проводится в стационарных отделениях областных или городских больниц: важно соблюдать постельный режим, специальную диету и прием медикаментозных средств.
Диета при воспалении почки назначается под номером 7-а и подразумевает исключение белковой пищи, жаренного, копченого, консервированных продуктов, газированных напитков. Разрешается употреблять овощи, приготовленные на пару, крупы, сухофрукты, творог. По мере выздоровления рацион увеличивается.
Среди лекарственных препаратов применяются иммунные супрессоры, которые снижают агрессивность иммунитета к клеткам, жаропонижающие таблетки ― Ибупрофен, Аспирин, иммуностимуляторы ― Имуран, Циклофосфамидон, витамины ― В, С, Р.
Противовирусные средства (Арбидол, Ремантадин) и антибиотики (Цибролет, Ампиокс) используется в случаях, когда организм уже бессилен в борьбе с антигенами. Курс должен составлять не менее 2-3 недель.
В тяжелых случаях врач назначает нефропексию ― операция по фиксации почек к забрюшинным тканям, цистоскопию ― удаление конкрементов, опухолей, рубцов с почек. После выписки из больницы врачи рекомендуют посещать санаторно-курортные учреждения.
Часто для лечения воспалений используются народные средства. К ним относятся обильное питье, особенно морковных соков и морсов на основе клюквы и брусники. Врачи рекомендуют пить отвары и настои из трав и растений, обладающих мочегонным и противовоспалительным действием: березовые почки, цветки ромашки и липы, плоды шиповника и можжевельника, листья шалфея, корень солодки.

При несвоевременном лечении почек могут возникнуть осложнения, связанные с распространением кишечной палочки в близко расположенные органы (матка, влагалище, мочевой пузырь, надпочечники, толстый кишечник), что ведет к гнойному воспалению, новым болезням, хроническим формам.
При игнорировании симптомов может развиться острая почечная недостаточность, паранефрит, гипертония, нарушения водного обмена, карбункула, абсцесс почек, возможен летальный исход. Заболевание почек могут повлиять на развитие плода при беременности за счет распространения патогенных микроорганизмов.
Во избежание заболеваний почек необходимо соблюдать несколько правил, которые помогут поддержать здоровье в тонусе.
Правило #1. Необходимо следить за рационом питания, который должен состоять из фруктов, ягод, овощей, круп или макарон высшего сорта, морепродуктов (мидии, креветки, кальмары), молочных продуктов (молоко, сливки, сметана, творог). Нужно избегать потребления белка, мяса и рыбы, шоколада, сыров, бобовых, снизить количество поваренной соли, специй.
Правило #2. Вести активный образ жизни (бег, плаванье, йога, танцы), отказаться от алкоголя и никотина, соблюдать режим сна.
Правило #3. Поддерживать питьевой режим, следить за качеством воды, оптимальный водородный показатель рН составляет от 7,0 до 8,0. Следует включать в рацион компоты, свежевыжатые морковные соки, морсы из брусники или клюквы.
Правило #4. Рекомендуется укреплять иммунную систему с помощью контрастного душа, приема лекарственных препаратов (Имудон, ИРС-19, Рибомунил, Ликопид), витаминов группы А (морковь, виноград, зелень), С (шиповник, цитрусы, капуста), Е (орехи, крупы, яйца) в домашних условиях.
Правило #5. Следует соблюдать гигиенические нормы, избегать беспорядочных половых связей.
Правило #6. Своевременное лечение инфекционных, воспалительных и стоматологических заболеваний поможет избежать распространение инфекции с током крови.
Правило #7. Важно исключить стрессовое состояние, переохлаждения организма.
Источник
У женщин почки часто воспаляются из-за инфекционных атак на них. Вследствие этого упомянутые органы сильно увеличиваются, что ведет к значительным последствиям и нарушениям в организме. Вовремя же замеченные симптомы помогут избежать многих проблем при почечном воспалении.
Классификация
Воспалительное протекание заболевания имеет следующие виды:
- острый;
- первичный;
- рецидивирующий;
- хронический;
- односторонний или двусторонний.
Еще процесс воспаления может быть очаговым либо диффузным. При первом затрагиваются лишь некоторые участки органа, а при втором поражающая зона с хроническим или острым протеканием захватывает более обширные области, в том числе и надпочечники.
Провокаторами воспаления являются различные патогены и бактерии. При слабом иммунитете проявления болезни становятся более острыми.
Причины воспаления почек у женщин
К воспалению почек имеют отношение такие возбудители, как:
- нефроптоз;
- амилоидоз;

- нефрит.
Эти причины считаются первичными.
К вторичным приписывают:
- чрезмерное увлечение спиртным;
- болезни аутоиммунные;
- интоксикация тяжелыми веществами и ядохимикатами при их вдыхании;
- вирусные и бактериальные атаки внутренних органов;
- различные опухоли;
- болезни сосудов;
- патологии беременных;
- сахарный диабет;
- аллергия.
Воспаление почек может также возникнуть из-за:
- пренебрежения гигиеной;
- стресса;
- авитаминоза;
- недостаточной или чрезмерной физической нагрузки;
- переохлаждения;
- однотипного питания;
- бесконтрольного лечения антибактериальными средствами.
Иногда пиелонефрит появляется от:
- хирургической операции;
- заражения через половую сферу;

- инструментальной диагностики.
Признаки наличия воспаления
Воспаление почек (симптомы у женщин обычно более выражены, чем у мужчин) или пиелонефрит имеет основные признаки:
- высокая температура;
- сильная лихорадка;
- поясничные и паховые спазмы;
- мочевыведение с жжением и болями;
- мутный цвет и гнилостный запах мочи;
- кровянистые или гнойные выделения;
- частое мочеиспускание.
Вторичными признаками заболевания почек являются:
- помутненное сознание у людей пожилого возраста;
- липкость кожи;
- усталость и утомляемость;
- тошнота и рвотные спазмы;
- озноб с потливостью.
Запущение воспаления почек чревато различными тяжелыми осложнениями.
При протекании воспаления почек поражаются:
- почечные сосуды и канальцы;
- клубочки;
- лоханки и чашечки органов.
Таким образом, пиелонефрит – это чашечно-лоханочное воспаление почек. Им болеют преимущественно женщины. Их недуг мучает сильными болями и высокой температурой. Лечится заболевание при правильной диагностике достаточно легко и быстро.
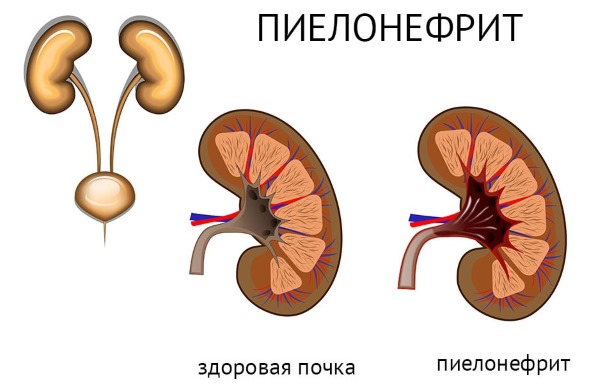
Главное — не упустить начальную стадию такого воспаления.
Женское воспаление почек из-за болезненной микрофлоры поражает сначала половые органы, затем мочевой пузырь и, наконец, сами почки. Иногда инфекция их достигает через внутренний кровоток, проникая в артериальные сосуды и лимфатические узлы, чтобы заразить уже весь организм.
Диагностика
Распознают пиелонефрит с помощью УЗИ почек и общеклинических анализов мочи и крови.
Иногда могут назначить:
- артериальную ангиографию;
- анализ радионуклидов;
- компьютерную томографию;
- рентген;
- экскреторную урографию.
Уролог, после того как к нему обратится пациент, начинает собирать анамнез, проверяя:
- температурный график и подозрительные проявления недомогания;
- были ли раньше гнойные заболевания у обратившегося;
- наличие других урологических проблем в истории болезни;
- делались ли раньше какие-нибудь эндоскопические исследования.
Воспаление почек, которое сопровождается отсутствием признаков, лечится путем назначения больному провокационных анализов на основе пирогенала или преднизолона, чтобы выявить скрытые симптомы, особенно у женщин.
С помощью пальпации определяют боли и состояние органов, а хронический пиелонефрит распознают путем бакпосева и ПЦР на инфекции.
 Воспаление почек имеет ярковыраженные симптомы у женщин. После этого нужно обратится к врачу и сдать соответствующие анализы.
Воспаление почек имеет ярковыраженные симптомы у женщин. После этого нужно обратится к врачу и сдать соответствующие анализы.
Исследования мочи, помимо бактериологического и общего, могут еще быть по методике Ничипоренко или Зимницкого, а анализы крови – биохимическими. Прописывать терапию воспаления почек имеет право лишь доктор.
К нему незамедлительно обращаются, если появляются:
- повышенное давление;
- суставные и мышечные спазмы;
- рвотные позывы;
- тошнота;
- сниженный аппетит.
Все это также сопровождается плохими анализами с измененными показателями СОЭ и лейкоцитов. В более углубленных исследованиях крови появляются высококонцентрированные белковые фракции, а в моче присутствуют эритроциты, бактерии и белок.
Тактика лечения
Терапию проводят непосредственно после диагностирования и определения болезни.
Острый пиелонефрит лечат в стационаре, так как в этот период необходимо:
- соблюдать постельный режим и диету;
- употреблять достаточно жидкости;
- проходить физио- и фитотерапию;
- принимать достаточно много медикаментов.
Самолечение воспаления почек недопустимо, потому что оно неминуемо ведет к осложнениям.
Индивидуальную терапевтическую тактику предписывает только специалист, исходя из общего течения болезни. Антимикробные препараты являются основными в лечении воспаления почек.

Лечебные стадии пиелонефрита:
- Срочное избавление от инфекции.
- Устранение острых болевых симптомов и дезинтоксикация.
- Корректировка дневного режима и питания.
Медикаментозное лечение
Терапия медикаментозными средствами должна идти в комплексе с другими методами лечения. Лекарства купируют источники пиелонефрита и поддерживают почечные функции. Также происходит профилактика рецидивов.
Против воспаления в органах различают такие группы лекарств, как:
- антибактериальные и уросептические средства;
- спазмолитические и гипотензивные препараты;
- мочегонные;
- витаминные препараты;
- средства, блокирующие выработку гистамина;
- цитостатики с глюкокортикостероидами.
Более подробно о медикаментах можно прочитать ниже по тексту. При грамотном лечении улучшение наступает уже через 7 дней. При антибиотиковой терапии следует учитывать все возможные противопоказания. Такие препараты отрицательно влияют на слабые органы.
Диуретики
Мочегонные препараты успешно выводят из организма все вредные вещества. Назначают их при анурии или олигурии. После того, как диурез приходит в норму, их отменяют.

Диуретики бывают:
- петлевыми, например, Фуросемид;
- блокаторами альдестерона (Спироналактон);
- осмотическими: Маннит;
- тиазидными: Индапамид.
Антибиотики
Введение антибактериальных средств должно быть двухэтапным. В первую очередь применяют антибиотики в виде уколов, а потом таблетированные формы препаратов.
Лечение пиелонефрита антибактериальными средствами состоит из:
- макролидов – кларитромицина и азитромицина, которые борются с уреаплазмой и хламидиями;
- аминогликозидов – гентамицина и тобрамицина;
- аминопенициллинов – флемоксина и амоксициллина;
- цефалоспоринов – цефтриаксона и цефотаксима;
- фторхинолов – офлоксацила и левофлоксацина.
Гипотензивные средства
Воспаление почек (симптомы у женщин отличны от признаков заболевания у мужчин) необходимо также лечить и препаратами от высокого давления.
К ним относятся:
- Лекоптин, блокирующий ионы кальция и приводящий в порядок сосуды.
- Ацупамил, который начинает действовать, а именно, понижать давление, уже через полчаса.
- Верапамил – антиаритмический антагонист кальция.
Препараты кальция
Когда почки воспаляются, начинают страдать волосы, ногти, а иногда и кости.
Поэтому пиелонефрит также лечат с применением препаратов кальция:
- Витакальцин, который разжевывают и запивают водой. Также он бывает в виде шипучих таблеток.
- Кальцемин, его принимают перед едой или во время ее.

- Витрум: курс лечения препаратом – 1 или 2 месяца.
Медикаменты, стабилизирующие кровообращение и питание в почечных тканях
Средства, улучшающие почечный кровоток:
- Трентал или пентоксифилин, его дополнительной функцией является также легкое мочегонное действие;
- Венорутон или Троксевазин – избавляет от отеков и капиллярной проницаемости;
- Курантил приводит в норму тромбоциты и усиливает микроциркуляцию.
Цитостатики
Данные препараты ослабляют процесс клеточного деления. Они устраняют и воздействуют именно на причины возникновения воспалительных процессов в почках.
К цитостатикам относятся:
- Азатиоприн избавляет от тканевой несовместимости и воздействует на антитела.
- Метотрексат тератогенно воздействует на клетки и обладает цитотоксическим свойством.
- Флутамид является блокиратором андрогенных клеточных процессов.
Антигистаминные препараты
Эти средства эффективно борются с проявлениями аллергии.
К ним причисляют:
- Супрастин, который быстро действует и не имеет случаев передозировки.
- Диазолин, благотворно влияющий на ЦНС.

- Тавегил – более сильный и продолжительный по воздействию препарат с умеренным седативным характером.
Иммуномодуляторы
Подобные лекарства укрепляют организм и борются с микробами.
Распространенные иммуномодуляторы:
- Интерферон, отлично защищающий организм от инфекций;
- Ликопид – препарат с мощным действием.
- Имудон, предохраняющий от проникновения бактерий.
Глюкокортикостероиды
Такие медикаменты относятся к гормональным средствам.
Вот наиболее известные из них:
- Дексаметазон, противовоспалительное и иммунодепрессивное лекарство.
- Кортизон, эффективный и быстродействующий липолитик.
- Преднизолон уменьшает количество эозинофилов и лимфоцитов в крови и повышает уровень эритроцитов.
Витамины
Воспаление почек (симптомы у женщин несколько иные, чем у мужчин) наряду со всеми перечисленными средствами эффективно лечится с помощью витаминов. Ведь данные препараты отлично поддерживают органы во время их комплексной терапии.

Известны следующие витамины для этого:
- Ретинол, обеспечивающий вещественный обмен и защищающий организм от инфекций.
- Токоферол, который возобновляет правильную работу почек.
- Пиридоксин, участвующий в синтезе веществ.
Лечебная диета
Пищевой рацион при пиелонефрите существенно пересматривают и изменяют. Это наглядно представлено в таблице запрещенных и разрешенных продуктов при остром течении болезни.
| Можно | Нельзя |
| Сахар | Спиртное |
| Каши | Газированные напитки |
| Перетертые и вареные овощи | Грибы |
| Сливочное масло | Кремы и пирожные |
| Несоленый белый хлеб | Бобовые |
| Молочные продукты | Наваристые бульоны |
| Изюм | Специи |
| Урюк | Копчености и консервы |
| Курага | Соленья и закуски |
При острых течениях воспалительного процесса в почках больным прописывают диету номер 7а по Певзнеру, с которой потом плавно переходят на просто 7-ую. В основе первой допускается бессолевая пища с ограничением белка.
Из блюд предпочтительными являются:
- салаты из свежих и отваренных овощей;
- котлеты из круп;
- запеканки, не содержащие яиц.

Животный белок при диете 7а ограничивают до 40 г, а употребление кефира и молока – до 200 г. После снятия обострения пациентам разрешаются тушеные, вареные и приготовленные на пару продукты, слегка присоленные. Белка при диете 7-ой уже можно употреблять чуть больше, чем при строгой 7а.
Больные почки не выносят:
- специй;
- алкоголя;
- шоколада;
- острого.
Лучше, чтобы питание было как можно менее белковым, а питье – наиболее обильным.
Восстановить водный баланс помогают:
- отвары из трав и плодов растений;
- компоты из сухофруктов и морсы из клюквы и брусники;
- некрепкие чаи (зеленый, черный с лимоном);
- негазированная минеральная вода.
Но питьевой режим расширяют только при отсутствии отеков. Выпиваемая за сутки жидкость должна быть в количестве 2-3 л. Для расчета ее нормы необходимо вес больного умножить на 30, а потом на 1,5. Так, ребенку с массой 22 кг в день потребуется выпивать по 1 л жидкости.
Физиотерапия
Физиолечение хронического и острого пиелонефрита:
- восстанавливает мочеиспускание;
- расслабляет гладкие мускулы органов и снимает спазмы;
- устраняет воспаления.
Противопоказания к физиотерапии:
- почечный поликистоз;
- декомпенсационный гидронефроз;
- терминальное хроническое воспаление почек;
- пиелонефрит в активной фазе.

Пациентам с почечным воспалением назначают:
- электрофорез с фурадонином;
- лазеротерапию;
- ультразвук;
- магнито- и амплипульстерапию;
- сверх- и ультравысокочастотное лечение;
- прием вовнутрь минеральных вод;
- лечебные хлоридно-натриевые и углекислые ванны.
Фитотерапия
В комплексе с медикаментами используют фитотерапию. Для облегчения симптомов пиелонефрита применяют отвар овса в количестве 2 кружек каждый день.
От отеков помогут:
- плоды можжевельника;
- хвощовые побеги;
- ягоды и листья земляники;
- плоды шиповника;
- льняное семя;
- черная смородина и толокнянка;
- рыльца кукурузы.
При обнаружении крови в моче широко используют тысячелистник. Из него приготавливают противовоспалительный настой, который потом выпивают в равных количествах в течение дня.
Для фито-лечения применяют:
- самостоятельно собранные растительные средства;
- травяные препараты из аптеки;
- готовые лекарственные сборы.
Растения для фитотерапии должны быть противовоспалительными или мочегонными.
К ним относятся:
- арбуз;
- брусника;

- можжевельник и шиповник.
Народные средства
Воспаление почек (симптомы у женщин проявляются немного быстрее, чем у мужчин) хорошо поддается лечению средствами нетрадиционной медицины.
Рецепт приготовления эффективного народного средства, отвара травы харлая:
- Щепотку мелкопорубленного растения помещают в стакан воды.
- Потом это все необходимо вскипятить на маленьком огне в течение 2-3 мин.
- Сняв с плиты, отвар настаивают в накрытой посуде 30 мин.
- Получившееся средство необходимо процедить и выпить в количестве 1 стакана, разделив эту дозу на 3 приема в день перед едой.
Для приготовления настоя из толокнянки: 1 ст. л. сухого компонента заливают стаканом воды и оставляют при комнатной температуре на ночь. Затем процеженный настой выпивают по 1-2 ст. л. 3 р. в сутки перед приемом пищи.
Еще толокнянку можно смешать в равных дозах с аиром и льном. Получившуюся растительную смесь в количестве 50 г необходимо залить 0,5 л кипятка и проварить 7 мин. Остывшее после этого средство выпивают по 200 г 2-3 р. в сутки.
От обострившегося хронического пиелонефрита поможет такой рецепт:
- Пастушью сумку, лабазник, спорыш и березовые листья измельчают в равных дозах и перемешивают.
- В термос кладут 2 ст. л. получившейся смеси и заливают 0,5 л кипятка.
- Напиток настаивают 8 ч., процеживают и пьют теплым по четверти стакана четырежды в день после приемов пищи.
Тысячелистник в количестве 4 ст. л. заливают 2 стаканами горячей воды, кипятят на пару, а потом проваривают 5 мин. Настоянный в течение часа в тепле и процеженный напиток выпивают по 2 ст. л. 4 р. в сутки за полчаса до еды.
В термосе также можно настаивать:
- корень окопника и золотую розгу;
- солодку и крапиву;
- корень аира.

Народные рецепты удержат воспаление почек в стадии ремиссии, но не избавят от болезнетворных бактерий.
Поэтому нетрадиционные средства всегда чередуют с официальными терапевтическими препаратами.
Операция
Острое и быстро прогрессирующее воспаление почек при плохом кровоснабжении может привести к смерти. При таком состоянии пациентов срочно госпитализируют и оперируют.
При хирургическом вмешательстве:
- удаляют препятствия к мочевыводящим путям;
- дренируют почку;
- декапсулируют орган;
- избавляются от гнойников;
- удаляют почку или производят нефрэктомию при гнойной деструкции.

Осложнение течения заболевания почек влечет за собой удаление инфекционных очагов посредством хирургического вмешательства. При необратимых изменениях в органах применяют гемодиализ, а иногда и трансплантацию почек.
Воспаление почек при беременности
Пиелонефрит очень опасен для вынашивающих ребенка женщин, так как он негативно сказывается на здоровье плода и будущей матери. Данный недуг в стационаре лечат нефролог и гинеколог.
У беременных почки воспаляются при:
- переохлаждении;
- проникновении инфекции из половых органов или кишечника;
- хроническом пиелонефрите;
- сниженном иммунитете.
При обнаружении симптомов болезни гинеколог назначает беременной анализы, по результатам которых потом направит при необходимости к нефрологу. Потом этот специалист пропишет разрешенную в таком состоянии антибиотиковую терапию.
Невылеченный у беременной женщины вовремя пиелонефрит перетекает в хроническое заболевание.
Стремительно же развивающийся гломерулонефрит у ждущих детей женщин лечат в стационаре.

При этом применяют терапию с помощью:
- откорректированного питательного рациона;
- постельного режима;
- ультразвука;
- электрофореза;
- диуретиков.
Осложнения
Игнорирование пиелонефрита грозит:
- нарушением водного обмена;
- сердечной и почечной недостаточностью;
- анурией;
- азотемией;
- уремией;
- стойкой гипертонией;
- гипертрофией левого желудочка;
- отеком легких;
- эклампсией;
- психозом;
- застойными бронхиальными явлениями.
При воспалении почек, особенно у женщин, необходимо применять все доступные средства и методы терапии. От правильного лечения симптомы уходят уже через 2-3 недели, а хроническая форма болезни исчезает уже на 2-м месяце.
Автор статьи: tanyda
Оформление статьи: Лозинский Олег
Видео о воспалении почек
Что такое воспаление почек и чем оно опасно:
Источник

