Причиной воспаления тканей пародонта
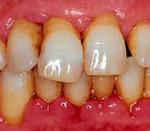
Заболевания пародонта – группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.
Общие сведения
Заболевания пародонта – нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.
Заболевания пародонта
Причины и классификация
Основная причина заболеваний пародонта воспалительного характера – пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов – до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки – тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы – доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра – дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию – вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение – кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое – прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.
Источник
Заболевания пародонта – одна из причин потери зубов. Терять зубы неприятно, вдвойне обидно, когда врач вынужден удалять целые, не имеющие дефектов зубы. Какая часть жевательного аппарата поражается при заболеваниях пародонта? Почему зубы выпадают? Как избежать развития болезней? В чем заключается профилактика? Информация о заболеваниях тканей пародонта является актуальной и полезной.
Российская классификация
Классификация объединяет патологические изменения тканей пародонта по общему признаку. Лечение заболеваний, относящиеся к одной группе, проводится по стандартной схеме. Классификация заболеваний пародонта существенно облегчает работу врача и помогает быстро выбрать эффективное лечение.
Классификация болезней пародонта, которой пользуются в России, утверждена в 1983 году. Заболевания в классификации заболеваний тканей пародонта сгруппированы с учетом оценки остроты процесса, характера и локализации:
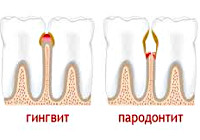
- Гингивит. В случае гингивита воспалительные изменения распространяются на десны. Связки зуба и околозубная кость при этом не затронуты. Гингивит бывает острым, хроническим или хроническим в стадии обострения (подробнее в статье: острый гингивит: причины, симптомы и меры профилактики). Выделяют катаральный, язвенный, гипертрофический гингивит (подробнее в статье: язвенно-некротический гингивит: симптомы и способы лечения). По тяжести – легкий, средний и тяжелый. Воспалительные изменения бывают локальными и генерализованными. Патологических карманов при гингивите нет. Карманы, обнаруживающиеся в некоторых случаях гингивита, – ложные. Их образует десна, гипертрофированная в результате болезни.
- Пародонтит. По сути, он является последствием невылеченного гингивита (подробнее в статье: как проводится лечение гингивита в домашних условиях?). Патологические изменения, выйдя за пределы тканей десны, повреждают околозубные связки и кость. Пародонтит бывает легкий, средний и тяжелый (подробнее в статье: лечение пародонтита средней степени тяжести). Процесс может быть острый, хронический, в стадии обострения, ремиссии или абсцесса. По распространенности – локализованный и генерализованный.
- Пародонтоз. При этом типе воспалительный компонент отсутствует, изменения носят дистрофический характер. Пародонтоз делят на легкий, средний и тяжелый. По течению – на хронический и ремиссию. Для пародонтоза характерно генерализованное поражение.
- Идиопатические заболевания. Группа включает синдромы, сопровождающиеся деструкцией пародонта. К ним относятся болезнь Папийона-Лефевра и хронические нарушения типа сахарного диабета.
- Пародонтомы. Эта часть классификации объединяет доброкачественные разрастания тканей пародонта. В группу входят эпулис, фиброматоз и др.
Особенности заболеваний пародонта у детей
На развитие воспаления у детей влияют несколько факторов:
- плохая гигиена (дети часто не умеют тщательно чистить зубы);
- травмирование десен (прорезывающимися зубами или предметами, которые дети тянут в рот);
- недостаточное развитие иммунитета.
У детей виновником болезней пародонта часто является инфекция. Локализация воспалительных заболеваний пародонта у детей ограничена десной, глубокие структуры не затрагиваются. Процесс бывает острым или хроническим. Атрофические процессы для детей нехарактерны.
Для подросткового возраста характерно воспаление или гипертрофия десен (ювенильный гингивит). Высокая концентрация половых гормонов действует на десны повреждающе, вызывая воспаление.
Влияние неправильного прикуса
Наличие нарушений в прикусе повышает вероятность поражения пародонта, поэтому его считают предрасполагающим фактором. Какое отношение имеет прикус к состоянию пародонта?
Правильный прикус с гармонично расположенными зубами не только приятен глазу. Это тот случай, когда эстетика неразрывно связана с функциональной полноценностью зубов и их опорного аппарата – пародонта.
4 фактора при нарушенном прикусе, неблагоприятно влияющие на пародонт:
- Скученность. При скученности зубы стоят тесно, многие из них наклонены или повернуты вокруг своей оси. Между неровными зубами застревает пища, которая давит и травмирует десну. За скученными зубами трудно ухаживать: даже при тщательной чистке в труднодоступных участках остается налет из остатков пищи и бактерий. Со временем он минерализуется в зубную бляшку и камень, которые раздражают десну, вызывая воспаление.
- Глубокий прикус. В норме при закрывании рта острые края зубов касаются поверхностей зубов противостоящей челюсти. При глубоком прикусе нормальный контакт нарушен, часть зубов упирается в десну, травмируя ее. Аналогичное воздействие происходит при жевании, что деструктивно влияет на десну и находящуюся под ней кость.
- Неправильное смыкание челюстей. Пережевывая пищу, мы подвергаем опорный аппарат зубов нагрузке. При гармоничном прикусе давление распределено равномерно. При неправильном соотношении зубных рядов разные участки задействованы неодинаково. Одна часть недополучает нагрузку, а другая испытывает постоянный стресс. Неравномерное давление на зубы ведет к истощению их опорного аппарата.
- Ротовое дыхание. Неблагоприятный прикус препятствует не только смыканию зубов, но и губ. Человек дышит не носом, а через приоткрытый рот. Неприспособленная к потоку воздуха слизистая оболочка десен пересыхает, вследствие чего легко травмируется и воспаляется.
Профилактика воспаления пародонта
Заболевания пародонта ведут к убыли костной ткани и расшатыванию зубов. Последствия часто необратимы, либо для их устранения приходится прибегать к многоэтапному лечению. Предупредить развитие заболеваний проще, чем заниматься их лечением.
Главным оружием в борьбе за здоровые десны является гигиена. Регулярный уход за зубами устраняет основную причину заболеваний пародонта – зубные отложения.
Виды гигиенических приспособлений и процедур:
- Чистка зубов является самым доступным методом профилактики болезней пародонта. С помощью чистки легко избавиться от частиц пищи и налета. Существуют щетки с разной степенью мягкости. Это обычно обозначено на упаковке. Большинству подойдет щетка средней мягкости. При чувствительных кровоточивых деснах лучше выбрать мягкую щетку. При чистке мы не только чистим зубы, но и массируем десны, улучшая кровообращение.
- Межзубные стимуляторы. Они служат для массажа десны в межзубных промежутках. Стимуляторы представляют собой мягкий конус на ручке, часто совмещенный с зубной щеткой.
- Ирригаторы. Благодаря ирригатору очищаются самые труднодоступные участки. В некоторые модели ирригаторов вводят не только воду, но и лечебные растворы, например отвары трав. Использование ирригаторов рекомендуется при скученности или наличии ортодонтических конструкций.
- Полоскания. Их применяют в дополнение к чистке зубов. Для полосканий используют отвары трав или готовые аптечные средства.
- Профессиональная чистка. Ее используют для снятия зубных отложений, не поддающихся удалению в домашних условиях. Врач или специально обученный ассистент с помощью ультразвука или пескоструйного аппарата обрабатывает зубы. После завершения процедуры гигиенист дает рекомендации по дальнейшему уходу, чтобы закрепить результат профилактики.
Другие методы профилактики заболеваний пародонта:
- отказ от вредных пристрастий (курение);
- устранение травмирующих десну факторов (некорректно изготовленные коронки, протезы и пломбы);
- профилактика и исправление аномалий прикуса;
- общеукрепляющие средства (витамины, адекватная диета);
- лечение хронических заболеваний.
Источник
Местный врожденный и приобретенный специфический иммунитет поддерживает здоровье тканей пародонта. Компоненты врожденного иммунного ответа — это эпителиальные клетки и неспецифические клетки, расположенные в пределах эпителия, а также муцин, лизоцим, лактоферрин, лактопероксидаза и различные антимикробные пептиды, такие как гистатины, бета-дефензины и ингибиторы протеаз. Эпителиальные клетки (кератиноциты) сами по себе являются реактивными и имеют различные рецепторы, включая Toll-подобные рецепторы, вырабатывают различные цитокины при активации. Патологические изменения при гингивите инициируются реакцией хозяина на микроорганизмы, прикрепленные к зубу и, возможно, расположенные в десневой борозде или около неё. Эти микроорганизмы способны синтезировать вещества (например, коллагеназу, гиалуронидазу, протеазу, хондроитинсульфатазу, эндотоксин), которые вызывают повреждение клеток эпителия и соединительной ткани, а также межклеточных компонентов, таких как коллаген, основное вещество и гликокаликс (оболочка клеток). В результате, расширение промежутков между клетками эпителия прикрепления во время раннего гингивита создаются условия для того, чтобы самим бактерии или выделяемые ими веществам получили доступ к соединительной ткани.
Продуцируемые микроорганизмами вещества заставляют клетки, включая моноциты и макрофаги, выделять вазоактивные вещества, такие как простагландин E2, интерферон, фактор некроза опухоли и интерлейкин-1.
Кроме того, интерлейкин-1β изменяет свойства фибробластов десны, задерживая их гибель посредством механизма, блокирующего апоптоз. Это стабилизирует популяцию фибробластов десны во время воспаления. Морфологические и функциональные изменения десны во время накопления зубного налета были тщательно исследованы, особенно у собак и людей. Полезная основа для организации и изучения этих данных была разработана на основе гистопатологических, рентгенографических и ультраструктурных особенностей и биохимических измерений.
Последовательность событий, которая заканчивается клинически выраженным гингивитом, -это начальная, ранняя и резвившаяся стадии заболевания. Пародонтит- это поздняя стадия. Одна стадия перетекают в другую, без четких границ. Несмотря на обширные исследования, все еще невозможно однозначно провести различие между нормальной тканью десны и начальной стадией гингивита. Большинство биопсий клинически нормальной десны человека содержат воспалительные клетки; они состоят преимущественно из Т-клеток, с очень небольшим количеством В-клеток или плазматических клеток. Эти клетки не вызывают повреждения тканей, но они, по-видимому, важны в повседневной реакции хозяина на бактерии и другие вещества, которым подвергается десна. Следовательно, в нормальных условиях постоянный поток нейтрофилов мигрирует из сосудов десневого сплетения через эпителий прикрепления к краю десны, в десневую борозду и полость рта.
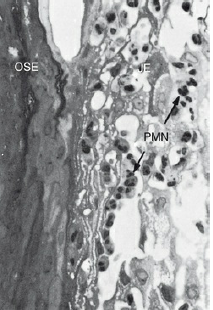
Воспаление тканей пародонта, стадия I- начальное повреждение
Первыми проявлениями воспаления десны являются сосудистые изменения, которые включают в себя расширение капилляров и усиление кровотока. Эти начальные воспалительные изменения происходят в ответ на микробную активацию оседлых тканевых лейкоцитов и последующую стимуляцию эндотелиальных клеток. Клинически этот первоначальный ответ десны на бактериальный налет (то есть субклинический гингивит) не виден. Микроскопически некоторые классические признаки острого воспаления можно увидеть в соединительной ткани под эпителием прикрепления. Изменения в морфологических признаках кровеносных сосудов (например, расширение мелких капилляров или венул) и адгезия нейтрофилов к стенкам сосудов (краевое стояние) происходят в течение 1 недели, а иногда и через 2 дня после накопления зубного налета. Этиопатогенез заболеваний пародонта связан с местным или системным иммунным ответом, с врожденным или приобретенным иммунитетом, а также с клеточными или секреторными факторами. Лейкоциты — в основном полиморфноядерные нейтрофилы (PMN) — покидают капилляры, мигрируя через стенки путём диапедеза и эмиграции. Их можно увидеть в повышенном количестве в соединительной ткани, эпителии прикрепления и десневой борозде. Также присутствует экссудация десневой жидкости и внесосудистых белков. Однако эти результаты не сопровождаются проявлениями повреждения тканей, которые заметны на микроскопическом или ультраструктурном уровне; они не образуют инфильтрат, и их присутствие не считается признаком патологических изменений.
Небольшие изменения на этой ранней стадии также могут быть обнаружены в эпителии прикрепления и периваскулярной соединительной ткани. Например, матрикс периваскулярной соединительной ткани подвергается альтерации, и в пораженной области наблюдается экссудация и отложение фибрина.
Кроме того, лимфоциты вскоре начинают накапливаться. Увеличение миграции лейкоцитов и их накопление в десневой борозде может быть связано с увеличением поступления десневой жидкости в борозду. От характера и интенсивности реакции организма зависит: разрешится ли это первоначальное поражение быстро с восстановлением ткани до нормального состояния, или же приведёт к хроническому воспалению. При втором варианте развития процесса инфильтрат макрофагов и лимфоидных клеток появляется в течение нескольких дней.
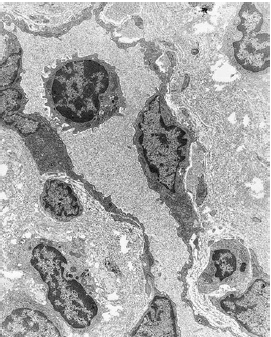
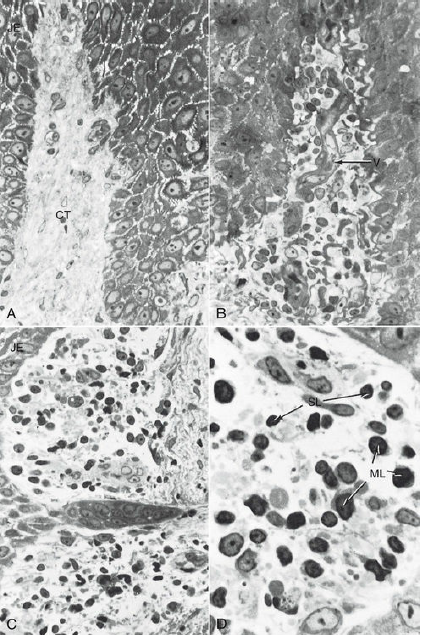
Образец биопсии человека, экспериментальный гингивит. После 4 дней накопления зубного налета, кровеносные сосуды, непосредственно прилегающие к соединительнотканному эпителию, расширяются и заполняются полиморфноядерными лейкоцитами (нейтрофилы PMN).Нейтрофилы также мигрируют между клетками эпителий (JE).OSE-эпителий борозды (увеличение, ×500)
Биопсия человека, экспериментальный гингивит.
(А) Контрольный образец биопсии от пациента с хорошей гигиеной полости рта и отсутствие зубных отложений. Соединительный эпителий находится слева. Соединительная ткань (СТ) имеет небольшое католичество клеток фибробластов, имеются кровеносные сосуды, и некоторое уплотнение коллагеновых волокон (увеличение, ×500.)
(B) Образец биопсии выполнен после 8 дней накопления зубного налета.
Соединительная ткань инфильтрирована воспалительными клетками,которые вытесняют коллагеновые волокна. Расширенные сосуды (V) виден в центре (увеличение, ×500).
(C)После 8 дней накопления зубного налета,соединительная ткань рядом с соединительным эпителием основания борозды имеет большое количество моноцитов и признаки дегенерации коллагена (увеличение ×500).
(D) Клетки воспалительного инфильтрата при более высоком увеличении (×1250). После 8 дней накопления отложений, многочисленные малого (SL) и среднего размера (ML) лимфоциты видны в пределах соединительной ткани. Большинство коллагеновых волокон вокруг этих клеток исчезли, предположительно, в результате действия энзимов.
Электронная микрофотография, показывающая как лейкоцит пересекает стенку сосуда для того чтобы войти в десневую соединительную ткань
Раннее поражение гингивитом. Область собственной пластинки, прилегающей к эпителию борозды. Отмечается капилляр с несколькими внесосудистыми лимфоцитами и одним лимфоцитом в просвете сосуда. Отмечается значительная потеря периваскулярной плотности коллагена (увеличение×2500).

Воспаление тканей пародонта, стадия II- раннее повреждение
Раннее поражение развивается из первоначального поражения в течение примерно 1 недели после начала накопления зубного налета. Клинически раннее поражение может проявляться как ранний гингивит. Оно наслаивается на стадию первоначального повреждения без чёткой границы. Со временем могут появиться клинические признаки эритемы, в основном из-за разрастания капилляров и увеличения образования капиллярных петель между ветвящимися эпидермальными тяжами или гребнями. Также может наблюдаться кровотечение при зондировании. Количество десневой жидкости и трансмигрирующих лейкоцитов достигают максимума через 6–12 дней после начала клинического гингивита. Микроскопическое исследование десны выявляет инфильтрацию соединительной ткани под эпителием прикрепления лейкоцитами, которые состоят в основном из лимфоцитов (75%, большинство из которых составляют Т-клетки), но также включают некоторые мигрирующие нейтрофилы, а также макрофаги, плазматические клетки и тучные клетки. Все изменения, наблюдаемые в стадию начального поражения, продолжают усиливаться в стадию раннего поражения.
Эпителий прикрпеления плотно инфильтрируется нейтрофилами, так же как и десневая борозда, и в нём может начаться развитие ветвящихся эпидермальных тяжей и гребней. Разрушение коллагена также увеличивается; 70% коллагена разрушается вокруг клеточного инфильтрата. Главным образом затрагиваются круговые и зубодесневые волокна. Также были описаны морфологические изменения кровеносных сосудов и рисунка сосудистого русла.
Полиморфноядерные нейтрофилы, которые покинули кровеносные сосуды в ответ на хемотаксические раздражители компонентов зубного налета, перемещаются в эпителий и пересекают базальную пластинку; они обнаруживаются в эпителии, возникающем в области кармана. PMN притягивают бактерии и поглощают их в процессе фагоцитоза.
PMN высвобождают лизосомы в связи с поглощением бактерий. Фибробласты повреждаются, снижается содержание коллагена. Между тем, деградация коллагена связана с матриксными металлопротеиназами (ММР). Различные MMPs ответственны за ремоделирование внеклеточного матрикса в течение 7 дней после воспаления, что напрямую связано с продукцией и активацией MMP-2 и MMP-9
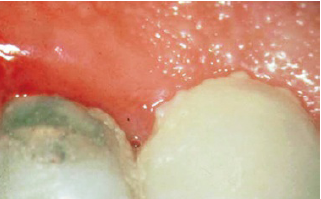
Маргинальный гингивит, отмечается неровный контур десны.
Электронная микрофотография лейкоцита, проникающего в стенку кармана, а также бактерий и внеклеточных лизосом. B- бактерия; ЕС -эпителиальные клетки; L -лизосомы.

Воспаление тканей пародонта, стадия III- развившееся повреждение
Со временем повреждение развивается. Для него характерно преобладание плазматических клеток и В-лимфоцитов, и, вероятно, это связано с созданием небольшого десневого кармана, выстланного эпителием. В-клетки преимущественно относятся к подклассам иммуноглобулина G1 и G3. При хроническом гингивите, который возникает через 2–3 недели после начала накопления бляшек, кровеносные сосуды переполняются, нарушается венозный возврат, и кровоток становится вялым.
Результатом является локализованная гипоксемия десны, которая накладывает несколько синюшный оттенок на покрасневшую десну. Выделение эритроцитов в соединительную ткань и расщепление гемоглобина на составляющие его пигменты также могут усилить цвет хронически воспаленной десны. Развившееся поражение можно описать как воспаление десны от умеренного до сильного. В гистологических срезах наблюдается интенсивная и хроническая воспалительная реакция. Несколько подробных цитологических исследований были выполнены на хронически воспаленной десне.
Ключевой особенностью, которая дифференцирует развившееся поражение, является увеличение количества плазматических клеток, которые становятся преобладающим типом воспалительных клеток. Плазматические клетки проникают в соединительную ткань не только непосредственно под эпителием соединения, но также глубоко в соединительную ткань, вокруг кровеносных сосудов и между пучками коллагеновых волокон. Соединительный эпителий выявляет расширенные межклеточные пространства, которые заполнены зернистыми клеточными остатками, включая лизосомы, полученные из разрушенных нейтрофилов, лимфоцитов и моноцитов. Лизосомы содержат кислотные гидролазы, которые могут разрушать тканевые компоненты. В соединительном эпителии появляются крючки или выступы, которые выпячиваются в соединительную ткань, и базальная пластинка разрушается в некоторых областях. В соединительной ткани коллагеновые волокна разрушаются вокруг инфильтрата интактных и разрушенных плазматических клеток, нейтрофилов, лимфоцитов, моноцитов и тучных клеток. Считается, что преобладание плазматических клеток является основной характеристикой развившихся поражений. Тем не менее, несколько исследований экспериментального гингивита человека не смогли продемонстрировать преобладание плазматических клеток в пораженных соединительных тканях, в том числе одно исследование продолжительностью 6 месяцев.
Увеличение доли плазматических клеток было очевидно при длительном гингивите, но время для развития классических «развившихся повреждений» может превышать 6 месяцев. По-видимому, существует обратная зависимость между количеством интактных коллагеновых пучков и количеством воспалительных клеток.
Коллагенолитическая активность увеличивается в воспаленной десневой ткани с помощью фермента коллагеназы. Коллагеназа обычно присутствует в тканях десны; она вырабатывается некоторыми бактериями полости рта и PMNs. Исследования ферментативной гистохимии показали, что хронически воспаленные десны имеют повышенные уровни кислой и щелочной фосфатазы, β-глюкуронидазы, β-глюкозидазы, β-галактозидазы, эстераз, аминопептидазы и цитохромоксидазы.
Нейтральные уровни мукополисахаридов снижаются, по-видимому, в результате разложения основного вещества. Развившееся повреждение может быть двух типов; некоторые остаются стабильными и не прогрессируют месяцами или годами, а другие, по всей видимости, становятся более активными и переходят в прогрессирующие деструктивные поражения. Кроме того, развившиеся поражения, по-видимому, обратимы в том смысле, что последовательность событий, происходящих в тканях в результате успешной пародонтальной терапии, по-видимому, противоположна последовательности событий, наблюдаемых по мере развития гингивита. По мере того, как флора превращается из той, что характерно для деструктивных поражений, в ту, что характерная для поражения пародонта, процент плазматических клеток значительно уменьшается, а количество лимфоцитов увеличивается пропорционально.
Гингивит, скопление наддесневых зубных отложений
Развившейся гингивит. Область эпителия борозды расширена за счет увеличения межклеточных пространств, видны микроворсинки и десмосомные соединения. Несколько лимфоцитов, оба маленький и большой, мигрируют через слой эпителия(увеличение, ×3000).
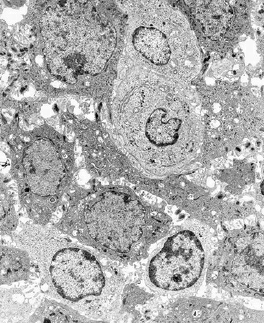
Прогрессирующий гингивит. Образец собственной пластинки, дегенерация плазматических клеток, большое количество клеточных частиц в поле зрения.(увеличение, ×3000).
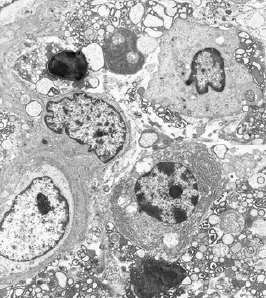
Воспаление тканей пародонта, стадия IV- прогрессирующее повреждение
Распространение поражения в альвеолярную кость характеризует четвертую стадию, которая известна как прогрессирующее поражение или фаза пародонтального разрушения.
Микроскопически фиброз десны присутствует и широко распространены проявления воспалительных и иммунопатологических повреждений тканей. На поздней стадии присутствие плазматических клеток доминирует над соединительной тканью, а нейтрофилы продолжают доминировать над эпителием соединения. Пациенты с экспериментальным гингивитом имели значительно большее накопление бляшки, более высокие уровни интерлейкина-1 и более низкие концентрации интерлейкина-8 через 28 дней. Гингивит прогрессирует до пародонтита только у людей, которые восприимчивы к нему. Пациенты, у которых были участки с постоянным кровотечением (ИГ = 2), имели на 70% большую потерю прикрепления по сравнению с участками, которые не были постоянно воспалены (ИГ= 0). Зубы с неповрежденными участками имели 50-летний коэффициент выживаемости 99,5%, тогда как зубы с постоянно воспаленной десной имели выживаемость 63,4% в течение 50 лет. На основании этого продолжительного исследования развития пародонтита у хорошо контролируемой группы пациентов мужского пола можно сделать вывод, что постоянный гингивит представляет собой фактор риска потери прикрепления тканей пародонта и потери зубов.

