При воспалении седалищного нерва болит копчик

Боли в районе копчика являются достаточно редким явлением, но с этой проблемой люди обращаются в разном возрасте. Около 1% всех пациентов с заболеваниями позвоночника жалуются на слабовыраженную или сильную боль. При этом она может сопровождаться при ходьбе, беге, сидячем или лежачем положении в неудобной позе. Часто возникает вопрос, какова причина защемления нерва в копчике и как избавиться от этой проблемы?

Основные причины
В качестве типовых причин защемления нерва могут выступать:
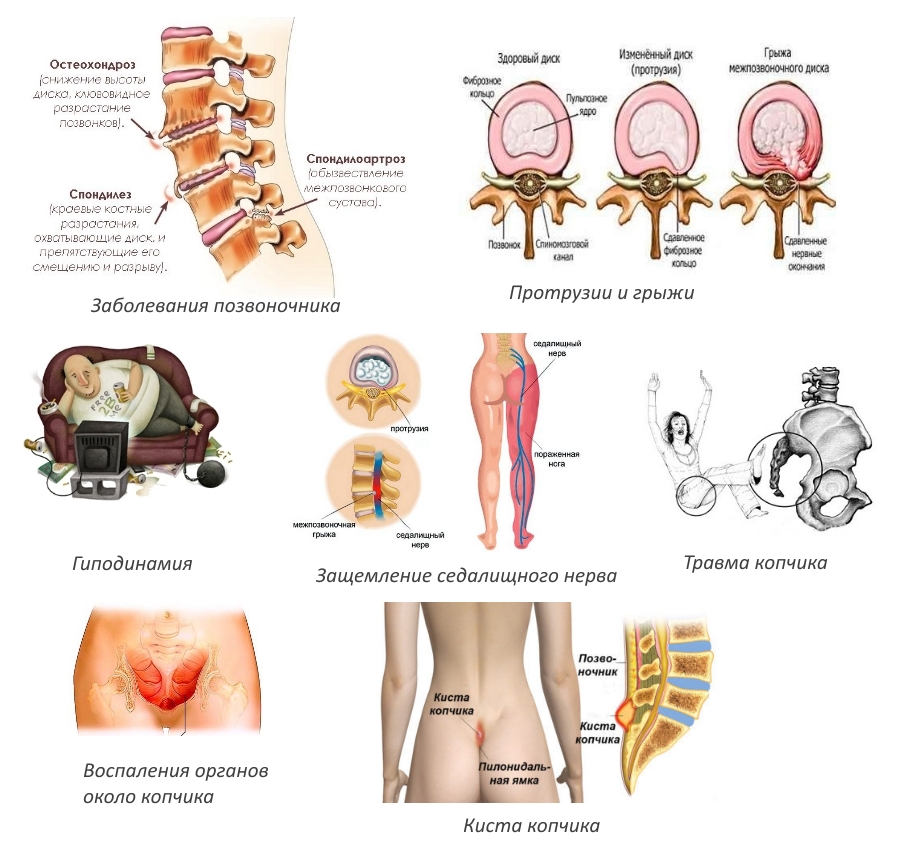
- Заболевания пояснично-крестцового отдела позвоночника. Симптомы могут проявляться при протрузии, межпозвоночной грыже или остеохондрозе. При этом боль может наблюдаться еще и в области таза и нижних конечностей.
- Последствие оперативного вмешательства после рубцевания или спайки тканей. Как правило, дискомфорт проявляется в горизонтальном положении.
- Травмы различной стадии. Даже малейшие удары могут сильно повлиять на состояние копчиковой кости, вызывая боль. При этом после травм она наблюдается постоянно или периодически.
- Воспалительные процессы близкорасположенных органов. В основном колит, простата, воспаление яичников и придатков, а также мочевого пузыря. Ноющие и сильные боли возникают в нижней части поясницы и особенно напоминает о себе при наклонах или приседаниях.
- Малая подвижность тела. При длительной сидячей деятельности откладываются соли, застаивается кровь в брюшной полости и малом тазу. Следствием этого является наличие болевых ощущений.
- Гинекологические заболевания. Доброкачественные и злокачественные образования в матке и яичниках, киста или эндометриоз могут стать главной причиной защемления нерва. Важно следить за проявлением боли во время месячных, если она усиливается, то это первый признак осложнения.
- Невротические заболевания. В этом случае возникает острая и резкая боль в крестце или пояснице при защемлении поясничного или седалищного нерва.
- Патологии в строении поясничного отдела позвоночника врожденного характера.
Симптоматика болезни
Патологии могут проявляться различными симптомами в зависимости от причины дискомфорта в копчике. При обращении к врачу зачастую пациенты жалуются на усиленные боли в поясничной области при пальпации копчика. Также возникают боли при продолжительном сидячем положении. Симптоматика резко усиливается при попытке встать, особенно при сидении на твердой поверхности.
 Также боль может возникать при долгом положении лежа на копчиковой кости или стоя. В процессе дефекации могут усиливаться симптомы, зачастую это происходит при напряжении прямой кишки во время частых запоров. Однако после опорожнения они быстро утихают.
Также боль может возникать при долгом положении лежа на копчиковой кости или стоя. В процессе дефекации могут усиливаться симптомы, зачастую это происходит при напряжении прямой кишки во время частых запоров. Однако после опорожнения они быстро утихают.
Диагностика и лечебные мероприятия
Для определения точного диагноза опытный специалист направит на обследование, и первой процедурой будет рентген. При этом он способен не только выявить ущемление нерва в копчике, но и определить посторонние заболевания, например, остеохондроз или выпадение позвонков.
Если после рентгеновского исследования не выявлено существенных признаков заболевания, врач может назначить дополнительные диагностические методы: компьютерная или магниторезонансная терапия.
В качестве основных способов лечения защемления седалищного нерва является комплексная терапия. В нее могут входить различные медикаментозные препараты, дополняющиеся различного рода терапией. Препараты, в свою очередь, позволяют избавиться от болевых ощущений и снять воспалительный процесс в копчике. Лучшими лекарственными средствами являются нестероидные, однако они обладают множеством различных побочных эффектов и противопоказаний. Их прием должен осуществляться строго по предписанию врача, не превышая допустимую дозировку: «Целебрекс», «Ибупрофен» и «Диклофенак».
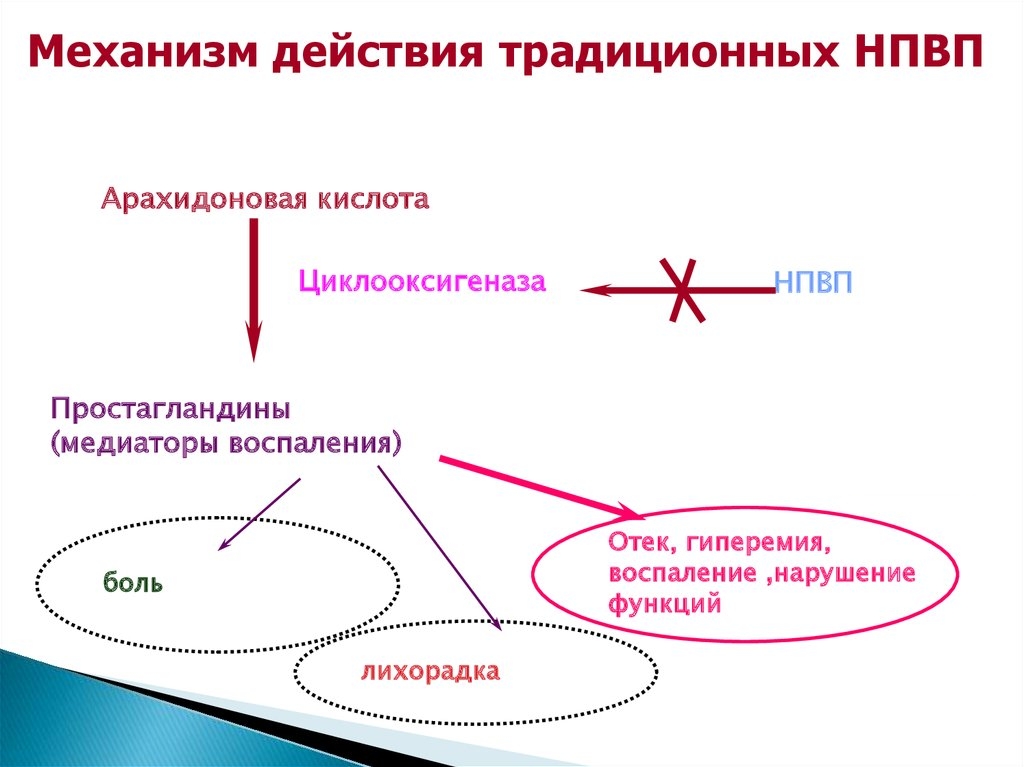
Препараты стероидного и опиумного типов назначаются в случае сильного проявления симптоматики и различных осложнениях. Параллельно необходимо принимать минералы и витамины, улучшающие кровообращение и метаболизм.
Физиотерапевтическое лечение
Оно является отличной методикой при начальной стадии защемления, и позволяет полностью избавить пациента от приема медикаментов. Основными процедурами считаются:

- массаж;
- парафинотерапия;
- электрофорез;
- электромагнитное поле;
- ультрафиолетовое излучение.
Что касается нетрадиционной терапии, то в основном используются такие методы лечения, как: иглоукалывание, прижигание, аппликатор Кузнецова, гирудотерапия и прочие.
Применение народных средств
Народная медицина включается в себя применение различных настоев и компрессов на основе:
- пчелиного воска и меда;
- конского каштана;
- сосновых и еловых шишек;
- одуванчиков.
Также очень эффективна лечебная гимнастика, позволяющая улучшить кровоток и укрепить мускулатуру спины. Перечень необходимых упражнений должен назначать высококвалифицированный врач.
Источник
Ишиас
Воспаление седалищного нерва, или ишиас представляют собой одно и то же понятие, и соответственное, одно и то же заболевание, вызванное защемлением седалищного нерва – самого крупного в нашем организме, и по толщине, и по длине. Свое начало седалищный нерв берет от поясницы, проходит через область копчика, через заднюю поверхность таза и обеих ног, доходя до ступней. Седалищный нерв образуется из пяти пар спинномозговых корешков. В случае, если один из этих корешков защемляется, то естественно, начинается воспалительный процесс.
Термин ишиас довольно часто используют доктора. Больному иногда сложно запомнить это название, поэтому существует второй термин этого заболевания – воспаление седалищного нерва. А смысл, и суть остаются одинаковыми.

Читайте также: межпозвоночная грыжа пояснично-крестцового отдела позвоночника
Причины воспалительного процесса
Причин возникновения ишиаса существует много. Характерной чертой воспаления является резкое его появление, сопровождаемое сильной болью, а также больному сразу же становится трудно передвигаться. Болит область поясницы и нога.
Итак, от чего может случиться воспаление:
- Если в организме происходит тромбообразование;
- К воспалительному процессу часто приводят артриты;
- Болезни инфекционного характера малого таза;
- Седалищный нерв легко может воспалиться из-за переохлаждения;
- Возможная причина ишиаса – абсцесс;
- Травмирование позвоночного столба. Причем, как новая, так и старая травма могут вызвать ишиас;
- Осложнения после неудачного лечения патологического заболевания – остеохондроз. К сожалению, иногда так случается, что в лечении остеохондроза допускаются какие-либо ошибки, в результате чего может пострадать самый крупный седалищный нерв.
Кроме этого, важно отметить, что кроме того, что воспаляется сам седалищный нерв, в дополнение он может способствовать воспалению грушевидной мышцы. При этом больной будет жаловаться на болевые приступы в области ягодиц, голени, либо в какой-то части бедра, и, даже в паху.
- Способствовать воспалению может еще одно заболевание позвоночного столба – спондилолистез, когда происходит смещение позвонков.
- Возможная причина ишиаса – опухоль спинного мозга в стадии прогрессирования. Случается крайне редко.
Если болезнь игнорировать, и не лечиться, либо лечиться не корректно, то в последствие, можно стать инвалидом, или на месте патологии образуется опухоль. В этом случае ситуация будет очень непредсказуемой.
Безусловно, самостоятельно определить, что болит именно седалищный нерв, или что-то еще, совершенно не возможно. Это определяет только доктор, проводя соответствующую диагностику.
Ишиас симптомы и лечение
Как и причин возникновения ишиаса, так и его симптомов существует не малое количество. Многое зависит от того, насколько сильное воспаление, каковы сопутствующие заболевания, какое общее состояние организма, и т.д.
Самым основным симптомом данного заболевания является очень сильная боль, которую просто невозможно терпеть. Это происходит из-за того, нервные окончания имеют огромное число рецепторов, и размещаются они по всему телу. Любое на их воздействие, или повреждение влечет за собой негативные последствия.
Боль движется от пораженного участка в поясничном отделе позвоночника до ступней ног, сопровождаясь интенсивными болями.
При воспалительном процессе седалищного нерва невозможно кашлять, чихать, наклоняться, так как боль лишь усиливаться.
Иногда больной может ощущать онемение нижних конечностей.
Каким образом можно определить ишиас?
Когда человек испытывает такие сильнейшие боли, то единственным верным шагом будет обращение в медицинское учреждение. Лечением пациента занимается невропатолог. Ишиас – это его специализация.
Невропатолог отправляет больного на рентгенографию, на компьютерное исследование, на МРТ. А также пациенту предлагается пройти исследование ультразвуком. Ультразвук помогает детально изучить, в каком состоянии находятся суставы, сухожилия, связки и хрящи пациента.
Собрав воедино все результаты обследования, доктор ставит диагноз, и назначает соответствующее лечение, которое подбирается индивидуально. Не может быть лечение ишиаса для всех одинаковым, в силу того, что у каждого отдельного случая свои особенности организма и развитие болезни.

Лечение воспаления седалищного нерва
В лечении седалищного нерва нельзя обойтись без медикаментов. Так, как болевой синдром способны убрать медицинские препараты.
Как правило, назначаются нестероидные противовоспалительные препараты. Такие, как Ибупрофен, Диклофенак, Ревмоксикам, Ортофен, Индометацин и другие. На самом деле препаратов данной группы, на сегодняшний день, существует большое множество. Поэтому, какие именно назначит доктор, зависит от степени заболевания. Они прекрасно снимают болевой синдром, а также хорошо лечат воспалительный процесс. Принимаются нестероидные лекарства не длительное время, по причине многих побочных эффектов.
Очень хорошо будет, если противовоспалительные лекарства будет приниматься в виде уколов внутримышечно, либо внутривенно. Инъекции более эффективно и быстрее начинают работать, снимая воспаление.
Кроме этого, полезны будут витаминные комплексы для укрепления организма в целом. И очень часто врач предлагает пациенту лечение Хондропротекторами, в составе которых находится Глюкозамин и Хондроитин. Они крайне важны для крепости костной системы. При этом, хондропротекторы, также способны снять воспаление, и убрать боль.
Не лишними будут гели и мази, которые борются с болевыми приступами в области поражения.
Кроме медикаментов рекомендуются физиотерапевтические процедуры. Например, магнитотерапия, или электрофорез, лечебные упражнения, специально подобранные доктором.
Очень часто пациенты хотят лечиться народными способами. В комплексе с основным методом лечения, конечно, возможно и лечение народными рецептами. Но, прежде, чем приступать к лечению, необходимо проконсультироваться с лечащим врачом. Он сможет предложить такие рецепты, в эффективности которых он уверен, и которые, действительно, дают хороший позитивный результат.

Читайте также: медикаментозное лечение ишиаса седалищного нерва
Питание и профилактические меры
Обязательным и важным в выздоровлении является правильное питание, направленное на то, чтобы обогатить организм пациента нужными для организма витаминами и минералами. Поэтому, лечащий врач помогает составить правильное меню. Также следует питаться часто, около 5 раз в день маленькими порциями. В ежедневном меню должны присутствовать клетчатка, кальций, магний, железо, витамин А, Е, С, В. Эти минералы и витамины в большом количестве находятся в рыбе, молочно кислых продуктах, шпинате, орехах, печени, горохе, яйцах, и в других продуктах.
Врач не рекомендует кушать соленья, копчености, жирное мясо, сладости и т.д.
Помимо правильной пищи, следует всегда следить за своей осанкой, одеваться по погоде, и избегать сквозняков, следить за своим весом и делать зарядку ежедневно, не носить тяжести, больше двигаться.
Выполнять эти правила совершенно не сложно, но, зато так полезно и приятно для своего здоровья.
Будьте здоровы!

Источник
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
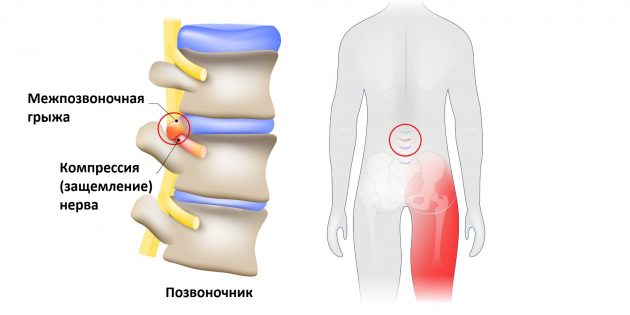 Фото: Designua / Shutterstock
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.
- Делать холодные компрессы. Их можно использовать в первые день‑два после того, как случилось защемление седалищного нерва. Прикладывайте грелку с холодной водой или завёрнутый в тонкую ткань пакет со льдом (замороженными овощами) к болезненной области на 20 минут несколько раз в день.
- Делать тёплые компрессы. Их разрешено применять через 2–3 дня после первого приступа. Приложите к пострадавшему месту грелку с горячей (но не обжигающей) водой на 10–15 минут. Повторяйте несколько раз в течение дня по мере необходимости. Чтобы снизить боль, можно попробовать чередовать холодные и тёплые компрессы.
- Принять безрецептурное обезболивающее. Например, на основе ибупрофена.
- Больше двигаться. Первое желание, которое возникает при ишиасе, — присесть или полежать, но это плохой вариант. Неподвижность усиливает раздражение нерва. А вот движение, напротив, помогает избавиться от защемления.
- Регулярно делать упражнения на растяжку нижней части спины и бёдер. Это самый простой способ. Упражнений существуют десятки, выберите те, от которых становится легче именно вам.
- Попробуйте прогибаться в пояснице, выдвигая грудную клетку вперёд, а плечи отводя назад.
- Делайте растяжку «бабочка»: сядьте на пол, согнув колени так, чтобы ступни плотно прижимались друг к другу; максимально прижмите бёдра к полу и медленно наклоняйтесь вперёд, стараясь лечь на ноги грудью.
- Выполняйте скручивания позвоночника: ноги на ширине плеч, таз неподвижен, корпус разворачивается влево и вправо так далеко, как возможно. Вы должны ощутить, как тянется спина в районе поясницы — именно такие движения помогут облегчить боль.
- Повисите на турнике при максимально расслабленных мышцах ног и туловища.
Источник
Врачи выделяют несколько основных причин, почему болит копчик у женщины. Иногда неприятные ощущения усиливаются при сидении, сопровождаются спазмами или покалыванием. В некоторых ситуациях требуется изменение малоподвижного образа жизни или режима питания, квалифицированная помощь врачей.
Характеристика и виды боли в копчике
Копчиком или копчиковой костью называется нижний отдел позвоночного столба, состоящий из нескольких позвонков.
Он участвует во многих процессах:
- служит основой для крепления связок органов репродуктивной и мочеполовой системы;
- поддерживает заднепроходные мышцы, регулирующие функции заднего прохода, дистальных отделов толстой кишки;
- закрепляет нервные волокна ягодичной мышцы и разгибателей бедра.
Копчик участвует в правильном распределении нагрузки при разном положении тела. Позвонки, входящие в его структуру, не имеют межпозвоночных дисков. У женщин они минимально срастаются между собой, могут расширяться на последнем триместре беременности и во время родоразрешения.
По степени интенсивности боль в копчике бывает нескольких типов:
- слабая ноющая;
- резкая и острая при смене позы тела;
- сильная.

Спазмы могут отдавать в спину, поясницу или промежность, расходиться волной по нижней части живота. При некоторых заболеваниях дискомфорт появляется во время опорожнения кишечника или физической нагрузки.
При диагностике врачи делят боль в зоне копчика на 2 вида:
- Аноректальная. Очаг ощущается внутри ануса, исходит снизу вверх к позвоночнику. Причиной становятся скрытые воспаления, инфекции или нарушение работы кишечника.
- Кокцигодиния. Болезненные ощущения провоцирует копчик при травме, повреждении позвонков или образовании нароста. Нередко проблема носит невралгический характер, появляется после 40–45 лет. Спазм возникает в положении сидя или резком подъеме со стула.
Подробное описание характера боли помогает врачам правильно определить основное заболевание, подобрать качественное лечение.
Причины боли в копчике у женщин
В большинстве диагностированных случаев болезненные ощущения в области копчика являются отраженными. Боль возникает при воспалении и поражении нервных окончаний, передающих импульсы с нарушением.
Поэтому правильно поставить диагноз и найти причину можно только после полного обследования, консультации узкопрофильных специалистов. Необходимо обратить внимание на симптомы и ощущения при изменении положения тела.
В положении сидя
Болит копчик (причины у женщин при сидении можно поискать, проанализировав положение тела) при монотонной работе за письменным столом или монитором, когда сложно контролировать осанку.
Длительное сохранение статической позы провоцирует застой крови, скрытые отеки, нарушающие питание нижнего отдела позвоночника. Ноющая боль часто беспокоит офисных сотрудников, спортсменов-велосипедистов, водителей автотранспорта.
 Болит копчик. Причины могут крыться в длительном сохранении статической позы.
Болит копчик. Причины могут крыться в длительном сохранении статической позы.
Более опасная причина боли в положении сидя – образование на копчике дермоидной или копчиковой кисты (тератомы).
Доброкачественное образование в 98% случаев носит врожденный характер, не беспокоит пациента на протяжении многих лет. Случайная травма или переохлаждение провоцируют воспаление, дающее жжение. В такой ситуации необходимо срочное удаление: неприятные ощущения могут указывать на перерождение в злокачественную опухоль.
При вставании
Среди других вероятных причин появления боли при вставании:
- тазовые спайки или воспаленные рубцы после гинекологических операций;
- хронические запоры;
- нарушение кровоснабжения нижнего отдела кишечника;
- воспаление внутренних органов с образованием свищей и абсцессов.
Неприятные ощущения при вставании часто беспокоят женщин после родов. Это связано с расхождением костей малого таза, не требует лечения и проходит самостоятельно через несколько недель.
Отдающая в ногу
Резкая боль, отдающая в ногу, часто указывает на защемление седалищного нерва (синдром грушевидной мышцы). Дискомфорт появляется при длительном сидении, нарастает при ходьбе или подъеме по лестнице. Проблема кроется в образовании межпозвоночной грыжи, сильных травмах или переломах, встречается при ожирении или длительной сидячей работе.
Характерные симптомы:
- усиление боли при поднятии небольших тяжестей, сумки с покупками;

- мышечная слабость;
- онемение;
- покалывание.
Болит копчик (причины у женщин при сидении необходимо искать в развитии остеохондроза, артроза или артрита) преимущественно после 55 лет в период менопаузы: изменение гормонального фона приводит к истончению костной ткани, дегенеративным изменениям в ее структуре.
Отдающая в ягодицы
Такой тип боли характерен для внутреннего или наружного геморроя. Заболевание связано с нарушением кровообращения в области ануса, приводит к формированию шишек на стенках сосудов. Проблема сопровождается мучительным зудом и жжением в заднем проходе, появлении на кале ниточек или сгустков крови.
Если спазмы отдают в ягодицу, необходимо исключить аноректальные воспаления и опухоли, проктит, парапроктит или сигмоид . При доброкачественных или злокачественных образованиях возникает ощущение распирания. Осложнением становится кишечная непроходимость, хроническая анемия, тяжелые запоры с выделением крови.
Отдающая в пах
Если кокцигодиния отдает в пах при наклоне или сидении, причина может скрываться в воспалении репродуктивных органов женщины, мочевого пузыря.
Например:
- эндометриоз;

- аднексит;
- поликистоз;
- уретрит;
- сальпингит.
У 25% женщин сложно диагностировать причину боли в копчике. Врачи связывают проблему с анатомическим строением, врожденными патологиями костей, более широким расположением тазового дня.
К какому врачу лучше обратиться?
Любые болезненные ощущения – повод для обращения к специалисту. На начальной стадии многие заболевания хорошо поддаются лечению, не требуют длительного восстановления. Современные методы диагностики позволяют поставить диагноз быстро и практически безболезненно, сводят к минимуму врачебные ошибки и неточности в анализах.
Базовый осмотр
Первичный осмотр и сбор анамнеза проводит терапевт.
Для определения вида и характера боли он может порекомендовать:
- общий и клинический анализ крови;
- МРТ;
- компьютерная томография тазовых костей, суставов;
- ректальное обследование кишечника (колоноскопия);
- УЗИ органов малого таза.

При появлении признаков онкологических или воспалительных заболеваний, женщину направляют к узкопрофильному специалисту.
Проктолог
Врач помогает справиться с болью при геморрое и любых воспалениях заднего прохода. При резких прострелах необходим ректальный осмотр с помощью пальпации или специальных приборов, оснащенных камерой. Это помогает своевременно обнаружить колит, полипы в сигмовидной кишке, гнойные свищи.
Невропатолог и вертебролог
Нередко лечение копчиковой боли у травматолога сопровождается посещением невропатолога. При защемлении нервных окончаний он помогает подобрать противовоспалительные препараты, контролирует функциональность позвоночника. Заболевания угрожают потерей подвижности, поэтому требуют дополнительных обследований с помощью рентгенографии.
Хирург
При резкой боли может потребоваться помощь хирурга. Острый проктит или тромбоз геморроидального узла невозможно вылечить медикаментозным способом. Специалист удаляет злокачественные опухоли и кисты, провоцирующие дискомфорт в области копчика.
Гинеколог
При подозрении на эндометриоз, поликистоз, воспаление фаллопиевых труб женщине необходимо обратиться к гинекологу. Врач назначает дополнительные анализы, УЗИ яичников и полости матки, чтобы исключить полипы, миому или фиброму. Его помощь требуется, если боли в копчике появились во время беременности, после естественных родов.
Травматолог
При обнаружении на снимках трещин, шипов или признаков остеохондроза, необходима помощь травматолога.
Врач подбирает лечение, если причиной боли в копчике становятся следующие заболевания:
- воспаление нервных окончаний «конского» хвоста»
- артроз;
- защемление седалищного нерва;
- остеохондроз.

Специалист исключает злокачественные опухоли костной ткани, межпозвоночные грыжи, протрузии.
Гастроэнтеролог
Неприятные ощущения, вызванные запорами или диареей, требуют лечения у гастроэнтеролога. Он подбирает специальную диету и препараты, улучшающие перистальтику и нормализующие микрофлору кишечника.
В каком случае необходима срочная медицинская помощь?
Болит копчик (причины при сидении у женщин не следует искать самостоятельно) редко при серьезных патологиях.
Незамедлительное обращение к врачу требуется при проявлении следующих симптомов:
- резкие простреливающие боли;
- повышение температуры тела;
- ухудшение координации движений;
- отечность;
- потеря чувствительности в стопах;
- кровянистые выделения при мочеиспускании или дефекации.
Ухудшение состояния может указывать на развитие гнойного парапроктита, ущемления геморройного узла, метастазирование опухоли в малом тазу.
Медикаментозное лечение
Препараты подбираются в зависимости от поставленного диагноза. При воспалении необходимо снимать острую боль, уменьшать чувствительность с помощью нестероидных средств. Если причина дискомфорта – нарушение пищеварения, больному рекомендуются слабительные средства для улучшения дефекации. При травмах более эффективны местные анестетики в виде мазей и кремов.
Нестероидные противовоспалительные препараты
Для уменьшения боли и воспаления врачи подбирают нестероидные противовоспалительные препараты. Они рекомендуются, если причина неприятных ощущений кроется в обострении ишиаса, артрита, остеохондроза, травме спины.

| Наименование препарата | Способ применения и дозировка |
| Ибупрофен | При острой боли 300–400 мг 3 раза в сутки (не более 1600–2000 мг). Максимальный курс – 7 дней. |
| Диклофенак | Инъекции по 75 мг 2 раза в сутки. Таблетки не более 7 дней по 50 мг 3 раза в сутки. |
| Кетопрофен | В таблетках принимать по 100 мг 3 раза в день (продолжительность не более 6 дней). Внутримышечные инъекции – 1 ампула только для снятия острого болевого синдрома. |
| Парацетамол | В зависимости от диагноза принимать 100–250 мг препарата 3 раза в сутки. Период лечения 5–7 дней. |
Нестероидные средства можно подобрать в виде ректальный свечей (Анальдим, Диклофенак, Нурофен). Они не воздействуют на слизистую желудка, имеют минимум противопоказаний.
Слабительные средства
Кокцигодиния при хроническом запоре проходит при устранении основной причины.
Для лечения рекомендуются:
- Микроклизмы Микролакс и Норгалакс. Используются как «скорая помощь» при тяжести в кишечнике, вызывают позывы к дефекации через 20–30 минут.
- Капли со слабительным эффектом Пиколакс, Гутталакс, Регулакс. Применяются 1–2 раза в сутки по 15–20 капель.
- Осмотические препараты для размягчения каловых камней Форлакс, Сорбитол.
Для восстановления микрофлоры и профилактики запоров применяются лекарства с бифидобактериями (Аципол, Линекс).
Местные анестетики
При артрозе и остеохондрозе можно снимать болезненность с помощью местных анестетиков.
Их необходимо наносить и втирать в область копчика специальным аппликатором:
- Диклофенак;

- Вольтарен гель;
- Капсикам;
- Хондроксид.
Не менее эффективны мази на натуральной основе: маточном молочке, пчелином или змеином яде (Траумель, Апизатрон).
Специальные подушки
Если у женщины сильно болит копчик от длительного сидения за рабочим столом, врачи рекомендуют приобрести специальную ортопедическую подушку. Она перераспределяет нагрузку более равномерно, снимает давление на тазовые кости, облегчает неприятные ощущения. Она имеет форму тора, квадрата или прямоугольника.
Среди преимуществ приспособления:
- изготавливаются из безопасных материалов (латекса, пенополиуретана);
- предназначены для компьютерного и стандартного стула, автомобильного кресла;
- легко стираются и очищаются.
Подушки рекомендуются для профилактики обострений геморроя, ушибов копчика, восстановления после операции на тазобедренном суставе. Они снимают тонус при воспалении сигмовидной кишки, полипах, болезнях репродуктивной системы.
Физиотерапия
При многих патологиях копчика и позвоночника рекомендуются физиотерапевтические процедуры:
- Дарсонвализация. Метод предусматривает прогревание участка током низкого напряжения. Он улучшает кровообращение, подавляет скрытые инфекции и воспаления. При болях требуется курс из 20 процедур продолжительностью в 15 мин.

- Ультразвуковая терапия. На болезненный участок воздействуют волнами ультразвука в течение 5–7 мин. Ускоряется восстановление нерв?

