При воспалении разрезать зуб

Неприятные ощущения при посещении стоматолога возникают не только от противного звука бормашины или скрежета при удалении зуба. Иногда пациенту делают разрез десны. Причины и последствия этого разнообразны. Операция требует подготовки и создания условий обеспечения лучшего заживления десны после ее разреза.
В каких случаях режут десну
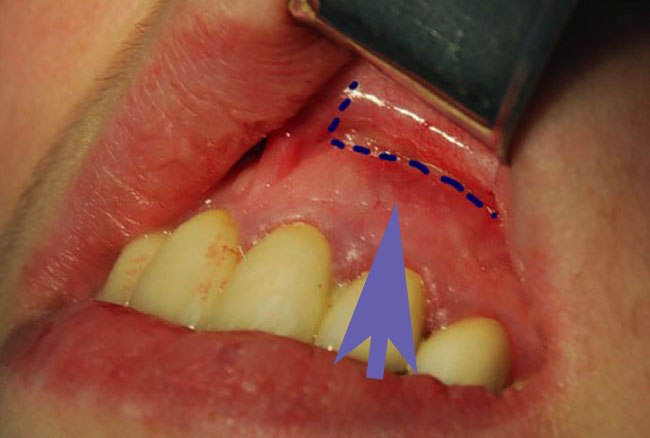
Простой надрез десны часто путают с резекцией. Последняя – это не просто разрез, а иссечение десны, удаление ее части.
Рассечение десны заключается в ее вскрытии острым инструментом при следующих состояних:
- гнойные поражения – флюс, пародонтит, абсцесс, флегмона;
- инфекции у корня зуба – периостит, периодонтит;
- имплантация зубного протеза;
- десневой капюшон над зубом мудрости при его медленном прорезывании, неправильном росте.
Во всех этих случаях может потребоваться резекция десны, если хирург обнаружит излишки ткани или констатирует невозможность консервативного ее восстановления.
Иссечение десны
Лишнюю ткань десны или ткань, не подлежащую восстановлению, отрезают:
- При нарушении прорезывания моляров – их ретенции, перикоронитах.
- При наличии у верхушки корня патологических образований – кисты или гранулемы.
- При обнаружении аномалии развития корня во время экстракции зуба.
- При разрушении коронки – для обеспечения удаления всех осколков.
- При воспалениях, приводящих к нежизнеспособности десны – пародонтозе, гингивите, пародонтите.
Удаление тканей способствует лучшему восстановлению десны.
Показания и противопоказания
Чаще всего показанием для разреза является необходимость обеспечить отток гноя из зоны воспаления.
Надрезают десну при удалении опухоли, кисты, инородного тела, например, застрявшей косточки.
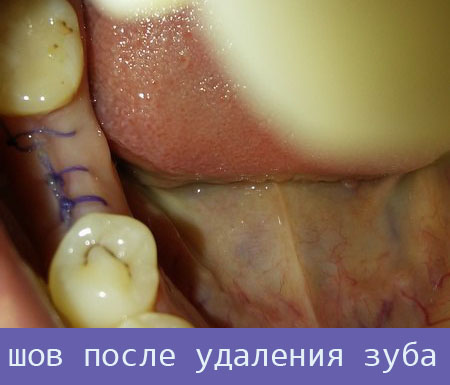
Для установки креплений при имплантации зубов, при ретенированных зубах, когда брекеты не помогают, также иногда режут десну.
При использовании виниров десна иногда отходит от зуба. Тогда показана пластика десны, которую проводят с разрезом.
Относительными противопоказаниями для надреза являются:
- Аллергия на местные анестетики. Если разрез неизбежен, хирург подбирает тот анестетик, на который аллергической реакции у пациента нет.
- Несанированная полость рта. Перед разрезом проводят ее санацию.
- Острые инфекции – противопоказание лишь для плановых операций на деснах. При гнойных воспалениях, когда нужно срочное вмешательство, его делают под прикрытием антибиотиков.
- ВИЧ-инфекция. Операцию проводят на фоне иммуномодуляторов.
- Онкология. Вмешательство осуществляют после противоопухолевого лечения.
- Сахарный диабет. До и после разреза десны необходима обработка раны препаратами, способствующими заживлению тканей, например, Солкосерилом.
- Психические нарушения пациента, препятствующие адекватному общению. Тогда на время вмешательства используют наркоз.
- Болезни свертываемости крови. Разрез проводят на фоне средств, улучшающих свертываемость.
Этапы проведения операции. Как режут десну в стоматологии
Каким бы способом ни разрезали десну, порядок приемов един:
- Осмотр и антисептическая обработка полости рта, профессиональная чистка, при необходимости – рентгенография.
- Обезболивание – местное или наркоз.
- Выбор вида разреза и сам разрез.
- Основные лечебные приемы: установка дренажной системы в рану для выхода гнойного экссудата до 3-х суток, удаление опухоли, кисты, установка элементов протеза.
- Наложение швов и их снятие в срок до 5–7 дней.
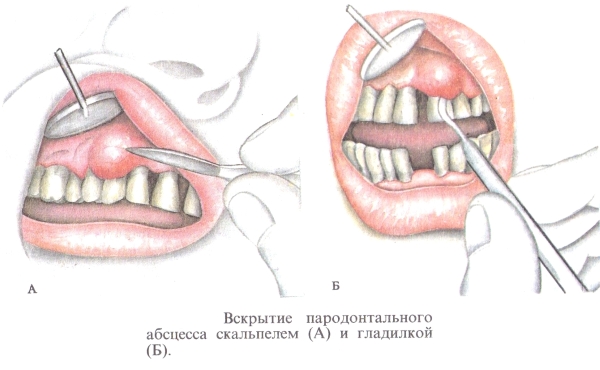
Перед операцией нередко проводят подготовку иммуномодуляторами, общеукрепляющими, противовоспалительными, противоаллергическими средствами. После операции на 3–5 дней на фоне риска гнойного воспаления могут назначить антибиотики.
Существует ряд методов надреза десен.
Вертикальный разрез от края десны (гингивотомия) обычно проводят при периодонтите.
При лоскутном рассечении проводят ряд горизонтальных и вертикальных надрезов. Этот вид подразделяется на следующие этапы:
- коронарное смещение с отслойкой тканевого лоскута и покрытием им оголенной системы зубных корней;
- формирование латерального лоскута для закрытия единичных малых зон оголенных корней, например, при пародонтозе;
- самый травматичный V-образный разрез с добавлением ткани донорской десны к полученному лоскуту для покрытия не только малой, но и большей зоны оголенного корня;
- метод Рамфьорда для доступа к больному корню – десну рассекают у пародонтального кармана, раздвигают края лоскута и возвращают их на место после удаления пораженных тканей;
- крестообразный разрез при флюсе.
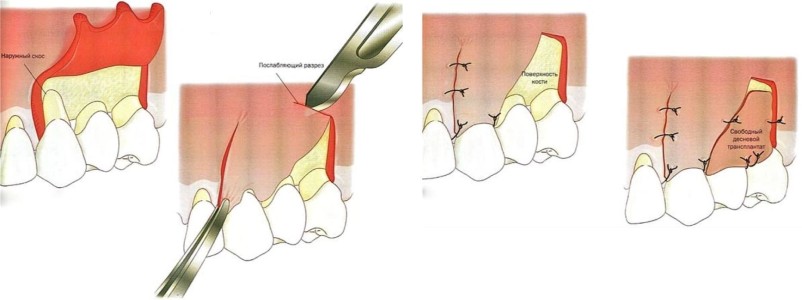 Лоскутная операция
Лоскутная операция
Хирург выбирает тот вид надреза, который оправдан в конкретной клинической ситуации.
Как долго заживает десна после разреза. Через сколько спадает опухоль
Чтобы заживала десна, после операции в течение 10–12 мин в ране должен образоваться сгусток крови. Он препятствует попаданию в место разреза патогенных бактерий и через 3–4 часа преобразуется в грануляционную – молодую ткань десны. Покрытие эпителием происходит к 10 суткам, а затягивание раны – на 2–3 недели. Полностью она заживет через два месяца.
Сроки заживления обусловливаются рядом факторов и увеличиваются:
- пропорционально объему операционной травмы;
- с возрастом;
- при низком иммунитете;
- при фоновых заболеваниях (диабет, воспаления, ВИЧ, онкология).
Наложение швов ускоряет затягивание краев раны, сближенных швами.
Через сколько дней спадет опухоль, зависит от объема операции:
- при травме большой зоны, опухоль не спадает несколько суток;
- наличие гнойных воспалений до операции удлиняет период припухлости тканей, пока весь гной не вышел наружу, поэтому дренажи оставляют в ране на несколько дней;
- при установке имплантатов, протезировании опухоль щеки может держаться до 1 нед., но при ее нарастании, усилении боли, нужна консультация стоматолога – возможно, установка была некорректной;
- при осложнениях припухлость не спадет, будет увеличиваться – это сигнал для срочного визита к стоматологу.
Состояние, когда опухла щека после операции считают нормой, если шишка держится не более 3-5 дней. В ином случае нужна консультация хирурга.
Чем полоскать рот после разреза десны
Полоскание рта после операции проводят не сразу, чтобы не вымыть из раны кровяной сгусток.
Используют аптечные средства: химические и на основе трав, а также приготовленные дома самостоятельно.
| Готовые средства | Домашние средства | |
| Химические | На травах | |
| Хлоргексидин | Стоматофит | Настои: · шалфея; · ромашки; · коры дуба; · календулы; взять 1 ст.л. на 1 ст. кипятка, настаивать 15–30 мин, процедить, остудить, долить до объема в 200 мл |
| Мирамистин | Мараславин | Солевой или содо-солевой раствор (по 1 ч. л. соды и соли, лучше морской, на 1 ст.воды) |
| Фурациллин | Ротокан | Слабо-розовый раствор марганцовки |
Помимо общих рекомендаций, врач посоветует, чем полоскать рот конкретному пациенту.
Полоскать нужно после каждого приема еды до исчезновения припухлости и боли. Иногда те же средства используют и для аппликаций, примочек на зону разреза.
Осложнения после операции
К осложнениям разрезов десны относят:
- лихорадку, говорящую о текущем воспалении;
- отечность десны;
- сверлящую, жгучую боль, отдающую в челюстную кость, ухо;
- кровотечение через 1–2 часа после операции;
- флюс.
Самолечение здесь опасно, поскольку любое из осложнений может потребовать повторного разреза десны.
Отек и опухоль
Отек в месте раны в течение 2–3 сут допустим. При его распространении на щеку это может быть признаком альвеолита – воспаления лунки, требующего повторного вмешательства.
Высокая температура
При нормальном заживлении температура постепенно падает к 4–5 дню. Если она держится дольше, становится выше – в рану попала инфекция, нужна новая операция.
Боль
Боль постепенно затухает. При нарастании, появлении нового ее характера, остроты вкупе с отеком и высокой температурой требуется хирургическое лечение гнойной инфекции.
Кровотечение
При рассечениях десны кровотечение бывает через 1–2 ч. Используют домашние кровоостанавливающие: перекись водорода, прикладывание тампона к ране. Если пациент видит, что кровь не останавливается, нужна срочная помощь стоматолога.
Флюс
При усилении боли и отечности воспаление может распространяться на надкостницу челюсти, возникает флюс. Нужно хирургическое лечение.
Рекомендации после надреза десны
После операции стоматолог расскажет, что можно и нужно делать, а от чего лучше воздержаться.
- Не принимать пищу и питье 3–4 часа, не касаться раны языком, не полоскать рот в 1–3-й день. Возможны ванночки с антисептиками и нанесение геля – Солкосерил, Холисал, Камистад, с 3-го дня – полоскания.
- В течение недели использовать щадящую, мягкую пищу.
- Исключить физические нагрузки в 1-й день, алкоголь и курение – на неделю.
- Запрещены любые согревающие (баня, сауна, бассейн, компрессы) и прижигающие процедуры (спирт, йод, зеленка) в течение недели.
- При наложенных швах нельзя сильно открывать рот при еде и разговоре.
- При болях принять обезболивающее (Анальгин, Ибупрофен, Кетанов), приложить холод.
- Через неделю по назначению врача возможна физиотерапия (электрофорез, УВЧ, магнитолазер, аппликации парафина), улучшающая регенерацию.
Выполнение рекомендаций врача позволит избежать осложнений и обеспечить быстрое заживление разреза на десне.
Список литературы
- Лукиных Л.М. – Заболевания слизистой оболочки полости рта, Н. Новгород: Издательство Нижегородской Государственной Медицинской Академии, 2000.
- Максимовский Ю.М., Митронин А.В. — Терапевтическая стоматология — М.: Гэотар—Медиа, 2012.
- Под ред. И. Ю. Лебеденко, Э. С. Каливраджияна — Ортопедическая стоматология/ Учебник, М.: ГЭОТАР—Медиа, 2012.
- Афанасьев В.В. — Хирургическая стоматология: учебник, М.: Гэотар— Медиа, 2011
- Т. Г. Робустова, В. В. Афанасьев [и другие] — Хирургическая стоматология / 4—е изд., М. : Медицина, 2010.
- Кузьмина Э.М. – Профилактика стоматологических заболеваний, М.: 2003.
Источник
И других важные вопросы об удалении «восьмерок»
Кто-то мирно уживается с ними всю жизнь, а кому-то они доставляют массу неприятностей. Речь идет о зубах мудрости, которые стоматологи называют третьими молярами или «восьмеркими». Попросили нашего врача Игоря Юрьевича Малиновского ответить на самые популярные вопросы об удалении непростых зубов.
Нужно ли вообще удалять зубы мудрости?
Зависит от ситуации. Если зуб не беспокоит (он нормально прорезался, не болит, не вредит соседним зубам и окружающим тканям), его не удаляют. А вот если вызывает какие-то проблемы, бороться за него смысла нет.
Абсолютными показаниями к удалению зубов мудрости служат:
- Дистопия. Так называют аномальное расположение зуба. Дело в том, что на задворках нашей челюсти вообще очень мало места, поэтому в процессе своего роста «восьмерки» иногда натыкаются на седьмые зубы, разворачиваются и вылезают кривыми (иначе говоря, дистопированными). Из-за особенностей своего расположения дистопированные зубы часто поражаются кариесом. Еще они давят на соседей, вызывая их смещение и нарушение прикуса.
- Ретенция. Ретинированные — это непрорезавшиеся или неполностью прорезавшиеся зубы. Зачастую ретенция зубов мудрости сопровождается их дистопией (зуб не вылез и «спотыкается» о корень соседа). У кого-то такие зубы не вызывают неприятных ощущений, у других становятся источником болей и воспалительных процессов. Кроме того, аномально растущие ретинированные зубы тоже могут изменять прикус. И самое неприятное — осложняться кистой.
- Глубокий кариес. Пломбирование корневых каналов у «восьмерок» затруднено, поскольку каналов обычно несколько, они изогнуты и подобраться к ним сложно. Успех лечения в этом случае крайне низок, поэтому целесообразнее сразу удалить зуб.
Дистопированный зуб давит на соседей, вызывая их смещение
Зубы мудрости также могут помешать исправлению прикуса. Поэтому довольно часто пациенты приходят на их удаление по направлению ортодонтов.
Удалять зубы мудрости сложно?
Смотря какой зуб. Если он без сложной патологии, не дистопирован, не ретинирован, удаление займет пару минут. А пациент быстро забудет об операции. Ткани при простом удалении не иссекаются, швы, как правило, не накладываются.
В более серьезных случаях хирургу требуется больше усилий.
- Например, чтобы удалить ретинированный зуб, врач сначала надрезает десну, затем с помощью специального наконечника разделяет зуб на 2-3 части. После этого аккуратно и малотравматично извлекает их особым инструментом — элеватором. Дальше лунка зуба очищается от фрагментов зуба и «опилок». На ранку накладываются швы, чтобы она не воспалилась и быстрее зажила. Швы обычно саморассасывающиеся, поэтому снимать их в дальнейшем не нужно.
- Удаление полуретинированных (частично прорезавшихся) зубов выполняется по той же схеме. Но проходит быстрее и легче, поскольку зуб расположен не так глубоко.
- Дистопированный зуб удаляется просто, если у него один прямой корень. Но чаще корней у таких зубов два и они имеют форму крючка. Чтобы справиться с зубом, врач отделяет один корень от другого, затем извлекает каждый фрагмент по отдельности.
Относительно комфортно протекает удаление зачатков зубов мудрости. Эта операция проводится по рекомендации ортодонта. Зачаток зуба скрыт под десной, но он маленький, поэтому «дробить» его не приходится.
А больно будет?
Перед удалением врач делает местную анестезию, поэтому все манипуляции проходят безболезненно. Единственное, что может ощутить пациент за время процедуры — это укол анестетика. Но и его можно обезболить, если предварительно обработать место инъекции анестезирующим гелем. Это так называемая аппликационная анестезия, которую, как правило, применяют в частных стоматологиях.
В дальнейшем, когда анестезия перестает действовать, появляются болезненные ощущения. Чем больше тканей было затронуто во время операции, тем сильнее могут быть боли и отек. В среднем после простого удаления пациенты полностью приходят в себя за сутки, а зачастую вообще ни на что не жалуются. После удаления дистопированных и ретинированных зубов дискомфорт может беспокоить до 5-7 дней. Чтобы справиться с ним, пациенту назначают обезболивающие препараты.
Могут ли быть осложнения после удаления зуба мудрости?
Самое неприятное, что может случиться после удаления зуба — альвеолит. Это осложнение развивается на 2-4 день после операции. Связано оно с тем, что из лунки зуба вымывается кровяной сгусток, который в норме способствует ее заживлению. Лунка остается незащищенной и воспаляется.
Пациенты с альвеолитом жалуются на сильные боли в месте удаленного зуба, которые могут отдавать в висок и ухо, слабость, повышение температуры, зловонный запах изо рта. Довольно быстро альвеолит может перейти в гнойное воспаление кости челюсти (остеомиелит). Поэтому при появлении первых беспокоящих симптомов нужно обязательно показаться хирургу.
Чтобы избежать осложнений, после удаления зуба крайне важно соблюдать рекомендации, данные врачом:
- Ничем не полоскать рот.
- Не прикладывать к щеке теплые компрессы.
- В течение недели не посещать бани, сауны, не принимать горячие ванны, избегать тяжелых физических нагрузок.
- Несколько дней жевать только на стороне, противоположной той, где был удален зуб.
- Не пить через трубочку.
- Аккуратно чистить зубы, не травмируя лунку. Пользоваться только мягкой зубной щеткой.
- Не счищать белый налет, которым покрывается послеоперационная ранка (это не гной, а белок, который способствует заживлению лунки).
Если врач назначил антибиотики, их нужно принимать обязательно. Места, где расположены зубы мудрости, в большей степени, чем другие участки челюсти, склонны к воспалениям и нагноениям. Самовольный отказ от антибактериальной терапии может привести не только к альвеолиту, но и к более опасным осложнениям — например, к окологлоточному абсцессу.
Одной из причин осложнений после операции может стать плохая гигиена полости рта. Поэтому крайне важно не забывать регулярно чистить зубы. Если во рту есть кариозные очаги, их желательно залечить до удаления зуба.
Понравился материал? Ставьте ???? и подписывайтесь. Мы пишем о том, как сохранить здоровье зубов и что делать, если возникли проблемы.
Возможно, вам также будет интересно:
Как подготовиться к удалению зуба и что делать после? Рекомендации стоматолога-хирурга
Источник
Сильная зубная боль без явной причины, резкое повышение чувствительности эмали и ухудшение самочувствия свидетельствуют о начале воспалительного процесса в зубном корне. При воспалении корня зуба необходимо хирургическое и медикаментозное лечение в стоматологии. Справиться с воспалительным процессом в домашних условиях невозможно, непрофессиональные самостоятельные действия только усугубят состояние. В результате время будет потеряно, и патология примет хронический характер.

Симптомы воспаления корня зуба
Воспаление зубного корня или периодонтит бывает острым и хроническим. На ранних стадиях заболевания пациент страдает от приступов острой боли спазматического характера, которые возникают во время еды и при прикосновении к воспаленному участку. На этом этапе воспаления изменения в корне зуба не видны на рентгене.
При своевременном лечении периодонтита риск развития абсцесса и распространения воспаления на костную ткань минимален. Если же не начать терапию после проявления первых симптомов болезни, воспалительный процесс распространится из пульпы и зубных каналов на близлежащие костные ткани.
По мере усугубления воспаления в зубном корне начинается нагноение в мягких тканях, сопровождаемое выраженным отеком десны в зоне поражения, который различим даже с внешней стороны щеки. У корня развиваются гнойные кисты. Усиливается болевой синдром, который становится сложно снять даже с помощью сильных обезболивающих препаратов. Ухудшается общее состояние пациента: поднимается температура, возникает слабость, пропадает аппетит, ухудшается сон, снижается работоспособность.

Фото: воспаление зубного корня
При отсутствии лечения симптомы периодонтита постепенно стихают. Поскольку уменьшается болезненность, пациент ошибочно полагает, что болезнь отступила. Но на деле, стихание симптоматики свидетельствует о том, что острая форма болезни переходит в хроническую, которая представляет большую опасность для здоровья. Некоторое время патология может протекать бессимптомно, временами обостряясь и самостоятельно стихая.
При хроническом периодонтите патогенное воздействие на зубной периодонт прогрессирует, разрушая костную ткань. Каждое следующее обострение переносится тяжелее, к стандартным симптомам присоединяются кисты, свищи, абсцессы и прочие гнойные образования в зоне корней. Пациент ощущает выраженный привкус и запах гноя во рту. Узнать хроническое воспаление зубного корня можно по следующим признакам:
- Отсутствие болевых ощущений в состоянии покоя и дискомфорт при надавливании на зуб.
- Изменение цвета и структуры прилегающей к корню пародонтальной ткани.
- Наличие постоянного неприятного запаха изо рта.
Хроническая форма периодонтита лечится сильными антибиотиками. При необходимости осуществляется удаление пораженных участков зубной ткани и кости.
Если не лечить периодонтит, обострения будут повторяться, а зона поражения распространится на корни соседних моляров. Усилится подвижность зуба, что в итоге приведет к необходимости его удаления и повысит риск удаления соседних зубных единиц.
Причины воспаления корня зуба
Первопричиной воспаления зубного корня является патогенная микрофлора, проникшая в периодонт. К проникновению и распространению бактерий вглубь зуба могут привести:
- Запущенные инфекционные заболевания зубов и десен: пульпит, пародонтит, кариес. Под действием микроорганизмов происходит разрушение эмали и дентина, и бактерии проникают вглубь пульпы, каналов и периодонта.
- Некачественное стоматологическое лечение. Несоблюдение правил обработки каналов, техники установки пломб приводит к размножению патогенов внутри зуба и их попаданию в периапикальную область.
- Нарушение сроков эксплуатации зубных протезов и ортодонтических конструкций. Изношенная конструкция может расшатываться и смещаться, вследствие чего в пульпарную полость могут попадать микробы.

К воспалительному процессу в зубном корне могут привести следующие травмы:
- Неправильное распределение пломбировочного материала, повлекшее неравномерное распределение жевательной нагрузки на периодонтальные ткани.
- Надлом корня при стоматологических манипуляциях.
- Надрыв нервно-сосудистого пучка, из-за которого возникла подвижность зуба.
- Разрыв соединительных волокон, удерживающих зуб в альвеоле.
- Вывихи, переломы, трещины на коронках и корнях, а также механические травмы полости рта, связанные со спортивной и профессиональной деятельностью, авариями.
Характерные признаки воспаления в разных областях зуба
Зубы имеют сложное строение. Под твердой костной тканью скрыты мягкие – пульпа. В пульпе заключены нервные окончания, лимфатические и кровеносные сосуды. Питательные вещества поступают в пульпу через каналы, проходящие в корнях зуба. Воспаление может начаться в пульпе либо в каналах, а при отсутствии лечения воспалительные и некротические процессы распространяются на костную ткань.
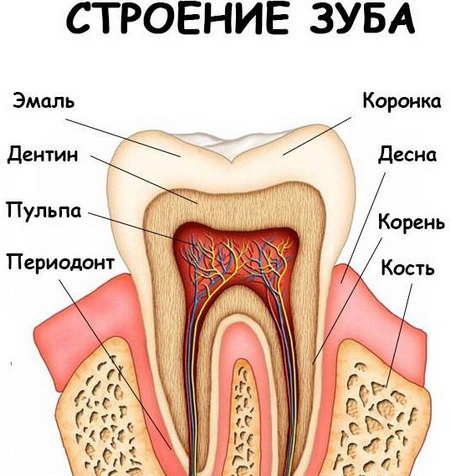
Воспаление канала и пульпы зуба
Под воздействием неблагоприятных факторов становится возможным проникновение патогенных бактерий в зубные каналы и пульпу, что провоцирует воспаление, вызывающее сильную зубную боль и развитие гнойных образований у основания зуба. Лечение корневых каналов является сложной операцией, требующей от стоматолога ювелирной точности.
Причины воспаления зубного канала:
- Запущенный кариес. Самым серьезным осложнением кариеса является проникновение инфекции через эмаль и дентин в пульпу. В результате происходит инфицирование сосудов, расположенных в каналах.
- Запущенный пародонтоз. Воспаление десен открывает инфекции путь в зубные каналы, вследствие чего они воспаляются.
- Ошибка стоматолога. Некачественное и несвоевременное пломбирование каналов влечет вторичное воспаление расположенных в них тканей.
Воспаление костной ткани
Воспаление костной ткани, окружающей зуб, ведет к разрушению кости и потере зубной единицы. Ткань кости воспаляется при хронической форме периодонтита, когда нерв и корень уже поражены бактериями, а у корня зуба развилось гнойное образование. Запускать болезнь на этой стадии опасно для жизни: возможно прорастание кист в гайморовы пазухи, распространение инфекции на сердце и другие внутренние органы, заражение инфекцией здоровых зубов, развитие остеомиелита.
Диагностика периодонтита с помощью рентгена
На ранних стадиях заболевания, когда еще не развились процессы гниения, рентген мало информативен и редко используется стоматологами. На этом этапе воспаление корня зуба диагностируется не по рентгенографическому фото, а на основании общей клинической картины: после осмотра ротовой полости и озвучивания жалоб.
Но в диагностике хронических форм периодонтита именно рентгеновский снимок является основным методом определения характера, стадии заболевания и локализации гнойного мешка. Рентген-снимок помогает врачу выбрать адекватную тактику лечения и корректно подготовиться к операции. Наиболее показательной является рентгеноскопия, позволяющая врачу оценить изменение структуры зубных тканей в динамике.

Фото: периодонтит на рентген-снимке
Что делать, если воспалился корень зуба
Воспалительный процесс в зубном корне никогда не начинается самопроизвольно. Существует причина, спровоцировавшая его, и пока она не будет устранена, патология будет прогрессировать, представляя все большую опасность для здоровья.
Чтобы узнать, как безопасно и эффективно снять воспаление в корневой части зуба, необходимо обратиться к врачу. Попытки снять боль анальгетиками могут увенчаться успехом при острой форме заболевания, но расценивать стихание болезненности как снятие самого воспаления нельзя – внутри зуба продолжаются деструктивные процессы.
Лечение воспаления корня зуба может проводиться в домашних условия, но исключительно в том случае, если лечебные мероприятия назначены врачом-стоматологом.
Основные этапы лечения воспаления корня зуба
Что делать при воспалении корня зуба, врач-стоматолог решает исходя из причины и стадии болезни, степени поражения тканей и развития осложнений. Каждому пациенту, у которого воспалился зуб, назначается антибиотикотерапия. Она помогает снять воспаление и блокирует распространение инфекции. Вид антибиотика и оптимальная дозировка подбираются врачом индивидуально.
Лечение периодонтита проводится поэтапно под местной анестезией. К терапии приступают только тогда, когда врач точно установит локализацию очага поражения с помощью рентгенографии.

Схема лечения периодонтита:
- Каналы, ведущие к очагу поражения, рассверливаются. В них помещаются специальные тампоны, пропитанные антисептиком.
- Для соблюдения стерильности на коронку устанавливается временная пломба.
- Доктор назначает антибиотик, поясняет, нужно ли делать какие-либо процедуры в домашних условиях, и отпускает пациента лечиться амбулаторно.
- Следующий прием у стоматолога состоится спустя 2–3 дня. Если к этому моменту у пациента отсутствуют болевые приступы, отеки, гиперемия и припухлости, временная пломба удаляется, производится повторная промывка каналов антисептиком и снова устанавливается временная пломба.
- Вторую временную пломбу снимают спустя 2–3 месяца после того, как пациент сделает рентген-снимок, по которому врач сможет судить о динамике восстановления корня.
В случае благополучного лечения и отсутствия рецидива временная пломба извлекается, врач снова делает промывку каналов и устанавливает постоянную пломбу. Чтобы корень не воспалился повторно, после пломбирования вновь проводится рентген-исследование. По снимку врач может удостовериться в том, что каналы полностью залиты раствором, и процедура выполнена качественно. Контрольный визит к стоматологу должен состояться спустя 4 месяца после установки постоянной пломбы.
Источник
