При гнойном воспалении раны
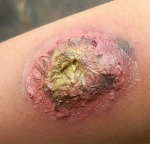
Нагноение – самое распространенное осложнение асептических (чистых) ран, образовавшихся в результате травмы или хирургического вмешательства. Гной появляется в результате инфицирования поврежденных тканей патогенными микроорганизмами и последующего воспаления. Такие раны требуют особого подхода к лечению, чтобы предотвратить более серьезные осложнения.
 Фото 1. Для предотвращения нагноения раны ее нужно обработать сразу после получения. Источник: Flickr (S H).
Фото 1. Для предотвращения нагноения раны ее нужно обработать сразу после получения. Источник: Flickr (S H).
Что такое гнойная рана
Гнойными ранами называются дефекты кожи и глубже лежащих тканей, сопровождающиеся накоплением в них гнойного экссудата и воспалением по краям. Образуются при инфицировании или загрязнении внешнего повреждения (порез, царапина, укол) или в результате прорыва подкожного гнойника.
Нагноение всегда сопровождается отечностью, воспалительным и некротическим процессами, выраженной болезненностью.
Причина болевых ощущений – давление скопившегося в ране экссудата на подлежащие слои ткани и нарушение оттока лимфы из них.
Обратите внимание! Поскольку продукты разложения омертвевших участков повреждения всасываются в кровоток, при гнойных ранах часто появляются характерные признаки интоксикации: головные боли, лихорадка, слабость.
Виды гнойных образований
Основным фактором классификации гнойных ран является их главный признак – гной. По его консистенции, цвету, запаху можно определить возбудителя инфекции:
- стафилококк – экссудат густой и бело-желтый;
- синегнойная палочка – желтый внутри раны цвет под влиянием кислорода приобретает сине-зеленый оттенок;
- стрептококк – выделения желто-зеленые и жидкие;
- кишечная палочка – та же консистенция, но цвет буро-желтый;
- анаэробные микроорганизмы – зловонный бурый гной.
От точности определения возбудителя зависит тактика последующей антибиотикотерапии.
Причины гнойных ран
Для образования нагноения требуется сочетание нескольких факторов: наличие инородных тел, размозженных тканей, крови и болезнетворных организмов в ране. Дополнительно вероятность гнойного воспаления зависит от:
- Локализации повреждения – хуже всего заживают конечности (особенно стопы), а раны головы, шеи и туловища чаще затягиваются без осложнений.
- Вида дефекта – размозженные и разорванные ткани воспаляются всегда, из колотых затруднен отток экссудата. Самая низкая вероятность нагноения – у резаных ран.
- Состояния иммунной системы и наличие других заболеваний.
- Возраста – с годами регенеративные процессы и сопротивляемость инфекции ухудшаются.
- Конституции тела – лишний вес препятствует быстрому выздоровлению.
- Питания – недостаток питательных веществ и авитаминоз способствуют воспалительному процессу.
- Времени года – в жару раны заживают значительно хуже.
Обратите внимание! Нагноение швов в послеоперационном периоде чаще всего связано с некачественным уходом: плохим дренажом и нерегулярной обработкой.
Симптомы и признаки нагноения
Симптоматика гнойных ран подразделяется на общую и местную. К последней относятся следующие характерные признаки:
- повреждение тканей со скоплением гноя в нем;
- выраженный болевой синдром;
- отек – воспалительный теплый в краях и холодный, связанный с нарушением оттока лимфы – вокруг;
- покраснение в начале воспалительного процесса, которое затем сменяется багровым или сиреневым цветом.
Общие симптомы связаны с интоксикацией. К ним относятся повышение температуры, слабость, расстройства аппетита.
Первичная обработка гнойных ран
Первоочередной задачей врача является очищение от накопившегося гнойного экссудата. Делается это растворами антисептиков, а при необходимости некротизированные ткани удаляются хирургически, принимаются меры по остановке кровотечения. Затем ставится дренаж, накладывается повязка с антимикробными средствами.
Правила обработки в домашних условиях
Первый этап самостоятельной обработки нагноившегося повреждения – промывание. Воспользоваться лучше всего перекисью водорода, обильно поливая ею рану. Подходят также антисептические растворы – Фурацилин, Хлоргексидин или Мирамистин.
Затем края раны смазывают зеленкой или йодом, накладывают стерильную повязку с противомикробной мазью (Левомеколь, стрептомициновая).
Лечение гнойных ран
В зависимости от степени тяжести терапия проводится на дому или в стационаре. Заживление таких повреждений всегда проходит в три этапа, для каждого из которых предусмотрена отдельная тактика лечения:
- Воспаление – требуется очищение раны от гноя, антибиотикотерапия наружными и внутренними средствами, борьба с воспалительным процессом и интоксикацией.
- Пролиферация – очищенная рана начинает затягиваться, поэтому назначаются стимулирующие регенерацию средства. Накладываются также швы или проводится пластика кожи.
- Рубцевание – на этом этапе особое значение имеет ускорение образования эпителия, закрывающего повреждение.
Это важно! Основной принцип успешного лечения – регулярность процедур и надлежащий уход за раной.
Медикаменты
Без медикаментозной терапии с нагноением справиться невозможно, поскольку его причиной является бактериальная инфекция. Назначаются препараты системного и местного действия, а также общеукрепляющие и иммунностимулирующие витаминные комплексы.
Мази
Их основное назначение – купирование воспаления, снятие болевого синдрома и борьба с инфекцией. Обычно используются:
- Мазь Вишневского
- Левомеколь
- Солкосерил
- Троксевазин
- Банеоцин
- Стрептоцидовая.
На этапе рубцевания показаны предотвращающие образование шрамов средства – Дерматикс, Контрактубекс.
Антибиотики
Помимо наружных противомикробных средств назначаются антибиотики системного действия в таблетках или инъекциях. Наиболее эффективными являются пенициллины, макролиды, цефалоспорины и тетрациклины.
Народные средства
Нетрадиционная медицина предлагает множество рецептов для домашнего лечения гнойных ран. Они довольно эффективны, но применяться могут только по согласованию с врачом, как дополнение к основной терапии.
Солевой раствор
Готовится из соли и воды в соотношении 1:10, используется в виде частых 15-минутных примочек. Обладает свойством устранять отек, вытягивать гной из раны и дезинфицировать ее.
Алоэ
Это растение широко известно своими противомикробными и ранозаживляющими свойствами. В виде компрессов применяются разрезанные вдоль или измельченные листья, а также сок из них.
 Фото 2. Алоэ известен своей способностью вытягивать жидкость из ран. Источник: Flickr (Jeff Miller).
Фото 2. Алоэ известен своей способностью вытягивать жидкость из ран. Источник: Flickr (Jeff Miller).
Йод
Используется для обработки кожи вокруг раны и ее краев для борьбы с инфекцией и отеком. Можно добавлять немного йода в сок алоэ для компрессов.
Травы
Лекарственные растения применяются в виде примочек отваров для промывания (ромашка, шалфей, календула). Хорошо помогает также кашица из подорожника как компресс.
Мумие
Этот природный продукт принимается внутрь (0,2 г на стакан воды в сутки) и используется наружно для промывания, приготовления мази. Раствор делается из 5 г вещества на 0,5 л воды, а для мази потребуется смешать вазелин (100 г) с ланолином (30 г) и водой (20 г), добавив 3 грамма мумие.
Профилактические меры
Избежать нагноения поможет немедленное промывание перекисью и антисептиками любых свежих порезов и царапин, полученных в быту и на производстве.
Рану нужно закрыть стерильной повязкой с антисептическим средством, регулярно меняя ее.
Обширные травмы обязательно нужно лечить под контролем врача.
Источник

Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
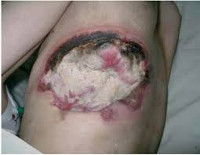
Гнойные раны
Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, — локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Источник

