Патогенез воспаления у детей
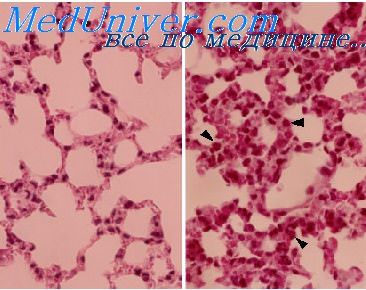
Развитие воспалительных реакций детей. Признаки воспаления у плода и новорожденного
В процессе внутриутробного развития человеческого зародыша воспалительная реакция проделывает эволюцию, повторяя в основных чертах становление воспаления в филогенезе. В период бласто- и эмбриогенеза человека ответом на воздействие местного раздражителя является альтерация (дистрофия или некроз) тканевых зачатков, что приводит к нарушению формирования тканей, органов и даже систем органов зародыша, а воспалительная реакция как таковая отсутствует.
К концу эмбрионального развития возможны фагоцитоз и пролиферативная реакция элементов мезенхимы, поэтому в конце эмбрионального и в начале плотного периода в ответ на местное раздражение тканей, кроме альтерации, возникает избыточное развитие мезеихимальных элементов как своеобразный эквивалент будущей воспалительной реакции.
Избыточное развитие соединительной ткани, выражающееся в фиброзе части органа или целого органа, часто наблюдается в легких, печени, коже, сердце, поджелудочной железе.
Фиброз органов является своеобразным ответом на повреждение, так как в тканях эмбриона и плода в раннем фетальном периоде не развивается воспалительная реакция.
От действия повреждающего фактора может зависеть формирование тканевого порока (искажение морфогенеза ткани, задержка тканевого развития). Воспалительная реакция со всеми ее компонентами появляется у плода, когда формируются сосуды, в частности микроциркуляторное русло, и начинают развиваться механизмы нервной и эндокринной регуляции.

Однако и в этот период воспаление имеет преимущественно альтеративный и продуктивный характер. В перинатальном периоде у новорожденных и у детей в возрасте до 3 мес преобладают незрелые примитивные реактивные процессы альтеративно-продуктивного характера.
Тенденция к более зрелому ответу via местное повреждение в виде сложной рефлекторно-гуморальной реакции, какой является воспаление, появляется преимущественно в возрасте после 3 мес.
В ранние возрастные периоды (у новорожденных, у детей грудного и раннего возраста) воспаление характеризуется двумя основными особенностями:
1) при возникновении воспалительного очага отчетливо определяется склонность к генерализации ввиду неспособности макроорганнзма к ограничению местного процесса, которое зависит от возрастной, анатомической и функциональной незрелости органов иммуногенеза и барьерных тканей, что облегчает проникновение возбудителей и их токсинов в ток крови и лимфы;
2) у новорожденных и детей грудного возраста наблюдаются некоторые особые виды альтеративного и продуктивного воспаления, которые близки к воспалительной реакции внутриутробного периода и отражают становление этой реакции в филои онтогенезе.
При этом необходимо учитывать, что наличие особых форм воспаления не исключает развития экссудативного, даже гнойного воспаления у плода, новорожденного и ребенка грудного возраста. Перечисленные особенности свойственны ребенку раннего возраста, когда его реакции близки к реакциям в период внутриутробного развития. В дальнейшем эти особенности утрачивают свое значение, однако склонность к генерализации местного процесса при воспалении сопровождает почти весь период детства [Ивановская Т. Е., 1978; Essbach H., 1960], поэтому у детей раннего возраста легко возникает примитивная форма инфекционной болезни — сепсис.
— Также рекомендуем «Факторы инфекционных заболеваний у детей. Исход детских инфекций»
Оглавление темы «Детские инфекции. Иммунитет плода и новорожденного»:
1. Склеродермия детей. Дерматомиозит у детей
2. Узелковый периартериит у детей. Морфология нодулярного периартериита
3. Геморрагический васкулит у детей — анафилактическая пурпура Шенлейн-Геноха. Инфекционные болезни
4. Персистирующая инфекция детей. Возбудители инфекций у детей
5. Механизмы развития детских инфекций. Входные ворота детской инфекции
6. Воспаление в очагах инфекции. Местные проявления детских инфекций
7. Развитие воспалительных реакций детей. Признаки воспаления у плода и новорожденного
8. Факторы инфекционных заболеваний у детей. Исход детских инфекций
9. Неспецифическая реактивность детей. Иммунитет новорожденного к инфекциям
10. Специфический иммунитет детей. Иммунные органы — тимус
Источник
Около трети амбулаторных и четверти госпитализированных больных страдают гнойно-воспалительными заболеваниями. По словам И. В. Давыдовского, гнойная инфекция является «эндогенной аутоинфекцией сенсибилизированного организма».
Основу патогенеза гнойной хирургической инфекции составляют три наиболее важных фактора («три М»): микроорганизм, макроорганизм и медиум (внешние условия).
Инфицирование патогенным микроорганизмом может происходить извне, например, при укусе, или при активизации условно-патогенной микрофлоры в естественных резервуарах (желудочно-кишечный тракт, дыхательные пути, кожа) и транслокации в пораженный орган. Для реализации воспалительного процесса необходимо, чтобы антигенное раздражение в организме превысило защитные возможности иммунной системы. Специфических возбудителей гнойной инфекции, по сути, нет. Большинство из них можно выделить от здоровых людей или из повседневно окружающей нас среды.
В 60% случаев флора в очаге поражения бывает смешанной. Следует отметить, что каждый из перечисленных микробов существует в огромном количестве более или менее вирулентных штаммов. К факторам вирулентности можно отнести ферменты агрессии (гиалуронидаза, фибринолизин, коагулаза), эндотоксины (липополисахариды) и экзотоксины (эксфолиативный токсин, эритротоксин, энтеротоксины и др.).
Для макроорганизма наибольшее значение имеют факторы неспецифической и специфической защиты (иммунитет). При этом детский организм имеет ряд особенностей. Дети в целом чаще болеют гнойно-воспалительными заболеваниями, чем взрослые.
Имеются анатомо-физиологические особенности детского возраста, обуславливающие это обстоятельство.
Для детей определенную роль играет уход. Сюда относится не только поддержание в чистоте кожных покровов и слизистых, но и хорошее полноценное питание, а также предотвращение переохлаждения. Зачастую именно недостаточный уход за ребенком является основной причиной его заболевания, что, в значительной степени, обусловлено относительно низкой барьерной функцией покровных тканей (кожа и слизистые).
Значительное развитие сосудистой сети в растущих костях и в то же время обособленность кровоснабжения эпифиза, диафиза и метафиза повышают риск развития остеомиелита, причем у детей до 2-3 лет в месте с костью обычно поражается и прилежащий сустав.
Большой сальник у детей развит недостаточно и часто не способен адекватно отграничить воспалительный процесс в брюшной полости. Поэтому у детей, например, редко образуется отграниченный аппендикулярный инфильтрат, не требующий оперативного лечения, как у взрослых. Не оперированный аппендицит обычно переходит в обширный местный или разлитой перитонит.
Лимфатическая система у детей до трех лет еще несовершенна. Лимфатические узлы плохо выполняют барьерную функцию, что способствует бактериемии и возникновению гематогенных воспалительных очагов. В период с 6 до 12 лет лимфатическая система бурно развивается. Зачастую лимфоузлы и миндалины кажутся несколько увеличенными, что, впрочем, не является патологическим признаком. Однако, такие лимфоузлы гиперреактивны при попадании в них инфекционных агентов, чем объясняются частые лимфадениты.
У детей раннего возраста снижена способность к отграничению воспалительного процесса вследствие особенностей свертывающей системы крови. Недостаток основных прокоагулянтов, снижение индекса протромбина в 2 раза, уровня фибриногена до 1,7 г/л, проконвертина до 30-50% при тенденции к антикоагулянтным состояниям (увеличение гепариновой, антитромбиновой и фибринолитической активности) значительно ограничивают фибринообразование и плазмокоагуляцию в очаге поражения. Тем самым снижается роль этого фактора в демаркации и создаются условия для распространения воспалительного процесса. Отграничению очага воспаления также препятствует нежность тканей у детей. Чем взрослее ребенок, тем с большим количеством антигенов он успел столкнуться, тем, соответственно, крепче его иммунная защита. Детские инфекции в каком-то плане являются движущей силой созревания иммунитета.
У детей раннего возраста, несмотря на высокие показатели ряда факторов неспецифического иммунитета (С-реактивный белок, лизоцим), титр комплемента быстро истощается, фагоцитоз на многие антигены у новорожденных вследствие низкой ферментной активности фагоцитирующих клеток не завершен. Это способствует внутриклеточному персистированию возбудителей и переносу их в организме. Гуморальная фаза иммунитета также не рассчитана на массовое инфицирование: у новорожденных к моменту рождения IgM отсутствует, (IgG и IgA ребенок получает от матери), а самостоятельно начинает формироваться лишь к 4-месячному возрасту. Формирование специфического иммунитета, иммунологической памяти развивается постепенно и зависит от многих факторов: патологии внутриутробного периода, родов, периода адаптации, становления биоценоза организма, становления первичного звена иммунитета.
Иногда гнойно-воспалительные заболевания могут быть связаны с дефектом иммунной системы. Не рассматривая наиболее тяжелые и редкие иммунодефициты, стоит отметить ряд часто встречающихся состояний. Дефицит IgA (от1:100 до 1:1000 в разных популяциях) проявляется частыми инфекциями дыхательных путей и желудочно-кишечного тракта и может быть ассоциирован с атопией, аутоиммунными заболеваниями и опухолями. Интересно, что заместительная терапия IgA противопоказана из-за наличия anti-IgA антител. Дефицит С5-8 компонентов комплемента сильно предрасполагает к развитию менингококковой инфекции.
Хронический гранулематоз (недостаточность оксидантного взрыва в нейтофилах) проявляется частыми каталаза-положительными инфекциями (в основном стафилококковыми). Дефицит миелопероксидазы (1:2000) способствует затяжному инфекционному процессу. Стоит отметить роль приобретенных иммунодиффецитов в результате лечения иммуносупрессивными препаратами или спленэктомии, которая во много раз повышает вероятность пневмококковой инфекции, в том числе сепсиса.
Некоторые пороки развития также способствуют развитию гнойно-воспалительных процессов. Аномалии развития бронхов и аберрантные легочные сосуды нарушают вентиляцию и могут приводить к развитию хронического бронхита, деструктивным пневмониям. Слишком длинные и извитые ректальные железы являются причиной парапроктита новорожденных.
Особенно опасную группу гнойно-воспалительных заболеваний составляет госпитальная инфекция. Возбудителями ее являются высоко устойчивые к антибиотикам и неблагоприятным факторам внешней среды стафилококки, стрептококки и другие упомянутые выше микробы, а также бактерии, способные паразитировать только на ослабленных организмах (Enterococcus, Streptococcus viridans, Citrobacter, Enterobacter, Serratia, Morganella, Providencia, Proteus, P.aeruginosa).
Источником госпитальной инфекции является больничное белье, пыль, медицинские инструменты. Наиболее важный фактор профилактики – мытье рук после осмотра каждого больного или инструментальной манипуляции. Фактором риска для приобретения госпитальной инфекции являются:
- длительное пребывание в больнице;
- нарушение целостности кожных покровов (внутривенные инъекции, пункции, разрезы);
- инородные тела в организме больного (шовный материал, дренажи, катетеры и т.п.)
- иммуносупрессивная терапия (включая антибиотики).
С точки зрения патогенеза и клиники для тяжелых форм гнойной хирургической инфекции характерно развитие ряда синдромов.
Синдром гемодинамических нарушений может рассматриваться как общая неспецифическая реакция организма на стресс (в данном случае инфекционный). Усиление выброса надпочечниками глюкокортикоидов и катехоламинов приводит к спазму сосудов, нарастанию периферического сопротивления. Происходит «шунтирование» крови, т. е. кровь из артериальной системы, минуя капилляры и метартериолы, переходит в венозную. Этим поддерживается объем крови, необходимый для циркуляции в жизненно важных органах (централизация кровотока), хотя тканевый обмен на периферии нарушается.
Реакция «централизации» до определенного момента играет положительную роль, однако при затянувшемся бактериальном стрессе могут происходить функциональные нарушения, связанные с нарушением теплоотдачи (гипертермический синдром) и функции почек.
Фаза спазма периферических сосудов, особенно у детей раннего возраста, достаточно кратковременна, клинически обычно просматривается, сменяется фазой пареза капилляров вследствие истощения первичной реакции на стресс, прямого действия эндотоксина и выброса большого количества медиаторов воспаления (наиболее значимые среди них IL-1, TNF, эйкозаноиды, гистамин), запускающий последующие патологические механизмы.
Выбрасываемое в кровь значительное количество адреналина повышает потребность в энергетических ресурсах, возникает клеточное голодание, усугубляющееся повышением катаболизма вследствие усиления выброса глюкокортикоидов. Повышение потребности в энергетических ресурсах ведет к распаду эндогенного белка и жира. При этом образуется много недоокисленных продуктов, чему способствует также гипоксия тканей вследствие расстройства циркуляции. Нарушение периферической гемодинамики и обмена, энергетический голод, повышенное образование недоокисленных продуктов приводят к изменению кислотно-основного состояния в сторону метаболического ацидоза.
При значительных объемах поражения воспалительным процессом (флегмона) происходят шунтирование крови и нарушение метаболизма в очаге. В этих условиях резко нарастают нагрузка на дыхательную систему как на компенсаторный аппарат (выведение СО2 и других кислых продуктов). Кроме того, особенно при грамотрицательной инфекции, которая обладает выраженным вазопрессорным эффектом на сосуды малого круга кровообращения, развивается шунтирование крови в легких, нарушается газообмен. Многие возбудители являются тропными и к легочной ткани, вызывая воспалительные изменения. Развивается синдром дыхательных расстройств. Тяжелые расстройства микроциркуляции, гипоксия и ацидоз приводят к увеличению сосудистой проницаемости и экстравазатам.
В ответ на эти изменения нарушается равновесие свертывающей и антисвертывающей систем крови. Это нарушение проходит определенные стадии развития, объединяемые в медицине под названием ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания). На фоне развития этого синдрома, сопровождающегося процессом микротромбообразования, еще более ухудшается микроциркуляция в почках и легких; нарастают нарушения процессов детоксикации, дыхания.
Токсины микробных клеток, развивающаяся гипоксия организма сказываются на клетках крови. Возникают анемия, изменения в картине белой крови, соответствующие тяжести и фазе воспалительного процесса, тромбоцитопения. В результате сложных патогенетических механизмов, происходящих в организме больного, развивается полиорганная недостаточность. Чем большее количество органов и систем задействовано в патологическом процессе, тем серьезнее прогноз заболевания.
Различают молниеносную (токсико-септическую), септико-пиемическую и местную формы гнойной хирургической инфекции. Первые две формы следует рассматривать как варианты хирургического сепсиса — тяжелой интоксикации организма в условиях измененной реактивности. Самое тяжелое проявление хирургической инфекции — септический шок. Токсико-септическая форма начинается и прогрессирует бурно, проявляется тяжелейшим токсикозом и лихорадкой, симптомами нейротоксикоза. Местные симптомы могут находиться в начальных стадиях развития, преобладает общая симптоматика. Развивается на фоне сенсибилизации, дефицита гуморальных антител. В качестве возбудителей часто встречаются грамотрицательная микрофлора, стрептококк или ассоциация со стафилококком.
Септический шок может наступить при любой форме и в любую фазу гнойной хирургической инфекции. Причем у детей он развивается особенно быстро, благодаря их склонности к более резким генерализованным реакциям и быстрому истощению компенсаторных взможностей нервной системы. Реакция объясняется поступлением в кровь большого количества микробных эндотоксинов, протеаз, гистаминоподобных веществ, активацией кининовой системы.
Это часто связано с присоединением грамотрицательных микробов, нарушением демаркации местного очага, ухудшением антитоксического иммунитета, совпадает со значительным изменением биоценоза организма. Характерны выраженные сердечно-сосудистые нарушения — коллапс, тахиаритмия, нарушения психики, аллергические реакции. На ранней стадии шока его можно заподозрить по резкому снижению диуреза, сухости слизистых оболочек. Затем появляется основной признак шока – снижение артериального давления
Септико-пиемическая форма протекает при отчетливом преобладании воспалительной реакции над токсикозом, хотя последний также значителен. Местные реакции появляются рано, очаги могут быть множественными, развиваться одномоментно или последовательно.
Местная форма — преобладание местной воспалительной реакции над общими проявлениями, нормоэргическая реакция. Течение местного процесса характеризуется быстрым наступлением некроза, отека, угнетением местной фагоцитарной реакции, склонностью к распространению инфекции и массивной резорбции продуктов воспаления из местного очага, в кровь и лимфу. Особенно выражен отек у новорожденных, гидрофильность тканей у которых повышена. На возникновение значительного отека влияет повышение проницаемости сосудов под воздействием гипоксии, гистамина и гистаминоподобных веществ, а также эндотоксинов.
В условиях отека и накопления жидкости значительно снижаются местные барьерные функции. Эти факторы способствуют резкому нарушению сосудистой трофики, что обусловливает быстрое распространение процесса на здоровые участки. Генерализации инфекции способствуют низкая барьерная функция регионарных лимфатических узлов и хорошо развитая сеть кровеносных и лимфатических капилляров.
Хроническая стадия рассматривается, как состояние временного динамического равновесия между макроорганизмом и очагом поражения. Равновесие это, однако, нестойкое и всегда может нарушиться в сторону обострения инфекции.
Переходу воспалительного процесса в хроническую стадию способствуют несвоевременность диагностики и поздно начатое лечение, недостаточность иммунологического ответа, массивность поражения. При хронической форме заболевания в результате обострений образуются продукты неполного распада тканей, обладающие антигенными свойствами, могут развиваться аутоиммунные процессы. Переходу процесса в хроническую форму способствует применение стероидных гормонов, вызывающих усиление супрессивной активности иммунокомпетентных клеток и снижение хелперной активности. На этом фоне любая стрессовая ситуация (гиперконтаминация, суперинфекция, особенно вирусной природы, травма, переохлаждение) может привести к обострению инфекционного процесса.
Бычков В.А., Манжос П.И., Бачу М.Рафик Х., Городова А.В.
Опубликовал Константин Моканов
Источник
