Особенности течения воспаления в пульпе периодонте
№ 44 Особенности течения воспаления в пульпе, периодонте, кости, слюнных железах и в мягких тканях лица. Принципы прогнозирования течения острого воспаления в челюстно-лицевой области.
Особенности возникновения и течения воспалительных реакций в тканях ротовой полости:
Для воспалительных процессов челюстно-лицевой области характерно гранулематозное воспаление, которое характеризуется ограниченным очагом продуктивного, продуктивно-эксудативного воспаления, образованием отграниченных инфильтратов. В основе такового воспаления лежат первичные разрастания грануляционной ткани, инфильтрированной полинуклеарами, лимфоцитами, плазмоцитами в различных соотношениях. Примером такого воспаления является гранулема зубная – опухолевидное образование около верхушки зуба из грануляционной ткани, окруженное фиброзной капсулой, возникающее в результате хронического воспаления при инфицировании перодонта из канала зуба. В случаях развития воспалительных процессов челюстно-лицевой области необходимо помнить об особенностях венозной системы. Отсутствие в венах лица клапанной системы обуславливает возможность быстрой миграции тромба в восходящем направлении и возникновения тромбоза пецеристого синуса с крайне опасным для жизни больных прогнозом.
Особенности изменения системы белой крови и нарушений гемостаза при воспалительных процессах в тканях полости рта.
Сравнительными исследованиями капиллярной крови десны и пальца у людей страдающих воспалительными процессами челюстно-лицевой области (гингивитах, пародонтозе и т.д.) выявлены статистически значимые изменения состава лейкоцитов. Эти изменения касаются абсолютного числа эозинофилов, нейтрофилов, лимфоцитов и моноцитов, а также общего числа лейоцитов. В капиллярной крови десны значимо меньше число фагоцитов (эозинофилов, нейтрофилов и моноцитов) и увеличивается число иммунокомпетентных клеток (лимфоцитов). Выявлено снижение фагоцитарной активности нейтрофилов (особенно при пародонтозе). Поскольку фагоциты являются одним их основных факторов неспецифического иммунитета, то уменьшение их общего числа в десне при воспалительных процессах ротовой полости позволяет предположить, что эти процессы развиваются на фоне снижения неспецифического иммунного ответа организма.
Особенности гемостаза при патологии ротовой полости определяются наличием в слюне ротовой жидкости плазменных компонентов свертывающей, фибринолитической и калликреин-кининовой систем, различными их количественными и качественными нарушениями, изменениями их комбинации.
При хронических воспалительных процессах ротовой полости, при пародонтозе снижается содержание в ротовой жидкости ингибиторов протеиназ, увеличивается активность системы протеолитических ферментов, что приводит к повышению активности плазмина, тромбина, калликреина, факторов свертывания крови и проявляется активацией свертывающей, фибринолитической и калликреинкининовой системы. Такие нарушения гемостаза служат основой патологических процессов, клинически проявляющихся в виде тромбозов кровеносных сосудов. Отсутствие в венах лица клапанной системы обуславливает возможность быстрой миграции тромба в восходящем направлении. Интимная связь венозных образований челюстно-лицевой области с крыловидным сплетением, а последнего через средние вены твердой мозговой оболочки с пещеристым синусом твердой мозговой оболочки при развитии тромбообразования может вызвать тяжелейшее осложнение в виде тромбоза пещеристого синуса с крайне опасным для жизни прогнозом. Поэтому указанные особенности гемостазе при патологии полости рта необходимо учитывать при анализе состояния больного и выработке тактики врача в случаях развития воспалительных и других процессов челюстно-лицевой области.
Роль местной гипоксии в патогенезе воспалительных и дистрофических поражений тканей челюстно-лицевой области.
В развитии воспалительных и дистрофических поражений тканей челюстно-лицевой области (гингивитов, воспалительно-дистрофической формы пародонтоза и т.д.), наиболее выраженные изменения имеют месть в капиллярном, прекапиллярном и артериальном звеньях микроциркуляторного русла, что приводит к гипоксии, нарушению обмена веществ и дистрофическим изменениям в пульпе, пародонте. На фоне дистрофических повреждений тканей (пародонта) при хронической гипоксии резко снижаются регенераторные процессы. Угнетение пролиферативных процессов обусловлено недостаточностью энергетического обеспечения тканей и связано с избыточным образованием глюкокортикоидов, подавляющих процессы пролиферации и удлиняющих все фазы клеточного цикла.
В клинической и, в частности, стоматологической практике при заболеваниях слизистой оболочки полости рта, пародонтозе рекомендовано лечение кислородом под повышенным давление – 3 атм. (гипербарическая оксигенация). В основе терапевтического действия гипербарической оксигенации лежит повышение парциального давления кислорода в жидких средах организма (плазме, лимфе, межтканевой жидкости). Это приводит к соответствующему увеличению их кислородной емкости (на 6,5 %) и сопровождается увеличением диффузии кислорода в гипоксическом участке тканей, что способствует номализации артериовенозного различия по кислороду, т.е. потребления кислорода организмом в покое.
. Особенности изменений системы белой крови при воспалительных процессах в тканях челюстной-лицевой области.
Особенности изменения системы белой крови и нарушений гемостаза при воспалительных процессах в тканях полости рта.
Сравнительными исследованиями капиллярной крови десны и пальца у людей страдающих воспалительными процессами челюстно-лицевой области (гингивитах, пародонтозе и т.д.) выявлены статистически значимые изменения состава лейкоцитов. Эти изменения касаются абсолютного числа эозинофилов, нейтрофилов, лимфоцитов и моноцитов, а также общего числа лейоцитов. В капиллярной крови десны значимо меньше число фагоцитов (эозинофилов, нейтрофилов и моноцитов) и увеличивается число иммунокомпетентных клеток (лимфоцитов). Выявлено снижение фагоцитарной активности нейтрофилов (особенно при пародонтозе). Поскольку фагоциты являются одним их основных факторов неспецифического иммунитета, то уменьшение их общего числа в десне при воспалительных процессах ротовой полости позволяет предположить, что эти процессы развиваются на фоне снижения неспецифического иммунного ответа организма.
Особенности гемостаза при патологии ротовой полости определяются наличием в слюне ротовой жидкости плазменных компонентов свертывающей, фибринолитической и калликреин-кининовой систем, различными их количественными и качественными нарушениями, изменениями их комбинации.
При хронических воспалительных процессах ротовой полости, при пародонтозе снижается содержание в ротовой жидкости ингибиторов протеиназ, увеличивается активность системы протеолитических ферментов, что приводит к повышению активности плазмина, тромбина, калликреина, факторов свертывания крови и проявляется активацией свертывающей, фибринолитической и калликреинкининовой системы. Такие нарушения гемостаза служат основой патологических процессов, клинически проявляющихся в виде тромбозов кровеносных сосудов. Отсутствие в венах лица клапанной системы обуславливает возможность быстрой миграции тромба в восходящем направлении. Интимная связь венозных образований челюстно-лицевой области с крыловидным сплетением, а последнего через средние вены твердой мозговой оболочки с пещеристым синусом твердой мозговой оболочки при развитии тромбообразования может вызвать тяжелейшее осложнение в виде тромбоза пещеристого синуса с крайне опасным для жизни прогнозом. Поэтому указанные особенности гемостазе при патологии полости рта необходимо учитывать при анализе состояния больного и выработке тактики врача в случаях развития воспалительных и других процессов челюстно-лицевой области.
Источник
Благодаря
эмиграции лейкоцитов в воспалительном
очаге формируется мощный клеточный
барьер, необходимый для осуществления
защитной функции воспаления. При
воспалении
обусловленном
аллергическими процессами немедленного
типа, в ткань эмитируют преимущественно
эозинофилы,
при аллергии
замедленного
типа — лимфоциты, а неспецифическом
— Нейтрофилы И
МОНОЦИТЫ.
Третий
компонент воспаления — пролиферация
осуществляется особенно
активно
после отторжения некротических масс
и уничтожения болезнетворных агентов.
Пролиферации и деятельности
фибробластов, росту эндотелия сосудов
способствуют гуморальные факторы
Пролиферация
также регулируется гормонами, медиаторами
вегетативной нервной системы
иммунологическими
механизмами.
В
зоне воспаления происходят резкие
изменения тканевого обмена, обусловленные,
во-первых, повреждением ткани и,
во-вторых, нарушениями регионарного
кровотока. В зависимости от степени
выраженности гипоксии, типа клеток и
их резистентности к действию патогенного
фактора
в очаге воспаления происходит угнетение
потребления кислорода и активация
анаэробных процессов, в результате
чего дыхательный коэффициент снижается.
В тканях активируется гликолиз,
нарушается жировой и белковый обмен,
накапливается молочная кислота, жирные
кислоты, ацетоновые тела, аминокислоты,
пептиды, биогенные амины. Происходят
резкие сдвиги водно-солевого баланса:
за счет
ионов калия, водорода и других
низкомолекулярных веществ возникает
гиперосмия. Благодаря увеличению
концентрации белков и их переходу в
мелкодисперсное состояние, возрастает
коллоидно-осмотическое давление,
которое является важным фактором
развития отека.
Острая
воспалительная реакция оказывает
влияние
на весь организм: развивается нейтрофильный
лейкоцитоз с регенераторным сдвигом,
ускорение СОЭ, компенсированный
метаболический ацидоз, лихорадка;
уменьшается
альбумин-глобулиновый
коэффициент, возникает склонность к
гиперкоагуляции.
На
течение воспалительного процесса
значительное влияние оказывает состояние
реактивности организма, которая
зависит от нейроэндокринной регуляции,
иммунологических и других факторов.
Одни факторы стимулируют (провоспалительные
гормоны, катехоламины), другие — ослабляют
(глюкокортикоиды и др.) течение острой
воспалительной реакции. В зависимости
от реактивности различают нормэргическое,
гипоэргическое и гиперэргическое
воспаление.
Значение
воспаления для организма заключается
в формировании различных барьеров,
предназначенных для локализации
болезнетворного агента, его иммобилизации
и уничтожения. Различают сосудистый
барьер, формирующийся за счет тромбоза,
сладжа и стаза, назначение которого
заключается в препятствии распространения
патогенного фактора за пределы
поврежденной ткани. Барьерной функцией
обладают также бактерицидные вещества
(лизоцим, интерферон, лактоферрин,
миелопероксидаза и др.), которые формируют
гуморальный барьер. Мощным защитным
действием обладает клеточный барьер,
микро- и макрофагальный, функция
которого заключается в фагоцитозе,
выделении бактерицидных и других
защитных факторов. Лимфатические
сосуды, фолликулы и узлы также выполняют
защитную функцию, задерживая и
уничтожая патогенные факторы. Попав в
общий кровоток и лимфоток, болезнетворный
фактор разрушается в тканях, особенно
в печени, удаляется через почки,
желудочно-кишечный тракт и слюнные
железы. Таким образом, в борьбу с
патогенным фактором вовлекается
целостный организм.
Острое
воспаление мягких тканей лица. Причиной
развития острых гнойных воспалительных
процессов в челюстно-лицевой области,
как правило, являются: обострение
хронического периодонтита, травматичное
удаление зубов и затрудненное
прорезывание
зуба мудрости. Неодонтоген-ные причины
встречаются реже: травма, риногенная
и тонзиллогенная инфекция и др. Условием
развития воспаления является нарушение
механизмов неспецифической защиты и
иммунологической резистентности
организма. Доминирующая форма инфекции
— стафилококк в ассоциации с другими
микроорганизмами, в том числе с
неспорообразующими анаэробными
бактериями. В зоне воспаления происходит
нарушение обмена кислорода и
изменение
микроциркуляции.
Острые
гнойные
воспалительные
процессы в челюстно- лицевой области
часто сопровождаются системными
изменениями в
организме. В крови — снижается
показатель* характеризующий
избыток
буферных оснований — BE,
при сохранении рН в пределах нормы, что
свидетельствует о метаболическом
компенсированном ацидозе. Прокоагулянтная
система преобладает над фибринолитической.
В крови отмечается нейтрофильный
лейкоцитоз с регенераторным сдвигом,
в результате
которого увеличивается величина
лейкоцитарного индекса интоксикации
(ЛИИ) до
2,0-3,0
и
более, (в норме 0,5-1,5)
в
зависимости от тяжести процесса. ЛИИ
определяется по формуле:
(4Ми+ЗЮ+2П+С)
х (Пл+1)
ЛИИ =
(Л+Мон)
х (Э+1)
где
Ми — миелоциты, Ю- юные, П — палочкоядерные,
С — сегментоядерные, Пл — плазматические
клетки, Мон — моноциты, Л — лимфоциты, Э
— эозинофилы (в процентах). Выраженный
лейкоцитоз (10-12-
109)
наблюдается
только у 70%
больных,
у остальных он небольшой или отсутствует.
В крови снижается альбумин
— глобулиновый
коэффициент, в 1,5-2
раза
увеличивается
концентрация
лактата без изменения содержания
пировиноградной кислоты.
Воспаление пульпы зуба (пульпит)
Пульпит,
как правило, является
осложнением кариозного
процесса, когда инфекционный агент
проникает в пульпу. Возможен асептический
пульпит при обработке кариозной полости
химическими веществами, термическом
и травматическом повреждении вследствие
препарирования зуба.
Острая
воспалительная реакция пульпы протекает
по экссудативно-альтеративному типу
с глубокими нарушениями микроциркуляции,
усугубляемыми отсутствием в пульпе
развитой системы лимфооттока. Поэтому
при расстройствах микроциркуляции
пульпы, находящейся в замкнутой полости
зуба, на фоне выраженной недостаточности
дренажной функции соответствующих
отделов
сосудистой системы
быстро развиваются и неуклонно нарастают
застойные явления и отек, рано возникает
и быстро прогрессирует комплекс
вторичных патологических изменений,
усугубляющих эффект первичной
воспалительной альтерации. При застойных
явлениях резко повышается проницаемость
сосудистой стенки, нарушаются
реологические свойства крови (вследствие
экссудации кровь сгущается). Застойные
явления, сгущение и повышение вязкости
крови снижают объемный и линейный
кровоток, возникают сладж-синдром и
микротромбозы. В результате нарушения
микроциркуляции страдает транспорт
О,, нарушается метаболизм. Снижаются
процессы физиологической регенерации
клеток, развиваются необратимые
нарушения структуры пульпы, раньше в
коронковой пульпе и позднее в корневой,
что служит основанием для применения
биологических методов лечения пульпитов
с частичным сохранением корневой
пульпы. Вследствие раздражения свободных
нервных окончаний в пульпе продуктами
нарушенного метаболизма, медиаторами,
сдавления их экссудатом, возникает
выраженный болевой синдром.
Репаративные
процессы в пульпе часто сопровождаются
образованием вторичного дентина, как
проявление защитной, пластической
функции одонтобластов. При пульпите
отсутствуют системные изменения в
организме, характерные для воспаления:
лейкоцитоз, регенераторный сдвиг
лейкоцитарной формулы, ускорение СОЭ
и т. д.
Причиной
периодонтита является
распространение инфекции из канала
корня зуба при
пульпите,
токсическое действие лекарственных
средств (например, мышьяка) при лечении
пульпитов.
Реже причиной периодонтита является
распространение воспаления на периодонт
со стороны корня зуба — при остеомиелите,
пародонтите. Периодонтит может также
возникнуть при механической травме
зуба, нерациональном протезировании
и др.
При
остром периодонтите процесс ограничивается
формированием воспалительного барьера
в пределах периодонта одного зуба, а в
окружающих эту область тканях развиваются
реактивные изменения в виде
перифокальной зоны, отграничивающие
очаг воспаления от здоровых тканей.
При остром периодонтите не происходит
значительного усиления резорбции
костной ткани и цемента корня зуба, что
отличает этот процесс от хронического.
Системная реакция на ограниченное
воспаление околозубных тканей выражается
в возникновении боли, усиливающейся
при надавливании. Лейкоцитоз, как
правило, отсутствует, регенераторный
сдвиг и лихорадочная реакция выражены
слабо. Острый периодонтит может
осложниться одонтогенным остеомиелитом,
периоститом, флегмоной.
Соседние файлы в предмете Патологическая физиология
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
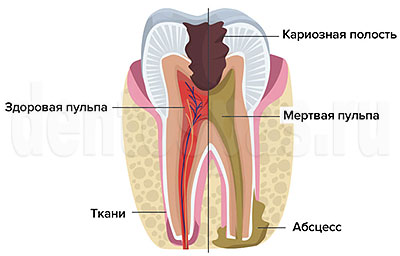
 Пульпит — воспаление нервов в пульпарной камере, возникает на фоне запущенного кариеса, после некачественного эндодонтического лечения, травмы и т.п. Воспаление развивается постепенно, проявляется острой болью, чувствительностью зуба к раздражителям, отечностью слизистых. Если не лечить пульпит, он переходит в острую форму, затем — в хроническую. При хроническом течении зуб продолжает разрушаться, но симптомы появляются только в периоды обострений. Осложнения при пульпите могут возникать из-за отсутствия лечения или его низкого качества.
Пульпит — воспаление нервов в пульпарной камере, возникает на фоне запущенного кариеса, после некачественного эндодонтического лечения, травмы и т.п. Воспаление развивается постепенно, проявляется острой болью, чувствительностью зуба к раздражителям, отечностью слизистых. Если не лечить пульпит, он переходит в острую форму, затем — в хроническую. При хроническом течении зуб продолжает разрушаться, но симптомы появляются только в периоды обострений. Осложнения при пульпите могут возникать из-за отсутствия лечения или его низкого качества.
Осложнения пульпита без лечения
Если не лечить пульпит, воспаление прогрессирует, выходит за пределы корневого канала, поражает расположенные рядом ткани периодонта и пародонта. Чаще всего это приводит к периодонтиту. Острый периодонтит проявляется резкой болью, которая локализована в области пораженного зуба. Интенсивность боли постепенно нарастает, она становится пульсирующей, когда начинается гнойное воспаление. Если лечение не начато и на этом этапе, начинает отделяться гнойный экссудат, коллагеновые волокна периодонта разрушаются. Мягкие ткани отекают, повышается температура, ухудшается общее состояние.
При периодонтите разрушаются связки, удерживающие зуб в альвеоле, начинается деструкция костной ткани. Зуб становится подвижным и выпадает. Возможно появление больших кист.
Другое возможное осложнение пульпита — периостит. При периостите воспаление переходит на надкостницу (окружающая кость ткань), формируется флюс. Десна опухает, челюсть становится болезненной. Периостит может появляться после пульпита или сопровождать периодонтит. Без лечения отечность десны увеличивается, болезненность усиливается, щека и губа рядом с местом воспаления отекают. Боль становится стреляющей, может затрагивать висок, глаз, ухо. В опухшей десне может появиться свищ (ход), через который гной выходит наружу. После появления свищевого хода воспаление становится менее интенсивным, но ткани остаются инфицированными, причем инфекция продолжает распространяться, а периостит из острой формы переходит в хроническую.
Пульпит может спровоцировать развитие пародонтита — воспалительного заболевания десен, опасного разрушением костной ткани, постепенной рецессией десны, адентией. На фоне острого воспаления, инфицирования тканей могут появляться тяжелые системные заболевания: общий сепсис (заражение крови), флегмона (прорыв гноя в мягкие ткани лица, требующий хирургического вмешательства), амилоидоз (возникает из-за постоянного токсического действия гноя).
 Осложнения пульпита из-за ошибок лечения
Осложнения пульпита из-за ошибок лечения
Инструмент обломился внутри корневого канала. Проблема возникает при прохождении узких, изогнутых каналов, при недостаточном доступе к ним, при неправильном выборе инструмента. Если инструмент обломился в канале, обломок пытаются извлечь. В некоторых случаях можно не извлекать обломок, продолжать пломбирование канала. Если обломок остался в корневом канале, качество пломбирования обязательно контролируют с помощью рентгенографии.
Перфорация дна полости или стенок зуба. Перфорация — искусственное сквозное отверстие в твердых тканях зуба. Это — опасное осложнение, которое может требовать удаления зуба. Перфорация может происходить из-за врачебной ошибки либо из-за сильной деминерализации твердых тканей. Если твердые ткани деминерализованы, врач может перфорировать полость даже при обычном зондировании. Это не является врачебной ошибкой и связано с низкой прочностью твердых тканей. При лечении полость может быть перфорирована из-за наклонов зубов, искривления или недостаточной ширины каналов. В клинике «Дентоспас» до лечения пульпита выполняется рентгенография и ее анализ, чтобы исключить такие осложнения — рентгеновский снимок позволяет заранее оценить особенности расположения корневых каналов.
Пломбировочный материал выходит за верхушку корня. Если за верхушку корня выходит немного пломбировочного материала, это не является осложнением (может требоваться в лечении осложненного, сопровождающегося периодонтитом пульпита). При значительном количестве пломбировочного материала, если он выходит в верхнечелюстную пазуху, может развиваться гайморит (воспаление слизистой). При таком осложнении зуб удаляют, пазуху очищают от инфекции.
После пломбирования сохраняется боль. Почти во всех случаях после лечения пульпита сохраняется болезненность при накусывании на зуб. Она может не проходить в течение двух недель после пломбирования канала. Если боль постепенно слабеет, это — нормальная реакция на лечение. Врач может назначить обезболивающее, физиотерапию, чтобы снять ее. Если боль нарастает, становится пульсирующей, это указывает на продолжающееся воспаление, и зуб нужно перелечивать.
Изменение цвета коронки. После депульпирования твердые ткани зуба могут потемнеть, стать хрупкими. Это может происходить из-за сохранения нерва при лечении (не был удален полностью), из-за некачественного пломбирования корневых каналов. Если потемнение коронки сопровождается болями, отеками, зуб придется перелечивать. Чтобы убрать эстетический дефект, потребуется реставрация или установка искусственной коронки.
Исключить осложнения пульпита можно, вовремя выполнив качественное лечение. Стоматология «Дентоспас» выполняет эндодонтическое лечение, перелечивание зубов, лечение осложнений пульпита.
У вас есть вопросы?
Мы перезвоним в течение 30 секунд
Нажимая кнопку «Отправить», вы автоматически выражаете согласие на обработку своих персональных данных и принимаете условия Пользовательского соглашения.
Источник

