Местные признаки воспаления при хирургической инфекции
1. Фурункул – гнойное воспаление волосяного мешочка и сальной железы.Инфекция попадает из внешней среды.Появляются конусообразные выпячивание, на верхушке – волос. Выпячивание плотное, резко болезненное, гиперемия кожи, при пальпации – плотное. Первые два дня – увеличение, болезненность, повышение температуры, недомогание. На 3-5 день гнойные стержень, выделяется самостоятельно или удаляется хирургическим путем. Полость заполнена грануляцией, образуется рубец.
2. Фурункулез – образование нескольких фурункулов в разное время и на разных участках тела (часто у подростков – авитаминоз, слабый иммунитет). Лечение – витамины, иммунные препараты.
При хирургической инфекции в первую фазу воспаление – лечение консервативное (физио, сухое тепло, мазевые компрессы). При нагноении – хирургическое лечение.
3. Карбункул– воспаление нескольких волосяных мешочков на одном месте. При осмотре отмечается выпячивание — плотное, резко болезненные, в коже и подкожно жировой клетчатке – один общий инфильтрат, через 2-3 дня нагнаивается.
Хирургическое лечение – гнойная полость вскрывается, промывается антисептическими растворами (перкись 3%), дренируют, вводят марлевый тампон с лекарственным средством ( NaCL 10%), общее лечение – дез. Терапия, антибиотики, иммунные препараты.
4. Абсцесс – гнойное воспаление ткани органа с образованием капсулы вокруг гнойника. Начинается воспаление, краснота, твердое уплотнение, боль, повышение температуры. Лечение консервативное – мазевой компресс, УВЧ. Ведущие признаки – появление на фоне уплотнения размягченной ткани или флюктуации. Леченее – хирургическое вскрытие гнойника, появления грануляций.
5. Флегмона – гнойное воспаление жировой клетчатки. Распространено на мягкие ткани, быстрое распространяется на другие участки, воспаление и нагноение. Хирургическое лечение: вскрытие, промывание, грануляции через 48 часов.
6. Флебит– гнойное воспаление вены. По ее ходу плотное, болезненное, гиперемированное уплотнение ткани, образуется тромбофлебит. Септический – микробный. Асептический – немикробный. Лечение: покой .
7. Гидрооденит — воспаление потовых желез. Причина – наличие инфекций, бритье волос. Конусообразное уплотнение, на верхушке точечное отверстие – из него выделяется гной, боль, быстрое нагноение. Лечение – вскрытие.
8. Панариций — воспаление пальцев. Внутрикожный, подкожный, сухожильный, суставной, костный. Палец красный, отечный, болезненный. Леченее: солевые ванны, перевязки.
Пандактилит – воспаление всего пальца. Отек, гиперемия, интоксикация. Паранохий – воспаление ногтевого валика.
9. Рожа– воспаление кожи. Возбудителями является бета гемолитический стрептококк группы а. Чаще локализация на нижних конечностях, реже на лице. Кожа ярко красная. Формы: 1. Очерченная – выступает над кожей.2. Эритематозная – очаги кровоизлияния. 3. Эритемтаозно – буллезная – пузырьки на воспалённой кожи.
Также повышение температуры, озноб, мышечные боли.
Лечение: мази – ихтиоловая, синтомициновая, антибиотики, гормоны, дез. терапия.
10. Остеомиелит – воспаление костной ткани. Формы: Острый гематогенный – инфекция из первичного очага гематогенно заносится в костно мозговой канал, следовательно, воспаление костного мозга. Тяжелая интоксикация развивается у детей, повышение температуры, озноб, тахикардия, нарушение сознания. Следовательно через несколько дней гнойный процесс разрушает костную ткань , надкостницу, процесс переходит на окружающие мягкие ткани, следовательно образуются свищи. Лечение: консервативное, хирургическое (трепанация костномозгового канала). Хронический остеомиелит – развивается у взрослых после перенёсшей травмы, результат инфицирования при лечении открытой травмы. Боли в зоне поражения, наличие свищевых ходов, общая интоксикация.
Лечение: стационарное, оперативное лечение (трепанация, санирование кости).
11. Артриты – заболевание суставов.
1.Септический – в полости сустава скапливается серозная жидкость.
2.Гнойный — хроническое течение, в процесс вовлекаются окружающие ткани.
Причина: травма сустава – резкие боли в области сустава, усиливающие при ходьбе, сустав увеличивается в размере. Лечение – физиотерапия, пункция сустава.
2.Анаэробная хирургическая инфекция.
Развивается при попадании в организм человека анаэробной инфекции. Возбудители находятся в земле в спорообразном состоянии.Когда спора попадает в мягкие ткани человека оболочка рассасывается и образуется взрослый возбудитель.
Вид: 1. Возбудительгазовой гангрены.Развивается при попадании инфекции в раны. Возбудитель вырабатывает токсин, который разрушает ткани.
2.столбняка. Острая специфическая инфекция, вызывается при попадании в раны спор. Спора попадая в анаэробные условия, превращается во взрослого возбудителя (палочка столбняка), токсин поражает ЦНС.
Инкубационный период: 33 недели.
Формы газовой гангрены:
1. Эмфизематозная – разрушаются мягкие ткани конечности, сопровождается выделением газа, конечность увеличивается в размере, из раны выделяется воздух, мышцы бурые.
2. Отечнотоксическая — сопровождается отеком мягких тканей, повышением температуры, судорогами, нарушением жизненно важных органов.
3. Флегмонозная – разрушаются ткани, сопровождаются гнойным расплавлением с образованием гноя.
4. Гнилостная — процесс гниения мягких тканей.
Формы столбняка: 1. Нисходящая — токсин вызывает нарушения проведение импульса с нерва до мышцы, следовательно, судорожный синдром, появляются тонические и клонические судороги. Судороги начинаются на лице, затем круговой мышцы рта, затем захватывают все мышцы лица затем спины, туловища, положение опистостонус. Сокращаются мышцы гортани, диафрагмы, межреберные.
Лечение: в хирургическом стационаре, в изолированной комнате. Местное – первичная хирургическая обработка, барокамера, поступление кислорода.
Профилактика: проводится с учетом календаря прививок, иммунитет в течение 10 лет. У женщин, рожавших на дому, с ожогами и обморожениями 2 степени, у лиц с операциями на ЖКТ. Пострадавшим вводят сыворотку – пассивная в количество 3000 ЕД., перед введением проводят пробу. В/К вводят 0,1 мл разведенной противостолбнячной сыворотки 1-100, Реакция через 20 – 30 минут. На коже появляется папула, если d меньше 0,9 см, то проба отрицательная, если больше положительная. После чего е разведенную сыворотку в количестве 0,1 мл вводят п/к. Через 20 -30 минут результат .
Активная иммунизация — вводят столбнячный анатоксин – вызывает активацию защитных сил, в/м 1 мл. После профилактики делают 2 ревакцинации по 1 мл анатоксина.
Лечение: введение противостолбнячной сыворотки вв, вводят релаксанты, больного интубируют, антибиотики, дез.терапия, симптоматическая терапия.
2. Восходящая форма – судорожные сокращения возникают в области раны, распространяются на конечности, туловище, лицо.
3. Общая хирургическая инфекция.
Инфекция из первичного очага попадёт в кровь, размножается – септицемия. Синдром системной воспалительной реакции — паталогическое состояние обусловленное наличием хирургической инфекции, или повреждением тканей не инфекционной природы – травмы ожоги, характеризуется реакцией наличием клинических признаков — тахикардия менее 90 ударов, одышка мене 20 в минуту, лейкоцитоз менее 12*10 в 9 степени, повышение температуры, гиперемия.
Диагноз ставят при наличии четко установленного очага и наличии бактериемии. Начало острое, повышение температура, анемия. Ознобы потеря аппетита, появление признаков инфекции в других очагах.
Лечение: госпитализация, лечение первичных , вторичных очагов, парентеральное питание.
Источник
· Боль, отёк, гиперемия, уплотнение, флюктуация (размягчение ткани).
· Местное повышение температуры, нарушение функции органа.
Результатом местной реакции организма на проникновение в него гнойной инфекции является развитие защитных барьеров.
Первым образуется лейкоцитарный вал, отграничивающий очаг от внутренней среды организма.
Затем образуется грануляционный вал.
Защитными барьерами организма от проникновения в него инфекции являются также лимфатические узлы и сосуды.
При наличии высоковирулентной инфекции и слабой реакции организма защитные барьеры развиваются медленно, что нередко приводит к прорыву инфекции через лимфатические пути в кровяное русло. В таких случаях развивается общая гнойная инфекция – сепсис. Любой местный гнойный процесс (абсцесс, фурункул, карбункул, панариций и т. д.) сопровождается общей реакцией организма, то есть признаками общей интоксикации. Это:
· Повышение общей температуры тела, лихорадка, озноб, недомогание, разбитость.
· Головная боль, головокружение, бессонница или сонливость, затемнение или потеря сознания.
· Учащение пульса и дыхания, снижение или потеря аппетита, тошнота, рвота, иногда в тяжёлых случаях отмечается увеличение селезёнки, печени, желтушная окраска склер.
Степень выраженности общей реакции организма зависит от:
1.Количества бактерий, бактериальных токсинов, продуктов распада тканей, проникших в
организм из очага повреждения.
2.Вирулентности микроорганизмов.
3Сопротивляемости организма.
Местная гнойная инфекция:
1.ФУРУНКУЛ— это острое гнойное воспаление волосяного мешочка или сальной железы. Фурункул может быть в любом месте, где есть сальные железы. Чаще всего он бывает на шее, спине, ягодицах, пояснице, лице.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, уплотнение — в центре уплотнения-инфильтрата образуется гнойный стержень с некротической головкой. После отторжения стержня полость постепенно заполняется грануляционной тканью. Длительность заболевания около двух недель. Осложнённое течение фурункула может наблюдаться при высокой вирулентности флоры и ослаблении организма. Некротический очаг увеличивается в размере, в процесс вовлекаются лимфатические узлы, вены, артерии.Особенно опасен фурункул на лице – в области носа и верхней губы.
Сопутствующий тромбоз вен лица приводит к распространению воспаления на венозный синус и оболочки головного мозга, то есть к развитию септикопиемии и менингита. При тромбофлебите вен лица возникает отёк вокруг глазницы, отекают веки, появляется экзофтальм. Температура тела повышается до 39-40*, возникает сильная головная боль, бред, рвота – признаки общей интоксикации организма.
Лечение: не осложнённые фурункулы лечат амбулаторно.
При тромбофлебите вен лица больного госпитализируют в отделение гнойной хирургии.
Осложнения: абсцедирование, флегмона, фурункулёз, распространение инфекции в полость черепа при локализации фурункула на лице, генерализация инфекции – сепсис. 2.КАРБУНКУЛ–сливное, гнойное воспаление нескольких сальных желез или волосяных мешочков. Типичная локализация карбункула – затылок, лицо, спина.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, уплотнение, в центре уплотнения несколько некротических стержней. Температура тела повышается до 39-40*С. При локализации карбункула на лице, особенно на верхней губе, воспаление может распространяться на вены и оболочки мозга. Некроз тканей при карбункуле достигает значительных размеров, отмечается омертвение окружающих кожных покровов, подкожной клетчатки, мышечной ткани.
Лечение: оперативное – иссечение некротической ткани + противовоспалительная терапия.
Осложнения: флегмона, сепсис, при локализации на шее – опасность менингита.
3.ГИДРАДЕНИТ – гнойное воспаление потовых желез.
Признаки: отёк, боль, покраснение, уплотнение, повышение местной температуры тела, а затем размягчение. Воспаление распространяется на соседние потовые железы, в результате возникает массивный конгломерат. При прорыве гнойника из нескольких мест начинает выделяться гнойное содержимое. Гидраденит имеет длительное течение, часто рецидивирует.
Лечение: В начальной стадии консервативное – назначают физиотерапевтические процедуры, производят тщательную обработку кожи подмышечной области. Эффективна блокада инфильтрата растворами антибиотиков. При образовании гнойника его вскрывают.
Осложнения:флегмона, лимфаденит, лимфангит, сепсис.
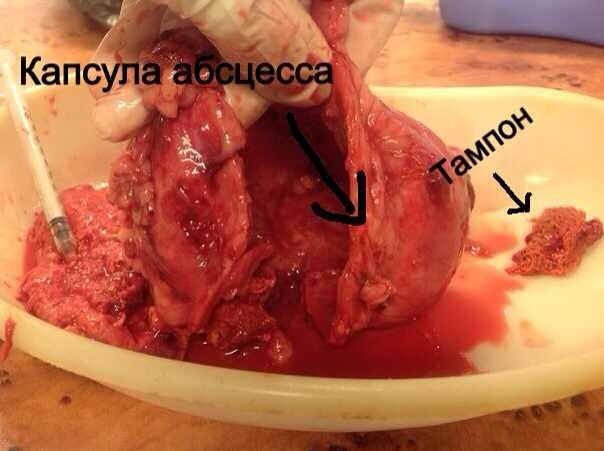
4.АБСЦЕСС – это отграниченное капсулой скопление гноя в тканях и различных органах.
Признаки: отёк, боль, покраснение, повышение местной температуры тела, размягчение — флюктуация. Общая реакция организма проявляется ознобами, проливным потом, слабостью, то есть признаками общей интоксикации организма.
Лечение: вскрытие гнойника, опорожнение, дренирование + консервативная противовоспалительная терапия.
Осложнения:флегмона, лимфаденит, лимфангит, сепсис.
5.ФЛЕГМОНА– это разлитое гнойное воспаление жировой клетчатки. Флегмона может возникнуть в любом месте, где имеется жировая клетчатка (межмышечная, подкожная, околопочечная, околопрямокишечная). Флегмона может быть ограниченной и распространённой. Прогрессирующие формы возникают при высокой вирулентности возбудителя и снижении иммунитета организма.
Клиническая картинапроявляется вначале признаками общей интоксикации – озноб, повышение общей температуры тела, головная боль, общая слабость. Выраженность симптомов зависит от характера распространённости процесса. Местно наблюдаются: отёк, болезненность, покраснение, повышение местной температуры, флюктуация. Флегмоны часто сопровождаются лимфангитом и лимфаденитом, тромбозом сосудов. Поверхностные флегмоны могут прорываться наружу через кожу.
Прогноз: при флегмоне всегда серьёзный.
Лечение: вскрытие гнойника, опорожнение, дренирование + антибиотикотерапия.Осложнения:флегмона, лимфаденит, лимфангит, сепсис, тромбофлебит, остеомиелит.
6.ЛИМФАДЕНИТ – воспаление лимфатических узлов. Лимфаденит может быть первичным, если инфекция в лимфатический узел проникла через кожу, слизистые оболочки и вызвала воспаление. Чаще лимфаденит возникает вторично, иногда к моменту развития лимфаденита местный гнойник-причина лимфаденита ликвидируется. Если в гнойный процесс вовлекается окружающая подкожная клетчатка, то говорят об аденофлегмоне. Течение лимфаденитов может осложняться тромбофлебитом, сепсисом. При повторных обострениях развивается хроническая форма воспаления с нарушением лимфооттока и развитием слоновости соответствующей конечности (см. иллюстрацию).
Клиническая картина острого лимфаденита зависит от локализации поражения, характера инфекции и других причин. Вначале наблюдается увеличение лимфатических узлов, болезненность + признаки общей интоксикации организма. При гнойном поражении пакет лимфатических узлов плотный, кожа над ним гиперемирована, затем в центре инфильт рата появляется флюктуация. Гнойник может самостоятельно вскрыться наружу через кожу. Чаще поражаются паховые, подмышечные и локтевые лимфатические узлы.
Лечение начинают с ликвидации местного очага. Гнойник вскрывают, опорожняют, дренируют и лечат по общим правилам. Конечность иммобилизуют. Проводят общую противовоспалительную терапию. Если гнойная полость невелика, её опорожняют пункцией с последующим введением антибиотиков.
Осложнения: абсцедирование, тромбофлебит, сепсис.
7.ЛИМФАНГИТ – воспаление лимфатических сосудов, возникает при первичном попадании кокковой инфекции в лимфатические пути или как осложнение при фурункулах, панарициях и других гнойно-воспалительных заболеваниях. Различают стволовой лимфангит, при котором поражаются стволовые сосуды и сетчатый – поражаются мелкие сосуды, расположенные в коже.
Клиническая картина: для стволового лимфангита характерно появление на коже красных полос, идущих от очага инфекции к ближайшим регионарным узлам. При сетчатом лимфангите возникает гиперемия с сетчатым рисунком без чётких границ. Больного беспокоит жжение и зуд в поражённых участках.При лимфангите глубоких сосудов местных явлений может не быть, больной испытывает боль в глубине тканей, иногда наблюдается отёк. Обычно в воспаление вовлекаются лимфатические узлы – лимфаденит. Общая реакция организма в значительной степени зависит от основного очага поражения.
Лечение: ликвидация основного воспалительного очага, иммобилизация конечности, назначение антибиотиков и сульфамидов. Осложнения: абсцедирование, сепсис, тромбофлебит.
8.ФЛЕБИТ – воспаление стенок вен без образования тромба.
9.Тромбофлебит – воспаление стенок вен с образованием в них тромба. Различают тромбофлебиты поверхностные и глубокие.
10.ОСТЕОМИЕЛИТ – гнойное воспаление костного мозга, захватывающее все
элементы кости (надкостницу, костный мозг, компактное вещество).
Возбудителем являются стафилококки, стрептококки, тифозная палочка, кишечная палочка, различные вирусы.
Этих микробов можно обнаружить в полости рта, носа, глотки. Из гнойного очага микробы с кровью попадают в костный мозг, чаще поражают трубчатые кости — это гематогенный остеомиелит (первичный).
Травматический(вторичный) остеомиелит – гнойное воспаление с мягких тканей переходит на кость. Возбудитель проникает в кость через рану.
Острый гематогенный остеомиелит.
Возбудитель в 80% случаев – стафилококк. Чаще болеют дети и подростки.
Для профилактики острого гематогенного остеомиелита у детей необходимо своевременно проводить санацию ротовой полости. Лечить кариозные зубы, избегать переохлаждения и травм. Для профилактики вторичного раневого остеомиелита нужно своевременно и правильно лечить гнойно-воспалительные заболевания кожи.
Предрасполагающие факторы– травма кости, охлаждение, авитаминоз, рецидивирующая инфекция – снижение защитных сил организма.
Диагностические признаки острого гематогенного остеомиелита:
Заболевание начинается остро с симптомов тяжелейшей интоксикации: Т – 39- 40*, головная боль, рвота, бред, судороги.
Следует обратить внимание на вынужденное положение конечности, локальную болезненность при перкуссии по длиннику конечности.
Через 2-3дня появляются местные признаки воспаления (боль, отёк, уплотнение, гиперемия, флюктуация). В крови лейкоцитоз,ускоренное СОЭ.
Рентгендиагностика результативна на 10ый день. Опасности:
Межмышечная флегмона.
Сепсис.
Переход в хроническую форму.
Источник
Под хирургической инфекцией понимают инфекционный процесс, возникающий в организме животного на месте внедрения микроорганизмов и протекающий в виде местной или общей инфекционной болезни, при котором наилучший лечебный и профилактический эффект достигается хирургическими методами в сочетании с антимикробными, патогенетическими средствами, терапевтическими манипуляциями и интенсивной терапией.
Первые исследования возбудителей хирургической инфекции провел R. Koch (1878). Он создал учение о специфичности микроорганизмов.
КЛАССИФИКАЦИЯ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ.
По виду возбудителей:
- анаэробная (например, клостридии);
- аэробная (стафилококки, стрептококки и т.д.)
- гнилостная (протей, кишечная палочка)
- специфическая (столбняк, ботулизм, бруцеллез, актиномикоз и т.д.)
По генерализации:
- местная хирургическая инфекция
- общая хирургическая инфекция.
По течению хирургическая инфекция может быть: острой и хронической.
ПАТОГЕНЕЗ
Первым звеном патогенеза инфекционного процесса является проникновение возбудителя в ткани. Это явление носит название инфицирование. Оно может быть экзогенным и эндогенным. В первом случае возбудитель проникает из окружающей среды, во втором микроорганизм уже находился в организме, например, в просвете полого органа. Место внедрения микроорганизмов называется входными воротами инфекции, а развивающийся воспалительный процесс — местной хирургической инфекцией. Проникновение возбудителей в ткани не всегда вызывает инфекционный процесс, так как они в большинстве случаев погибают в результате воздействия защитных сил макроорганизма. Вероятность развития патологического процесса повышается при создании в месте внедрения благоприятных условий и питательной среды (омертвевших тканей, излившейся крови, инородных тел, ран, карманов). При местной хирургической инфекции патологический процесс ограничен местным локальным воспалением (например, в виде абсцесса или флегмоны). В норме генерализации возбудителей из местного очага по организму не происходит. Одним из видов защитной реакции организма на длительно протекающую местную хирургическую инфекцию являются свищи.
Свищ – это узкий патологический канал, который в данном случае, соединяет местный гнойно-воспалительный или гнойно-некротический процесс в тканях или в анатомических полостях организма с внешней средой. А вот при снижении защитных сил организма возникает распространение возбудителей из местного очага по всему организму, что приводит к развитию общей хирургической инфекции, которая проявляется в виде сепсиса.
Сепсис — трудно обратимый инфекционно-токсический процесс, сопровождающийся глубокими нервнодистрофическими изменениями в органах, тканях и резким ухудшением всех функций организма, возникших вследствие интоксикации и генерализации возбудителя из первичного инфекционного очага.
Возникновение сепсиса обусловлено как свойствами самого возбудителя (количество возбудителя превышает возможности организма к его локализации), так и состоянием макроорганизма (недостаточностью различных факторов иммунитета).
В том случае, когда защитные силы организма снижены изначально, то клинические признаки местной хирургической инфекции могут быть не выражены или выражены слабо, что приводит к быстрому развитию сепсиса, минуя период местной локальной инфекции (например, у человека при СПИДе)
КЛАССИФИКАЦИЯ СЕПСИСА
По клиническим признакам и патологическим изменениям:
- пиэмия (сепсис метастазами)
- септицемия (сепсис без метастаз)
По течению:
- острейший (молниеносный) сепсис, протекающий бурно с развитием септического шока и приводящий к летальному исходу в течение 1-2 дней;
- острый сепсис, который продолжается до 4 нед;
- подострый, длящийся до 3-4 мес;
- рецидивирующий сепсис, протекающий в виде обострений и ремиссий, длится до 6 мес;
- хронический сепсис может продолжаться до года и более.
По локализации первичного очага:
- артрогенный
- миогенный
- одонтогенный
- послеродовый
- остеогенный
- раневой
- операционный и т.д.
ДИАГНОЗ И ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Диагноз ставят комплексно. Распознавание болезни часто вызывает трудности. Решающая роль в диагностике принадлежит тщательному анализу клинических симптомов сепсиса. Следует учитывать, что однократное или кратковременное выделение микробов из крови (бактериемия) возможно при многих не септических заболеваниях. Вместе с тем посевы крови могут давать при сепсисе отрицательные результаты, особенно при антибиотикотерапии. Микробы в крови могут появиться лишь во время прорыва гноя из септического очага и затем быстро исчезнуть из крови. Посевы проводят несколько раз в сутки (желательно через каждые 2 ч) в течение первых двух суток поступления больного. Для посева берут не менее 5-10 мл крови. Особые трудности возникают при выделении анаэробов. Даже кратковременный контакт с кислородом может вызвать гибель этих микробов. Помимо бактериемии необходимо установить первичный очаг, по возможности получить из него материал, в котором должен обнаружиться тот же микроб, что и в крови. Следует выявить также метастазы (вторичные очаги). Обязательны анализы крови.
ПРОФИЛАКТИКА ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ, ОПЕРАЦИОННОГО СЕПСИСА.
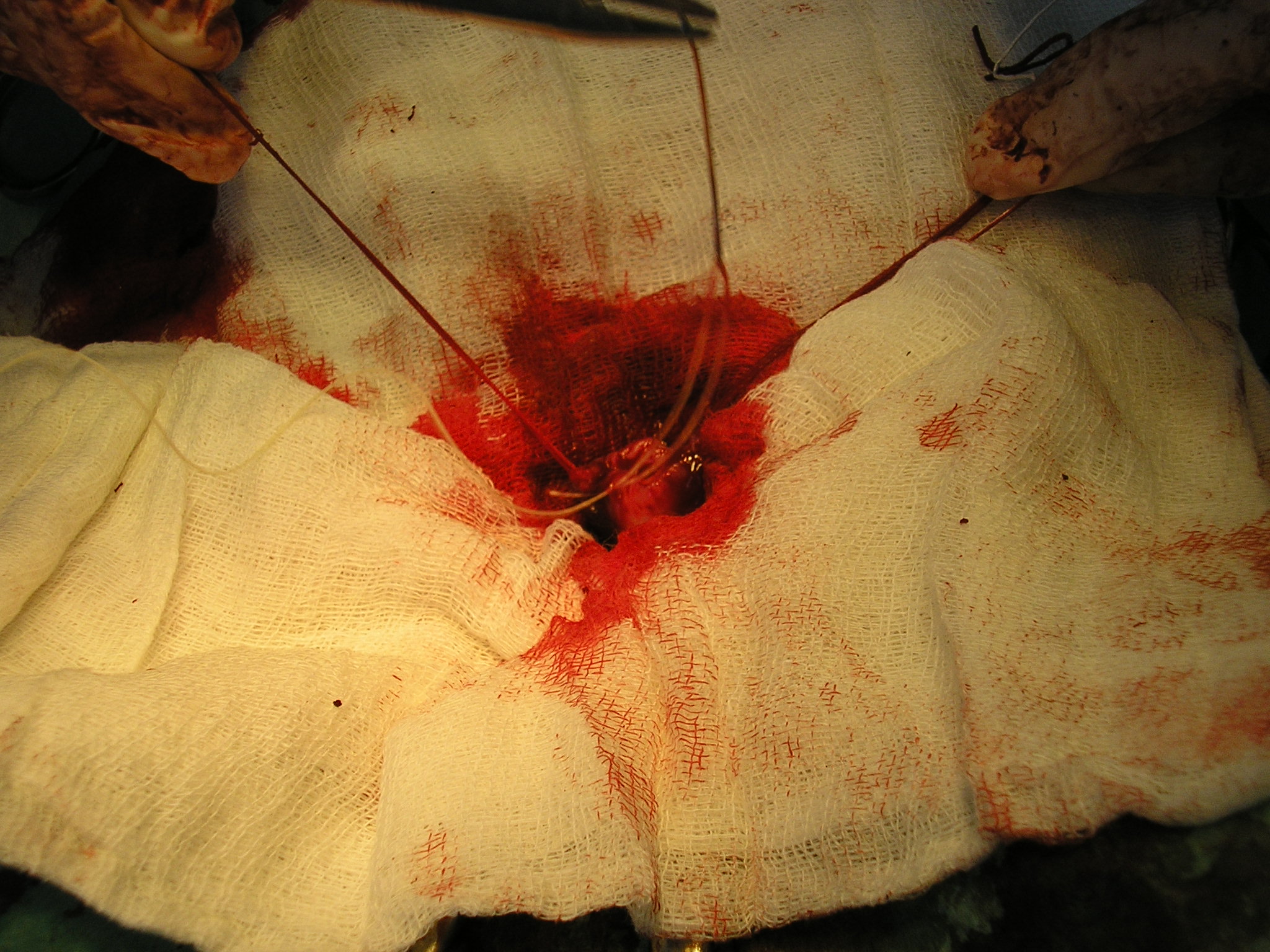
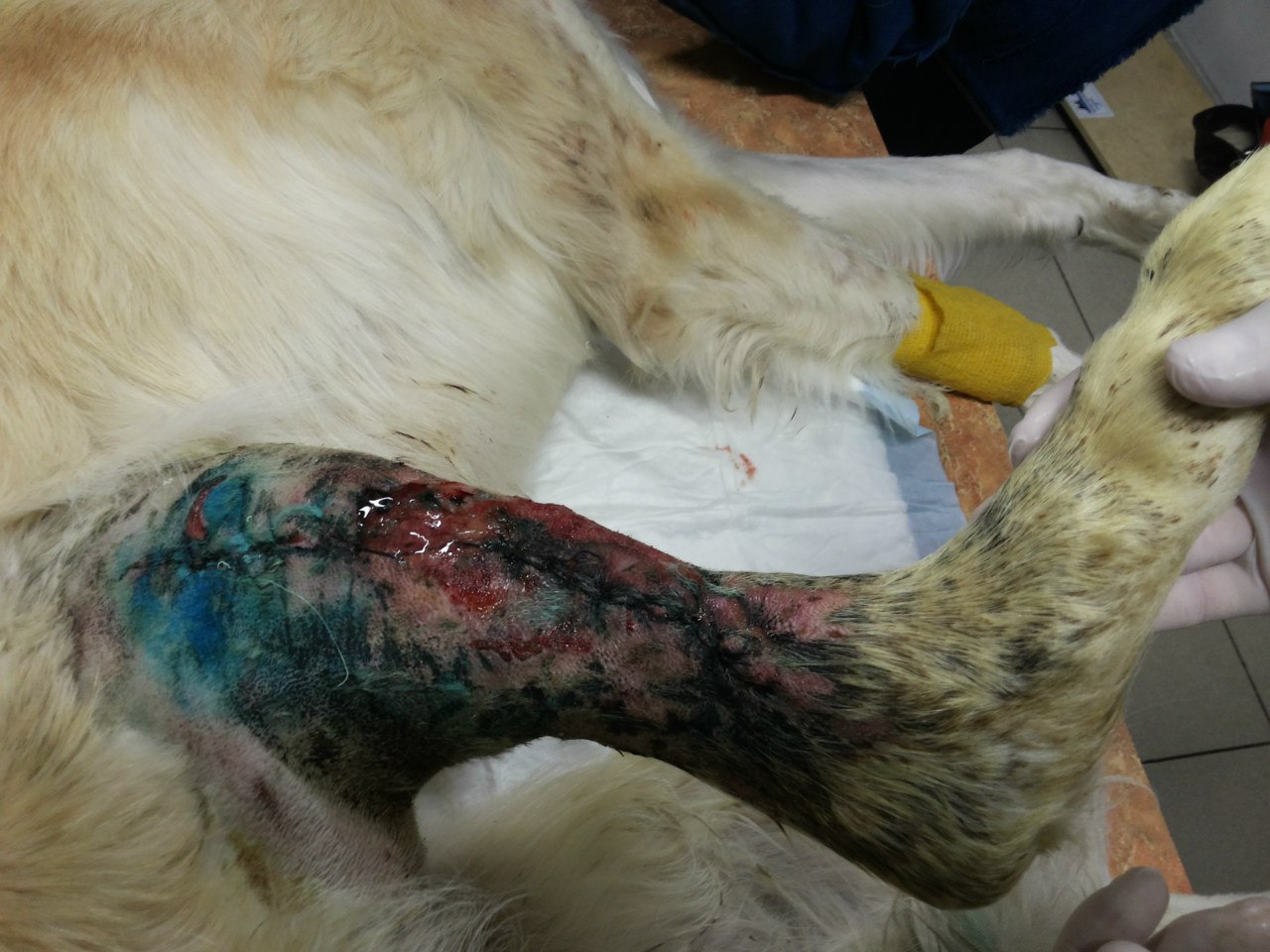
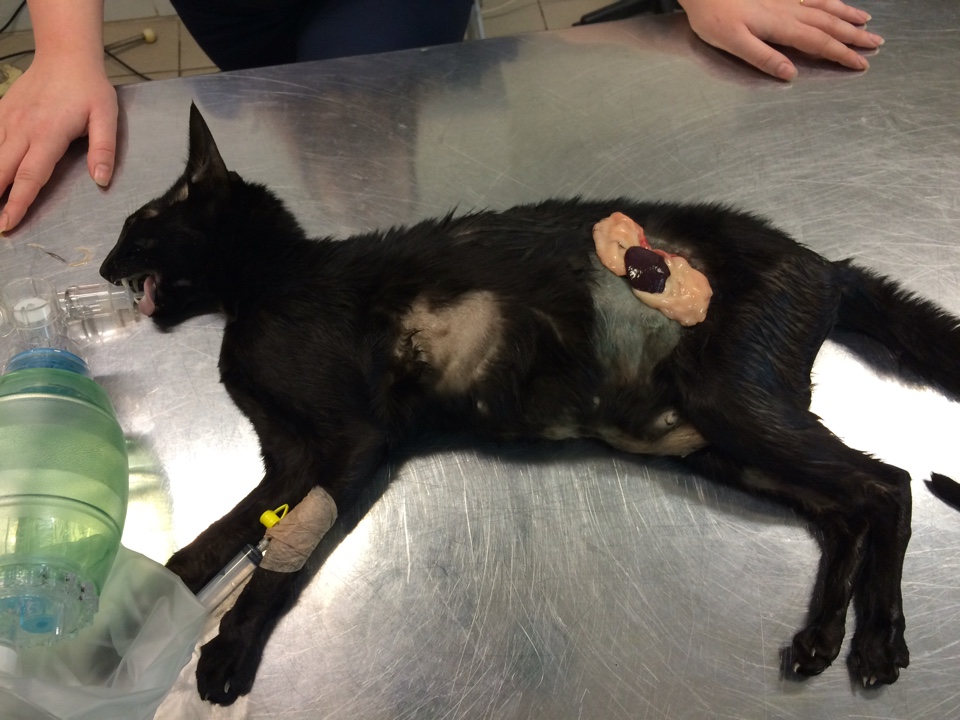
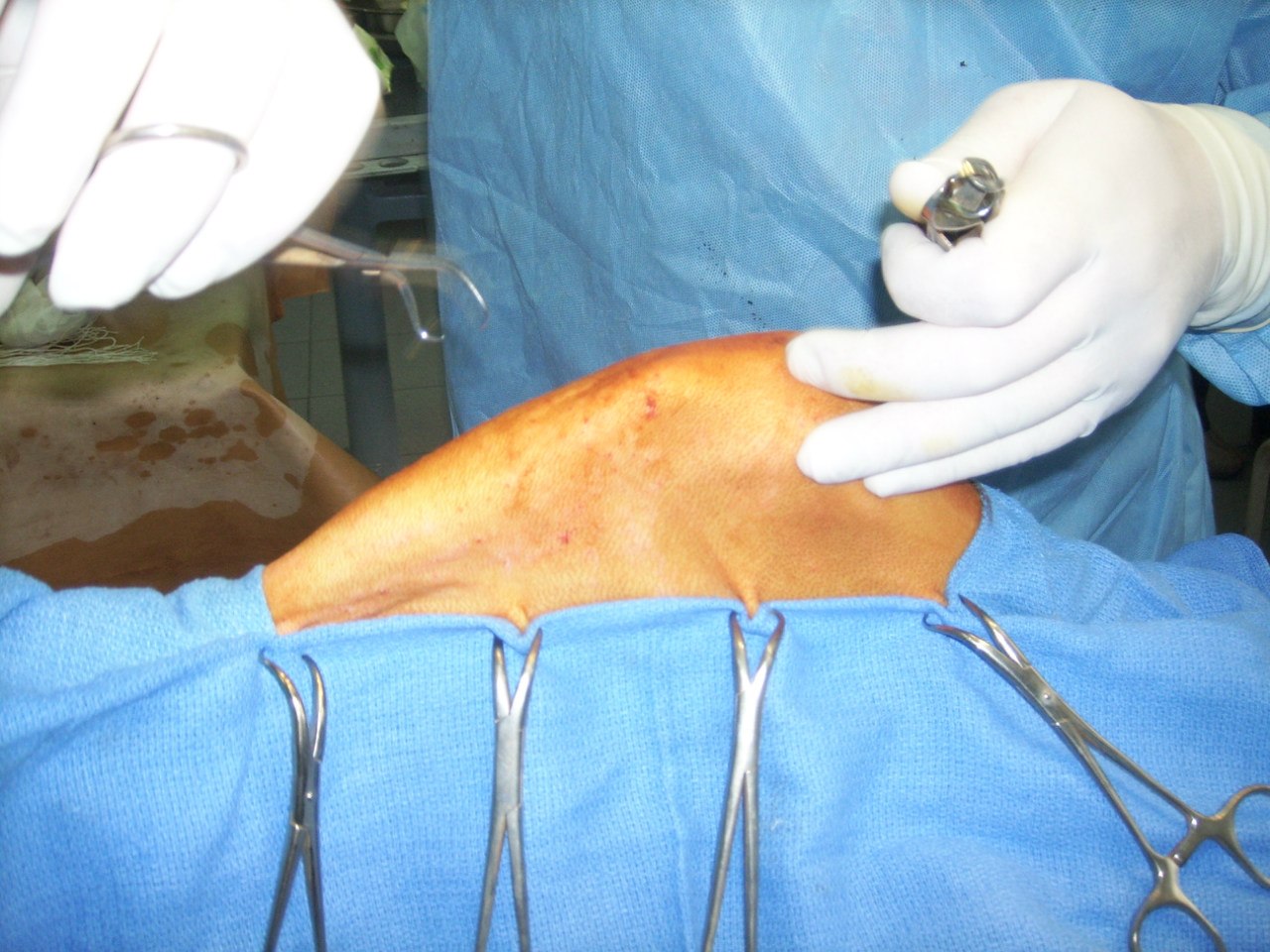
За последние 3 месяца в нашу клинику поступило 11 животных с признаками хирургической инфекции. После сбора анамнеза выяснялось, что этим пациентом за неделю до поступления в нашу клинику, были проведены хирургические операции в клиниках Санкт-Петербурга по разным показаниям, такие как овариогистерэктомия, остеосинтез, кесарево сечение (рис. 1,2).
В связи этим, нами были сделаны выводы о несоблюдении некоторыми хирургами и коллегами базовых требований оперативной хирургии при подготовке к операции. К таким требованиям в первую очередь относится учение об асептике и антисептике. В медицине хирургические операции подразделяются на 4 (четыре) степени загрязненности:
- «чистые»: асептические операции без вскрытия жкт, дыхательных путей или полых органов;
- «с частичным загрязнением»: чистые операции со вскрытием жкт, дыхательных путей или полых органов без выделения содержимого;
- «загрязненные»: операции при остро-гнойном воспалении и (или) опорожнении содержимого полых органов;
- «грязные»: операции при скоплении гноя или прободении полых органов и старых повреждений.
К сожалению, среди ряда хирургов существует некоторые заблуждения, которые надо опровергнуть:
1. асептикой можно пренебречь, если планируется операция трех последних степеней загрязненности;
2. асептикой можно пренебречь, т.к. «воздух в операционной все равно не стерильный и не все в операционной одеты в стерильные одежды».
3. свищи возникают из-за «плохого» или некачественного шовного материала.
Что касается 1-го заблуждения – при операции любого типа загрязненности нужно максимально соблюдать стерильность. Этим самым, хирург все равно уменьшает общую обсемененность операционной раны.
Что касается 2-го заблуждения – даже, если воздух в операционной не такой стерильный, как в медицинских операционных и стоящий в 3-х метрах от хирургической бригады студент не одет в стерильный халат – это не дает повода хирургу пренебрегать стерильностью в операционной ране и вокруг нее. Как правило, это отговорка, чтобы не соблюдать базовые правила асептики.
Что касается 3-го заблуждения – не бывает, априори, стерильного шовного материала «плохого». Это напоминает высказывание о «неправильных» пчелах из Винни-Пуха. Бывают грязно выполненные операции с загрязнением и самого шовного материала. Если операция проводится с базовыми принципами асептики и антисептики, то никаких свищей на «шовник» не должно быть по определению. А когда проводится остеосинтез, то свищи – это очень серьезное осложнение, которое в основном, возникает по вине хирурга (рис. 3).
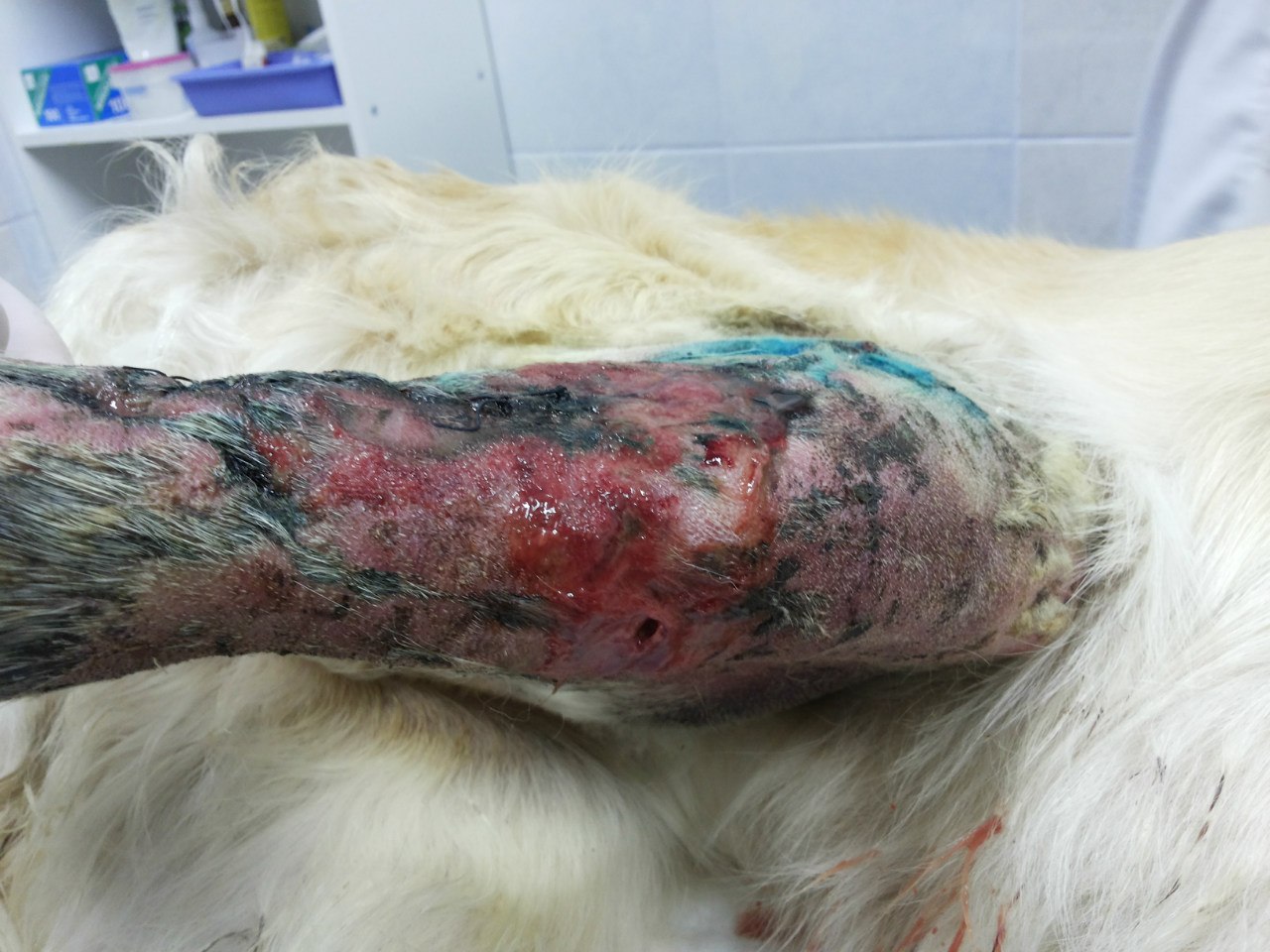
Большинство не рассасывающегося шовного материала и металлических конструкций, которые остаются в организме — не должны вызывать осложнений. К сожалению, в практике хирурга свищи могут встречаться, но как гиперэргическая реакция организма на шовный материал, металлические или другие имплантаты. Но это бывает очень редко, как правило, раз в год или даже реже. А вот, если свищи после операций возникают раз в месяц — два или чаще, то хирургу надо задуматься.
Подготовка к операции:
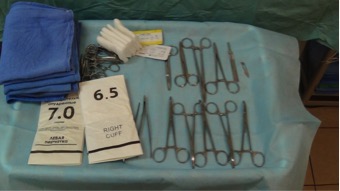
Стерилизация наборов хирургического инструмента. Допускается стерилизация в сухожаровом шкафу; в автоклаве; кипячением; холодная стерилизация в спец. растворах (подходит не для всех видов операций) с обязательным соблюдением инструкции. Не допускается стерилизация в 70 град. спирту, особенно для полостных операций и при операциях на костях и суставах. В начале операционного дня, простерилизованный инструмент выкладывают на специальный стол, накрытый стерильной простыней. Инструменты накрывают стерильным бельем (рис.4). Как правило, готовится два общехирургических набора. Если планируются операции на костях, суставах или другие узкоспециализированные операции, то обязательна стерилизация дополнительных наборов специализированного хирургического инструмента. Нарушать герметичность хранения инструмента до операции нельзя.

Подготовка хирурга, операционных ассистентов. Руки моются и дезинфицируются до локтя по общепринятым в хирургии, методикам Волосы на голове закрываются специальной хирургической шапочкой, рот и нос закрываются хирургической маской. Далее стерильными руками берется стерильный хирургический халат, хирург его одевает, часто при помощи ассистента. Затем одеваются стерильные хирургические перчатки, при этом руки заранее также должны быть обработаны антисептическими растворами. Манжеты перчатки одеваются поверх манжеты хирургического халата. Некоторые врачи думают, что можно просто одеть стерильные перчатки на необработанные руки и приступать к операции, не понимая, что в таком случае стерильность перчаток нарушается, как внутри так и снаружи (рис. 5).
Подготовка пациента и операционного поля. Область операции должна быть полностью очищена от волос подчистую, с большим запасом, чтобы можно было по необходимости увеличить разрез. Удаление волос, мытье, просушивание лучше делать за пределами операционной. Поле операции обрабатывают антисептическими растворами по общепринятым в оперативной хирургии, методикам. Все это делается ассистентами. Операционное белье, стерильные тампоны, стерильный шовный материал, хирургические инструменты и т. д. выкладываются на подготовленный инструментальный стол или столы (рис. 6) ассистентом или хирургом, полностью подготовленным к операции, как было описано выше.

Вскрытие упаковок с тампонами, шовным материалом и т.д. проводит ассистент, а подготовленный хирург или операционный ассистент берет стерильными руками или стерильным инструментом, то, что находится внутри упаковки. Инструментальный стол обязательно должен быть накрыт стерильным бельем или простыней. Не допускается подготавливать инструментальный стол путем «пшыканья» на него спиртовыми антисептическими растворами. Далее, подготовленное операционное поле обкладывают стерильным бельем, таким образом, чтобы все животное было накрыто, кроме места операции (рис. 7).
В идеале, операционное поле лучше накрывать специальным бельем с операционными «окнами», из пленки. При этом, разрез делается прямо по пленке. Операционное белье, которым накрыто животное, нельзя трогать ассистентам с неподготовленными, нестерильными руками.
Теперь можно приступать к операции. Но, если во время операции хирург или ассистенты хирурга стерильными руками стали регулировать, например, инфузомат, а потом этими же руками опять полезли в операционную рану, то все усилия по асептике при подготовке к операции, сводятся к нулю. Нередко можно услышать от врачей: «ничего страшного – назначим убойные антибиотики». Но если операционная рана, особенно, при ортопедических операциях, инфицируется, то и антибиотики могут не помочь и какие – либо осложнения все равно будут. В травматологии и ортопедии пластины, винты, штифты и другие металлические импланты при инфицировании операционной раны, в дальнейшем могут служить источником инфекции и поддерживать воспалительную реакцию (рис. 8).
При операциях, где требуется вскрытие полого органа, например ЖКТ, то последний обязательно должен быть изолирован от окружающей брюшной полости стерильными тампонами или бельем (рис. 9).
Теперь можно сделать вывод: если одно из вышеперечисленных условий нарушено, то хирургу не надо удивляться, если возникают инфекционные осложнения!
Иногда, можно услышать от врачей: «да я всегда так делаю и у меня никаких осложнений не возникает». Согласен – бывает, но «до поры, до времени».
ЛЕЧЕНИЕ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ.
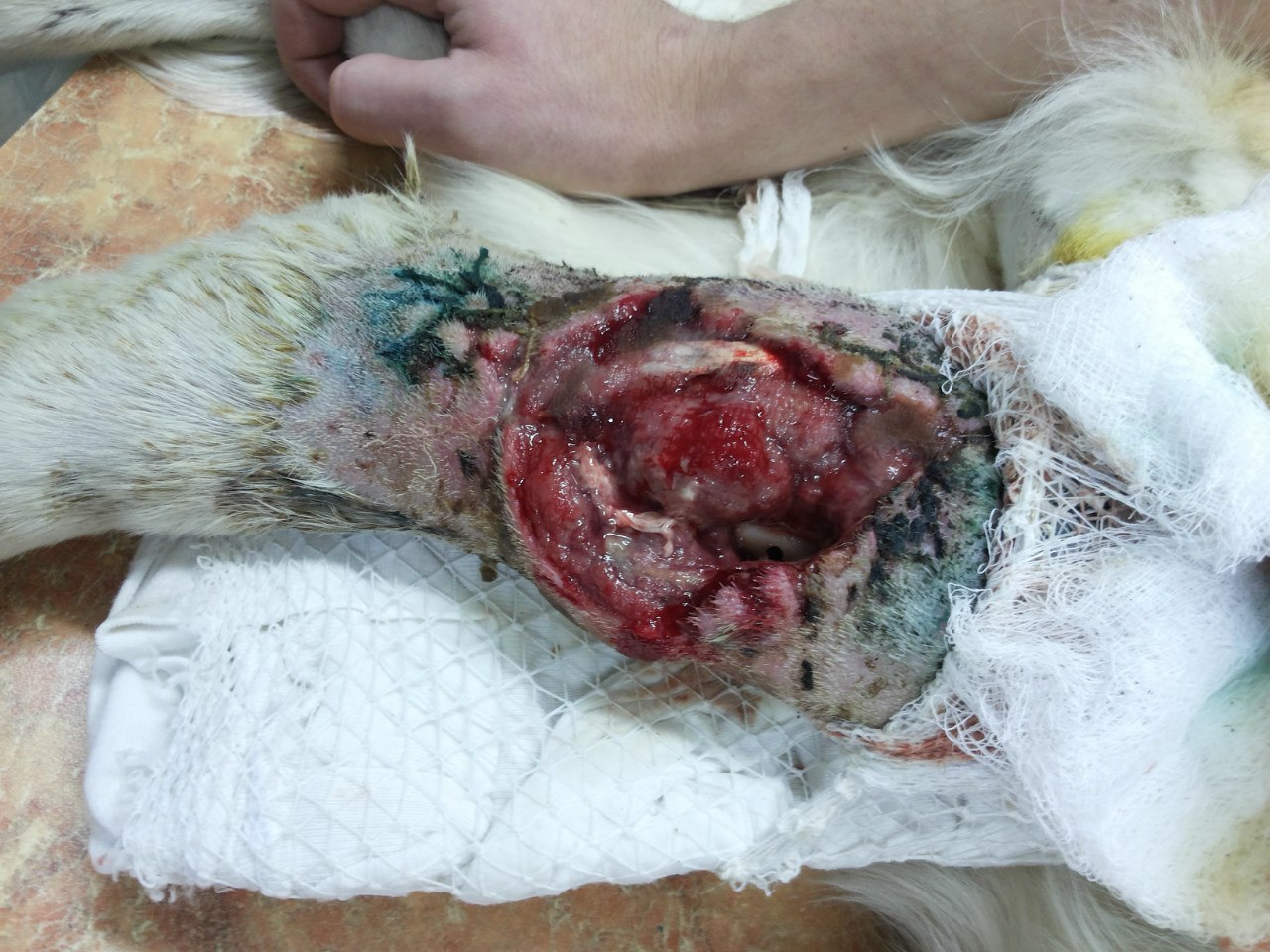
Стационарное лечение является единственным вариантом для животных с сепсисом. При подозрении на септический шок проводят реанимационные мероприятия. Необходимо обеспечить регидратацию (восстановление объема жидкости), обезболивание пациентов, оксигенотерапию, парентеральное и/или энтеральное питание, адекватное обезбливание. После стабилизации общего состояния животного требуется ликвидация первичного очага путем эвакуации гнойного содержимого или полным его иссечением (рис. 10).
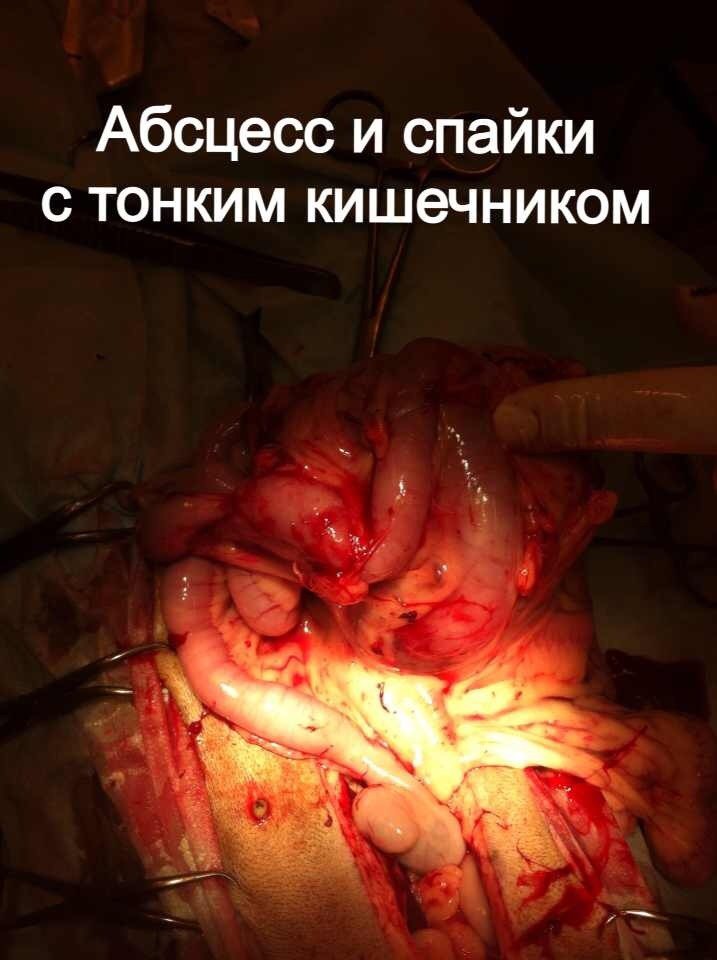
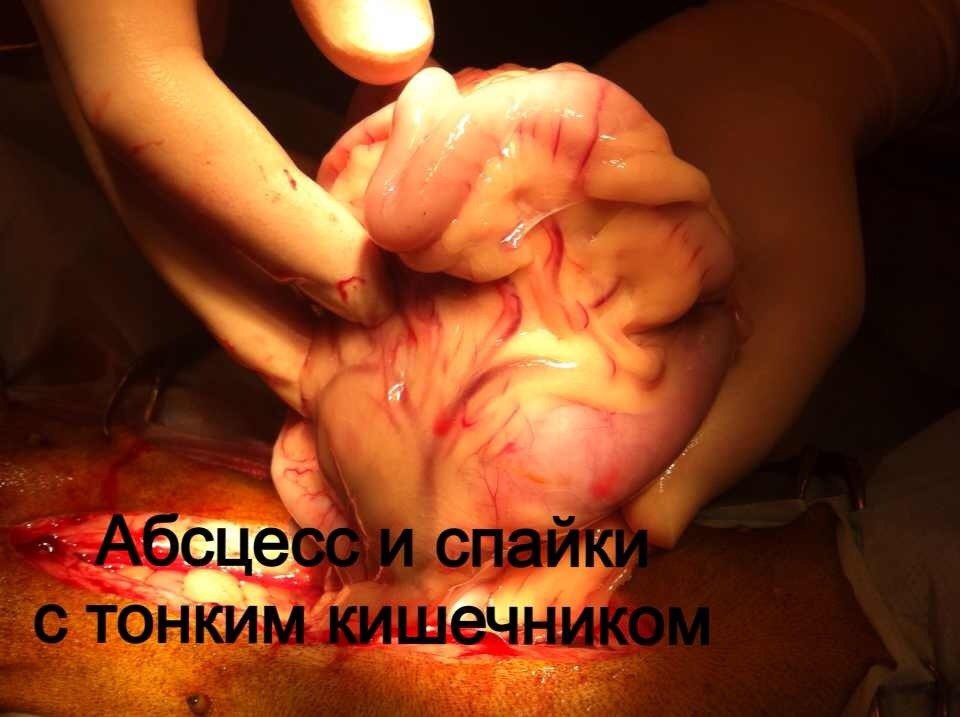
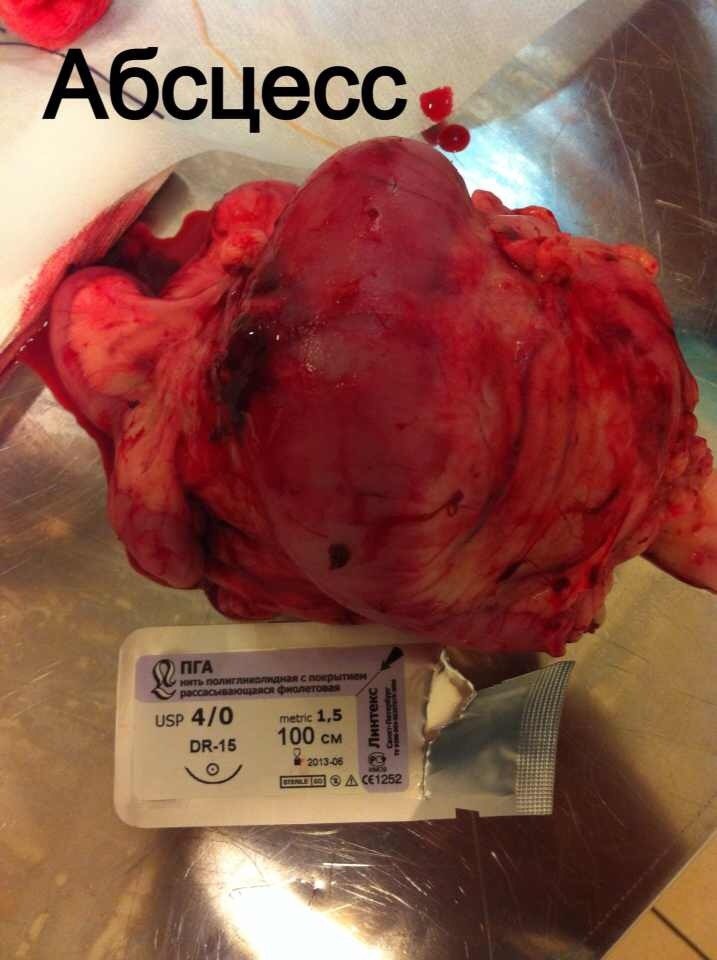
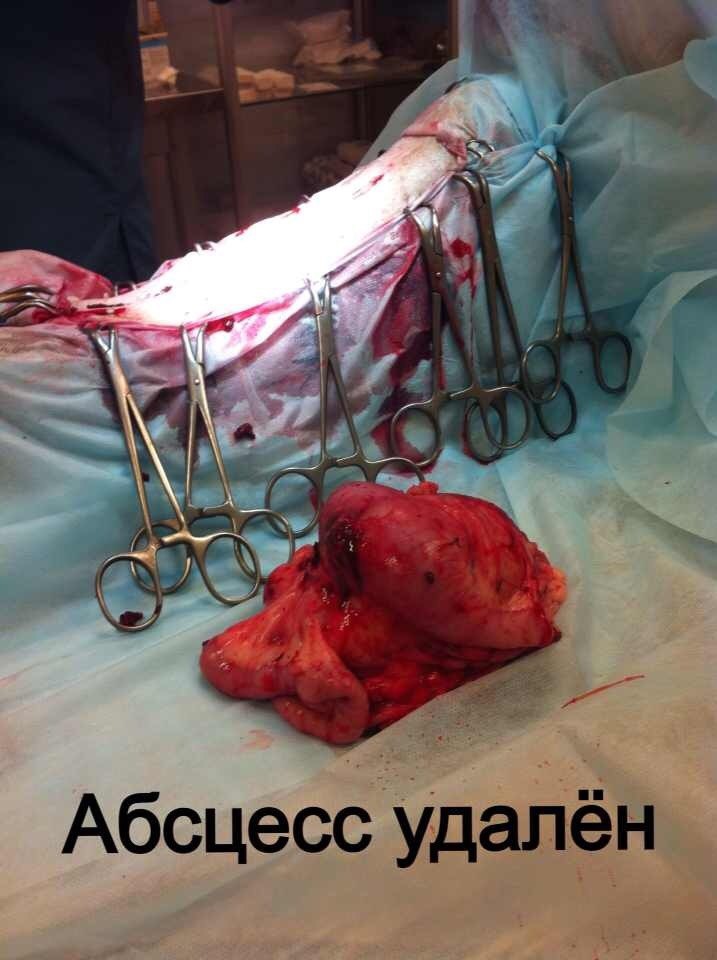
При подозрении на септическое состояние, нередко приходится сначала стабилизировать, по возможности, общее состояние животного. При этом практически всегда проводится коррекция системных нарушений.
Лечение носит, в основном, этиологический характер. Желательно определить возбудитель и его чувствительность к антибиотикам. Антимикробные средства должны использоваться в максимальных дозах. Применение антибиотиков следует начинать как можно раньше. Желательно учитывать результаты бактериологических исследований, однако результаты бактериологии мы узнаем не ранее чем через 7 дней. При сепсисе это критическая задержка. Поэтому на практике мы часто вынуждены подбирать антибиотики эмпирически.
Для терапии септического шока необходимо использовать антибиотики, которые перекрывают максимальный спектр грамотрицательных микроорганизмов. Комбинация цефтазидима и имипинема эффективны по отношению к синегнойной палочке. Такие препараты как клиндамицин, метронидазол, тикарциллин или имипинем применяются как медикаменты выбора при возникновении резистентного возбудителя к другим антибиотикам. Если из крови высеяны стафилококки, нужно включать в схему лечения препараты пенициллина.
Лечение гипотонии на первом этапе заключается в адекватности внутрисосудистого объёма. Инфузионная терапия должна включать изотонические к?