Мексидол при воспалении тройничного нерва
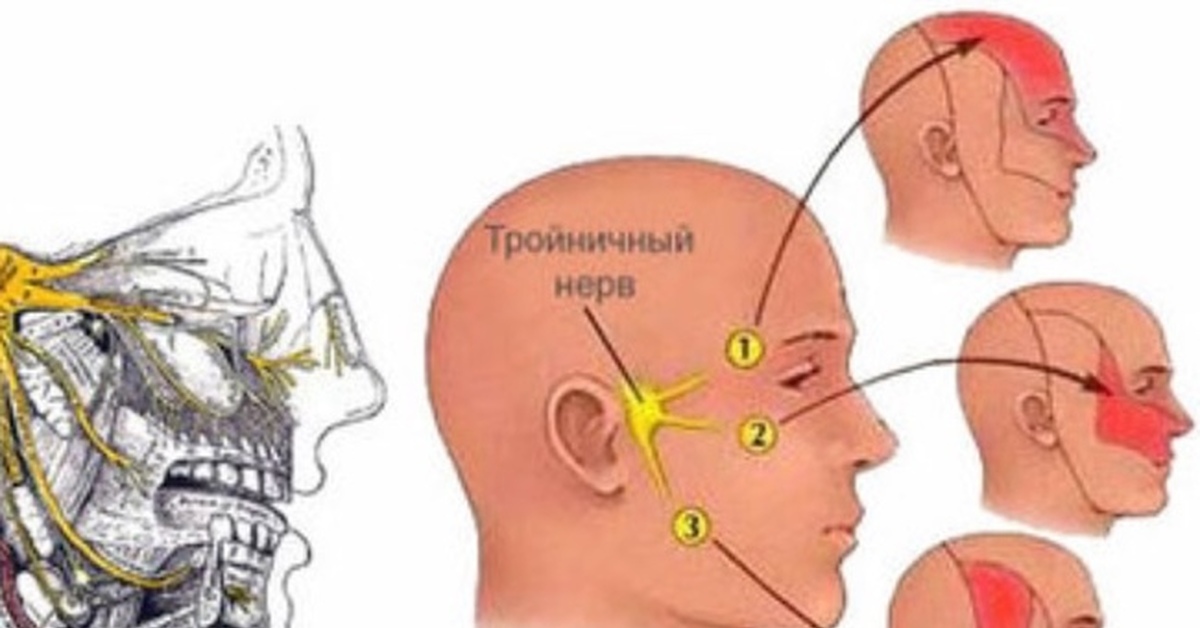
Медикаментозное лечение воспаления тройничного нерва
Невралгия тройничного нерва характеризуется длительным течением с периодами ремиссии и обострения. Эффективность медикаментозной терапии при этом мучительном заболевании является основой сохранения качества жизни больного.
Какие препараты применяют для лечения в остром периоде?
Обострение заболевания, которое протекает в хронической форме, характеризуется приступами сильной боли. Ожидание знакомого болевого удара для пациента не менее мучительно, чем сам приступ. Важно понимать, что обезболивающие средства при этой патологии не принесут облегчения.
При невралгии тройничного нерва для обезболивания принимают противосудорожные медикаменты.
Противосудорожные средства тормозят синаптическую передачу нервных импульсов, не позволяя волокнам остро реагировать на раздражение. Лечение начинают с карбамазепина.
Его назначают в минимальной дозе. Лечение проводят по схеме.
Противосудорожные средства
Карбамазепин — лекарство, которое выпускается многими фармацевтическими компаниями, имея при этом другое торговое название:
Аналогичные препараты с противосудорожным действием, но иным действующим веществом:
- Депакин, Конвулекс (вальпроевая кислота);
- Дифенин (фенитoин).
Карбамазепин принимают перорально. Начальная доза 0,5 таблетки (делят по риске) 100 мг на прием. Дневная доза 1 таблетка 200 мг. Максимальная дневная 6 таблеток, разделенных на 3 приема. Увеличивают дозу постепенно. До терапевтической доводят в течение недели.
Поддерживающая терапия составляет 3 таблетки в день, 600 мг. Длительность терапии при обострении хронической невралгии от 1,5 до 2 месяцев. Более длительное лечение Карбамазепином повышает риск развития побочных эффектов. Отмену терапии производят с постепенным (7-10 дней) снижением дозы до минимальной.
Карбамазепин не оказывает профилактического действия для предотвращения воспаления тройничного нерва в периоды ремиссии.
- Прием Карбамазепина более 2 месяцев требует обязательного контроля состояния печени, общих показателей крови.
- Лекарство применяют с осторожностью при наличии в анамнезе патологии печени, почек.
- Беременным женщинам препарат запрещен, поскольку может вызвать гибель плода.
- При кормлении грудью применение Карбамазепина исключает терапию другими средствами и возможно в минимальной дозе.
- Запрещен совместный прием с гормональными контрацептивами, алкоголем.
- Карбамазепин оказывает тормозящее действие на нервную систему. Во время лечения не следует управлять автомобилем и механизмами, которые могут быть травмоопасны.
При лечении тройничного нерва лица препараты противосудорожного действия сочетают с миорелаксантами и спазмолитиками. Классическое сочетание препаратов Карбамазепин+Баклофен.
Миорелаксанты
Баклофен при воспалении лицевого нерва назначают с целью ослабления мышечного напряжения и снижения их действия на нервные окончания.
Терапию начинают с дозировки в 15 мг (1,5 таблетки). Принимать лекарство следует во время еды, в три приема.
Спазмолитические средства обладают свойством усиливать действие противосудорожных медикаментов, что при длительной терапии позволяет использовать меньшую дозировку.
Баклофен запрещен при беременности, лактации. У пациентов с сахарным диабетом и заболеваниями печени требуется динамический контроль печеночных показателей и глюкозы. Заменить Баклофен можно Баклосаном, Лиорезалом.
Антибиотики
Антибиотики и противовоспалительные препараты назначают пациентам, у которых воспаление тройничного нерва лица спровоцировано воспалением гайморовых пазух, менингитом, или патологическими процессами в ротовой полости.
В острой фазе вторичной невралгии при диагностированной этиологии лечение основного заболевания имеет решающее значение. Для обезболивания и снятия воспаления здесь назначают:
При повышенной возбудимости пациента хороший эффект оказывают антигистаминные препараты с противосудорожными в комплексе. Их назначают больным, у которых нет эффекта сонливости при проведении основной терапии.
Прогноз невралгии лица
Прогноз заболевания зависит от возраста пациента и причины болезни. Наиболее благоприятный прогноз у молодых пациентов, которые «получили» заболевание в результате травмы головы. После лечения и посттравматического восстановления симптомы невралгии проходят без последствий.
У возрастных больных причин для оптимизма значительно меньше. Причиной воспаления нервных волокон лица часто бывают возрастные нарушения обмена веществ, хронические воспалительные патологии, которые у пожилых редко поддаются полному излечению. Здесь на первый план выходит поддерживающая и профилактическая терапия.
Комплексная терапия
Лучший эффект при лечении тройничного нерва лица в длительном периоде является комплексная терапия с использованием минимальных доз противосудорожных, расслабляющих медикаментов + назначение курсами:
При тяжелом течении заболевания не исключается назначение обезболивающих препаратов наркотического действия (Оксибутират натрия, Морфий)
В качестве общеукрепляющего и тонизирующего средства в комплексной терапии эффективен глицин. Его назначают длительными курсами, до 6 месяцев.
Универсальной схемы лечения тройничного нерва не существует. Для предотвращения его воспаления следует:
- Вовремя санировать полость рта. Лечить или удалять поврежденные зубы, не оставляя очагов инфекции.
Препараты для лечения тройничного нерва лица должен назначать врач, после точной диагностики причины воспаления нерва. При неэффективности консервативной терапии больному показано хирургическое вмешательство. Суть операции заключается в разрушении отдельных участков нервных волокон.
источник
Невралгия тройничного нерва. Часть №2.
Сегодня, как и в другие среды, публикую информационный пост. Историй не будет. Будет только информация и одна картинка.
Продолжу тему невралгии тройничного нерва.
Причины невралгии тройничного нерва.
По механизму возникновения невралгии тройничного нерва эта патология может быть первичной или истинной (изолированное поражение только тройничного нерва) или вторичной (проявление невралгии как симптома системных заболеваний нервной системы).
Точная причина развития невралгии тройничного нерва не выяснена, относится к идиопатическим заболеваниям. В настоящее время считают, что заболевание чаще всего возникает в результате сдавления тройничного нерва. В результате сдавления корешок нерва, прилегающий к мосту головного мозга, подвергается демиелинизации (разрушению оболочки нерва). Различают факторы, которые чаще всего приводят к развитию данного заболевания.
Факторы, которые способствуют развитию невралгии тройничного нерва:
1. Сдавливание тройничного нерва в черепной коробке или его ветвей после выхода из черепа:
а. расширение сосудов головного мозга: аневризмы (патологические расширения сосудов), атеросклероз, геморрагические и ишемические инсульты, повышение внутричерепного давления в результате остеохондроза шейного отдела позвоночника, врожденные аномалии развития сосудов и так далее – самая частая причина развития невралгии тройничного нерва;
б. опухолевые образования головного мозга или лицевой области по ходу ветвей тройничного нерва;
в. травмы и посттравматические рубцы,
г. травмы в области челюстно-височного сустава;
д. разрастание соединительной ткани (спайки) в результате инфекционного воспалительного процесса, склероз с поражением миелиновой оболочки нервных волокон;
е. врожденные аномалии развития костных структур черепа.
2. Вирусные поражения нерва: герпетическая инфекция, полиомиелит, нейро-СПИД.
3. Заболевания нервной системы:
б. детский центральный паралич (ДЦП),
в. менингиты, менингоэнцефалиты (вирусные, туберкулезные),
д. энцефалопатии вследствие травм головы, инфекционных процессов, гипоксии (недостаток кислорода в мозге), недостатка питательных веществ,
е. опухоли мозга и нарушение кровообращения в области ядер и волокон тройничного нерва и так далее.
4. Одонтогенные причины (связанные с зубами):
а. «неудачное» пломбирование или удаление зубов или другие хирургические вмешательства в. области лица и ротовой полости.
б. реакция на анестезию каналов зубов,
в. травма челюсти с повреждением зубов,
Факторы, повышающие риск развития невралгии тройничного нерва:
переохлаждения лица (например, на сквозняке),
авитаминозы (недостаток витаминов группы В),
нарушение обмена веществ: подагра, сахарный диабет, заболевания щитовидной железы и другие эндокринные патологии,
голодание, нарушение всасываемости питательных веществ в кишечнике, булимия, анорексия,
воспаление с отеком слизистой оболочки гайморовых и других околоносовых пазух (хронические синуситы),
воспалительные процессы и гнойники (абсцессы, флегмоны) в ротовой полости – гингивиты, пульпиты,
нагноение костей черепа, особенно челюстей (остеомиелиты),
острые и хронические инфекционные заболевания с выраженной интоксикацией: малярия, сифилис, туберкулез, бруцеллез, ботулизм, столбняк и так далее.
тяжелые аллергические заболевания.
Механизм развития невралгии тройничного нерва не выяснен до сих пор. Имеются две теории механизма его развития:
1. Разрушение миелиновой оболочки.
2. Нарушение регуляции работы тройничного нерва центральной нервной системой.
И хоть в каждой теории есть «темные пятна», предполагают, что оба механизма развития болевого синдрома имеют место, то есть последовательно идут друг за другом. Именно поэтому лечение невралгии тройничного нерва должно быть комплексно направлено на восстановление миелиновой оболочки нервных волокон и на торможение нервных процессов в головном мозге. Но лечение должен назначать врач. Не занимайтесь самолечением.
О клинических проявлениях я расскажу на следующей неделе.
источник
Воспаление тройничного нерва (невралгия)
Источник
Õî÷ó íà÷àòü ñâîþ èñòîðèþ ñ ïîïûòêè îáúÿñíèòü, ïî÷åìó åå ñîäåðæàíèå èìååò öåííîñòü íå òîëüêî äëÿ ëþäåé, çàìåòèâøèõ êàêèå-òî óõóäøåíèÿ ñâîåãî ñàìî÷óâñòâèÿ èëè óæå ïîëó÷èâøèõ ïñèõè÷åñêèé äèàãíîç, íî è äëÿ âñåõ.
Âî-ïåðâûõ, ìîé äëèòåëüíûé (îêîëî 3.5 ëåò) îïûò è îïûò ìíîãèõ ëþäåé, ðàññêàçûâàþùèõ ñâîè èñòîðèè, ïîêàçûâàåò, ÷òî âðà÷è ñîìàòè÷åñêèõ ñïåöèàëüíîñòåé (ïîïðîñòó, îáû÷íûå âðà÷è) â ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ ïëîõî îñâåäîìëåíû î ïñèõîýìîöèîíàëüíûõ ðàññòðîéñòâàõ (ÿ ãîâîðþ êðàéíå ìÿãêî). Ïîýòîìó íå ñòîèò íàäåÿòüñÿ, ÷òî ïîõîä ê òåðàïåâòó ðåøèò âñå âàøè ïðîáëåìû, åñëè èñòèííàÿ ïðè÷èíà ëåæèò â ïñèõîýìîöèîíàëüíîé îáëàñòè.
Âî-âòîðûõ, â íàøåé ñòðàíå ïðèíÿòî ðåøàòü ïñèõîýìîöèîíàëüíûå ïðîáëåìû 3 ñïîñîáàìè: íè÷åãî íå äåëàòü, ñïèâàòüñÿ èëè ñîâåðøàòü ñóèöèä. Îòñþäà âûòåêàåò òàêæå è îáùèé íèçêèé óðîâåíü îñâåäîìëåííîñòè íàñåëåíèÿ î ïñèõîýìîöèîíàëüíûõ çàáîëåâàíèÿõ. ß è ñàì ðàíüøå íè÷åãî íå çíàë.
Åñòü åùå íåñêîëüêî âàæíûõ ïðè÷èí, ïðî êîòîðûå ðàññêàæó äàëåå.
 îáùåì, ÿ õî÷ó â ìåðó ñâîèõ ñèë ïðîñâåòèòü ëþäåé, ÷òîáû îíè íà ñàìûõ ðàííèõ ýòàïàõ ìîãëè çàìåòèòü ïðîáëåìó ó ñåáÿ èëè ñâîèõ áëèçêèõ è íà÷àòü åå ïðàâèëüíî ðåøàòü.
Áóêâ äîâîëüíî ìíîãî, ïîýòîìó äëÿ òåõ, êòî íå õî÷åò ÷èòàòü âñå èëè êîìó íå íðàâèòñÿ ìîé ñòèëü èçëîæåíèÿ, â êîíöå ÿ ïî ïóíêòàì âûïèñàë îñíîâíûå òåçèñû.
Ìîÿ èñòîðèÿ íà÷àëàñü âåñíîé 2015 ãîäà (ìíå òîãäà áûëî 28 ëåò).  òî âðåìÿ ó ìåíÿ áûëî âñå õîðîøî: ïîëó÷èë êëþ÷è îò íîâîé êâàðòèðû, ðàáîòàë â õîðîøåì ìåñòå, ðåãóëÿðíî çàíèìàëñÿ â òðåíàæåðêå, âñòðå÷àëñÿ ñî ñâîåé áóäóùåé æåíîé, ãîòîâèëèñü äåëàòü ðåìîíò. Íå áûëî íè åäèíîãî ïîâîäà äëÿ ðàññòðîéñòâà, íî âäðóã íà÷àë ñíèæàòüñÿ àïïåòèò.
Òàê êàê ÿ ãîäàìè ñòàðàëñÿ íàðàùèâàòü ìûøå÷íóþ ìàññó, ñíèæåíèå àïïåòèòà ìåíÿ î÷åíü âîëíîâàëî. Îíî åùå ñî÷åòàëîñü ñ êàêîé-òî ìàëîîáúÿñíèìîé òðåâîãîé, âîçíèêàþùåé ïðè ïèòàíèè â êîìïàíèè êîëëåã/äðóçåé.
Òàê êàê ìîé àïïåòèò óõóäøèëñÿ äî ÿâíî íå íîðìàëüíûõ ïîêàçàòåëåé, ÿ ðåøèë íå ìåäëèòü è îáðàòèòüñÿ ê ãàñòðîýíòåðîëîãó. Ãàñòðîýíòåðîëîã áûë ïëàòíûé è ðàçâåë ìåíÿ íà âñå âîçìîæíûå èññëåäîâàíèÿ â îáëàñòè æåëóäî÷íî-êèøå÷íîãî òðàêòà è âñåõ ñìåæíûõ. ß áûë íå ïðîòèâ âñåõ ýòèõ òðàò, òàê êàê õîòåë âûÿñíèòü, â ÷åì äåëî.  îáùåì-òî, âñå áûëî ïî÷òè èäåàëüíî, êðîìå ýðîçèè ñòåíêè æåëóäêà. Íàñêîëüêî ÿ ïîíèìàþ, ýòî ñîâñåì íå ñòðàøíî, íî ìåíÿ íà÷àëè ëå÷èòü, âûïèñàëè ïðåïàðàò Äå-Íîë, âðîäå êàê äîâîëüíî áåçîáèäíûé.
À â ýòî âðåìÿ ÿ î÷åíü èíòåíñèâíî çàíèìàëñÿ ðåìîíòîì. Õîòÿ áîëüøóþ ÷àñòü ñòðîèòåëüíûõ ðàáîò ÿ äåëàë íå ñàì, íî ýíåðãèè çàòðà÷èâàë ìàññó, òàê êàê íåîáõîäèìî áûëî çà ìåñÿö âûáðàòü è çàêóïèòü âñå ñ àáñîëþòíîãî íóëÿ äî ïîëíîñòüþ óêîìïëåêòîâàííîé êâàðòèðû. Ïëþñ ÿ î÷åíü-î÷åíü ñòàðàëñÿ ñäåëàòü âñå êàê ìîæíî ëó÷øå, ïåðåæèâàÿ çà êàæäóþ ìåëî÷ü.
È âîò ÿ ïðîõîæó ëå÷åíèå òàáëåòêàìè, àêòèâíî çàíèìàþñü ðåìîíòîì, ïðè ýòîì ðàáîòàþ, è â îäèí «ïðåêðàñíûé» ëåòíèé ïîíåäåëüíèê ñëó÷èëñÿ â ìîåé æèçíè ðåçêèé è ãëîáàëüíûé ïåðåëîì. ß ïðèøåë íà ðàáîòó óòðîì, åùå ïî ïóòè ÷óâñòâóÿ íåêîòîðîå íåäîìîãàíèå, è ãäå-òî ÷åðåç 15 ìèíóò ìíå ñòàëî î÷åíü ïëîõî. Ïîçäíåå ÿ óçíàþ, ÷òî òî ñîñòîÿíèå íàçûâàåòñÿ ïàíè÷åñêîé àòàêîé. Çà 3.5 ãîäà ÿ èñïûòàë îãðîìíîå êîëè÷åñòâî ñàìûõ ðàçíûõ íåðâíûõ ñèìïòîìîâ è ïîíÿë, ÷òî âñåõ èõ î÷åíü ñëîæíî îïèñàòü. Òåì íå ìåíåå, ïîñòàðàþñü ðàññêàçàòü î ïàíè÷åñêèõ àòàêàõ äëÿ íåïîñâÿùåííûõ.  òîò ìîìåíò ó ìåíÿ ïîïëûëî ïåðåä ãëàçàìè, îðãàíèçì ñòðåìèòåëüíî îñëàáåâàë, è ìíå ïðèøëîñü ïðèíÿòü ãîðèçîíòàëüíîå ïîëîæåíèå. Äàæå ãîâîðèòü ìíå áûëî î÷åíü òÿæåëî, ÿ ÷óâñòâîâàë ëåãêóþ òîøíîòó è ïîëíåéøåå íåïîíèìàíèå, ÷òî ïðîèñõîäèò. Òåëî çíîáèëî, íåìíîãî òðÿñëî, â ðàçíûõ òî÷êàõ òåëà ïîÿâèëèñü êàêèå-òî íåîáúÿñíèìûå îùóùåíèÿ. Êîëëåãè âûçâàëè ìíå ñêîðóþ, ê ïðèåçäó êîòîðîé ìíå ñòàëî ëó÷øå. Ñêîðàÿ ïðîâåðèëà ìåíÿ, ñêàçàëà, ÷òî âñå ó ìåíÿ õîðîøî, è íàäî áîëüøå êóøàòü. Êîëëåãà âçÿëñÿ îòâåçòè ìåíÿ äîìîé, è íà ïðîòÿæåíèè îñòàâøåãîñÿ äíÿ ÿ ÷óâñòâîâàë ëèøü ñèëüíóþ óñòàëîñòü è òðåâîãó çà ïðîèçîøåäøåå.
ß îñòàëñÿ äîìà è íà ñëåäóþùèé äåíü, à íà òðåòèé äåíü ðåøèë, ÷òî âñå ïðîøëî, è ñòàë ñîáèðàòüñÿ íà ðàáîòó.  ìàøèíå ìíå ñòàëî îïÿòü íå ïî ñåáå, è ÿ ðåøèë íå ðèñêîâàòü èñïûòàòü òî æå ñàìîå. Äîìà ó ìåíÿ ñíîâà ïåðèîäè÷åñêè âîçíèêàëè ñòðàííûå «ïðèñòóïû», êîãäà äàæå ëåæàòü áûëî òÿæåëî è íåïðèÿòíî. Êðîìå òîãî, åñòü ÿ ïðàêòè÷åñêè íå ìîã, çàïèõèâàíèå åäû íàñèëüíî íå ïîëó÷àëîñü èç-çà ðâîòíîãî ðåôëåêñà. Ïîäóìàâ, ÿ ñ áëèçêèìè ïðèøåë ê âûâîäó, ÷òî ïëîõîå ñàìî÷óâñòâèå âûçâàíî òàáëåòêàìè. Èõ îòìåíèëè, ïîçâîíèëè âðà÷ó, êîòîðàÿ ñêàçàëà, ÷òî òàêîãî ýôôåêòà îíà íå âñòðå÷àëà.
Òàê êàê ñàìî÷óâñòâèå ñíîâà óõóäøèëîñü, ñíîâà âûçâàëè ñêîðóþ, êîòîðàÿ ñíîâà íè÷åãî íå îáíàðóæèëà, íî ðåøèëà âåçòè ìåíÿ â áîëüíèöó. Çäåñü áûë çàáàâíûé ýïèçîä, êîãäà ìíå âêîëîëè êàêîå-òî óñïîêîèòåëüíîå, è ïî äîðîãå â áîëüíèöó ÿ îùóùàë ñåáÿ ñîâåðøåííî ïðåêðàñíî, ÷òî áûëî äàæå íåìíîãî ñòûäíî â ïðèåìíîé.
 áîëüíèöå ó ìåíÿ âçÿëè áûñòðûå àíàëèçû, âðà÷ ïîñìåÿëñÿ íàä òåì, ÷òî îíè ñëèøêîì õîðîøèå. Çàòåì îí ïîñìåÿëñÿ íàä îãðîìíîé ïà÷êîé àíàëèçîâ, êîòîðûå ÿ ñäàâàë ó ãàñòðîýíòåðîëîãà. Ïîñëå ýòîãî ñëó÷àÿ ÿ ñòàë áåçãðàíè÷íî óâàæàòü âðà÷åé â áîëüíèöàõ, òàê êàê îí ïðàêòè÷åñêè ñ ïåðâîãî âçãëÿäà ïîñòàâèë ìíå ïðàâèëüíûé äèàãíîç (õîòÿ íàïðÿìóþ ìíå íå ñêàçàë), ïîðåêîìåíäîâàë îòêàçàòüñÿ îò ãîñïèòàëèçàöèè è íàâåäàòüñÿ ê åãî çíàêîìîìó âðà÷ó (ñïåöèàëüíîñòü îí òàêæå íå íàçâàë, íî ýòî îêàçàëñÿ ïñèõèàòð).
Ïñèõèàòð òàêæå îöåíèë ñèòóàöèþ ÷åòêî è ïðàâèëüíî, íî íå îáúÿñíèë ìíå âñå äåòàëè, è ïîýòîìó èñòîðèÿ òóò íå çàêîí÷èëàñü. ß áûë áû íåñêàçàííî ðàä, åñëè áû ïðî÷èòàë ïîäîáíóþ ìîåé èñòîðèþ òîãäà, âåäü ýòî áû ñýêîíîìèëî ìíå ïî÷òè 3 ãîäà æèçíè, ñåðüåçíàÿ ÷àñòü êîòîðîé áûëà ïîñâÿùåíà ìó÷åíèÿì è àäó ïîä íàçâàíèåì «äåïðåññèÿ, êîòîðóþ íå ëå÷àò». Ïîýòîìó íàäåþñü, ÷òî ìîè ÷èòàòåëè èëè èõ áëèçêèå íå çàéäóò äàëüøå ýòîé ñòàäèè çàáîëåâàíèÿ.
Èòàê, ÷òî æå ïîìåøàëî ìíå òîãäà íà÷àòü ðåøàòü ìîþ ïðîáëåìó? Âåäü ÿ óæå ïîïàë ê íóæíîìó âðà÷ó, òåì ñàìûì ïðåîäîëåâ ïåðâóþ âàæíåéøóþ ÷àñòü ýòîãî ïðîöåññà (à ïñèõèàòðû ãîâîðÿò, ÷òî ê íèì ïðèõîäÿò â ñðåäíåì ïîñëå 5 ñîìàòè÷åñêèõ ñïåöèàëèñòîâ).
Çäåñü áûëà ñîâîêóïíîñòü ôàêòîðîâ, îäèí èç êîòîðûõ ÿ îïèñàë â ïðåäèñëîâèè: ÿ è ìîè áëèçêèå, êàê áîëüøàÿ ÷àñòü íàñåëåíèÿ, íè÷åãî íå çíàëè è çíàòü íå õîòåëè î ïñèõîýìîöèîíàëüíûõ ðàññòðîéñòâàõ. Íî áûëè è äðóãèå êðèòè÷åñêèå ôàêòîðû, êîòîðûå, ÿ ñ÷èòàþ, äîëæåí çíàòü êàæäûé.
Âî-ïåðâûõ, ìíå âûïèñàëè îäèí èç ñàìûõ ñåðüåçíûõ àíòèäåïðåññàíòîâ (àìèòðèïòèëèí), ñïèñîê ïîáî÷íûõ ýôôåêòîâ êîòîðîãî âûçûâàåò â íåïîñâÿùåííîì ÷åëîâåêå ñîñòîÿíèå, ñîïîñòàâèìîå ñ äåïðåññèåé. Âî-âòîðûõ, ìíå ïîñîâåòîâàëè ñìåíèòü îáñòàíîâêó è óåõàòü â îòïóñê, ÷òî ÿ íåçàìåäëèòåëüíî ñäåëàë. ×òî ïëîõîãî â îòïóñêå, ñïðîñèòå âû? Îòïóñê — ýòî ïðåêðàñíî, è ó ìåíÿ âñå áûñòðî òàì ïðîøëî. È ÷òî æå òóò ïëîõîãî, ïðîäîëæàåòå íåäîóìåâàòü âû? Îòâåò íà ýòîò âîïðîñ ïîÿâèëñÿ ó ìåíÿ ëèøü ÷åðåç 3 ãîäà, êîãäà ÿ ïîøåë òàêè ê ïñèõèàòðó, íà÷àë ëå÷èòüñÿ è ðàçáèðàòüñÿ â âîïðîñå. Äåëî â òîì, ÷òî äåïðåññèÿ çà÷àñòóþ èìååò öèêëè÷åñêèé õàðàêòåð. Ýòî îçíà÷àåò, ÷òî îíà ñàìà ïî ñåáå ïðîõîäèò è ñàìà ïî ñåáå ïîÿâëÿåòñÿ ÷åðåç îïðåäåëåííûå èíòåðâàëû âðåìåíè. Îïûòíûé ïñèõèàòð ïî âàøåé èñòîðèè ìîæåò ñ òî÷íîñòüþ äî íåäåëè ïðåäñêàçàòü áóäóùåå âàøåãî ñàìî÷óâñòâèÿ. Íî åñëè âû íå çíàåòå ýòó îñîáåííîñòü, òî âû ïîäâåðãàåòå ñåáÿ áëóæäàíèþ â ïîòåìêàõ â ïîèñêàõ ïðè÷èí âàøèõ ïðîáëåì. Âåäü âàì êàæåòñÿ, ÷òî óëó÷øåíèå èëè óõóäøåíèå ñàìî÷óâñòâèÿ ñâÿçàíî ñ âàøèìè äåéñòâèÿìè. Âû ïðåäïðèíèìàåòå êàêóþ-òî íåëåïóþ ïîïûòêó ëå÷åíèÿ, âàì ñòàíîâèòñÿ ëó÷øå, âû äåëàåòå âûâîä — íåëåïàÿ ïîïûòêà ñðàáîòàëà! Èëè âû äåëàåòå ÷òî-òî íîðìàëüíîå, âàì ñòàíîâèòñÿ õóæå, âû äåëàåòå âûâîä — íå íàäî òàê äåëàòü! Ê ñîæàëåíèþ, ýòà ëîãè÷åñêàÿ ëîâóøêà íå òàê ïðîñòà, ÷òîáû áûñòðî ïîíÿòü, ÷òî âñå âàøè äåéñòâèÿ íèêàê íà ñèòóàöèþ íå âëèÿþò, äî òåõ ïîð, ïîêà âû íå ïîéäåòå ê íàñòîÿùåìó âðà÷ó.
 ýòó ëîâóøêó ïîïàëñÿ è ÿ. Âåðíóâøèñü ñ îòïóñêà, ÿ ÷óâñòâîâàë ñåáÿ ïðåêðàñíî, æèçíü íàëàæèâàëàñü, íî îñåíüþ ìåíÿ ñíîâà íàêðûëî íåäîìîãàíèå. Ðàññòðîèâøèñü, íî ïî-ïðåæíåìó íè÷åãî íå ïîíèìàÿ â ïñèõîýìîöèîíàëüíûõ ðàññòðîéñòâàõ, ÿ ïîøåë ê íåâðîëîãó. ß ïîäóìàë, ÷òî ðàç ó ìåíÿ ÷òî-òî ñ íåðâàìè, òî è ëå÷èòü èõ íàäî ïî-ñåðüåçíîìó. Çäåñü ÿ ïîòðàòèë åùå îäèí àõðåíèëèàðä äåíåã íà êó÷ó ðàçíîîáðàçíûõ èññëåäîâàíèé, àíàëèçîâ è îñìîòðîâ. Ñ êàêîãî-òî ìîìåíòà ÿ óñïîêîèëñÿ è ïîíÿë, ÷òî íè÷åãî ó ìåíÿ íå íàéäóò. À òåì âðåìåíåì âðà÷ ïðîïèñûâàë ìíå êó÷ó ðàçíîîáðàçíûõ òðàíêâèëèçàòîðîâ (äëÿ ñïåöèàëèñòîâ îòìå÷ó, ÷òî áûëè ëèøü àòèïè÷íûå, çàòî ðàçíîîáðàçèå áîëüøîå). Êàêèå-òî ñèìïòîìû íàâåðíîå ñíèìàëè òðàíêâèëèçàòîðû, êàêèå-òî ïðîõîäèëè è ïîÿâëÿëèñü âñëåäñòâèå öèêëè÷íîñòè çàáîëåâàíèÿ, íî â òàêîì âåñåëîì ðåæèìå ÿ ïðîâåë îêîëî ïîëóãîäà. Ïîíÿâ, ÷òî ÿñíîñòè ñèòóàöèè ñî âðåìåíåì íå óâåëè÷èâàåòñÿ, ÿ çàêîí÷èë õîäèòü ê íåâðîëîãó.
Çäåñü ìîæíî óæå è íà÷àòü ðàññêàçûâàòü ñîáñòâåííî î äåïðåññèè è îòìåòèòü îñîáåííîñòü ìîåãî ñëó÷àÿ, êîòîðàÿ îò÷àñòè îïðàâäûâàåò ìíîæåñòâî âðà÷åé, óïîðíî íå çàìå÷àâøèõ ìîþ èñòèííóþ ïðîáëåìó. Îñíîâíûìè ïðèçíàêàìè äåïðåññèè ÿâëÿþòñÿ ñëåäóþùèå: ïîíèæåííîå íàñòðîåíèå, ñíèæåíèå ïñèõè÷åñêîé è ôèçè÷åñêîé àêòèâíîñòè, ïîòåðÿ óäîâîëüñòâèÿ îò ðàíåå ïðèÿòíûõ âåùåé. Âñå ýòî äîëæíî ñòîéêî ïðîäîëæàòüñÿ â òå÷åíèå êàê ìèíèìóì äâóõ íåäåëü, à áîëåå êîðîòêèå ïðîÿâëåíèÿ ïðèçíàêîâ äåïðåññèè — ýòî íîðìàëüíàÿ ðåàêöèÿ çäîðîâîãî ÷åëîâåêà.
È â ýòîì êðîåòñÿ ìîÿ îñîáåííîñòü çàáîëåâàíèÿ — ó ìåíÿ íå áûëî ïàòîëîãè÷åñêîãî ñíèæåíèÿ íàñòðîåíèÿ. Ìíîãèå èç ìîèõ çíàêîìûõ äî ñèõ ïîð íå âåðÿò, ÷òî ó ìåíÿ äåïðåññèÿ. Íî ðàäè ýòîãî ÿ è ïèøó, ÷òîáû âñå óçíàëè, ÷òî áûâàåò òàê íàçûâàåìàÿ «ñêðûòàÿ» äåïðåññèÿ, êîòîðàÿ ñîâñåì íå ïîõîæà íà ñòåðåîòèïíûé îáðàç ïå÷àëüíîãî ÷åëîâåêà, êîòîðûé çàêóòàëñÿ â ïëåä è ãðóñòèò. Òóò òî íàì ïîìîãóò äîïîëíèòåëüíûå è âàæíåéøèå ïðèçíàêè äåïðåññèè — íàðóøåíèå âèòàëüíûõ ôóíêöèé.
Âèòàëüíûå ôóíêöèè — ýòî ñîí, àïïåòèò è ëèáèäî. Óõóäøåíèÿ ëþáîé èç ýòèõ ôóíêöèé — ýòî óæå çíà÷èòåëüíûé ïîâîä èäòè ê ïñèõèàòðó. À âåäü ìíîãèå, êàê è ÿ, ìîãóò íå çàìåòèòü ïðîáëåì ñî ñíîì. Íàïðèìåð, ÿ ïëîõî çàñûïàë, âî ñíå ñòàë ðàçãîâàðèâàòü, ÷àñòî ïðîñûïàëñÿ. Ýòî íå êàçàëîñü ìíå ïàòîëîãèåé, íî òåïåðü ÿ (è íàäåþñü, âû) ïîíèìàþ, ÷òî ýòî áûëî òàêèì æå âàæíûì ìîìåíòîì, êàê è àïïåòèò.
Òàêæå äåïðåññèè äåëÿò íà ýíäîãåííûå è ýêçîãåííûå, ïî ïðîèñõîæäåíèþ. Ýêçîãåííûå äåïðåññèè âûçâàíû êàêèì-òî êàòàñòðîôè÷åñêèì ñîáûòèåì â æèçíè èëè äîëãèì íåãàòèâíûì âîçäåéñòâèåì îáñòîÿòåëüñòâ. Ýíäîãåííûå æå çàáîëåâàíèÿ íå èìåþò íåïîñðåäñòâåííûõ æèçíåííûõ ïðè÷èí, à âûçâàíû ãåíåòè÷åñêîé ïðåäðàñïîëîæåííîñòüþ.
Ñîîòâåòñòâåíî, ìîÿ ñêðûòàÿ ýíäîãåííàÿ äåïðåññèÿ ñ òî÷êè çðåíèÿ îáûâàòåëÿ (äà è ìåíÿ ñàìîãî) ñîâåðøåííî íå ïîõîäèëà íè íà êàêóþ äåïðåññèþ, ÷åì çàìåäëÿëà ðåøåíèå ïðîáëåìû.
Íåîáõîäèìî äîáàâèòü, ÷òî äåïðåññèÿ, êàê è äðóãèå ïñèõîýìîöèîíàëüíûå ðàññòðîéñòâà, èìååò òåíäåíöèþ ñî âðåìåíåì óñóãóáëÿòüñÿ. Òàê ÷òî ìîè «ïîòåðÿííûå» ãîäû íå ïðîñòî áûëè ïîòåðÿíû, íî è óõóäøèëè ìîå ñîñòîÿíèå.
Åùå îäíà âàæíàÿ äåòàëü — äåïðåññèÿ ÷àùå âñåãî ñî÷åòàåòñÿ ñ òðåâîæíûì ðàññòðîéñòâîì, òàê ÷òî ïîâûøåííàÿ òðåâîãà, ïàíè÷åñêèå àòàêè è âñÿ÷åñêèå ôîáèè òðåáóþò ïðèñòàëüíîãî âíèìàíèÿ.
Ìîÿ äàëüíåéøàÿ æèçíü âñòàëà ïîä áîëüøèì âîïðîñîì, íî ÿ íàòêíóëñÿ íà çàìå÷àòåëüíóþ êíèãó «Ñðåäñòâî îò âåãåòî-ñîñóäèñòîé äèñòîíèè» Êóðïàòîâà.  íåé ÿ ÷èòàë êàê áóäòî ïðî ñåáÿ, è ýòî ïîðàçèòåëüíîå ñõîäñòâî âíóøàëî îïòèìèçì. Ïðî âåãåòî-ñîñóäèñòóþ äèñòîíèþ óãëóáëÿòüñÿ íå áóäó, ñêàæó ëèøü, ÷òî åñëè âàì î íåé çàèêíóëèñü, òî áåãîì ê ïñèõèàòðó.
Ìîå ñîñòîÿíèå íåìíîãî óëó÷øèëîñü íà ôîíå ïðî÷òåíèÿ êíèãè è ïîñòåïåííîãî èçó÷åíèÿ íåêîòîðûõ îñîáåííîñòåé áîëåçíè, íî äåïðåññèÿ íèêóäà íå äåëàñü, ïîýòîìó ÿ âñå åùå ïðåäïðèíèìàë ïîïûòêè ÷òî-òî ñäåëàòü.  ìîìåíò î÷åðåäíîãî îáîñòðåíèÿ ÿ îáðàòèëñÿ ê ïñèõîëîãó, êîòîðûé çàíèìàåòñÿ ãèïíîòåðàïèåé. Ñåàíñû ñ íèì äàâàëè îùóòèìûé ýôôåêò, íî î÷åíü îáèäíî, ÷òî äàæå îí íå ñìîã ïîñòàâèòü ìíå ïðàâèëüíûé äèàãíîç. Ïîýòîìó ÿ ïîòåðÿë åùå îêîëî ãîäà æèçíè, ïåðèîäè÷åñêè îáðàùàÿñü ê íåìó.
È âîò â êîíöå êîíöîâ ìîÿ ñèòóàöèÿ ñäâèíóëàñü ñ ìåðòâîé òî÷êè, êîãäà ó ìåíÿ îáîñòðèëîñü äíåâíîå êîëåáàíèå ñàìî÷óâñòâèÿ. Óòðîì ÿ ÷óâñòâîâàë ñåáÿ àáñîëþòíî óæàñíî (à ÿ âîîáùå ïî æèçíè ñîâà, è óòðî äëÿ ìåíÿ íåïðèÿòíî, íî òóò íåñðàâíèìî õóæå), à âå÷åðîì âñå êàê áóäòî ïðîõîäèëî. Íà ôîíå ýòèõ ñèìïòîìîâ ÿ ñòàë èñêàòü èíôîðìàöèþ è íàòêíóëñÿ íà îòðûâîê èç ïñèõèàòðè÷åñêîé êíèãè, â êîòîðîì îïèñûâàåòñÿ ñêðûòàÿ äåïðåññèÿ. Î÷åíü âàæíî çíàòü, ÷òî çíà÷èòåëüíûå ñóòî÷íûå êîëåáàíèÿ ñàìî÷óâñòâèÿ — ýòî êëàññè÷åñêèé ñèìïòîì çàáîëåâàíèÿ. È â ýòîò ìîìåíò ÿ ñîïîñòàâèë ôàêòû è íàêîíåö-òî ïîíÿë, ÷òî ñî ìíîé. Çàïèñàëñÿ íà ñåàíñ ñ ïñèõîëîãîì, îí ñî ìíîé ñîãëàñèëñÿ è ïîðåêîìåíäîâàë ïñèõèàòðà. Ýòî ïðîèçîøëî ëèøü ÷óòü áîëüøå ïîëóãîäà íàçàä.
Ïåðâûé ñåàíñ ó ïñèõèàòðà ïðîõîäèò äîëãî, òàê êàê åìó íóæíî ñîñòàâèòü ìàêñèìàëüíî ïîëíóþ êàðòèíó ñîáûòèé. Íî â èòîãå îí ñêàçàë, ÷òî ñëó÷àé ó ìåíÿ «ñòóäåí÷åñêèé», òî åñòü êàíîíè÷åñêèé è òèïè÷íûé. Íèêàêèõ ñîìíåíèé â äåïðåññèè ó íåãî íå áûëî, õîòÿ îí ñòàðàåòñÿ íå áûòü êàòåãîðè÷íûì. ß íà÷àë ïðèåì àíòèäåïðåññàíòîâ, è â ïðîöåññå ìû âêëþ÷èëè ñåàíñû ïñèõîòåðàïèè. Ïîäáîð àíòèäåïðåññàíòîâ — ýòî ïðîöåññ íå ïðîñòîé, íå ñòîèò ðàññòðàèâàòüñÿ, åñëè ñ ïåðâîãî ðàçà íå âñå ïðîøëî èäåàëüíî. Êðîìå òîãî, ïî÷òè ó âñåõ àíòèäåïðåññàíòîâ åñòü î÷åíü íåïðèÿòíûå ïîáî÷íûå ýôôåêòû, êîòîðûå íàäî ãåðîè÷åñêè òåðïåòü è æäàòü. Ïîäðîáíåå îá àíòèäåïðåññàíòàõ ìîãó ðàññêàçàòü, åñëè áóäåò èíòåðåñíî.
È âîò ñåé÷àñ ÿ âïåðâûå çà î÷åíü äîëãîå âðåìÿ ÷óâñòâóþ ñåáÿ äåéñòâèòåëüíî õîðîøî (õîòÿ è íå áåç èçúÿíîâ). ß ñòàë ãëóáîêî èíòåðåñîâàòüñÿ âñåìè âîïðîñàìè ïñèõèàòðèè è ôàðìàêîëîãèè, è õîòÿ æàëü ïîòðà÷åííûå ãîäû ïîèñêîâ, íî íàäåþñü, ìîÿ èñòîðèÿ ïîìîæåò âàì èëè âàøèì áëèçêèì, åñëè (íå äàé áîã) ïîíàäîáèòñÿ.
Ïîéìàë ñåáÿ íà òîì, ÷òî ÿ ïî÷òè íå îïèñûâàë îùóùåíèÿ îò ñàìîé äåïðåññèè. Íàâåðíîå, ìîé ìîçã ñòàðàåòñÿ èçáåãàòü ìûñëåé îá ýòîì. Ñêàæó ëèøü, ÷òî ýòî àáñîëþòíî óæàñíî, õîòÿ ó ìåíÿ è íå òÿæåëàÿ äåïðåññèÿ. Ê ñîæàëåíèþ, ÿ ñìîã ïîíÿòü ëþäåé, êîòîðûå ñîâåðøàþò ñàìîóáèéñòâà (õîòÿ ñàì, ñëàâà áîãó, íå õîòåë), à ïðåäñòàâèòü èõ îùóùåíèÿ ìíå äåéñòâèòåëüíî ñòðàøíî.
Èòàê, êðàòêèå âûâîäû è òåçèñû:
1. Åñëè åñòü âîçìîæíîñòü, ïîñòàðàéòåñü íåìíîãî èçó÷èòü âîïðîñû ïñèõîýìîöèîíàëüíûõ ðàññòðîéñòâ. Íå äóìàéòå, ÷òî ýòà îáëàñòü äëÿ «äèáèëîâ» è «øèçèêîâ», ñ ýòèì ìîæåò ñòîëêíóòüñÿ ëþáîé.
2. Åñëè ó âàñ èëè âàøèõ áëèçêèõ ñ ñàìî÷óâñòâèåì/íàñòðîåíèåì ÷òî-òî èçìåíèëîñü â õóäøóþ ñòîðîíó èëè âû ñòîëêíóëèñü ñ ñèòóàöèåé, íàïîìèíàþùåé ÷òî-òî èç ìîåé èñòîðèè èëè èç äðóãèõ èñòî÷íèêîâ, îáÿçàòåëüíî èäèòå ê âðà÷ó (çäåñü è äàëåå, âðà÷ — ïñèõèàòð èëè ïñèõîòåðàïåâò). Åñëè íàäî, îí ïîøëåò âàñ ïðîâåðèòüñÿ ê ñîìàòè÷åñêèì ñïåöèàëèñòàì, à âîò îíè ê ïñèõèàòðó âàñ îòïðàâÿò ñ êðàéíå ìàëîé âåðîÿòíîñòüþ.
3. Çà÷àñòóþ ïñèõîýìîöèîíàëüíûå çàáîëåâàíèÿ èìåþò öèêëè÷åñêèé õàðàêòåð, òî åñòü îíè ïðîõîäÿò è ïîÿâëÿþòñÿ ñàìè, âíå çàâèñèìîñòè îò âàøèõ äåéñòâèé. Åñëè âû íå èäåòå ê âðà÷ó, òî âû ìîæåòå äîëãî êà÷àòüñÿ íà âîëíàõ áîëåçíè.
4. Èíîãäà äåïðåññèÿ, êàê è íåêîòîðûå äðóãèå ïñèõîýìîöèîíàëüíûå çàáîëåâàíèÿ, ìîæåò ïîÿâèòüñÿ áåç âñÿêîé âåñêîé ïðè÷èíû, íî ýòî íå çíà÷èò, ÷òî áîëåçíè íåò.
5. Èíîãäà äåïðåññèÿ íå òàêàÿ, êàêîé ìû åå ïðåäñòàâëÿåì. Èíîãäà ÷åëîâåê íå ãðóñòèò, áîëåå-ìåíåå àêòèâåí, íî ýòî íå çíà÷èò, ÷òî âñå õîðîøî.
6. Ñëåäèòå çà ñíîì, àïïåòèòîì è ëèáèäî. Åñëè îíè íàäîëãî èçìåíèëèñü â õóäøóþ ñòîðîíó, òî íàäî èäòè ê âðà÷ó.
7. Ïñèõîýìîöèîíàëüíûå çàáîëåâàíèÿ ñêëîííû ñî âðåìåíåì óñóãóáëÿòüñÿ è ðàçðàñòàòüñÿ. Òÿíóòü âðåìÿ — ýòî ãðàíäèîçíàÿ îøèáêà.
8. Äåïðåññèÿ ÷àùå âñåãî ñî÷åòàåòñÿ ñ òðåâîæíûìè ðàññòðîéñòâàìè, ïîýòîìó òðåâîæíàÿ ñèìïòîìàòèêà ÿâëÿåòñÿ î÷åíü âàæíîé.
9. Âåãåòî-ñîñóäèñòàÿ äèñòîíèÿ — ýòî ãðàíäèîçíûé ïîâîä èäòè ê âðà÷ó.
10. Çíà÷èòåëüíûå êîëåáàíèÿ ñàìî÷óâñòâèÿ/íàñòðîåíèÿ â òå÷åíèå äíÿ — ýòî ñåðüåçíûé ïîâîä îáðàòèòüñÿ ê âðà÷ó.
11. Ïåðåä ïðèåìîì àíòèäåïðåññàíòîâ èçó÷èòå è ðàññïðîñèòå âðà÷à î÷åíü ïîäðîáíî. Áóäüòå ãîòîâû ê òîìó, ÷òî ïîíà÷àëó áóäåò òÿæåëî, íî ýòî ðàäè áîëüøîé öåëè.
Åùå ðàç íàäåþñü, ÷òî ìîÿ èñòîðèÿ ïîìîæåò êîìó-òî.
Источник
