Легкие при воспалении слушать
Пневмония – тяжелое заболевание, которое может серьезно навредить здоровью даже взрослого человека. Для лечения патологии мало вовремя обратиться к врачу, необходимо пройти полноценную диагностику.
Очень важно получить как можно больше сведений о развитии воспаления легких, знать масштабы поражения легочной ткани, степень прогрессирования заболевания. Часть нужной информации, особенно на начальном этапе, может принести аускультация.
Что это такое?
Аускультацией называется неинвазивный физический метод диагностики, в основе которого лежит принцип выслушивания звуков, которые образуются в процессе работы внутренних органов.
Существует несколько видов аускультации:
- Непрямая – подразумевается использование медработником специальных приспособлений, таких как стетоскоп или фонендоскоп (это могут быть также трубки различных форм и величины, например, которые используются в акушерской практике). Данный вид исследования используется в подавляющем большинстве случаев.
- Прямая – речь идет о выслушивании звуков путем обычного прикладывания уха к участку тела пациента, где позиционируется интересующий врача орган.
В большинстве случаев аускультация применяется именно для оценки работы легких и диагностики легочных заболеваний. К этому методу в обязательном порядке прибегают все педиатры и терапевты во время первичного осмотра пациента даже при рядовом ОРВИ. Также в медицинской практике его используют пульмонологи и многие другие специалисты. Разумеется, для диагностики воспаления легких аускультация применяется не реже.
Признаки болезни для составления аускультативной картины
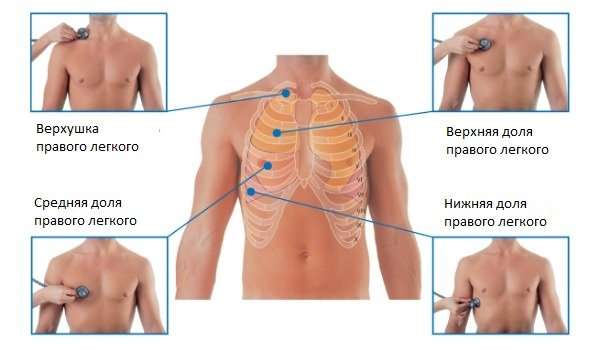
При подозрении на пневмонию, звук в легких необходимо выслушать особенно тщательно, поочередно уделяя внимание разным частям. Таким образом, врач последовательно выслушивает следующие участки:
- Передняя часть грудной клетки, начинающаяся от подключичной зоны и оканчивающаяся диафрагмальной областью.
- Затем осуществляется выслушивание боковых участков грудной клетки (в области ребер).
- Выслушивание задней части, то есть спины (плечевой пояс, лопаточная зона и ниже).

Если проводить аускультацию по всем канонам, прописанным в медицинских справочниках, нужно соблюдать ряд правил. Например, при исследовании боковых частей грудной клетки в передней проекции, пациент должен поднять обе руки над головой.
Когда врач переходит к аускультации спины, больному необходимо наклонить голову вниз и скрестить руки на груди. На протяжении всего процесса выслушивания легких рекомендуется дышать ртом или делать глубокий вдох носом, а выдыхать ртом.
Можно выделить три пункта особенностей проведения диагностики, каждый из которых соответствует отдельному этапу исследования:
- Первый этап подразумевает выслушивание легких при глубоком дыхании. При этом пациент должен стараться не издавать лишних звуков, чтобы не исказить аускультативную картину. Врач проводит сравнительную характеристику звуков в правом и левом легких, поэтому дышать придется довольного долго. Учитывая тот факт, что на первом этапе аускультации пациент должен находиться в вертикальном положении, могут потребоваться перерывы, чтобы избежать гипервентиляции легких.
- Второй этап аускультации легких на предмет развития пневмонии у взрослых подразумевает выслушивание участков, показавшихся подозрительными. Данный этап исследования не занимает много времени, на каждый подозрительный участок требуется всего несколько глубоких вдохов. За это время специалист успевает оценить характер звуков и сделать соответствующие выводы.
- Третий этап отличается от предыдущих тем, что перед его началом больной должен хорошенько прокашляться. Дело в том, что после приступа кашля восстанавливается естественная вентиляция бронхов, что позволяет обнаружить новые патологические шумы или услышать старые более отчетливо. Именно после кашля становится более явным один из характерных для пневмонии тип шумов – крепитация. Однако, если определенные участки бронхов закупорены мокротой, третий этап может не дать важных результатов, за исключением понимания факта закупорки.
Важно! На всех этапах аускультации больной должен занимать вертикальное положение. Но выслушивание звуков в легких важно проводить и в горизонтальном положении, в качестве дополнительного этапа. Дело в том, что, когда пациент лежит, бронхи сужаются и если присутствуют сухие хрипы, они будут слышны более отчетливо.
Постановка диагноза у взрослых по звуку в легких
 Даже при условии проведения аускультации, первое, на что обращает внимание врач – клинические признаки болезни, проявляющиеся у пациента.
Даже при условии проведения аускультации, первое, на что обращает внимание врач – клинические признаки болезни, проявляющиеся у пациента.
Если же говорить непосредственно об аускультации, при выслушивании легких на развитие пневмонии указывают рассмотренные в данной главе шумы и звуки. По их характеру можно строить предположения касательно формы воспаления легких.
- Крупозная пневмония – при выслушивании легких отчетливо слышна крепитация, которую часто сравнивают с хрустом. Кроме того, хрипы классифицируют как влажные, возникающие преимущественно в момент глубокого вдоха. Возникновение крепитаций и влажных хрипов обусловлено прохождением воздуха через скопления слизи на стенках альвеол и пузырчатого экссудата в бронхах.
- Очаговая пневмония – данной форме воспаления легких характерно так называемое грубое дыхание, сопровождающееся сухими хрипами и четко локализованной крепитацией, которая прослушивается непосредственно в области очага воспаления. При этом крепитации возникают в процессе вдоха, что объясняется раскрытием альвеол, слипшихся вследствие накопления слизи. Сухие хрипы, наоборот, возникают на выдохе, и по мере выхода воздуха, превращаются в мелкопузырчатые шумы.
Вне зависимости от формы или вида пневмонии, характерные шумы и хрипы возникают как на вдохе, так и на выдохе. После кашля патологические звуки в легких приобретают более отчетливый характер или вовсе изменяются, как и от смены положения тела. Именно по этой причине врач обязан проводить аускультацию до и после приступов кашля, а также просить пациента принять горизонтальное и вертикальное положение.
Важно! Помимо хрипов и шумов, врач должен обращать внимание на любые отклонения от нормы. Навести на мысль о воспалении легких может даже ослабленное или отягощенное дыхание.
Стереостетофонендоскоп
Человеческий слух несовершенен – мы хорошо слышим преимущественно пространственные колебания. В аускультации многое зависит от стадии развития пневмонии и особенностей слуха врача, который проводит диагностику. По этой причине некоторые детали могут ускользнуть, что грозит постановкой неправильного диагноза или позволит болезни прогрессировать до тех пор, пока врач не сможет услышать определенные шумы.
Чтобы подобного не случилось, можно прибегнуть в более точному методу аускультации, в процессе которого используется специальный прибор – стереостетофонендоскоп. Устройство обладает рядом неоспоримых преимуществ:
- Возможность «услышать» пневмонию на самых ранних стадиях патологического процесса, то есть до появления яркой аускультативной картины. Такие звуки человеческое ухо распознать не может.
- Возможность точно установить локализацию очага воспаления.
- Благодаря чувствительности устройства, появляется возможность начать лечение в рекордно ранние сроки.
- Значительно ускоряется процесс диагностики.
Заключение
Аускультация является далеко не самым информативным методом диагностики воспаления легких. Однако, процедуру можно считать золотым стандартом выявления заболеваний органов дыхания, ведь ее проводит каждый врач на первом осмотре. От того, что слышно во время аускультации, зависят дальнейшие действие специалиста (назначение флюорографии, например)
Загрузка…
Источник
Во Всемирный день борьбы с пневмонией терапевт, кардиолог и диетолог Филипп Кузьменко рассказал «Правмиру», почему мы болеем пневмонией, как ее узнать и что делать, чтобы защитить себя и своих близких от этого заболевания.
Что такое пневмония?
Пневмония — это острое инфекционное воспаление нижних дыхательных путей, которое характеризуется инфильтрацией легких (точнее — нижних дыхательных путей) воспалительной жидкостью и признаками воспаления.
В случае с пневмонией воспаляется именно легочная ткань. Воспаление локализуется в определенных сегментах легких, там формируется воспалительный процесс. И этот участок выключается из газообмена. В кровь поступает меньше кислорода. И человек начинает испытывать симптомы, возникающие при нехватке кислорода — одышка, нехватка воздуха.
Какие возбудители вызывают пневмонию?
Обычно возбудителем болезни являются бактерии (часто пневмококк), но могут быть и вирусы, а в редких случаях — грибок.
По каким симптомам можно узнать болезнь?
Пневмония характеризуется сильнейшей интоксикацией: человеку буквально сложно вставать с кровати, нет сил что-либо делать; температура тела поднимается до 38-39 и выше, возникает ощущение нехватки воздуха, одышка, кашель (но он появляется не сразу, а через несколько дней).
Итак, симптомы пневмонии:
- лихорадка, озноб, повышение температуры тела до 39 градусов,
- чувство нехватки воздуха, одышка,
- болезненность в груди при глубоком дыхании,
- высокий пульс,
- кашель, с отхождением мокроты зеленого цвета.
Важно помнить, что симптомы могут варьироваться.
Кто находится в группе риска?
Пневмония — это заболевание тяжелое, и здоровый организм она поражает редко.

Чтобы ей заболеть, нужны какие-то провоцирующие факторы либо изначально ослабленный организм. Чем именно ослаблен, не важно: это может быть сильный стресс (например, сильное переохлаждение) или другое заболевание.
Факторы риска: младший и пожилой возраст, курение и алкоголизм, обездвиживание и прикованность к постели, нарушение иммунитета, нарушение глотательного или кашлевого рефлексов, наличие хронических заболеваний внутренних органов, в том числе легких, плохие социальные условия жизни, голодание, гиповитаминоз, депрессия.
Что такое больничная пневмония?
Госпитальная пневмония иногда развивается после 48 часов нахождения в стационаре. Она характеризуется наличием так называемой внутрибольничной микрофлоры, которая отличается наличием резистентности к некоторым, а иногда и ко всем антибиотикам. Если сказать проще, такая пневмония будет протекать тяжелее, поскольку антибиотик будет сложнее подобрать.
Как диагностировать пневмонию?
Заподозрить пневмонию может врач. При помощи стетоскопа в легких можно «выслушать» хрипы. Но они не выслушиваются на ранних этапах болезни.
Часто слышу от пациентов такие истории: приходил врач, слушал, сказал, что все нормально, хрипов нет, а потом у меня обнаружили пневмонию. Но на самом деле врач не виноват, потому что «выслушать» пневмонию стетоскопом или проперкутировать ее пальцами рук на ранних стадиях невозможно. Это локальное воспаление, поэтому в определенном сегменте на ранних стадиях может наблюдаться более жесткое дыхание, звук во время перкуссии будет притуплен.
Спустя три-четыре дня болезни проявятся так называемые мелкопузырчатые хрипы, которые напоминают лопающиеся пузырьки. Но в первый день этого не будет.
Для постановки диагноза необходимо сделать рентгенограмму легких, а также сдать анализы крови и (при необходимости) мокроты. Кашель на ранних стадиях проявляется не у всех.
Как лечить пневмонию?
Обычно пневмонию лечат антибиотиками. Их назначает врач. Обычно выбирают из пенициллинов, макролидов или цефалоспоринов. Большинство людей могут принимать их дома, но в тяжелых случаях требуется госпитализация.

Если в течение 24–48 часов у пациента не снижается температура, антибиотик нужно менять. Нельзя применять один и тот же больше 48 часов, если человеку не становится лучше.
Что еще делать пациенту, если он лечится дома? Отдыхать, соблюдать постельный режим, пить как можно больше жидкости. Следить за своим состоянием. Если становится хуже — немедленно вызывать скорую и ехать в стационар.
Кроме того, у пациента дома должна быть своя кровать и посуда. В его комнате нужно ежедневно проводить влажную уборку и проветривать ее не менее одного часа в сутки.
Можно ли перенести эту болезнь «на ногах» и к чему это приведет?
Это небезопасно. Пневмонию нужно лечить антибиотиками. Иначе риск осложнений и даже летального исхода увеличивается. Конечно, возможно скрытое течение заболевания, но в большинстве случаев есть какие-то симптомы, которые должны заставить больного обратиться к врачу за помощью.
Как защититься от пневмонии?
Против пневмококка — одного из самых частых возбудителей пневмонии — есть вакцина. Можно сделать прививку. Как правило, ее рекомендуют людям из группы риска — это люди с ослабленным иммунитетом, маленькие дети, пациенты с хроническими заболеваниями легких.
Также профилактика пневмонии — отказ от курения, физическая активность, полноценный сон, снижение стресса, разнообразное питание.
Пневмония очень опасна. Если ее не лечить, на поздних стадиях даже антибиотики не всегда могут с ней справиться. Если есть подозрения — сделайте рентген.
Фото: rawpixel.com
Источник
Будьте особенно внимательны, если ОРВИ возвращается, едва отступив.
Пневмония — это воспалительное заболевание лёгких. Как правило, его вызывают вирусы (например, вирус гриппа) или бактерии (в том числе представители нормальной микрофлоры верхних дыхательных путей человека). В лёгкие эти микроорганизмы проникают на фоне снижения иммунитета. Часто — сразу после ОРВИ .
Именно поэтому диагностировать воспаление лёгких бывает сложно: уж очень оно похоже на грипп или иную респираторную инфекцию, продолжением которой является.
Когда надо срочно вызывать скорую
Иногда инфицированная лёгочная ткань больше не может снабжать организм необходимым количеством кислорода. Из‑за этого серьёзно страдают и даже отказывают сердечно‑сосудистая система и другие жизненно важные органы, включая мозг. Такую пневмонию называют тяжёлой .
Срочно набирайте 103 или 112, если к обычной простуде добавились следующие симптомы :
- Дыхание участилось до 30 вдохов в минуту (один вдох в 2 секунды или чаще).
- Систолическое (верхнее) давление упало ниже 90 мм рт. ст.
- Диастолическое (нижнее) давление опустилось ниже 60 мм рт. ст.
- Появилась спутанность сознания: больной вяло реагирует на окружающую обстановку, медленно отвечает на вопросы, плохо ориентируется в пространстве.
Если угрожающих симптомов нет, но мысли о пневмонии остаются, сверьтесь с нашим чек‑листом .
Как отличить пневмонию от простуды
1. Ваше состояние сначала улучшилось, а потом ухудшилось
Мы уже упоминали, что пневмония часто развивается как осложнение после заболевания верхних дыхательных путей.
Сначала вы подхватываете грипп или другое ОРВИ. Пока организм борется с инфекцией, вирусы или бактерии, обитающие в носоглотке, проникают в лёгкие. Спустя несколько дней вы побеждаете исходное заболевание: его симптомы — температура, насморк, кашель, головная боль — уменьшаются, вам становится легче.
Но вирусы или бактерии в лёгких продолжают размножаться. Через несколько дней их становится столько, что уставшая иммунная система наконец‑то замечает воспаление. И бурно реагирует на него. Выглядит это так, будто простуда вернулась с новой силой — с более отчётливыми и неприятными симптомами.
2. Температура выше 40 °С
Лихорадка при воспалении лёгких гораздо сильнее, чем при обычной простуде. При ОРВИ температура поднимается примерно до 38 °С, при гриппе — до 38–39 °С. А вот пневмония часто даёт о себе знать угрожающими температурными значениями — до 40 °С и выше. Это состояние, как правило, сопровождается ознобом.
3. Вы много потеете
Если вы при этом мало двигаетесь и вокруг не сауна, у вас сильная лихорадка. Пот, испаряясь, помогает снизить экстремальную температуру.
4. У вас совсем пропал аппетит
Аппетит связан с тяжестью заболеваний. При лёгкой простуде пищеварительная система продолжает работать как обычно — человеку хочется есть. Но если речь идёт о более тяжёлых случаях, организм бросает все силы на борьбу с инфекцией. И временно «отключает» ЖКТ, чтобы не тратить энергию на пищеварительный процесс.
5. Вы часто кашляете
Кажется, даже чаще, чем в начале болезни. Кашель при пневмонии может быть как сухим, так и влажным. Он говорит о раздражении дыхательных путей и лёгких.
6. При кашле иногда появляется мокрота
При пневмонии альвеолы — маленькие пузырьки в лёгких, которые вбирают воздух при вдохе, — заполняются жидкостью или гноем.
Заставляя вас кашлять, организм пытается избавиться от этой «начинки». Если это удаётся, вы, прокашлявшись, можете заметить на платке слизь — желтоватую, зеленоватую или кровянистую.
7. Вы отмечаете колющую боль в груди
Чаще всего — когда кашляете или пытаетесь сделать глубокий вдох. Такая боль говорит об отёке лёгких — одного или обоих. Увеличившись в размерах из‑за отёчности, поражённый орган начинает давить на находящиеся вокруг него нервные окончания. Это и вызывает боль.
8. У вас легко возникает одышка
Одышка — признак того, что вашему организму не хватает кислорода. Если дыхание учащается, даже когда вы просто поднимаетесь с постели, чтобы сходить в туалет или налить себе чаю, это может быть признаком серьёзных проблем с лёгкими.
9. У вас участилось сердцебиение
В норме пульс у взрослых людей составляет 60–100 ударов в минуту. Впрочем, норма у каждого своя — и её стоило бы знать хотя бы приблизительно.
Например, если раньше ваш пульс в спокойном состоянии не превышал 80 ударов в минуту, а теперь вы отмечаете, что он прыгает за сотню, это очень опасный сигнал. Он означает, что сердце по каким‑то причинам вынуждено активнее перекачивать кровь по телу. Недостаток кислорода из‑за воспаления лёгких — один из факторов, способных провоцировать это.
10. Вы чувствуете себя уставшим и разбитым
Причина может быть всё та же — органам и тканям не хватает кислорода. Поэтому организм стремится ограничить вашу активность и посылает в мозг сигналы о том, что сил нет.
11. Губы и ногти приобрели синеватый оттенок
Это ещё один очевидный признак нехватки кислорода в крови.
Что делать, если вы обнаружили симптомы пневмонии
Если отмечаете у себя более половины перечисленных симптомов, как можно быстрее проконсультируйтесь с терапевтом или пульмонологом. Не факт, что это воспаление лёгких. Но риск велик.
Нельзя откладывать визит к врачу или его вызов на дом тем, кто входит в группы риска :
- людям старше 60 лет или младше 2 лет;
- людям с хроническими заболеваниями лёгких, астмой, сахарным диабетом, проблемами с печенью, почками, сердечно‑сосудистой системой;
- курильщикам;
- людям, у которых ослаблена иммунная система (такое бывает из‑за слишком строгих диет, истощения, ВИЧ, химиотерапии, а также приёма некоторых лекарств, угнетающих иммунитет).
Источник
