Лечение воспаления вилочковой железы

Тимус, зобная или вилочковая железа в организме человека отвечает за формирование иммунной системы. Ее развитие и рост продолжается примерно до десятилетнего возраста, после чего постепенно уменьшается в размерах. Среди заболеваний этого органа чаще всего отмечают воспаление вилочковой железы, ее гиперплазию или дистопию. Подробней разобраться с этими состояниями поможет информация нашей статьи.

Функции вилочковой железы
Располагается этот важный орган примерно в районе груди, чаще всего сразу за перикардом. В детском возрасте железа может сместиться к области четвертого ребра, поэтому при диагностике сразу же определяют ее расположение. Формируется вилочковая железа еще во внутриутробном состоянии, при рождении ее вес может достигать 10 грамм. После трех лет она начинает резко развиваться, а максимального размера (около 40 грамм) достигает к периоду подросткового возраста в 13 – 15 лет. После этого наблюдается постепенная атрофия ее функций и уменьшение в размерах. Если этого не происходит, и вилочковая железа обнаруживается у взрослого, это тоже тревожный симптом, требующий лечения.

Зачем нужна вилочковая железа:
- Формирование естественной защиты организма — иммунной системы.
- Выработка антител к вирусам и бактериям.
- Обновление клеток головного мозга.
Нарушения работы этого органа чревато не только снижением защитных сил и частыми болезнями. В этом случае речь идет и о появление аутоиммунных заболеваний, когда организм «атакует» свои внутренние органы. Увеличивается риск появления опухолей, а также рассеянного склероза. Другие симптомы сбоев в работе этого важного органа описаны далее.
Основные заболевания тимуса
Диагностировать подобные случаи невероятно трудно, ведь симптоматика схожа и с другими заболеваниями. Непрекращающиеся инфекции, повышенная утомляемость и мышечная слабость могут свидетельствовать о проблемах в работе тимуса. Окончательный диагноз сможет поставить исключительно врач после обследования. Также специалист определит истинную причину и род проблемы.

Заболевания тимуса:
- Дистопия — изменение места расположения. Решать проблему в этом случае невозможно, если это не мешает нормальному функционированию железы.
- Гиперплазия вилочковой железы. Если речь идет об увеличении этого органа, проблемой может стать развитие опухолей и заболевания лимфатической системы. Часто увеличение тимуса появляется в ответ на тяжелые травмы, ожоги, радиационное облучение, а также прием стероидов.
- Абсцесс вилочковой железы. Тяжелое заболевание, передающееся по наследству. Возбудители болезни — бледные спирохеты, поэтому раньше в медицинской литературе она называлась врожденным сифилисом. Развитие сопровождается накоплением гноя в полостях тимуса, который необходимо откачивать хирургическим путем. После исследования содержимого, можно назначать антибактериальную терапию.
- Вилочковая железа у взрослых подвергается риску возникновения опухолей, которые имеют название тимомы. Они также бывают доброкачественными и злокачественными. При малейших подозрениях на этот страшный недуг, рекомендуется сразу же обратиться к опытному онкологу за консультацией.
- Киста вилочковой железы. Внешних признаков такого недуга практически нет, диагностировать можно только при помощи рентгена или УЗИ. Удаляется хирургическим путем, в случае разрыва ситуация чревата внутренними кровотечениями.
- Аплазия — отсутствие или недостаточное развитие тимуса. В младенческом возрасте чревато частыми заболеваниями и риском летального исхода для пациента.
Чтобы вовремя обратить внимание на возникшую проблему, необходимо обратиться к врачу в случае частых простуд и длительного периода выздоровления, мышечной слабости и тяжести в глазах, а также появляющихся сбоях в работе дыхательной системы. Считается, что процесс постепенного угасания функций вилочковой железы напрямую влияет на запуск процессов старения в организме. Именно поэтому так важно вовремя распознать проблему и попытаться исправить возможный сбой.
Методы диагностики
Распознать симптомы проблем с вилочковой железой у взрослых поможет личный осмотр и назначение специальных процедур. Обычно это ультразвуковое обследование или рентген сердца и легких. В большинстве случаев болезни тимуса обнаруживаются при смежном осмотре других органов, можно сказать случайно.

При подозрении на нарушения работы вилочковой железы необходимо:
- сдать общие и развернутые анализы крови и мочи;
- сделать УЗИ внутренних органов, в частности сердца и легких;
- специальная иммунограмма, дающая возможность изучить лимфоциты кровит также очень поможет в диагностике;
- сделать анализ гормонального фона.
Зачатую такие недуги не могут вовремя определить, что чревато серьезными угрозами для жизни и здоровья. Считается что синдром внезапной детской смерти, распространенный во всех странах мира, происходит именно от сбоев в работе этой железы.
Лечение заболеваний тимуса
Методы профилактики таких болезней чрезвычайно просты. Это полноценный рацион, частые прогулки и здоровый образ жизни. Такие мероприятия помогу укрепить иммунитет изнутри, а значит, сопротивляемость болезням станет выше. Вместе с тем, если диагностирована проблема с функциями вилочковой железы, обязательным считается посещение иммунолога и дальнейшее лечение.

Устранить проблемы с гиперплазией тимуса поможет специалист – иммунолог. Если же речь идет об опухолях этого органа, обратиться придется к онкологу. Длительность и методика лечения зависит от индивидуальных показателей и развития заболевания. Медикаментозная терапия заключается в приеме специальных препаратов – кортикостероидов по специальной схеме.
В некоторых случаях рекомендовано хирургическое удаление железы. Сейчас ведутся исследования по изучению возможности пересадки вилочковой железы. В идеале это позволит запустить процессы регенерации на клеточном уровне, а также остановить старение тканей. На практике, методика не отработана достаточным образом и результаты такой пересадки непредсказуемы.
Вилочковая железа помогает формированию иммунной системы, поэтому ее роль сложно переоценить. Несмотря на малое количество информации по этому вопросу, функции тимуса столь же важны, как и функционирование любого внутреннего органа. Основные признаки болезней вилочковой железы, а также возможные действия рассмотрены в информации нашей статьи.
Источник
Лечение заболеваний вилочковой железы
Вилочковая железа — непарный орган — в настоящее время рассматривается в большей мере как центральный иммунный орган. Она состоит из правой и левой долей, тесно соприкасающихся друг с другом, и расположена в грудной полости, позади верхней части (рукоятки) грудины. В вилочковой железе формируются Т-лимфоциты — клетки, которые в последующем покидают железу через кровеносные и лимфатические сосуды. Распространяясь по организму, они попадают в периферические иммунные органы (селезенку, лимфатические узлы), где под влиянием имеющихся там факторов превращаются в активные иммунные клетки, способные разрушать чужеродные клеточные элементы. Вместе с тем, железа синтезирует ряд гормонов, регулирующих созревание и стимулирующих функции Т-лимфоцитов.
К заболеваниям, связанным с поражением вилочковой железы относят генерализованную миастению.
Генерализованная миастения (Myasthenia Gravis) — органоспецифическое аутоиммунное заболевание из группы антительных болезней рецепторов. Встречаемость этого заболевания — 1 на 10000 человек, число же больных, у которых она не диагностирована, по-видимому, значительно больше. Соотношение мужчин и женщин — 1:3,4, развитие миастении может произойти в любое время — от первых дней жизни до пожилого возраста (средний — 30-40 лет). Заболевание характеризуется прогрессирующим течением, приводящим к тяжелой инвалидизации.
Тимомы (опухоли вилочковой железы) относятся к наиболее частым новообразованиям переднего средостения, причем примерно в 40% случаев они сопровождаются развитием симптомокомплекса миастении. Частота же опухолей вилочковой железы (ВЖ) у больных генерализованной миастенией составляет 10-15%.
Малая осведомленность широкого круга врачей в вопросах диагностики и лечения миастении, разноречивые мнения о показаниях и противопоказаниях, а также о способах подготовки больных к оперативному вмешательству, его оптимальных сроках и объеме, принципах ведения больных в послеоперационном периоде не лучшим образом сказываются на отдаленных результатах лечения и качестве жизни этой тяжелой категории больных.
По современным представлениям, патогенез генерализованной миастении связан с аутоантителами к ацетилхолиновым рецепторам (АХР) — гетерогенной группой поликлональных аутоантител классов IgG, реже — IgM, способных блокировать, повреждать или ускорять деградацию ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечных синапсов поперечно-полосатых мышц, что нарушает нервно-мышечную передачу, обусловливая клинические проявления заболевания.
Основные клинические проявления миастении являются следствием слабости (часто непостоянной) различных групп поперечно-полосатых мышц: глазодвигательных (птоз, косоглазие, диплопия, ограничение подвижности глазных яблок), жевательной и мимической мускулатуры (логофтальм, невозможность надуть щеки, оскалить зубы, нарушение жевания и др.), бульбарных мышц (затруднение глотания, гнусавость, попадание пищи в нос, дисфония, дизартрия), скелетной мускулатуры (мышц ног, рук, шеи, туловища). При слабости межреберных мышц, диафрагмы, мышц гортани, сопровождающейся накоплением мокроты и слюны в дыхательных путях, возникают нарушения дыхания. Наиболее часто встречаются поражения глазодвигательных мышц (у 40-50% больных при первом клиническом осмотре и до 95% по мере развития болезни), бульбарных (около 40%), мышц конечностей и туловища (20-30%) больных. Степень выраженности симптомов у больных миастенией крайне вариабельна. Двигательные расстройства преимущественно симметричны, за исключением глазодвигательных нарушений.
Слабость скелетных мышц сопровождается характерной для миастении патологической мышечной утомляемостью — амплитуда мышечных сокращений уменьшается при повторных движениях. Своеобразной особенностью двигательных расстройств при миастении является распространение мышечной слабости с одних, истощенных физической нагрузкой мышц, на другие, не участвовавшие в данном движении — феномен Уолкера (Wolker), или «генерализация мышечного утомления». Например, возможно нарастание птоза при форсированных нагрузках на мышцы конечностей. При наиболее тяжелом течении миастении могут возникать нарушения дыхания, обусловленные как первичной слабостью дыхательных мышц, так и бульбарным симптомокомплексом. Нарушения дыхания и глотания (больной «тонет» в секрете бронхиального дерева) обычно сочетаются. Всегда приходится иметь в виду возможность внезапной остановки дыхания и необходимость реанимационных мероприятий, включая ИВЛ. Крайней степенью миастенических расстройств является криз (у 10-15% больных) — быстрое усугубление двигательных расстройств, сочетающееся с нарушением дыхания и глотания. Если в это время не оказать больному экстренную помощь, возникает реальная угроза летального исхода.
Мышечная слабость и ряд других симптомов, наблюдаемых при миастении, могут иметь место при различных других неврологических и эндокринных заболеваниях. В связи с этим, квалифицированное неврологическое обследование с определением слабости и патологической утомляемости различных групп мышц играет основную роль в диагностике миастении. Важное значение отводят прозериновой пробе, основанной на введении антихолинэстеразных (АХЭ) препаратов, блокирующих активность ацетилхолинэстеразы, в результате чего облегчается передача возбуждения с нерва на мышцу. Если через 15-20 минут после подкожного введения прозерина (2,0 мл 0,05% раствора) отмечаются увеличение силы и уменьшение утомляемости в группах пораженных мышц, проба считается положительной. Большое значение в диагностике миастении имеет стимуляционная миография, основанная на изучении изменений ответа мышцы (М-ответ) при супрамаксимальной стимуляции иннервирующего данную мышцу нерва током различной частоты. При частоте 3 импульса в секунду при миастении отмечается уменьшение М-ответа между первой и пятой реакцией более чем на 10%.
С целью исключения опухоли вилочковой железы (тимомы), а также для определения изменений вилочковой железы (гиперплазия, киста, жировая инволюция) применяются ряд специальных методов исследования: пневмомедиастинография (ПМГ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ). Для исключения тимомы всем больным показано проведение КТ, которая обладает высокими диагностическими возможностями (специфичность 93,3%, чувствительность 94,6%). Наибольшей эффективностью обладает МРТ, исключающая применение ионизирующего излучения, обладающая высокой специфичностью (до 100%) и чувствительностью (96,7%). Меньшими диагностическими возможностями обладает ПМГ (чувствительность — 61,4 %, специфичность — 88,5 %).
Установленная тесная связь миастении с патологическими изменениями тимуса и благоприятный эффект тимэктомии на течение заболевания дают основание большинству исследователей рассматривать оперативное лечение как наиболее патогенентически обоснованный метод терапии, занимающий одно из ведущих мест в комплексном лечении больных миастенией. Об этом же свидетельствует и опыт нашей клиники (4000 операций). Главной задачей предоперационной подготовки является максимально возможная компенсация миастенических расстройств при минимальных дозах АХЭ препаратов.
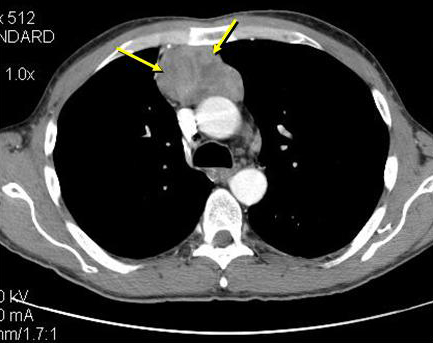
Компьютерная томография с внутривенным контрастированием переднего средостения. Опухоль переднего средостения. Тимома.
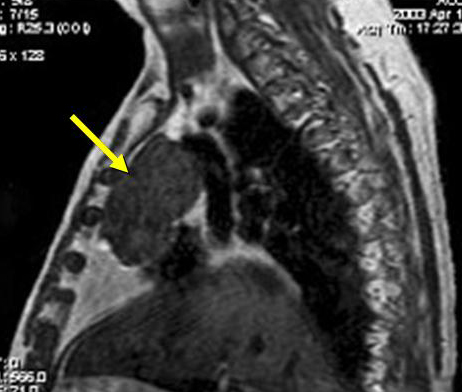
Магнитно-резонансная томография переднего средостения. Тимома.
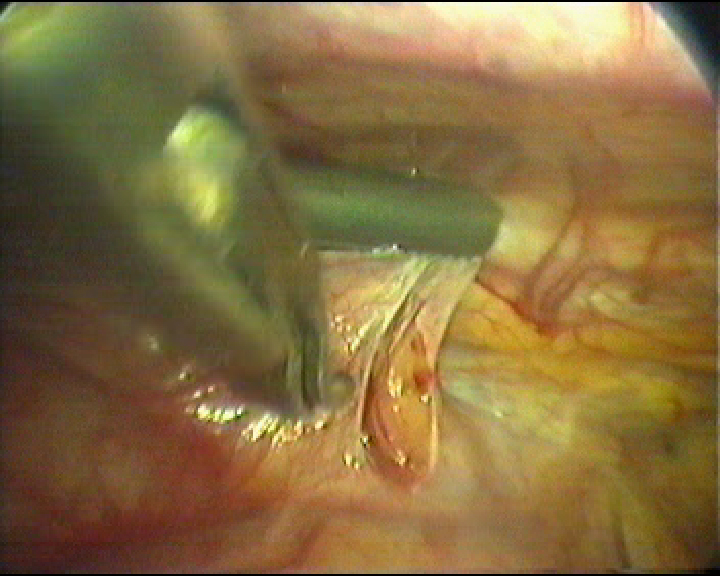
Этап видеоторакоскопической операции на вилочковой железе.
Клиники и отделения:
Источник
В. Л. Маневич, В. Д. Стоногин, Т. Н. Ширшова, И. В. Шуплов, С. В. Момотюк
II кафедра клинической хирургии (заведующий — профессор Тимофей Павлович Макаренко) Центрального института
усовершенствования врачей на базе Центральной клинической больницы № 1МПС.
Публикация посвящается памяти Василия Дмитриевича Стоногина (1933-2005)
Заболевания вилочковой железы изучаются врачами различных специальностей:
невропатологами, эндокринологами, иммунологами, гемато¬логами, хирургами,
патогистологами и др. Проблема миастении является относительно изученной; в
последние годы установлено участие вилочковой железы в таком жизненно важном
процессе, как выработка (регулировка) иммунитета.
Опухоли и кисты вилочковой железы, миастения и некоторые аутоиммунные
заболевания требуют хирургического лечения. Значительный вклад в этот сложный
раздел внесли отечественные и зарубежные хирурги (А. Н. Бакулев и Р. С.
Колесникова; В. Р. Брайцев; Б. К. Осипов; Б. В. Петровский; М. И. Кузин и
соавт.; С. А. Гаджиев и В. Васильев; Viets, и др.).
С 1966 по 1973 год мы наблюдали 105 больных с различными заболеваниями переднего
средостения, из них 66 с различными заболеваниями вилочковой железы. Эти больные
были разделены на следующие клинические группы: 1-я — 30 больных с гиперплазией
вилочковой железы и явлениями миастении; 2-я — 23 больных с опухолями вилочковой
железы (тимомами), из них с доброкачественными 15, в том числе с явлениями
миастении 9; со злокачественными 8, в том числе с явлениями миастении 5; 3-я — 4
больных с кистами вилочковой железы, все без миастении; 4-я — 3 больных с
тератоидными образованиями; 13-я — 2 больных — лимфогранулематоз с изолированным
поражением вилочковой железы; 6-я — 4 больных с апластической анемией на фоне
аутоиммунной агрессии вилочковой железы.
Из 66 больных 65 были оперированы: 62 произведена радикальная и 3 эксплоративная
операция.
С явлениями миастении под нашим наблюдением было 44 больных, из которых 43 (13
мужчин и 30 женщин) оперированы; возраст оперированных был от 14 до 55 лет,
причем возраст большинства (25 больных) — от 15 до 30 лет. Среди больных с
опухолями вилочковой железы преобладали 30-40-летние (13 больных).
Миастения — сложное нейроэндокринное заболевание, основным проявлением которого
является слабость и особенно быстрая, патологическая мышечная утомляемость после
физической нагрузки. Наряду с этим, согласно исследованиям ряда авторов (М. И.
Кузин и соавт., и др.), при ми¬астении нарушается функция многих органов и
систем (сердечно-сосудистой, дыхательной, пищеварительной, обмена веществ и т.
д.).
Клиника миастении хорошо известна, однако правильный диагноз больному с
миастенией нередко ставят после продолжительного наблюдения. У 32 из 44 наших
больных правильный диагноз был поставлен только через 6-8 месяцев после
появления первых признаков заболевания. Это объяс¬няется малой выраженностью
клинической картины миастении в начальной стадии и плохой осведомленностью
практических врачей, к которым впервые обращаются за помощью больные миастенией
(невропатологи, окулисты, отоларингологи, терапевты).
При выраженной генерализованной форме миастении диагноз не труден. В начальной
стадии и в случаях, когда миастения носит локализован¬ный характер (бульбарная,
глазная, скелетно-мышечная, глоточно-лицевая), у наших больных предполагались
самые разнообразные диагнозы, вплоть до подозрения на симуляцию. Считаем
необходимым подчеркнуть особую важность прозериновой пробы, имеющей
дифференциально-диагностическое значение. У больных миастенией внутримышечная
инъекция 1-2 мл 0,05% раствора прозерина устраняет мышечную слабость и быструю
утомляемость, в то время как при миопатиях и мышечной слабости, вызванных
другими причинами, инъекция прозерина не дает эффекта. Имеют значение
динамометрия, эргометрия и электромиография.
Общепризнано, что лечение миастении должно проводиться комплексно с участием 3-4
специалистов: невропатолога, терапевта-эндокринолога,
анестезиолога-реаниматолога и хирурга. На основании большого клинического
материала (сотни оперированных и наблюдаемых в отдаленном периоде) авторы
подчеркивают преимущество оперативного лечения миастении перед консервативным
(М. И. Кузин; А. С. Гаджиев и соавт., и др.). Результаты оперативного лечения
лучше, если операцию производят впервые 2-2,5 года от начала заболевания. В
более поздние сроки операция оказывается менее эффективной. Отсюда вытекает
особая важность ранней диагностики миастении.
Из 43 оперированных нами больных в первый год заболевания миастенией поступили
лишь 12, в сроки от 1 года до 3 лет — 23 и после 3 лет — 8 больных.
Следовательно, больные поступали в клинику для оперативного лечения поздно.
Специальным методом исследования вилочковой железы является рентгеноконтрастный
— пневмомедиастинография, которая позволяет судить о степени увеличения
вилочковой железы, её структуре — отдель¬ный узел с четко ограниченными
контурами или опухоль с инфильтрирую¬щим ростом и т. д.
Наличие у больного выраженной клинической картины прогрессирующей миастении
является показанием к операции, так как все консервативные методы лечения,
включая и рентгенотерапию, дают лишь временное улучшение.
У больных миастенией необходима специальная предоперационная подготовка, цель
которой — снижение проявлений миастении путем индивидуального подбора дозы
лекарственных препаратов. Дозировки препаратов подбирают строго индивидуально, с
таким расчетом, чтобы в течение суток не наблюдалось периодов миастенического
истощения, не наступало миастенического криза. Предоперационная подготовка,
являясь симптоматической терапией, оказывает некоторое лечебное действие, что
имеет положительное значение для предстоящей операции. Однако не у всех больных
предоперационная подготовка, несмотря на ее комплексность и интенсивность,
оказывается эффективной.
Вопрос о необходимости предоперационной рентгенотерапии нельзя считать
окончательно решенным. Только 5 из наших больных перед операцией получали
рентгеновское облучение, причем каких-либо улучшений в течении
послеоперационного периода мы у них не отметили. У больных, оперированных по
поводу злокачественной тимомы с явлениями миастении, предоперационное облучение
играет важную роль в ближайшем исходе операции и в какой-то степени влияет на
сроки наступления рецидива заболевания (М. И. Кузин и соавт.).
Большинство операций по поводу миастении нами выполнено из переднего доступа
путем полной срединной продольной стернотомии. Наиболее ответственным моментом
операции является отделение железы от левой плечеголовной вены. Ранение этого
сосуда опасно из-за массивного кровотечения и возможной воздушной эмболии. В
одном случае произошло ранение этой вены, закончившееся благополучно (был
наложен боковой сосудистый шов). При операции следует избегать наложения зажимов
на железистую ткань, раздавливания её.
У 3 наших больных было сочетание миастении и загрудинного зоба. Произведены
тимэктомия и субтотальная струмэктомия.
У 26 больных во время операции была повреждена медиастинальная плевра, в том
числе у 8 больных с обеих сторон. Осложнений, связанных с операционным
пневмотораксом, не было. Если во время операции плевра не повреждена, переднее
средостение дренируется одной резиновой трубкой, конец которой выводят в нижний
угол раны или через отдельный прокол ниже мечевидного отростка и соединяют с
отсосом. Вслед за тимэктомией трахеостома (превентивно) была наложена 5 больным.
Если сама операция тимэктомии по сравнению с другими торакальными операциями не
представляет особой сложности, то течение послеоперационного периода у ряда
больных сопровождается осложнениями, на 1-м месте среди которых стоит
миастенический криз. Поэтому операции по поводу миастении возможны только в тех
учреждениях, где можно обеспечить круглосуточное наблюдение
анестезиолога-реаниматолога, а также многодневную аппаратную вентиляцию лёгких.
Вопрос о назначении антихолинэстеразных препаратов в послеоперационном периоде
окончательно не решен. С целью уменьшения гиперсекреции бронхов лучше назначать
прозерин с небольшими дозами атропина.
Тяжелый миастенический криз с расстройством дыхания, сердечной деятельности,
глотания и т. д. наблюдали в первые дни после операции у 26 больных. Вывести из
криза консервативными мероприятиями удалось 7 больных; 19 больным была наложена
трахеостома с переводом их на аппаратное дыхание, длительность которого
составляла от 3 до 40 суток. Через трахеостому систематически круглосуточно
аспирируют слизь из трахеобронхиального дерева. Питание больных, находящихся на
аппаратном дыхании, осуществляется через зонд. Помимо медикаментозного лече¬ния,
применения кислорода, использования дыхательной гимнастики, в последние годы
всем больным миастенией в послеоперационном периоде проводится лечебный массаж
всего тела, повторяемый несколько раз в день.
Трахеостомическую трубку удаляют после того, как у больного стойко
восстанавливается самостоятельное дыхание.
Из 43 оперированных по поводу миастении в первые дни после операции умерли 3
больных. Это относится к периоду, когда в клинике только осваивались эти
операции. Все больные оперированы в тяжелом состоянии. Отдаленные результаты
прослежены у 26 больных: выздоровление наступило у 17 и улучшение (больные
принимают антихолинэстеразные препараты) — у 8 больных; состояние осталось без
изменений у 3 больных. Двое оперированных умерли от рецидива злокачественной
тимомы (один — с явлениями миастении через 3 года, другой — с инфарктом
миокарда).
Доброкачественные опухоли вилочковой железы (тимомы) представля¬ют собой узлы
округленной формы с плотной капсулой. При гистологическом исследовании в этих
опухолях наряду с соединительнотканными клетками обнаруживаются фибробласты и
концентрически расположенные вытянутые эпителиальные клетки, напоминающие тельца
Гассаля. Эти опухоли по строению напоминают склерозирующую ангиому, еще их
называют ретикулярной перителиомой (Pope и Osgood). Особое место занимают
липотимомы. Одни авторы относят их к доброкачественным опухолям, другие — к
злокачественным (Andrus и Foot). Опухоли эти нередко достигают боль¬ших размеров
и состоят из жировой дольчатой ткани, содержащей скопления тимоцитов и
гассалевых телец. Если в опухоли преобладает жировая ткань, её рекомендуют
называть липотимомой, если преобладают элементы вилочковой железы — тимолипомой.
Среди наших больных мы наблюдали 3 (2 мужчин и 1 женщину, все старше 40 лет) с
липотимомой. У них опухоль была небольших размеров, с ровными четкими границами;
опухоль была расценена нами как доброкачественная. Заболевание сопровождалось
умеренно выраженными явлениями миастении. Один из этих больных поступил с
жалобами на слабость и быструю утомляемость; при дальнейшем обследовании у него
была выявлена тяжелая гипопластическая анемия. Больной оперирован; в ближайшем
послеоперационном периоде отмечены благоприятные результаты.
Из 15 наших больных с доброкачественными тимомами у 9 (4 мужчин и 5 женщин) были
явления миастении, у остальных опухоль ничем себя не проявляла и была выявлена
случайно.
Злокачественные тимомы — плотные, различных размеров бугристые опухоли, нередко
прорастающие капсулу. У больных с этими новообразованиями из-за быстрого роста
опухоли, прорастания соседних органов или сдавления их рано развивается синдром
медиастинальной компрессии. Больные жалуются на боли за грудиной, чувство
давления в грудной клетке и др. Нередко злокачественные тимомы протекают с
явлениями миастении, отмеченной нами у 5 из 8 больных. Злокачественная тимома
может протекать и совершенно бессимптомно. Приводим пример.
Больной М., 19 лет, поступил 17.III.1966 года. Жалоб нет. После окончания
средней школы при прохождении медицинского обследования для поступления в
учебное заведение у него рентгенологически было выявлено опухолевое образование
в переднем средостении. Признаков миастении нет. Пневмомедиастинография: в
переднем средостении со всех сторон окутанное газом образование продолговатой
формы размером 15*5 см, с участками просветления в центре; заключение: опухоль
вилочковой железы, возможно, с участками распада. Произведена тимэктомия.
Гистологически: злокачественная тимома ретинулоклеточного типа. Проведена
послеоперационная рентгенотерапия. Осмотрен через 4 года после операции:, жалоб
нет, состояние хорошее, признаков рецидива нет.
Дифференциальный диагноз доброкачественных и злокачественных тимом нередко
бывает трудным. Злокачественная тимома по рентгенологическим признакам
напоминает лимфогранулематоз и лимфосаркому. В отличие от этих образований
тимома располагается непосредственно за грудиной, обычно бывает
овально-сплющенной или конусовидной формы. Всякая тимома, протекает она с
явлениями миастении или без них, подлежит удалению, В литературе имеются
указания, что каждую тимому следует рассматривать как потенциально
злокачественную опухоль (Б. В. Петровский; Seybold и соавт., и др.).
Кисты вилочковой железы встречаются довольно редко. Обычно это тонкостенные
образования различных размеров, расположенные в толще железы, выполненные
желтоватой или коричневатой жидкостью. Из-за эла¬стичности этих образований
признаков сдавления окружающих органов не наблюдается. Клиническая картина кист,
если они протекают без миастении, бедна. Как правило их обнаруживают случайно,
при профилактическом осмотре. Все наши 4 больных (3 женщины и 1 мужчина) были
старше 40 лет (41 год — 48 лет). Ни у одного больного не было признаков
миастении, хотя описаны сочетания кисты вилочковой железы и миастении. Все были
оперированы (тимэктомия) с благоприятным результатом.
У 3 оперированных нами больных опухоль переднего средостения по гистологическому
строению была тератомой. Учитывая тесную связь образования с остатками
вилочковой железы и наличие в самом образовании ткани вилочковой железы, мы
расценили опухоль как тератому вилочковой железы. У 2 больных на основании
признаков (появление в мокроте сальных масс, волос у одной больной, а также
обнаружение органоидных включений на рентгенограмме у другой) диагноз был
поставлен до операции, у третьей больной — лишь во время операции. Из 3
оперированных больных у 2 при¬шлось удалить не только тератоидное образование,
но и долю лёгкого из-за вовлечения последнего в процесс (прорыв нагноившейся
тератомы в верхнедолевой бронх). Высокая степень злокачественного превращения
тератоидных образований, возможность нагноения и другие осложнения убеждают в
необходимости раннего и радикального хирургического удаления этих
новообразований.
Вопрос о возможности изолированного поражения вилочковой железы
лимфогранулематозом представляется спорным. Мы наблюдали 2 больных, у которых до
операции был установлен диагноз “опухоль вилочковой железы”. После операции, при
гистологическом исследовании препаратов, диагноз был изменен: изолированное
поражение лимфогранулематозом вилочковой железы. Принимая во внимание указания о
возможности изолированного поражения вилочковой железы на ранних стадиях
заболевания (С. А. Гаджиев и В. В. Васильев), оба эти наблюдения мы отнесли к
патологии вилочковой железы. После операции за больными ведётся наблюдение в
течение 5 лет. Признаков рецидива и генерализации процесса нет.
Заболевание, заключающееся в сочетании патологии вилочковой желе¬зы и
гипопластической анемии, которая возникает вследствие избирательного поражения
костного мозга без изменения продукции лейкоцитов и тромбоцитов, впервые описано
Кацнельсоном в 1922 году. Позже было предположено, что вилочковая железа влияет
на гемопоэтическую функцию костного мозга, регуляцию состава белковых фракций,
состояние лимфоидной системы и т. д. (Soutter и соавт.). С тех пор опубликованы
данные некоторых авторов об отдельных операциях на вилочковой железе при
различных болезнях крови (А. Н. Бакулев, 1958; Chaemers и Boheimer, и др.). К
настоящему времени нами произведены 4 операции тимэктомии у больных
гипопластической анемией. О результатах этих операций говорить пока рано, так
как после них прошел небольшой срок. Ближайшие результаты удовлетворительные у 3
больных.
Выводы
- В вилочковой железе возникает ряд патологических процессов, которые требуют
оперативного лечения. - Оперативное лечение по поводу миастении оправдано как при наличии
рентгенологически и клинически определяемой опухоли, так и лишь при гиперплазии
вилочковой железы. - Операцию рекомендуется производить в ближайшее время после установления диагноза. Лучевое лечение целесообразно проводить после удаления злокачественной опухоли или если произвести радикальную операцию невозможно.
ЛИТЕРАТУРА.
1) Бакулев А. Н., Колесникова Р. С. Хирургическое лечение опухолей и кист
средостения. М., 1967.
2) Брайцев В. Р. Врожденные дизонтогенетические образования средостения и
легких. М., 1960.
3) Гаджиев С. А., Догель Л. В., Ваневский В. Л. Диагностика и хирургическое
лечение миастении. Л., 1971.
4) Гаджиев С. А., Васильев В. Мед газета, 1973, №15.
5) Кузин М. И. Клин мед, 1969, № 11, с. 6.
6) Кузин М. И., Успенский Л. В., Волков Б. П. Вести, хир., 1972, №7, с.48.
7) Осипов Б. К. Хирургические заболевания легких и средостения. М., 1961.
8) Петровский Б. В. Хирургия средостения. М., 1960.
9) Andгus W., Fооt N., J. thorac. Surg., 1937, v. 6. p. 648.
10) Chaemers G., Boheimer K., Brit. med. J., 1954, v.2, p.1514.
11) Pope R., О s g о о d R., Am. J. Path., 1953, v. 20, p. 85.
12) S е у b о 1 d W., D о n a 1 d М. С., J. thorac. Surg. Clagett C. et al.,
1950, v. 20, p.195.
13) Soutter G., Sommers Sh. R e 1 m о n Ch. et al. Ann. Surg., 1957, v. 146, p.
426.
14) Viets H., Brit. med. J., 1950, v. 1, p.139.
Данные об авторах:
Восстановление текста, компьютерная графика — Сергей Васильевич Стоногин.
Любое копирование материала запрещено без письменного разрешения авторов и
редактора.
Работа защищена Федеральным законом о защите авторских прав РФ.
Источник
