Лечение при воспалении суставов костей
Если болят кости очень важно узнать точную причину. Без этого врач не сможет назначить правильного лечения. А чтобы установить причину, необходимо сделать полное обследование — взять кровь на анализ, сделать рентген, мрт, исключить воспалительные заболевания и т.д.
Диагностика боли в костях включает в себя подробную историю болезни, физическое обследование и в обязательном порядке рентген или мрт. В зависимости от подозрений врача, могут потребоваться анализы крови или биопсия.
Как происходит диагностика на приеме у врача?
Опрос
Во время приема врач задаст вам несколько вопросов, связанных с болями в костях.
Примерные вопросы:
- Где находится ваша боль?
- Когда ваша боль в костях появилась впервые?
- Были ли у вас травмы недавно?
- Ваша боль постоянна или она приходит и уходит?
- Что-нибудь делает вашу боль хуже или лучше?
- Боль будит вас ночью?
- Вы испытываете другие симптомы (например, лихорадка, потеря веса или мышечная слабость)?
Физическое обследование
Во время физического осмотра врач осмотрит вас и постарается определить местоположение вашей боли, чтобы проверить чувствительность, увидеть опухоль, изменение цвета кожи, повышение локальной температуры, деформацию.
Врач должен проверить окружающие мышцы и суставы и оценить вашу способность выдерживать вес и двигать пораженной костью.
Анализы крови
Для многих диагнозов боли в костях необходимы анализы крови. Например, чтобы подтвердить диагноз болезни Педжета, ваш врач назначит уровень щелочной фосфатазы в крови (который будет повышен из-за высокой скорости обмена костной ткани).
При подозрении на диагноз рака кости онколог назначит несколько анализов крови, особенно если рак метастатический и первичное место рака неизвестно.
Чаще всего анализы крови при болях в костях включают:
- Полный анализ крови
- Основной метаболический анализ
- Один или несколько опухолевых маркеров (например, простат-специфический антиген (ПСА ), карциноэмбриональный антиген (СЕА) и т. Д.)
Наконец, для диагностики множественной миеломы врач назначит электрофорез белков крови и мочи. Эти тесты ищут аномальный белок, вырабатываемый плазматическими клетками, называемый моноклональным (М) белком.
Биопсия
Чтобы исключить диагноз рак кости, инфекцию или болезнь Педжета, может потребоваться биопсия кости. Биопсия влечет за собой удаление небольшого кусочка пораженной кости и отправку его в лабораторию для исследования под микроскопом.
Для диагностики рака костного мозга, такого как лейкемия или множественная миелома, ваш врач выполнит аспирацию костного мозга и биопсию.
МРТ и рентген
Различные диагностические тесты могут быть назначены для выяснения причины боли в костях.
Эти тесты могут включать в себя:
- Рентген
- Компьютерную томографию (КТ)
- Комбинированную позитронно-эмиссионную томографию (ПЭТ) / КТ
- Магнитно-резонансную томографию (МРТ)
Дифференциальные диагнозы
В некоторых случаях бывает сложно отличить боль в костях от боли в суставах или мышцах по множеству разных причин. Хорошей новостью является то, что наряду с обследованием, проводимым медицинским работником, диагностические тесты (часто рентген или МРТ) могут окончательно определить, является ли кость или мягкие ткани причиной вашей боли.
Лечение
Режим лечения будет зависеть от основного диагноза. Имейте в виду, что для многих связанных с костью диагнозов план лечения может быть довольно сложным, включающим более одного врачебного вмешательства.
Самолечение
В то время как большинство диагнозов боли в костях требуют более продвинутых методов лечения, ушиб кости можно лечить с помощью простых методов, которые несложно выполнять дома:
- Отдых: чтобы обеспечить оптимальное заживление, отдых пораженной кости чрезвычайно важен.
- Лед: применение холодного компресса , пакета со льдом или пакета с с продуктами из морозилки над ушибленной костью может уменьшить отек, скованность и боль.
- Поддержка: если ушибленная кость находится рядом с суставом (например, коленом), ношение бандажа может обеспечить поддержку и стабильность.
Лекарственные препараты
Помимо облегчения боли в костях, ваш врач может использовать различные лекарства для устранения основной причины.
1.Обезболивающие
Чтобы облегчить боль в костях, врач может порекомендовать Анальгин или нестероидный противовоспалительный препарат (НПВП), такой как Ибупрофен. Для более сильной боли, такой как боль, связанная с раком, переломом или сосудисто-окклюзионным кризисом, ваш врач может назначить опиоиды, которые являются более сильными обезболивающими препаратами.
2.Бисфосфонаты
Тип лекарства под названием бисфосфонат используется для лечения остеопороза, болезни Педжета и повреждения костей, вызванного раком. Бисфосфонаты работают, блокируя разрушение костей.
3.Антибиотики
Антибиотики, вводимые через вену (внутривенно), необходимы для лечения костной инфекции.
4.Витамин Д
![]() Коллаген Ультра плюс кальций-Д поможет ускорить восстановление после перелома и растяжения связок.
Коллаген Ультра плюс кальций-Д поможет ускорить восстановление после перелома и растяжения связок.
Лечение остеомаляции зависит от первопричины,но нехватка витамина D всегда усугубляет состояние. С добавлением витамина D снижение боли в костях может быть значительным, происходящим в течение нескольких недель. Заказать БАДы с витамином D и гидролизатом коллагена Коллаген Ультра можно здесь: https://zapitanie.ru/gde_kupit_anfeya_i_kollagen
5.Химиотерапия
Является основным средством лечения острых лейкозов, а также используется при лечении рака костей. В зависимости от типа рака, другие методы лечения также могут быть использованы.
Например, лечение множественной миеломы является сложным и часто влечет за собой режим нескольких лекарств, включая:
- Ингибитор протеасомы — препарат, который нацелен на плазматические клетки, которые производят много белка.
- Иммуномодулирующее лекарство, которое использует вашу собственную иммунную систему для борьбы с раком.
6.Стероиды
Трансплантация стволовых клеток может рассматриваться при лечении лейкоза или множественной миеломы.
7.Серповидноклеточная терапия
Серповидноклеточная анемия требует пожизненного лечения. В дополнение к обезболивающим препаратам пациенты часто принимают антибиотики для профилактики и лечения инфекций и Hydrea (гидроксимочевина), чтобы помочь уменьшить количество вазо-окклюзионных кризов.
8. Лучевая терапия
Лучевая терапия является ключевой терапией для лечения первичного и метастатического рака костей. Радиация убивает раковые клетки, тем самым облегчая боль и предотвращая дальнейшее повреждение кости.
9. Физиотерапия
Физиотерапия часто является ключевой частью терапии после заживления перелома (особенно крупного, например, бедра). Цель физиотерапии — укрепить и улучшить гибкость и подвижность окружающих мышц. Физиотерапия также полезна для улучшения прочности и здоровья костей у людей с остеопорозом или остеомаляцией.
В дополнение к различным упражнениям физиотерапевт может использовать тепло, лед, массаж или ультразвук и рекомендовать вспомогательное устройство для облегчения боли и предотвращения падений (например, трость при поражении таза или кости ноги).
10. Оперативное вмешательство
Операция может быть использована для устранения различных болей в костях, таких как:
- Восстановление перелома кости
- Удаление поврежденной кости и инфицированных тканей
- Стабилизация кости при онкологии
- Удаление части кости для улучшения кровотока при остеонекрозе
11. Профилактика
Можно предотвратить некоторые причины боли в костях, особенно переломы костей, возникающие в результате остеопороза.
Вот несколько стратегий для оптимизации здоровья и силы костей:
- Соблюдайте диету, богатую кальцием.
- Обеспечить правильное потребление витамина D (может потребоваться добавка). Институт медицины рекомендует 600 МЕ витамина D в день для взрослых в возрасте до 70 лет и 800 МЕ в день для взрослых в возрасте старше 70 лет.
- Занимайтесь 30-минутными ежедневными упражнениями (например, скандинавская ходьба, танцы или йога).
- Избегайте курения.
- Ограничить потребление алкоголя.
Чтобы предотвратить ушибы костей, надевайте защитное снаряжение во время контактных видов спорта (например, щитки на голень и наколенники или налокотники) и ремни безопасности при езде в автомобиле.
Источник
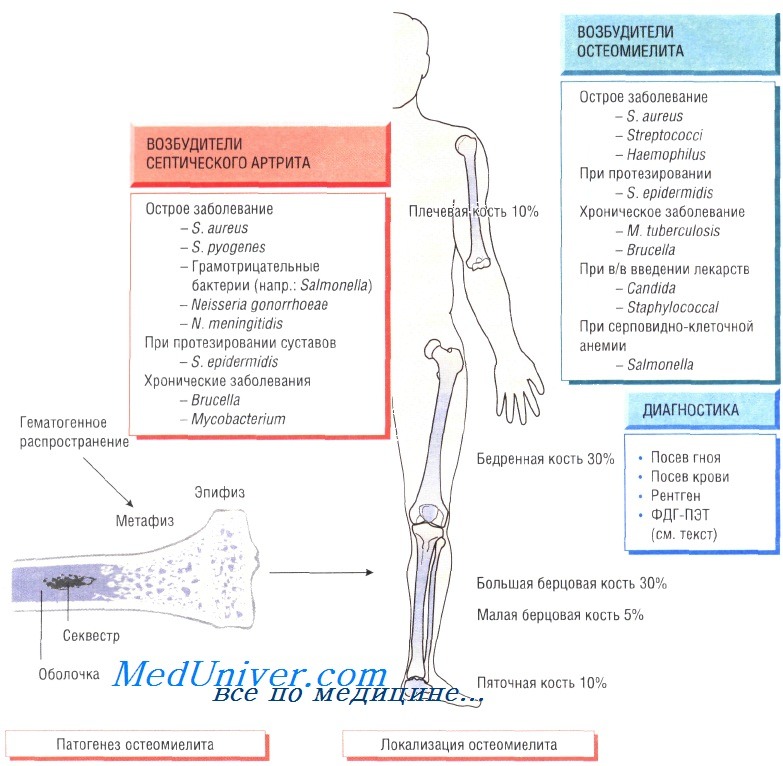
Инфекционные заболевания костей и суставов — остеомиелиты и артриты: причины, диагностика, лечениеОстеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки). У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника. В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания. Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей. При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме). Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии. Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелитПри неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками). У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения). Гнойный артритГнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов. Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита. Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции). Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента. Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава. Вирусный артритНекоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита. Инфекции суставов после протезированияСуставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам). В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus. — Вернуться в раздел «Микробиология» Оглавление темы «Инфекционные болезни»:
|
Источник
Антибактериальные препараты используются при развитии различных воспалений в организме. Воспалительный процесс в суставах – это артрит. Если он был спровоцирован патогенными микроорганизмами, в курс лечения нужно обязательно вводить антибиотики.
Назначать антибактериальные препараты может только врач. Самостоятельное использование данных средств неэффективно, оно может вызвать устойчивость патологических микроорганизмов к той или иной группе антибиотиков.
Эффективность
Устранить причину артрита с помощью противомикробной терапии невозможно. Это только дополнение к базовому лечению. Использование антибиотиков снижает риск развития рецидивов заболевания и удлиняет срок ремиссии.
Несмотря на то, что антибиотики предназначены для борьбы с инфекционными возбудителями, в некоторых случаях они могут помочь и при артритах, не связанных с патологическими микроорганизмами. Например, препарат Миноциклин достаточно эффективен на начальной стадии развития неинфекционной патологии. Он снимает отеки и боли в суставе, убирает скованность.
Показания
Антибиотики назначаются в следующих случаях:
- Гнойный синовит с выпотом – воспаление синовиальной оболочки.
- Инфекционный артрит.
- Обострение хронических воспалительных процессов – бронхит, гайморит и прочие. Острый период данных патологий дает толчок для рецидива артрита, он развивается на фоне вторичной инфекции.
- Профилактика артрита инфекционного характера, особенно, если во время обострения пациента беспокоят сильные боли.
- Инфицирование суставов. Достаточно часто ревматоидный артрит переходит в гнойную форму, в этом случае у пациента появляются сильные боли и покраснение кожи над суставом.
- Дисфункция органов ЖКТ. Это частая патология, которая развивается на фоне приема пациентом лекарственных препаратов для лечения суставов.
- Иммунодефицит. Возникает на фоне лечения воспаленных суставов.
Общие принципы лечения заболеваний суставов, костей и мышц
Принципы лечения суставов при помощи антибиотиков базируются на следующем:
- Антибиотики назначаются исходя из стадии патологического процесса, тяжести клинической картины, возраста пациента.
- В обязательном порядке должны учитываться другие обстоятельства – беременность, лактация, сопутствующие хронические заболевания.
- Необходимо проводить предварительный анализ на чувствительность патогенной флоры к той или иной группе антибиотиков. Это нужно для максимально точного подбора средства.
При сильных воспалительных процессах, которые требуют экстренных мер, возможно назначение антибиотиков широкого спектра действия, оказывающих негативное влияние на различные патогенные организмы.
- Так как данная группа средств оказывает на организм человека системное влияние, самовольно корректировать дозировку или менять препарат ни в коем случае нельзя.
- Только антибактериальными препаратами справиться с воспалительными процессами в суставах не получится. Во избежание тяжелых осложнений артрита необходим комплексный подход к терапии.
Антибактериальные препараты при лечении суставных патологий оказывают следующие воздействия:
- уничтожают и останавливают развитие патогенной флоры;
- снимают воспаление;
- купируют боль;
- устраняют признаки интоксикации – ломоту в теле, температуру, лихорадку.
СПРАВКА! Антибиотики борются с возбудителями воспалительного процесса, улучшают общее состояние пациента. Назначаются короткими курсами (обычно в течение недели) в строгой дозировке.
Антибактериальные препараты выпускаются в разных формах – наружные мази, таблетки, растворы для внутримышечного и внутривенного введения. В детском возрасте возможно применение суспензий, капель, аэрозолей, ректальных суппозиториев (свечей).
Типы артрита и названия лекарств
Артрит делится на несколько клинических форм. Общими признаками всех артритов являются:
- боли в суставах, обостряющиеся в ночное время;
- скованность в суставах и теле;
- припухлость фаланговых и лучезапястных суставов;
- скованность в пояснично‐крестцовом отделе;
- повышение температуры;
- зуд в глазах;
- интоксикационные признаки.
Ревматоидный тип
Аутоиммунное заболевание, то есть вместо защиты, иммунные клетки атакуют организм. Антибиотики в этом случае необходимы для предотвращения гнойного процесса и развития остеомиелита.
Кроме того, данная группа препаратов не допускает возникновения кишечной дисфункции и иммунодефицитных состояний, которые могут наблюдаться на фоне приема других препаратов для лечения суставов. Назначаются следующие препараты антибактериального свойства:
- Азатиоприн;
- Циклоспорин.
Реактивный
Провоцируется различными бактериальными и инфекционными заболеваниями. На ранних стадиях недуга назначается Миноциклин. Если поражение зашло слишком далеко, то рекомендуется Доксициклин. Не менее эффективным препаратом является Азитромицин.
Продолжительность лечения реактивного артрита антибиотиками занимает около 7 дней и не всегда заканчивается положительным результатом. В этом случае назначаются повторные лабораторные исследования и подбирается другой препарат.
Посттравматический
Разновидность дегенеративного вида патологии. Возникает у молодых людей, поскольку связан с гиперактивным образом жизни. Травмы приводят к повреждениям хрящевой и костной ткани, изменяя механику суставов, что влечет за собой их ускоренное изнашивание. Назначают:
- Ломефлоксацин;
- Офлоксацин;
- Ципрофлоксацин.
какие еще препараты могут использоваться при травмах колена мы рассказывали тут.
Псориатический
Хроническое заболевание суставов, связанное с кожной болезнью, которая называется псориаз. По какой причине развивается эта форма заболевания – медикам до конца не понятно. Как правило, артрит на фоне псориаза возникает при существенном поражении кожи, но отчетливой связи между кожными и суставными симптомами проследить не удается. Назначаются:
- Эритромицин;
- Амоксиклав;
- Азитромицин.
Подагрический
Развивается на фоне избыточного отложения солей мочевой кислоты. Лечить данную форму патологии антибактериальными препаратами в большинстве случаев не имеет смысла, поскольку у нее совершенно другой механизм развития. Но если заболевание осложняется вторичной инфекцией, рекомендуется вводить в курс лечения Сульфасалазин.
Волчаночный
Волчанка – аутоиммунная патология, которая провоцирует воспалительные процессы по всему телу, и в суставах в том числе. Препаратов, которые могли бы избавить пациента от заболевания, нет. Но есть средства, снижающие выраженность симптомов. В их числе назначаются антибактериальные средства:
- Азатиоприн;
- Циклоспорин.
Инфекционный
Патологические микроорганизмы попадают в сустав с током крови из другого очага воспаления. Антибактериальные препараты подбираются в соответствии с чувствительностью микроорганизмов, спровоцировавших патологию. В большинстве случаев лечение данной формы заболевания проводится в условиях стационара. После выписки пациенту назначается пероральный прием антибактериальных средств на 2 недели.
Артроз
Специалисты доказали, что полностью вылечить ревматоидный артрит при ревматизме невозможно. Однако при помощи правильно подобранной схемы лечения можно значительно уменьшить воспаление в суставах, а также частично восстановить некоторые суставные функции.
Для лечения ревматоидного артрита применяется антибиотик Миноциклин. Если использовать данное средство на начальном этапе развития заболевания, можно получить достаточно выраженный эффект – снять отечность, воспаление, обеспечить нормальное движение сустава. Курс лечения приводит к тому, что разрушение сустава может полностью прекратиться.
Часто комбинируют с Азатиоприном или Циклоспорином. При высокой температуре показаны жаропонижающие средства.
Какие группы препаратов успешно применяют при артрозе коленного и других суставов мы рассказываем в отдельном материале.
Побочные эффекты
Побочные эффекты при использовании антибактериальных средств:
- снижение общего иммунитета;
- нарушение работы органов желудочно‐кишечного тракта (при приеме таблетированных препаратов);
- нарушение кроветворения;
- сбои со стороны нервной системы;
- ликвидация полезной микрофлоры – микроорганизмов, защищающих организм от атак болезнетворных агентов.
Противопоказания
Антибиотики не назначаются при:
- беременности (1 триместр);
- индивидуальной непереносимости;
- болезнях почек, печени, органов ЖКТ.
Итоги:
- При инфекционной причине развития воспаления суставов обязательно назначаются антибиотики.
- Для применения в лечении суставов антибактериальных средств должны быть строгие показания. Лечение артрита и артроза всегда сопровождается приёмом антибиотиков.
- Для разных форм воспалительного процесса в суставах используются разные группы антибактериальных средств.
- Препараты и дозировку назначает только врач.
- Антибиотики могут спровоцировать побочные эффекты и имеют противопоказания.
Окончила колледж НФаУ по специальности фармация при Харьковском национальном фармацевтическом университете.
Источник