Кожные воспаления при диабете
 Помимо невидимых глазом изменений, происходящих с внутренними органами и слизистыми оболочками внутри тела, существуют и наружные признаки диабета на коже, в зависимости от формы, давности существования болезни, возраста пациента, успешности (либо тщетности) лечения выраженные более или менее значительно.
Помимо невидимых глазом изменений, происходящих с внутренними органами и слизистыми оболочками внутри тела, существуют и наружные признаки диабета на коже, в зависимости от формы, давности существования болезни, возраста пациента, успешности (либо тщетности) лечения выраженные более или менее значительно.
Это либо осложнения в виде чисто кожных проявлений (первичные), либо приводящие не только к поражению кожи, но и вовлечению в процесс глубоко лежащих структур (вторичные, относимые к последствиям сахарного диабета).
Несмотря на то, что по картинкам из интернета трудно судить о глубине наступивших в организме изменений, сам факт, что они уже «выплеснулись наружу» (на кожу и под неё), свидетельствует об их значительности – и о необходимости принятия новой стратегии — системы мер по обузданию выходящей из-под контроля болезни.
Изменение кожных покровов при сахарном диабете
Помимо изнурения организма частым мощным мочеиспусканием, сладости мочи на вкус (ввиду наличия в ней сахара), одним из первейших признаков диабета служит обезвоживание, проявляющееся неутолимой жаждой и постоянной сухостью во рту, несмотря на частое обильное питьё.
Наличие этих симптомов обусловлено серьёзными расстройствами биохимических процессов, в результате которых вода словно бы «протекает насквозь», не задерживаясь в тканях.
 Виновата в этом гипергликемия (избыточное содержание в крови сахара ввиду расстройства углеводного обмена), вследствие которой нарушается обмен веществ в тканях мозга с возникновением его дисфункции.
Виновата в этом гипергликемия (избыточное содержание в крови сахара ввиду расстройства углеводного обмена), вследствие которой нарушается обмен веществ в тканях мозга с возникновением его дисфункции.
Расстройство тонких механизмов настройки мозга ведёт к нарушениям работы нервной и сосудистой систем – в результате возникают проблемы с кровоснабжением и иннервацией тканей, что служит причиной расстройства их трофики.
Снабжаемые питательными веществами в недостаточных количествах, «затопленные» не удаляемыми вовремя токсичными продуктами обмена веществ, ткани начинают перерождаться, а затем и разрушаться.
Кожные заболевания у диабетиков
Внешний вид покровов вследствие болезни значительно изменяется, производя впечатление неряшливости ввиду:
- грубого утолщения кожи, утратившей свою упругость;
- выраженного шелушения, особенно значительного в волосистой зоне головы;
- появления омозолелостей на ладонях и подошвах;
- растрескивания кожи, приобретающей характерную желтоватую окраску;
- изменения ногтей, их деформации и утолщения пластин по причине подногтевого гиперкератоза;
- тусклости волос;
- появления пятен пигментации.
Ввиду сухости верхнего слоя кожи и слизистых, переставших выполнять свою защитную роль, кожного зуда, приводящего к расчёсыванию (обеспечивающему лёгкость инфицирования – попадания возбудителей в недра тканей), диабетики подвержены гнойничковым заболеваниям – у подростков и молодых людей это прыщи, у взрослых больных:
- фолликулиты;
- фурункулы и другие глубокие пиодермии;
- проявления кандидоза.
Фото распространенных высыпаний при сахарном диабете:

Фурункулы

Кандидоз

Фолликулит
Расстройства трофики кожи области скальпа приводят к дисфункции потовых и сальных желёз (с появлением перхоти и диффузного – равномерного для всей головы – выпадения волос).
Состояние покрова нижних конечностей страдают особенно сильно – ввиду значительности физической нагрузки на нижние конечности, выраженность сосудистых расстройств здесь сильнее, к тому же ноги почти постоянно одеты и обуты, что ещё более затрудняет кровообращение.
Все это способствует возникновению гнойничковой сыпи, расчёсы же и мелкие повреждения отличаются трудностью заживления – но зато склонностью к изъязвлению.
Изменение уровня pH поверхности покровов не только способствует внедрению микробной инфекции, но и потворствует приживанию на ней микозной (грибковой) флоры – кандидозной (дрожжеподобной, являющейся причиной молочницы) и лишайной.
Первичные болезни
Наряду с такими ранними симптомами диабета, как зуд (особенно в зоне гениталий), длительность процесса заживления мелких повреждений (ссадин, ран, потёртостей), кератоз-акантоз с появлением гиперпигментации век, областей гениталий (с вовлечением внутренних поверхностей бёдер) и подмышек становится возможным появление специфической патологии – диабетических:
- дермопатии;
- некробиоза,
- липодистрофии;
- пузырчатки.
Дермопатия
 Внешним выражением происходящих в глубине тканей процессов является протекание диабетической дермопатии.
Внешним выражением происходящих в глубине тканей процессов является протекание диабетической дермопатии.
Выражается она возникновением папул окраски от красноватой до почти коричневой, небольшого диаметра (от 5 до 10-12 мм), симметрично располагающихся на конечностях, чаще всего на передних поверхностях голеней.
В последующем они трансформируются в атрофические гиперпигментированные пятна с чешуйчатым шелушением, способные как сохраниться, так и исчезнуть самопроизвольно по прошествии 1-2 лет (в связи с наступившим по какой-либо причине улучшением микроциркуляции и уменьшением выраженности специфической микроангиопатии).
Расстройств самочувствия образования не вызывают, специального лечения не требуют, чаще всего отмечается возникновение у мужчин с большим «стажем» диабета II типа.
Липоидный некробиоз
 Явление, служащее логическим продолжением вышеописанного процесса, с развитием дистрофии-атрофии кожи вследствие отмирания функциональных её элементов с замещением их рубцовой тканью.
Явление, служащее логическим продолжением вышеописанного процесса, с развитием дистрофии-атрофии кожи вследствие отмирания функциональных её элементов с замещением их рубцовой тканью.
Является более частым состоянием у женщин, нежели у мужчин, проявляется у 1-4% инсулинозависимых диабетиков (независимо от возраста, но наиболее часто в рамках 15-40 лет).
Чёткой параллели с давностью заболевания не прослеживается (патология способна как предшествовать развёрнутой клинике болезни, так и возникнуть одномоментно с ней), то же касается степени тяжести диабета.
Независимо от мест инъекций инсулина очаги (единичные, с обширной площадью поражения) локализуются на голенях, в начале процесса характеризуясь образованием приподнятых над поверхностью пятен либо узелков-бляшек плоской формы с гладкой поверхностью.
Они имеют иссиня-розовую окраску, очертания округлые либо заданные извилистым контуром чётко очерченной границы, перемещающейся к периферии по мере роста очага. Окончательный облик образований настолько типичен, что не требует дифференциации от подобных ему структур (анулярной гранулемы и аналогичного).
Это чётко отграниченные от окружающих тканей очаги, имеющие вытянутую по направлению длины конечности форму (овальную или полигональную).
Приподнятый краевой воспалительный вал кольцевидной конфигурации (синюшно-розового цвета с явлениями шелушения) окружает центральное поле (окраски от жёлтой до желтовато-коричневатой), словно бы западающее, на деле же имеющее одинаковый с окружающей кожей уровень.
Фото поражений кожи при липоидном некробиозе:
Продолжающиеся атрофические процессы в центре образования приводят к появлению:
- телеангиоэктазий;
- слабо выраженной гиперпигментации;
- изъязвления.
Заметных ощущений изменение структуры кожи не вызывает, болезненность появляется лишь при начавшемся изъязвлении.
К другим изменениям кожи при сахарной болезни следует отнести явления:
- Диабетической липодистрофии – атрофии (вплоть до его полного исчезновения) слоя подкожного жира с наступающим вследствие этого истончением кожи, появлением «сосудистых звёздочек»-телеангиоэктазий, повреждением кожи с последующим образованием язв.
- Ксантоматоза – появления образований-бляшек плоской формы, округлых очертаний, окраски от жёлтой до бледно-коричневой, приподнятых над поверхностью кожи (чаще на ягодицах, спине, реже на лице, ногах).
- Гиперкератоза – избыточного ороговения, ведущего к утолщению кожи ступней (в связи с повреждением периферийных нервов и сосудов по причине расстройств кровообращения и иннервации).
- Грибковой и микробной инфекции (с образованием фурункулов, карбункулов и ещё более глубокого инфицирования кожи).
- Кольцевидной гранулемы– покрывающих стопы и кисти высыпаний, имеющих дугообразные (кольцевидные) очертания.
- Диабетической пузырчатки.
 Диабетический пузырь (см. фото) – это отслоение эпидермиса образовавшейся между ним и дермой жидкостью, приводящее к возникновению резервуара, содержащего либо исключительно сыворотку, либо сыворотку с примесью элементов крови – геморрагического содержания. Несмотря на состав жидкости в пузыре, она всегда стерильна.
Диабетический пузырь (см. фото) – это отслоение эпидермиса образовавшейся между ним и дермой жидкостью, приводящее к возникновению резервуара, содержащего либо исключительно сыворотку, либо сыворотку с примесью элементов крови – геморрагического содержания. Несмотря на состав жидкости в пузыре, она всегда стерильна.
Невзирая на безболезненность образования (имеющего диаметр в несколько миллиметров либо сантиметров), возникшего на предплечье, лодыжке, пальце ноги или руки внезапно, без предшествующего покраснения, зуда либо иных симптомов, оно всегда впечатляет и встревоживает больного, исчезая тем не менее без последствий и столь же необъяснимо, как и появилось (в течение 2-4 недель).
Вторичные осложнения
К данной категории относятся:
- бактериальные поражения;
- грибковые инфекции.
Бактериальному инфицированию кожного покрова больные диабетом подвержены гораздо чаще, чем пациенты без эндокринной патологии.
Помимо диабетических язв, приводящих при образовании на стопе к необходимости ампутации конечности на высоком уровне и смертельному исходу, существуют ещё различные варианты стрептококковых и стафилококковых пиодермий:
- карбункулов;
- фурункулов;
- флегмон;
- рожистого воспаления;
- панарициев;
- паронихиев.
Наличие присоединившихся инфекционно-воспалительных процессов ведёт к утяжелению общего состояния пациента, большей продолжительности этапов декомпенсации заболевания, а также к увеличению инсулиновых запросов организма.
Из грибковых кожных осложнений самым актуальным остаётся кандидоз, как правило, спровоцированный видом Candida albicans.
Наиболее подвержены ему пациенты возраста пожилого и старческого, больные с избытком массы тела, где излюбленными областями локализации становятся зоны различных кожных складок:
- паховых;
- межпальцевых;
- подъягодичных;
- между животом и тазом.
Не менее «посещаемы» грибком слизистые оболочки гениталий и ротовой полости, кандидозное заражение которых приводит к развитию:
- вульвита и вульвовагинита;
- баланита (баланопостита);
- ангулярного хейлита (с локализацией в углах рта).
Кандидомикоз, зачастую становящийся индикатором диабета, независимо от локализации выражает себя значительным и назойливым зудом, к которому впоследствии присоединяются характерные проявления заболевания.
 Как видно на фото, мацерация кожи представляет собой готовую «грядку» для «посева» грибка.
Как видно на фото, мацерация кожи представляет собой готовую «грядку» для «посева» грибка.
Это эрозированная (образовавшаяся вследствие слущивания рогового слоя) синюшно-багрового цвета поверхность, блестящая и влажная от пропотевания сыворотки из слоёв, расположенных под эпидермисом, к тому же – скрытая в складке тела (доступ воздуха для возбудителя молочницы не слишком потребен, а вот тепло способствует прорастанию спор и развитию данного вида плесени).
Область эрозий и поверхностных трещин окаймлена зоной «отсевов», представляющих собой очаги с мелкими пузырьками, по вскрытии которых образуются вторичные эрозии, имеющие склонность к слиянию и (одновременно) – к росту с расширением площади очага и его углублением в «почву».
Уход за кожей
Учитывая существование основного заболевания (диабета), чисто гигиенические мероприятия по уходу за воспалённым и перерождённым кожным покровом пользы не принесут.
Только их сочетание с применением соответствующих типу заболевания сахароснижающих средств способно дать удовлетворительный результат.
Но ввиду существования множества нюансов как в общем течении болезни, так и свойственных каждому индивидуальному случаю, а также вследствие необходимости лабораторного контроля уровня сахара, руководить лечебным процессом должен врач.
Видео об уходе за ногами при диабете:
Никакие ухищрения с применением методов «народной медицины» не способны заменить квалифицированной медицинской помощи – только после одобрения производящим лечение врачом они могут использоваться (в рекомендованном режиме со строгим соблюдением кратности процедур).
При чисто кожных расстройствах актуальными остаются хорошо себя зарекомендовавшие средства:
- из группы анилиновых красителей – 2 либо 3%-ный раствор метиленового синего (синьки), 1%-ный бриллиант-грюн (спиртовой раствор «зелёнки»), раствор Фукорцина (состава Кастеллани);
- пасты и мази с содержанием 10%-ной борной кислоты.
В случае микробного, грибкового либо же смешанного инфицирования, составы подбираются в соответствии с результатами лабораторных исследований – микроскопического и с посевом возбудителя на питательную среду, последующей идентификацией культуры возбудителя и установлением его чувствительности к различным группам лекарственных препаратов (антимикробных или противогрибковых).
Поэтому применение исключительно «народных» методов является не более чем одним из способов потерять драгоценное время и ещё более запустить проблему с кожей при сахарной болезни. Заниматься вопросами её врачевания должен специалист-медик.
Источник
Изменения кожи встречаются у многих людей страдающих сахарным диабетом. В некоторых случаях они могут даже стать первым симптомом, позволяющим диагностировать заболевание. Примерно у трети лиц с этой патологией в течение жизни возникают такие симптомы, как кожный зуд, грибковые или бактериальные инфекции. Развиваются и другие, более редкие кожные осложнения. Для глубокого увлажнения кожи и облегчения симптомов разработано много косметических средств. Обычно они обеспечивают временное улучшение и для достижения оптимального результата необходимо их регулярное применение.
…
Наиболее опасны при диабете инфекционные осложнения. Для их предотвращения нужно соблюдать правила ухода.

Кожный зуд
Зуд кожи является одним из первых признаков сахарного диабета. Часто его причиной становится повреждение нервных волокон, расположенных в верхних слоях дермы, связанное с высоким уровнем сахара в крови. Однако еще до повреждения нервов в них возникает воспалительная реакция с выделением активных веществ – цитокинов, которые вызывают зуд. В тяжелых случаях этот симптом связан с печеночной или почечной недостаточностью, развившимися в результате диабетического поражения тканей.
Зудом сопровождаются некоторые кожные заболевания:
- грибковое поражение стоп;
- инфекции;
- ксантомы;
- липоидный некробиоз.
Зуд при диабете обычно начинается на нижних конечностях. В этих же областях часто теряется кожная чувствительность и появляется покалывание или жжение. Больной чувствует дискомфорт от обычной одежды, часто просыпается ночью, испытывает постоянную потребность почесаться. При этом других внешних признаков болезни может и не быть.
Читайте также: Другие причины кожного зуда
Зависимость поражений кожи от типа диабета
Перечисленные ниже поражения у лиц с диабетом встречаются намного чаще, чем в среднем. Однако некоторые из них более характерны для того или иного типа заболевания.
При заболевании 1-го типа чаще отмечаются:
- околоногтевые телеангиэктазии;
- липоидный некробиоз;
- диабетические буллы;
- витилиго;
- красный плоский лишай.
У лиц со 2-м типом патологии более часто наблюдаются:
- склеротические изменения;
- диабетическая дерматопатия;
- черный акантоз;
- ксантомы.
Инфекционные поражения наблюдаются у лиц с обоими типами диабета, но все же чаще при втором из них.
Типичные кожные изменения
Дерматологи отмечают разнообразные проблемы с кожей при сахарном диабете. Различные патологические процессы имеют разную природу и, следовательно, разное лечение. Поэтому при появлении первых кожных изменений необходимо обратиться к эндокринологу.
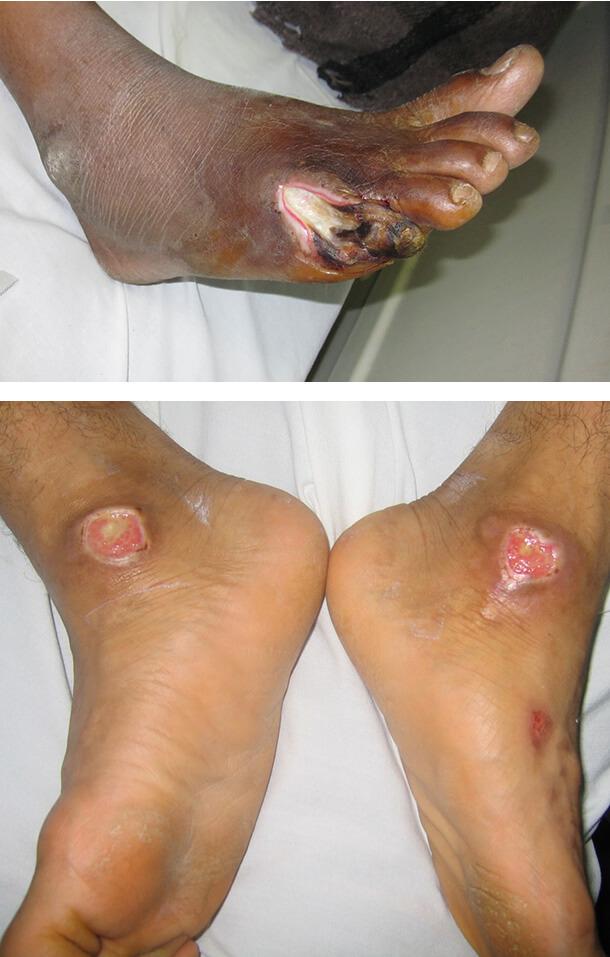
Диабетическая дерматопатия
Сопровождается появлением пятен на передних поверхностях голеней. Это самое распространенное кожное изменение при диабете и часто свидетельствует о его неадекватном лечении. Дерматопатия представляет собой небольшие круглые или овальные коричневые пятна на коже, очень похожие на пигментные (родинки).
Обычно они наблюдаются на передней поверхности голеней, но на асимметричных участках. Пятна не сопровождаются зудом и болью и не требуют лечения. Причина появления этих изменений – диабетическая микроангиопатия, то есть поражение капиллярного русла.
Липоидный некробиоз
Заболевание связано с поражением мельчайших кожных сосудов. Клинически характеризуется появлением одной или нескольких мягких желтовато-коричневых бляшек, которые медленно развиваются на передней поверхности голени в течение нескольких месяцев. Они могут сохраняться в течение нескольких лет. У некоторых пациентов повреждения возникают на груди, верхних конечностях, туловище.
В начале патологии появляются коричнево-красные или телесного цвета папулы, которые медленно покрываются воскообразным налетом. Окружающая кайма слегка приподнята, а центр опускается и приобретает желто-оранжевый оттенок. Эпидермис становится атрофичным, истонченным, блестящим, на его поверхности видны многочисленные телеангиэктазии.
Очаги имеют склонность к периферическому росу и слиянию. При этом образуются полициклические фигуры. Бляшки могут изъязвляться, при заживлении язв формируются рубцы.
Если некробиоз поражает не голени, а другие участки тела, бляшки могут располагаться на приподнятом, отечном основании, покрываться мелкими пузырьками. Атрофия дермы при этом не возникает.
1. Диабетическая дерматопатия
2. Липоидный некробиоз
Околоногтевые телеангиоэктазии
Проявляются как красные расширенные тонкие сосуды, к
оторые являются следствием потери нормального микроциркуляторного русла и расширения оставшихся капилляров. У лиц с диабетическим поражением этот симптом наблюдается в половине случаев. Он часто сочетается с покраснением околоногтевого валика, болезненностью тканей, постоянными заусенцами и травмами кутикулы.
Витилиго
Появление светлых кожных пятен обычно возникает при диабете 1-го типа у 7% больных. Развивается заболевание в возрасте 20- 30 лет и связано с полиэндокринопатией, в том числе недостаточностью функции надпочечников, аутоиммунным поражением щитовидной железы и патологией гипофиза. Витилиго может сочетаться с гастритом, пернициозной анемией, выпадением волос.
Заболевание плохо поддается лечению. Пациентам советуют избегать солнечных лучей и использовать солнцезащитные средства с ультрафиолетовым фильтром. При изолированных небольших пятнах, расположенных на лице, могут использоваться мази с глюкокортикостероидами.
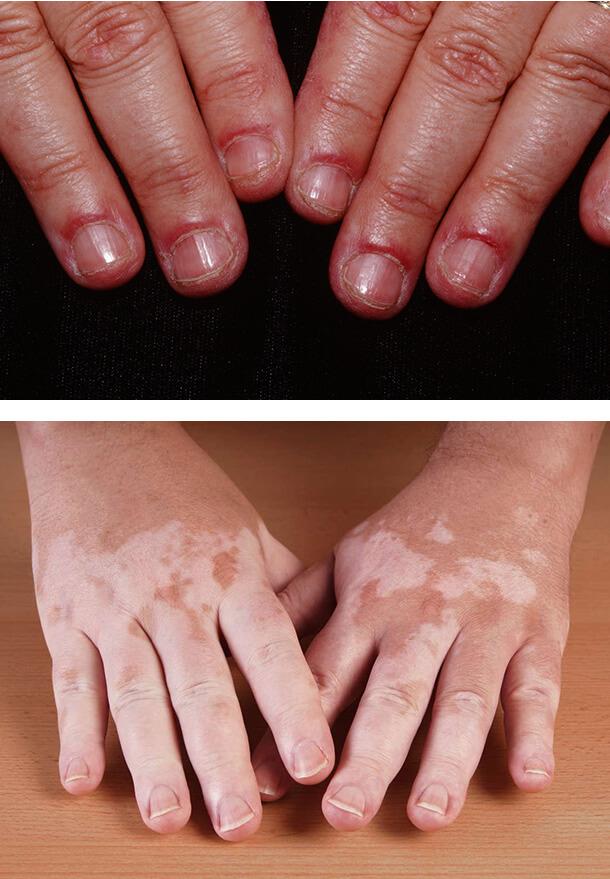
1. Околоногтевые телеангиоэктазии
2. Витилиго
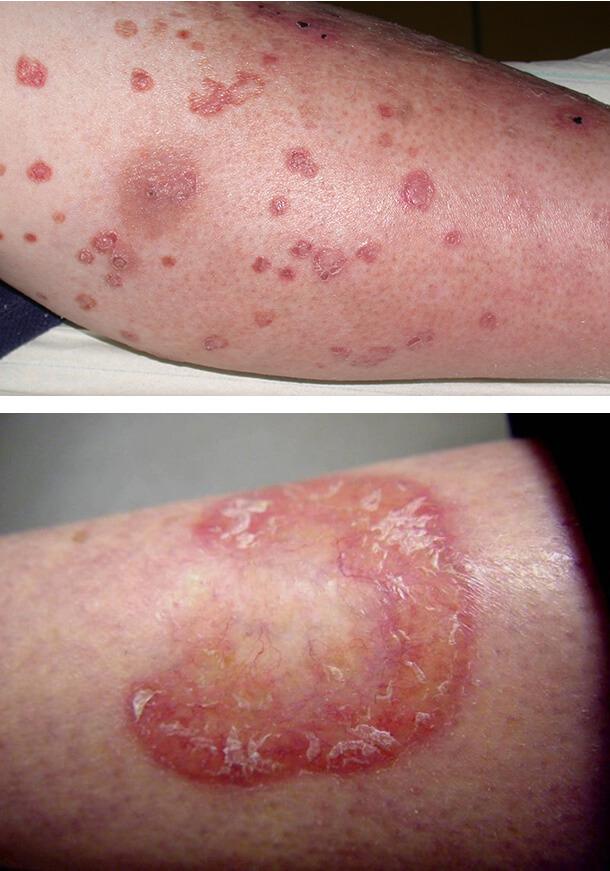
Красный плоский лишай
Данное поражение кожи наблюдается у пациентов с 1 типом диабета. Клинически красный плоский лишай проявляется плоскими покраснениями неправильной формы на запястьях, тыле стопы и голенях. Также патология поражает полость рта в виде белых полосок. Необходимо отличать эти проявления от побочных лихеноидных реакций на лекарственные средства (например, противовоспалительные или гипотензивные препараты), но точная дифференцировка возможна только после гистологического исследования очага поражения.
Диабетические пузыри (буллы)
Такое состояние кожи встречается редко, но свидетельствует о постоянно высоком уровне сахара в крови. Диабетические буллы очень похожи на пузыри, возникающие при ожогах. Они локализуются на ладонях, стопах, предплечьях, нижних конечностях. В течение нескольких недель очаги поражения исчезают самопроизвольно, если не присоединилась вторичная инфекция и не развилось нагноение. Осложнение чаще поражает мужчин.
Обычные причины буллезного дерматоза – травмы, но поражение может возникать и спонтанно. Размер отдельного пузыря варьируется от нескольких миллиметров до 5 см.
Происхождение диабетических булл неясно. Они содержат прозрачную жидкость и в дальнейшем заживают, не оставляя шрамов. Лишь иногда остаются небольшие рубцы, которые хорошо поддаются лечению наружными средствами.
Заболевание связано с плохим контролем болезни и высоким уровнем сахара в крови.
1. Красный плоский лишай
2. Диабетические буллы
Диабетический рубеоз
Это постоянное или временное покраснение эпидермиса щек, реже лба или конечностей. Оно связано с ухудшением кровенаполнения капилляров при микроангиопатии.
Пиодермия
Кожные проявления сахарного диабета нередко включают инфекционные поражения. Это связано со снижением иммунитета и нарушением кровоснабжения. Любая инфекция, возникающая на фоне диабетической ангиопатии, протекает тяжелее. У таких людей чаще возникают фурункулы, карбункулы, фолликулит, импетиго, угревая сыпь, панариций и другие виды пиодермии.
Типичное поражение кожи при диабете – фурункулез. Это глубокое воспаление волосяного фолликула, ведущее к образованию гнойника. Появляются красные, припухшие, болезненные узелки на участках кожи, имеющих волосы. Нередко это первый симптом диабета.
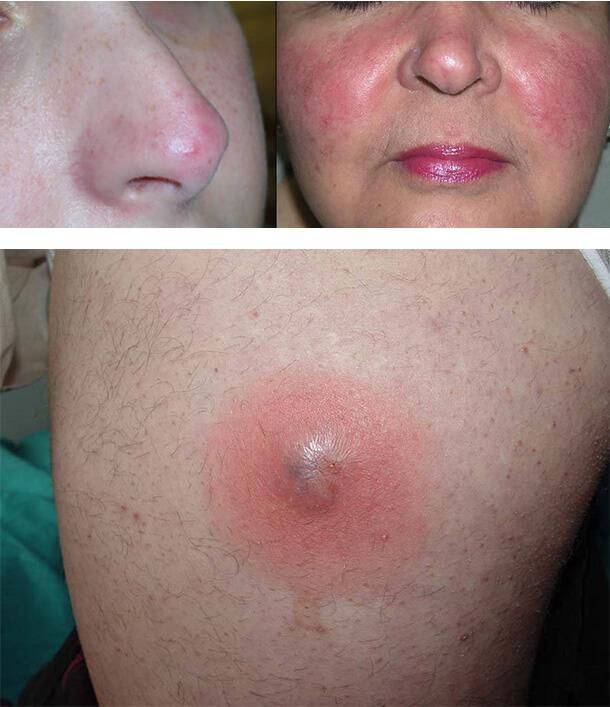
1. Диабетический рубеоз
2. Пиодермия
Грибковые инфекции
Заболевания кожи при сахарном диабете часто связаны с грибковым поражением. Особенно благоприятные условия создаются для размножения грибков рода Кандида. Чаще всего повреждение развивается в кожных складках с повышенной температурой и влажностью, например, под молочными железами. Также поражаются межпальцевые промежутки на кистях и стопах, уголки рта, подмышечные впадины, паховые области и половые органы. Болезнь сопровождается зудом, жжением, покраснением, белым налетом на пораженных участках. Может развиться грибок ногтей и разноцветный лишай.
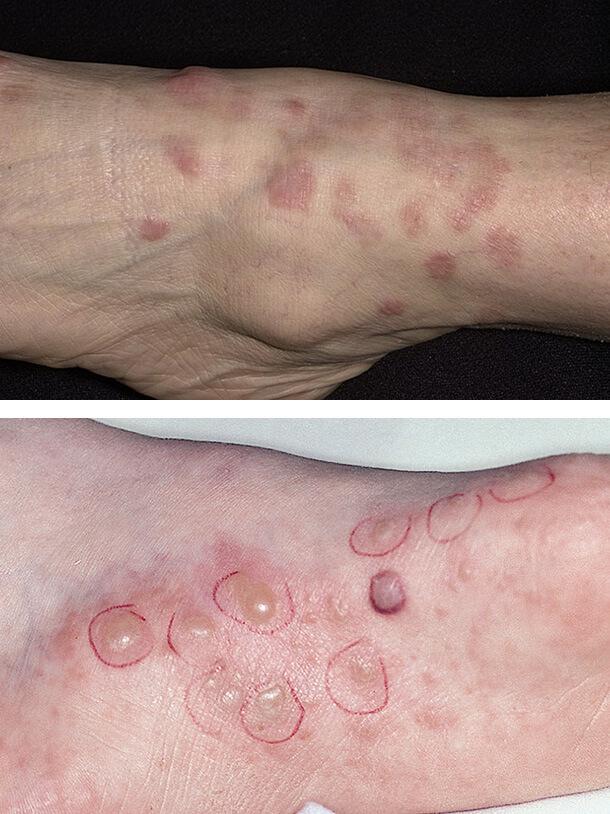
Кольцевидная гранулема
Это хроническое рецидивирующее кожное заболевание с разной клинической картиной. Высыпания могут быть единичными или множественными, располагаться подкожно или в виде узлов. При диабете наблюдается преимущественно диссеминированная (распространенная) форма.
Внешне поражение выглядит как толстые папулы (бугорки) в виде линз и узелки розово-фиолетового или телесного цвета. Они сливаются в многочисленные кольцевидные бляшки с гладкой поверхностью. Располагаются на плечах, верхней части туловища, на тыльной стороне ладоней и подошв, в области затылка, на лице. Количество элементов сыпи может достигать нескольких сотен, а их размер – до 5 см. Жалобы обычно отсутствуют, иногда отмечается умеренный непостоянный зуд.
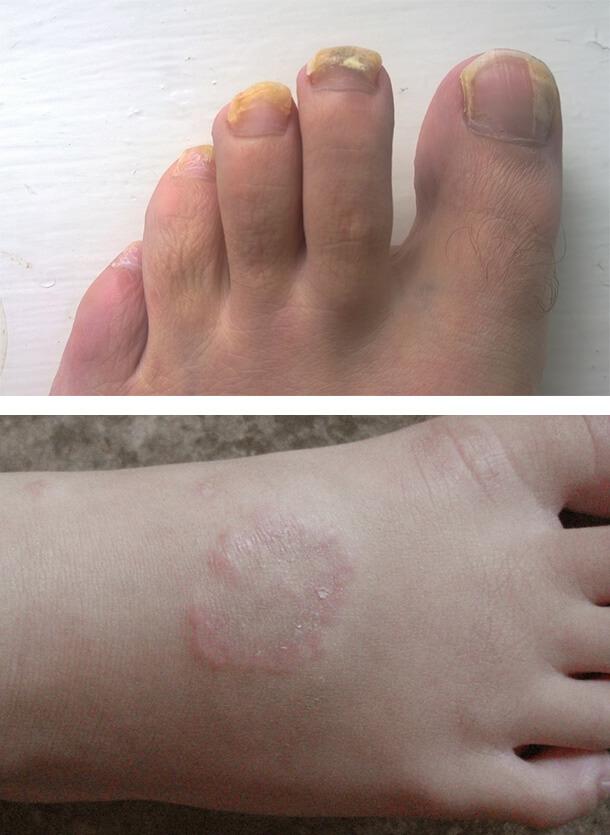
1. Грибковые инфекции
2. Кольцевидная гранулема
Диабетический склероз кожи
Изменения кожи вызваны отеком верхней части дермы, нарушением строения коллагена, накоплением коллагена 3-го типа и кислых мукополисахаридов.
Склероз входит в состав синдрома «диабетической руки», поражает около трети лиц с инсулинзависимым вариантом болезни и клинически напоминает прогрессирующую склеродермию. Очень сухая кожа на тыльной поверхности ладоней и пальцев уплотняется и стягивается, в области межфаланговых суставов она становится шероховатой.
Процесс может распространиться на предплечья и даже на туловище, имитируя склеродермию. Ограничивается активное и пассивное движение в суставах, пальцы кисти принимают постоянное положение умеренного сгибания.
Также может возникнуть покраснение и утолщение кожи на верхней части туловища. Это наблюдается у 15% пациентов. Пораженные участки резко отграничены от здорового кожного покрова. Такое состояние в 10 раз чаще встречается у мужчин. Начинается процесс постепенно, плохо диагностируется, обычно возникает у лиц с ожирением.
Ксантомы
Плохой контроль уровня сахара в крови может привести к развитию ксантом – желтых папул (высыпаний), которые расположены на задней стороне конечностей. Ксантомы связаны с повышенным уровнем липидов в крови. При этом состоянии жиры накапливаются в клетках кожи.
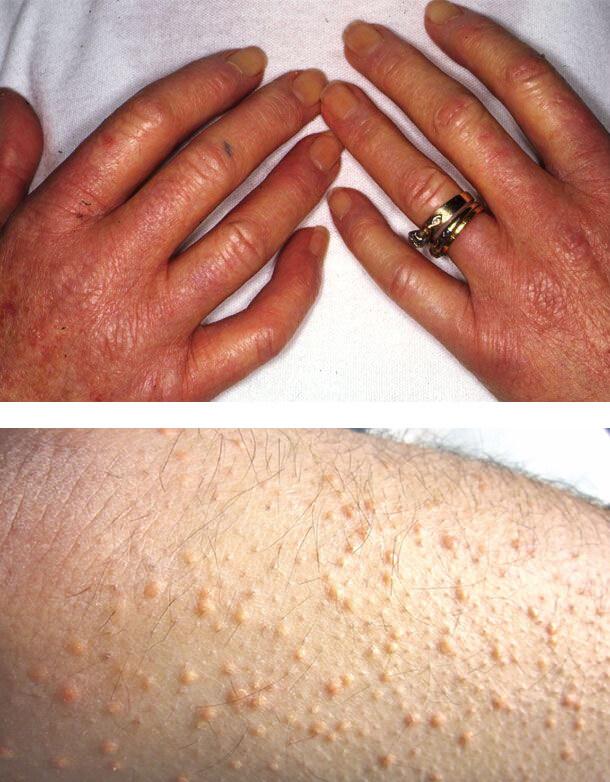
1. Диабетический склероз кожи
2. Ксантомы
Диабетическая гангрена
Это тяжелая инфекция стопы, возникающая при значительном нарушении кровоснабжения конечностей. Она поражает пальцы ног и пятки. Внешне поражение выглядит как черный некротизированный участок, отграниченный от здоровой ткани покрасневшей воспалительной зоной. Заболевание требует срочного лечения, может понадобиться ампутация части конечности.
Диабетическая язва
Это округлое, глубокое, плохо заживающее поражение. Чаще всего оно возникает на стопах и у основания большого пальца. Язва возникает под влиянием различных факторов, таких как:
- плоскостопие и другие деформации костного скелета стопы;
- периферическая нейропатия (поражение нервных волокон);
- атеросклероз периферических артерий.
Все эти состояния чаще наблюдаются именно при диабете.

1. Диабетическая гангрена
2. Диабетическая язва
Черный акантоз
Проявляется симметричными гиперпигментированными изменениями в виде кожных бляшек, которые располагаются на сгибательных поверхностях суставов и участках, подвергающихся интенсивному трению. Ороговевшие симметричные темные бляшки также располагаются в подмышечных складках, в области шеи, на ладонях.
Чаще это связано с инсулинорезистентностью и ожирением, реже может быть признаком злокачественной опухоли. Также акантоз служит одним из признаков синдрома Кушинга, акромегалии, поликистоза яичников, гипотиреоза, гиперандрогении и других нарушений эндокринной функции.
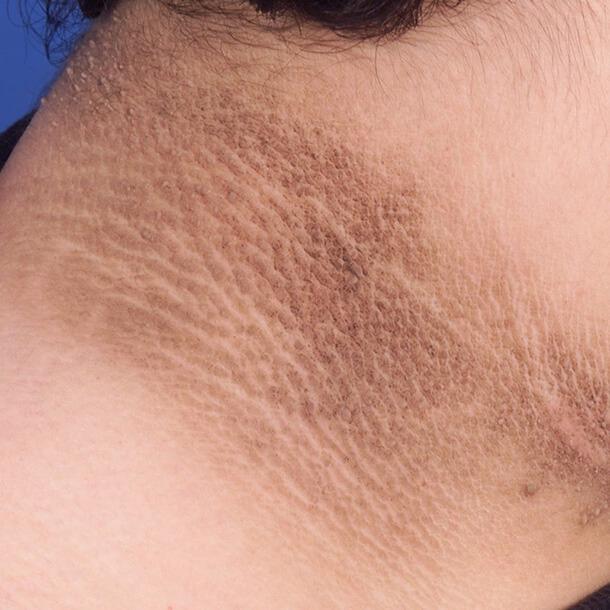
Черны акантоз
Лечение
Как и чем снять зуд при диабете?
Первое правило – нормализация уровня сахара в крови, то есть полноценное лечение основного заболевания.
При зуде без других внешних признаков могут помочь такие рекомендации:
- не принимать горячие ванны, которые сушат кожу;
- наносить увлажняющий лосьон на все тело сразу после высыхания кожи при мытье, за исключением межпальцевых промежутков;
- избегать увлажняющих средств с красителями и отдушками, лучше всего использовать гипоаллергенные средства или специальные аптечные препараты для ухода за кожей при диабете;
- соблюдать необходимую диету, избегать употребления простых углеводов.
Уход за кожей при сахарном диабете также включает такие правила:
- использовать мягкое нейтральное мыло, хорошо смывать его и аккуратно просушивать кожную поверхность, не растирая ее;
- аккуратно промокать область межпальцевых промежутков, избегать повышенной потливости стоп;
- избегать травмы кожи, околоногтевого валика, кутикулы при уходе за ногтями;
- использовать только хлопчатобумажное белье и носки;
- по возможности носить открытую обувь, позволяющую стопам хорошо проветриваться;
- при появлении любых пятен или повреждений обращаться к эндокринологу.
Постоянно сухая кожа нередко трескается и может инфицироваться. В дальнейшем это способно вызвать тяжелые осложнения. Поэтому при появлении повреждений необходима консультация врача. Помимо средств, улучшающих кровообращение и функцию периферических нервов (например, Берлитион), эндокринолог может назначить заживляющие мази. Вот наиболее эффективные из них при диабете:
- Бепантен, Пантодерм, Д-Пантенол: при сухости, трещинах, ссадинах;
- Метилурацил, Стизамет: при плохо заживающих ранах, диабетических язвах;
- Репарэф: при гнойных ранах, трофических язвах;
- Солкосерил: гель – при свежих, мокнущих поражениях, мазь – при сухих, заживающих ранках;
- Эбермин: очень эффективное средство при трофических язвах.
Лечение должно осуществляться только под контролем врача. Инфекция при диабете очень быстро распространяется и поражает глубокие кожные слои. Нарушенное кровоснабжение и иннервация создают условия для некроза тканей и формирования гангрены. Лечение такого состояния обычно хирургическое.
Видео: Об уходе за ногами при сахарном диабете
Кожные реакции на инсулин
Не стоит забывать, что многие кожные поражения при диабете связаны с введением инсулина. Белковые примеси в препарате, консерванты, сама молекула гормона могут вызывать аллергические реакции:
- Местные реакции достигают максимальной выраженности в течение 30 минут и исчезают через час. Проявляются покраснением, иногда возникает крапивница.
- Системные проявления приводят к появлению покраснения кожи и диффузной уртикартной сыпи. Анафилактические реакции нехарактерны.
- Часто отмечаются реакции поздней гиперчувствительности. Они отмечаются через 2 недели после начала введения инсулина: на месте инъекции через 4-24 часа после нее возникает зудящий узелок.
Другие осложнения инъекций инсулина включают образование келоидных рубцов, ороговевания кожи, пурпуру и локализованную пигментацию. Инсулинотерапия также может привести к липоатрофии – ограниченному уменьшению объема жировой ткани на месте инъекций через 6-24 месяца после начала лечения. Чаще страдают от этой патологии дети и женщины с ожирением.
Липогипертрофия клинически напоминает липому (жировик) и проявляется как мягкие узлы в месте частых инъекций.
Источник
