Компресс при воспалении мягких тканей


- 13 Августа, 2018
- Ортопедия и травматология
- Мария Иванова
Отек мягких тканей – это поражение, при котором большое количество жидкости скапливается в межклеточном пространстве. Такое состояние в большинстве случаев возникает по причине закупорки лимфатических путей. Устранять воспаление мягких тканей, вне зависимости от места его появления, важно с помощью комплексного лечения, которое назначит лечащий специалист.
Симптомы воспаления в тканях
Важно детально рассмотреть общее состояние организма при воспалительном отеке мягких тканей. Все отеки, которые появляются на теле человека, обладают схожими симптомами и особо не отличаются друг от друга.
На начальной стадии поражения больной может чувствовать боль в конкретном месте (там и начинается процесс воспаления). В течение нескольких часов либо дней воспаленный участок начинает сильно отекать, повышается температура тела пациента, происходит гипертермия.
Если отек гнойного типа, то ткани не только подвергаются сильному воспалению, но и со временем начинают отмирать. При таком поражении у больного значительно возрастает температура тела, может возникнуть лихорадка. В этом случае все симптомы будут говорить о том, что в организме находятся вредные вещества.

Главной причиной заболевания является поражение организма человека инфекцией, в результате которой воспаление распространяется по всему телу. Особо сложно пациент переносит воспаления на лице. Иногда они действительно подвергают опасности жизнь и здоровье больного. При воспалении тканей на лице важно незамедлительно обратиться за помощью к врачу, затягивать в этом случае крайне опасно. Важно помнить, что большие скопления гноя начинают самостоятельно вскрываться. Устранять экссудат своими усилиями без консультации доктора нельзя.
Виды поражений
Вся симптоматика воспаления мягких тканей разделена на отдельные группы. Выделяют следующие классификации воспаления:
- процесс воспаления;
- болевые ощущения, связанные с травмированием области;
- интоксикация организма;
- лимфостаз;
- трудности с метаболизмом;
- появление трофических язв.
Основная классификация
Специалисты определяют несколько разновидностей воспалительных процессов мягких тканей. В медицинскую группу включены следующие формы поражения:
- Появление фурункулов. Такое воспаление мягких тканей обусловлено формированием скоплений гноя. С течением времени экссудат начинает поражать ткани в области волосяного фолликула, а также вокруг соединительной ткани, которая находится рядом с прыщиками.
- Фурункулез – второй вид воспаления. Его принято относить к болезням хронического характера. Патология в короткие сроки распространяется по мягким тканям. На поверхности кожи лица и тела при таком поражении появляется большое количество фурункулов. В зависимости от стадии заболевания, образования могут быть крупными либо мелкими.
- Карбункул – это острый процесс, распространяющийся на волосяные фолликулы и сальные железы. Нужно отметить, что образования распространяются не только по коже, но и затрагивают подкожную клетчатку.
- Абсцесс – поражает определенный участок тканей, причиной является гной, который со временем скапливается в большом количестве и локализуется. В дальнейшем абсцесс поражает и внутренние органы.
- Бурсит – еще одна форма воспаления, которое в большинстве случаев затрагивает синовиальные сумки. Внутри начинает скапливаться экссудат.
- Мастит – воспаление, происходящее в молочных железах женщин и мужчин.
- Панариций – воспаление мягких тканей пальцев рук и ног человека. В некоторых случаях воспалительный процесс также распространяется на суставы и костную ткань больного.
- Парапроктит – воспалительный процесс, затрагивающий ткани прямой кишки.
- Гидраденит — воспаление тканей потовых желез.
- Лимфаденит – воспаление, которое распространяется на лимфатические узлы.
Основные причины
К главной причине воспалительного процесса в тканях относят поражение организма бактериями и опасной инфекцией. В большинстве случаев это происходит при поражении стафилококками. Редко инфекцией выступает кишечная палочка и другие анаэробные бактерии.
По поверхности тела воспаление разносится посредством расчесов, а также из-за несоблюдения правил личной гигиены.
Ухудшение патологии
У любой болезни все воспалительные процессы делятся на основные стадии, которые со временем начинают прогрессировать. На первой стадии заболевания больной не ощущает никакой отрицательной симптоматики. Сначала в области инфицирования начинает нарушаться кровообращение, после полностью заражаются мягкие ткани. При начале воспаления капилляры могут значительно уменьшиться в размере, а мышцы гипертрофироваться и потерять прежнюю структуру.
При отсутствии эффективного лечения на первой стадии поражения заболевание начинает стремительно переходить на следующий уровень. На второй стадии все ткани в пораженном месте начинают сильно отекать, у больного возникают первые болевые ощущения. Под воспаленной тканью скапливается лишняя жидкость (ее становится настолько много, что пораженная область начинает увеличиваться в размерах, появляется отек).
На второй стадии поражения не следует начинать прием обезболивающих средств, чтобы избавиться от боли. Не нужно пытать начинать самостоятельное лечение, лучше всего сразу же отправиться к врачу, чтобы тот смог определить точную причину поражения. На третьей стадии заболевания у пациента может произойти нагноение тканей, что опасно для здоровья.
Лечение воспалительного процесса
Лечение воспаления мягких тканей начнется с противовоспалительных мероприятий, антибактериальной терапии, а также улучшения иммунитета. Если выбранный способ лечения не приносит никакого эффекта, то в обязательном порядке проводится операция по устранению очага поражения.
Степень выраженности болезни в разы уменьшается, если воспаление вскрывается самостоятельно. Но на любой стадии очаги поражения важно тщательно обеззараживать и дезинфицировать.
Существуют действенные способы, которые помогут снять воспаление мягких тканей:
- бактерицидное лечение. Оно включает в себя прием антибактериальных медикаментов;
- лекарства, помогающие избавиться от воспаления: УВЧ-терапия, использование электрофореза с раствором кальция хлорида;
- улучшение иммунной системы;
- интенсивная терапия;
- облучение;
- регенеративное лечение;
- анестетики для улучшения состояния пациента;
- инфракрасное облучение;
- прием антибиотиков при гнойном воспалении мягких тканей.
Поражение стопы
В зависимости от конкретной причины появления, отек стопы может обладать хроническим или же эпизодическим характером. Отек стопы в большинстве случаев появляется по причине сердечной недостаточности, заболевания почек либо печени. Также причиной воспаления мягких тканей стопы может быть физическое воздействие со стороны, к примеру, удар стопы об угол либо перелом.
Разрыв связок, растяжение, вывихи и различные смещения – также распространенные причины отечности. Воспаление может произойти из-за подвывиха стопы, перелома костей пальцевых фаланг, повреждения плюсневых костей стопы, врожденных анатомических нарушений.
Отек стопы проходит на фоне сильной боли и дискомфорта, которые появляются по причине усиления нагрузки на голеностопный сустав и воспалительного процесса. Способ лечения стопы будет выбираться с учетом причины возникновения воспаления.
Отечность нижних конечностей
Воспаление мягких тканей ног происходит при нарушении венозного лимфатического тока, увеличения проницаемости капилляров, трудности со связыванием жидкости и белков. К отеку и воспалению могут привести переломы конечностей, сильный ушиб колена, разрыв сухожилий либо связок.

Воспаление мягких тканей ноги приводит к сильной отечности определенного участка. Выраженную форму патология приобретает при артритах и бурситах. При этом больной жалуется на наличие сильной боли и на красноту кожи.
Поражение мягких тканей руки
В большинстве случаев воспаление мягких тканей руки происходит медленно (в течении нескольких лет), а симптоматика усиливается постепенно. К симптомам начала воспаления относят:
- неприятные ощущения, болезненность возле лучезапястного сустава;
- при движении больной рукой можно услышать хруст;
- заметны отеки, краснота на коже, повышается температура рядом с пораженным местом или суставом;
- ухудшается подвижность конечности, тяжелее дается захват предметов.
На ранних стадиях поражения пациент ощущает дискомфорт и боль в месте пораженного сустава при резких движениях (при сгибании руки либо отведении первого пальца в сторону). Особенно сильно боли проявляются при смене погоды либо в ночное время.
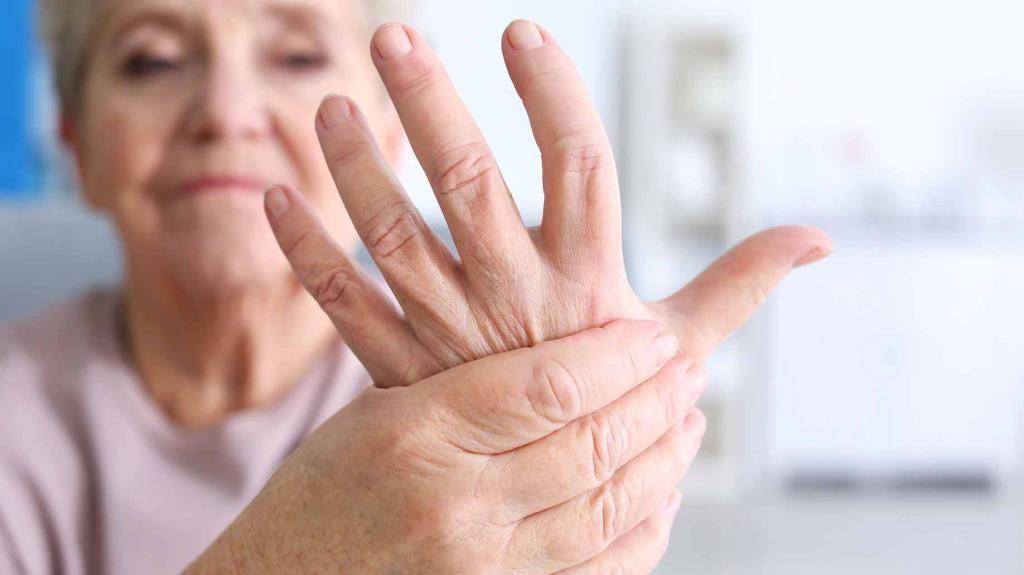
Без оказания нужных лечебных мероприятий патология перерастает в хроническую форму, которая проходит совместно с дистрофическими изменениями тканей:
- сухожилия становятся толще;
- начинается процесс окостенении;
- лучевые и локтевые ткани разрастаются, появляются остеофиты.
В конце всех процессов костно-фиброзный канал сужается, вдавливая соединенный нерв и сосуды, которые находятся близко к сухожилию. Ущемление нерва происходит с:
- сильной болью острого характера;
- понижением температуры тела, болевыми ощущениями в руке;
- чувством покалывания и онемения возле руки.
Борьба с поражением
Патологии данного типа принято лечить консервативным путем. Если воспаление мягких тканей вторичной формы и происходит на фоне другого заболевания, то с самого начала важно устранить первопричину.
Для эффективного лечения важно обеспечить больной конечности полный покой и комфорт. Для этого руку сгибают в локте и фиксируют в таком положении специальной повязкой. Для наилучшей фиксации лучше всего воспользоваться лучезапястными ортезами.
Лекарственные препараты врач выписывает для снятия болевых ощущений у пациента и устранения воспаления. Больной должен принимать нестероидные противовоспалительные медикаменты (как в виде мазей, так и в форме таблеток). В некоторых случаях дополнительно выписывают глюкокортикостероиды.
Воспаление сустав кисти
Первые симптомы острого воспаления мягких тканей суставов настолько выражены, что выявить поражение можно самостоятельно еще до похода к врачу: у метеозависимых людей при резкой смене погоды появляются сильные боли в суставах – первый симптом воспалительного процесса.
В некоторых случаях поражение протекает в скрытой форме, но на протяжении нескольких лет симптомы набирают обороты. При хронической форме воспаление часто выявляется уже на той стадии, когда восстановить сустав и устранить изменения в нем не получается.
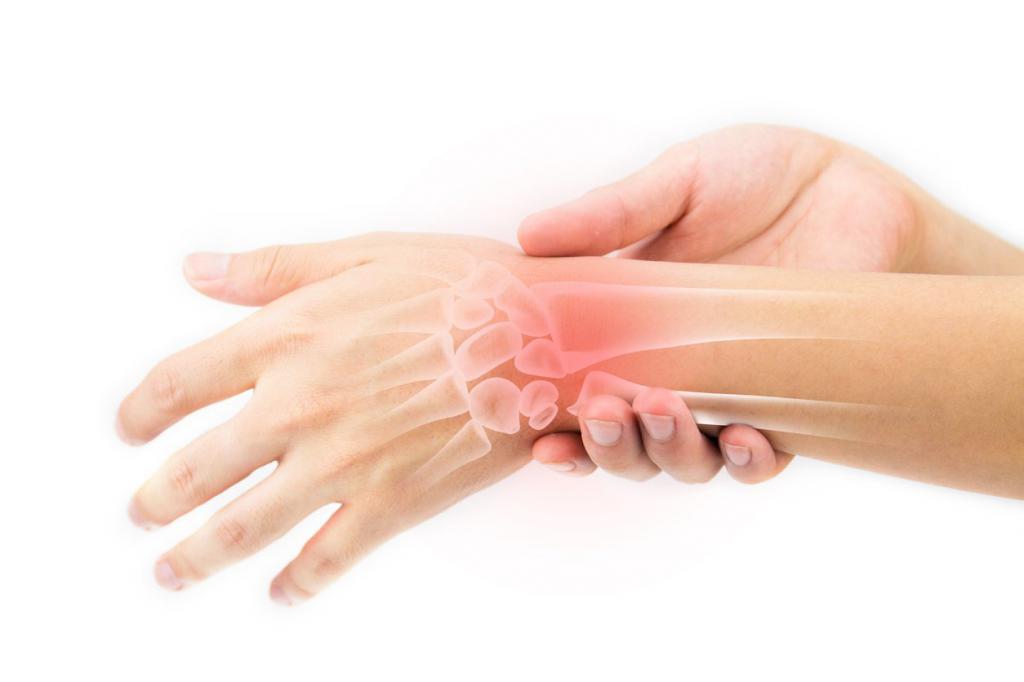
Основные симптомы артрита:
- болезненные ощущения, которые часто появляются совместно с повышением температуры тела. При хроническом поражении боли усиливаются после покоя конечности;
- скованность по утрам, которая продолжается от 2 до 20 минут;
- чувство онемения либо покалывания в месте воспаления, характерный хруст при движении;
- заметная отечность тканей;
- нарушение структуры сустава при долгом воспалении кисти руки.
Лечение периимплантита
Воспаление мягких тканей зуба при периимплантите отличается тяжелой симптоматикой. К основным симптомам относят:
- покраснение десны и отечность;
- болевые ощущения в месте импланта;
- кровоточивость;
- скопление гноя;
- неприятный запах;
- появление кармана между имплантом и десной;
- сильная подвижность.
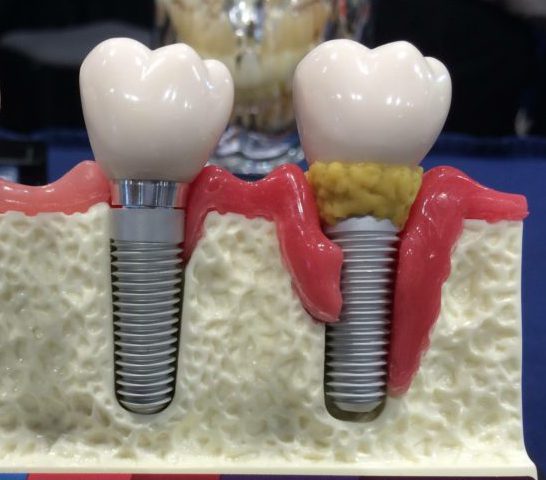
При прогрессировании болезни симптоматика только усиливается, а боль становится выраженнее. Определить степень воспаления можно с помощью рентгена. Для назначения эффективного лечения важно сразу провести консультацию у доктора.
Воспалительные процессы при микозите
При микозите у больного возникают следующие симптомы:
- краснота и отечность десен;
- сильная боль;
- неприятный запах;
- повышение температуры тела;
- непереносимость горячей и холодной пищи.
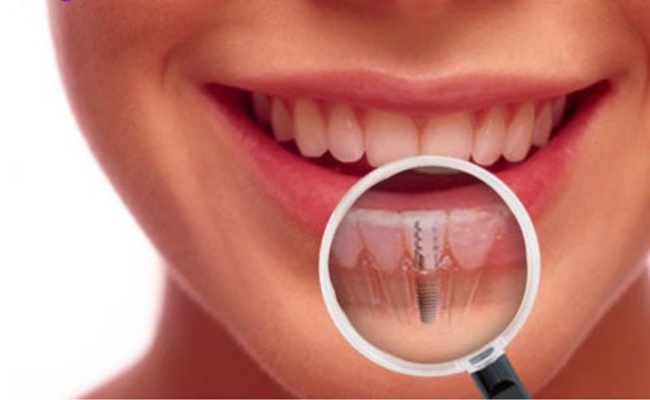
Лечение воспаления тканей назначает исключительно лечащий специалист. Оно будет заключено в дезинфекции воспаленных участков. Главной целью мероприятий является остановка кровоточивости и воспалительного процесса. Для профилактики от развития воспаления важно тщательно следить за гигиеной ротовой полости, включая область имплантов. Самым опасным фактором, который может привести к утрате импланта, считается табак. Именно по этой причине от такой вредной привычки важно как можно скорее избавиться.
Источник
Целебную силу тепла врачи по достоинству оценили ещё в глубокой древности. Одним из таких решений является спиртовой компресс из водки, который оказывает глубокое прогревающее действие. Разбавленный этиловый спирт не обжигает кожу и не обладает резким неприятным запахом, как некоторые другие согревающие препараты, поэтому водочные компрессы подходят практически всем. Их можно ставить даже беременным женщинам и детям старше 3 лет (если нет дополнительных противопоказаний).
Выбор алкогольной основы. В домашних условиях компресс делают из водки или разбавленного водой до 40% чистого этилового (можно медицинского) спирта. Самогон в этом случае нежелателен, поскольку содержит вредные примеси. Чтобы избежать раздражения кожи, крепость алкогольной основы не должна превышать 40 градусов. Дальше по ходу статьи под терминами водочный (из водки) и спиртовой (из спирта) понимается одно средство.
Принцип действия. На участке, к которому приложен спиртовой компресс, расширяются сосуды, усиливается кровоток, ускоряется выведение шлаков, а ткани насыщаются кислородом. Такие компрессы снимают боль, воспаления и отёчность.
Кроме того, алкоголь – прекрасный растворитель. Если добавить в предназначенную для компресса водку (спирт) целебные травяные экстракты, то полезные вещества гораздо быстрее впитаются в кровеносные сосуды.
От чего помогает. Водочные (спиртовые) компрессы рекомендуется ставить при следующих заболеваниях:
- кашле, болях в горле и ангине (кроме гнойной формы);
- простуде и переохлаждении, если нет температуры;
- отите (кроме гнойной формы);
- болях в суставах;
- ушибах, растяжениях связок и мышц;
- шишках, возникающих после инъекций;
- появлении натоптышей;
- тромбофлебите, варикозном расширении вен и подагре;
- радикулите и болях в спине.
Противопоказания к применению водочных компрессов
Нельзя ставить компрессы из водки в тех случаях, когда температура тела выше 36,9° C, детям до 3 лет, а также при наличии:
- онкологических заболеваний;
- гнойного отита;
- гнойной ангины;
- бронхита;
- острого тромбофлебита;
- гипертонии;
- сердечных заболеваний;
- повреждений кожных покровов, открытых ран, гнойников, трофических язв;
- аллергических высыпаний.
Как сделать спиртовой компресс
Водочные компрессы, независимо от того, к какой части тела их прикладывают, имеют одинаковую структуру:
- нижний слой – хлопчатобумажная или льняная ткань, которую смачивают водкой или разбавленным до 40 градусов этиловым спиртом, а затем хорошо отжимают;
- средний слой – полиэтилен или специальная вощёная (так называемая компрессная) бумага;
- верхний слой – тёплая шерстяная ткань.
Чтобы влажный слой не остывал, средний слой должен быть на 2 см шире и длиннее нижнего, а верхний – на 2 см шире и длиннее среднего. Если больной почувствовал озноб, значит, спиртовой компресс поставлен неправильно: нижний слой недостаточно плотно закрыт верхними.
При лечении ребёнка или человека с чувствительной кожей место, на которое будет поставлен компресс из водки, предварительно смазывают оливковым маслом или детским кремом. Для детей от 3 до 7 лет водку можно развести водой до 20-25 радусов. Сверху компресс фиксируют при помощи бинта таким образом, чтобы все три слоя прочно держались, но повязка не передавливала сосуды и не мешала кровотоку.
Время действия любого спиртового компресса – 2–4 часа. Если его ставят на ночь, то человек может держать повязку до утра, но днём желательно периодически обновлять спиртовую основу.
Особенности водочных компрессов при разных заболеваниях
При ангине. Компресс из водки ставят на шею. Он ни в коем случае не должен закрывать тот участок спереди, где расположена щитовидная железа. После того, как компресс будет снят, в течение 12 часов нужно находиться в тепле. Спиртовой компресс способствует переходу сухого кашля во влажный, улучшая отделение мокроты.
При простуде. Если при переохлаждении или простуде температура тела не поднимается выше 36,9° C, можно поставить водочный компресс на грудь или на спину. Для усиления действия перед процедурой можно смазать соответствующий участок кожи гусиным жиром.
При отите (на ухо). Для прогревания уха при отите самое главное – чтобы жидкость не попала в слуховой канал. Поэтому лучше делать компресс не цельным, а прорезать в нём отверстие для ушной раковины.
Из хлопчатобумажной или льняной ткани вырезают квадрат со стороной 7–9 см, посредине делают отверстие, ткань смачивают в водке (спирте) и надевают на ухо. Сверху накладывают вощёную бумагу, на неё – ватную подушечку. Переднюю часть компресса можно прикрепить к щеке лейкопластырем. Компресс фиксируют при помощи бинта, который обводят вокруг головы и завязывают под подбородком. Сверху надевают тёплый платок или широкий шерстяной шарф. Такой компресс рекомендуется держать не более 4 часов.
При болях в суставах. За счёт прогревающего действия компрессы из водки хорошо помогают при воспалениях и болях в суставах. Если боли очень сильные, можно воспользоваться методом, который часто рекомендуют спортивные врачи:
- намазать больное место мазью Вишневского (бальзамическим линиментом по Вишневскому);
- сверху приложить водочный компресс.
При ушибах, растяжениях связок и мышц. Водочный компресс можно ставить не раньше, чем через сутки после получения травмы: в первый день прикладывают только холодные примочки.
На шишки, возникающие после инъекций. В результате инъекций на ягодицах возникают очень болезненные затвердения – шишки. Они намного скорее рассосутся, если на ночь смазывать проблемные места детским кремом, а сверху приклеивать пластырем небольшие спиртовые компрессы (в качестве верхнего слоя такого компресса используют подушечку из ваты). Средство будет действовать эффективнее, если чередовать его прикладыванием лепёшек из мёда и ржаной муки. Такие лепёшки следует держать не более 2–3 часов.
От натоптышей. Для того чтобы избавиться от натоптышей, нужно вечером перед сном в 5 литрах разогретой до 40°C воды растворить 100 грамм поваренной или морской соли и подержать в этой ванночке ступни в течение 15–20 минут. Затем ступни хорошо вытереть, приложить к обеим подошвам по куску хлопчатобумажной ткани, пропитанной водкой, надеть на ноги полиэтиленовые пакеты, сверху – хлопчатобумажные носки, на них – шерстяные. Утром натоптыши легко снимутся при помощи пемзы. Ноги после процедуры следует смазать питательным кремом.
При тромбофлебите, варикозном расширении вен и подагре. Водочные компрессы не только облегчают боли при подкожном тромбофлебите, варикозном расширении вен и подагре, но и способствуют рассасыванию «звёздочек». Компрессы рекомендуется ставить на ночь, после контрастного душа. Лучше всего в качестве жидкости для компресса использовать не обычную водку, а настойку цветов или плодов конского каштана, цветов акации.
При радикулите. Компрессы из спирта достаточно эффективно снимают боли при радикулите. После согревающего компресса в течение 12 часов не рекомендуется выходить из помещения.
Ещё более сильным действием обладает смесь из 150 г водки, 100 г мёда и 50 г сока алоэ. Компресс с этим составом прикладывают к спине и пояснице вечером, перед сном, а утром смывают тёплой водой.
Внимание! Самолечение может нанести вред здоровью. Перед применением посоветуйтесь с врачом.
Источник
