Как называется воспаление хряща
Хондрит — это воспаление хрящевой ткани. Обычно заболевание локализуется в области носовой перегородки, наружного уха, гортани и коленного сустава. Однако чаще всего выявляется реберный хондрит. Заболевание протекает медленно, но иногда очаг поражения разрастается до огромных размеров, требуя оперативного хирургического вмешательства.
Причины появления
Основной причиной хондрита, как считается, могут стать осложнения инфекционных заболеваний. Возбудителями хондрита являются золотистый стафилококк, синегнойная палочка, пневмококк и прочие болезнетворные микроорганизмы и вирусы. Они проникают извне через различные порезы и ранки или попадают в надхрящницу с потоком крови из очага инфекции, находящегося в организме. Но есть и другие причины развития хондрита. К ним относятся:
- травмы хряща, причем от глубоких порезов до мелких царапин (например, повреждение в области уха может вызвать хондрит ушной раковины);
- наличие фурункулов, экзем и прочих воспалительных процессов;
- ожоги и обморожения;
- бесконтрольное применение медикаментов;
- осложнения при таких заболеваниях, как сахарный диабет, бронхиальная астма, туберкулез, ревматоидный артрит и др.;
- укусы пчел, ос и прочих насекомых;
- некачественное проведение косметических процедур;
- отсутствие личной гигиены.
Виды и симптомы
В медицине различают несколько видов заболевания, разделяющихся по степени тяжести:
- Серозный хондрит возникает при поражении хрящевых тканей. Чаще всего он протекает в легкой форме, но при отсутствии своевременного лечения способен трансформироваться в гнойный тип.
- Гнойный хондрит имеет широкий очаг поражения, захватывая весь хрящик. В запущенных случаях возникает риск серьезной деформации пораженного органа.
 Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Симптомы болезни зависят от участка поражения:
- Реберный хондрит проявляется острой болью при любом движении грудной клетки, а также во время глубокого вдоха. Кожный покров краснеет, появляется небольшая отечность.
- Хондрит коленного сустава проявляется небольшой болью при пальпации, отечностью и возникновением хрустящих звуков при движении ногой.
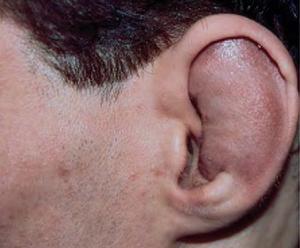
- Патология ушной раковины характеризуется отечностью и посинением кожи в области уха. Болевые ощущения незначительны, однако заболевание нередко сопровождается повышением температуры, приступами тошноты, слабостью и потерей аппетита.
- Если поражается носовая перегородка, то возникает деформация носа, сопровождающаяся болезненными ощущениями и постоянной заложенностью.
- Патология гортани вызывает расстройство дыхания, отечность хрящевой ткани, возникновение гнойника. При этом становится трудно глотать, человек чувствует слабость и отсутствие аппетита.
Способы лечения
Хондрит достаточно просто диагностировать, так как болезнь сопровождается определенными симптомами. Однако врач может назначить дополнительные обследования для более детального изучения патологии, выявления деформаций, определения риска возникновения осложнений. Для этого пациент проходит такие виды диагностических мероприятий, как:
- анализ крови;
- рентген;
- ларингоскопия;
- риноскопия;
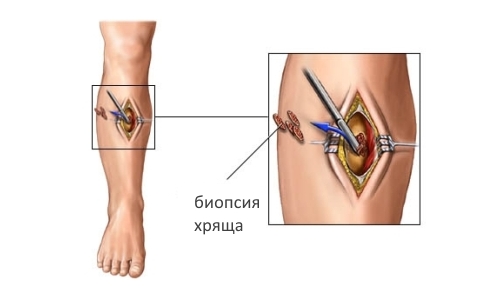
- биопсия хряща;
- МРТ.

В зависимости от локализации воспаленного хряща врач устанавливает способ устранения болезни. Чтобы устранить инфекцию и снять болевой синдром, пациенту прописывают нестероидные препараты, иммунодепрессанты или анальгезирующие средства.
На начальных стадиях воспаления хряща в области ребра или коленного сустава эффективны электрофорез, лазерное лечение, УФ-облучение, УВЧ-терапия. А для скорейшего выздоровления пациенту назначают различные физиотерапевтические процедуры.
При воспалении в области уха или носа патологию нередко можно лечить народными средствами. Для этого применяют компрессы и примочки из отвара лечебных растений.
Однако использование домашних рецептов необходимо согласовать с лечащим врачом.
Хирургическое вмешательство предусматривает удаление пораженной хрящевой ткани во время операции.
Чтобы не произошло рецидива, необходимо придерживаться простых правил во время реабилитационного периода.
- Во-первых, не допускать травмирования ребер, колен, носовой перегородки, ушной раковины и гортани.
- Во-вторых, после лечения принимать только те медикаменты, которые назначил врач.
Не заниматься самолечением, а все народные рецепты согласовывать с доктором. В-третьих, регулярно проходить медицинское обследование и своевременно лечить все заболевания, которые способны вызвать хондрит. Особое внимание стоит уделить инфекционным болезням.
Источник
Хондроперихондрит гортани – это воспаление перихондрия и непосредственно хрящей гортани. Основные симптомы: боль в верхней или средней трети шеи, усиливающаяся при кашле и глотании; покраснение, отек этой области, формирование округлого образования; нарушения акта глотания; осиплость голоса, изменение его тембра; выраженная общая интоксикация. Диагностика заключается в сборе анамнеза, общем осмотре, непрямой ларингоскопии, оценке результатов лабораторных и инструментальных тестов. Лечение подразумевает дренирование полости абсцесса, антибактериальную и дезинтоксикационную терапию, противовоспалительные, антигистаминные средства, физиотерапию.
Общие сведения
Хондроперихондрит гортани встречается относительно редко. Общая заболеваемость составляет порядка 1-2 случаев на 10 000 населения. Свыше 60% из них – первичные и гнойные формы заболевания. Согласно статистическим данным, в большинстве случаев наблюдается поражение черпаловидного и перстневидного хряща, реже – щитовидного, крайне редко – надгортанника. Чаще болеют лица в возрасте от 30 до 50 лет. Патология одинаково распространена среди представителей мужского и женского пола. Более чем у 35% пациентов с таким диагнозом возникают осложнения в виде стеноза гортани, стойкого нарушения голосовой функции и хронического кислородного голодания.
Хондроперихондрит гортани
Причины
Патология развивается при инфицировании перихондрия или непосредственно хряща патогенными стрептококками и стафилококками, реже – пневмококками, возбудителями специфических заболеваний – микобактерией туберкулеза, бледной трепонемой, вирусами гриппа, сальмонеллами. Причиной могут быть:
- Травматические повреждения. Наиболее распространенная этиологическая группа. В нее входят колотые и резаные раны, тупые травмы, огнестрельные ранения. Сюда же можно отнести ожоги глотки глотки различной этиологии, перенесенные оперативные вмешательства.
- Сопутствующие заболевания. Поражение хрящевых структур может развиваться в качестве осложнения гортанной ангины, гриппа, острых и хронических ларингитов, подслизистых абсцессов, рожистого воспаления, брюшного и сыпного тифа, туберкулеза, сифилиса, пневмоний.
- Медицинские манипуляции. Хондроперихондрит может провоцироваться бужированием пищевода, длительной интубацией, проведением бронхоскопии или трахеотомии. Редко в роли этиологического фактора выступает лучевая терапия при онкологических патологиях, снижающая местную резистентность тканей.
Патогенез
Проникновение инфекционных агентов к хрящам гортани происходит несколькими путями, преимущественно – контактным и гематогенным. Первично в месте поражения развивается воспаление надхрящницы. Наружные слои перихондрия обладают более высокой резистентностью, из-за чего в них наблюдается только умеренная инфильтрация, слабовыраженная пролиферация фиброзной ткани. Внутренние слои, отвечающие за рост и кровоснабжение хрящей, более чувствительны к воспалению, что проявляется формированием большого количества экссудата между надхрящницей и хрящом.
Это нарушает трофику и иммунологическую резистентность последнего. Вторично развивается хондрит с последующей секвестрацией и некрозом. Самыми восприимчивыми к таким процессам являются гиалиновые хрящи, которые не имеют собственных кровеносных сосудов.
Классификация
С учетом этиопатогенетического варианта выделяют две основные формы:
- Первичные. Развиваются в качестве самостоятельного заболевания вследствие прямого инфицирования хрящевого скелета. Включают поражения, спровоцированные травмой и метастазированием инфекции из отдаленных очагов.
- Вторичные. Являются результатом других патологических процессов, локализующихся в этой же анатомической области, в том числе – банальных и специфических воспалений слизистых оболочек.
В зависимости от клинического течения, хондроперихондрит гортани разделают на:
- Гнойный или абсцесдирующий. Воспалительные изменения хрящей и надхрящницы приводят к формированию абсцесса. Зачастую развивается при хондроперихондритах травматической и инфекционной этиологии.
- Склерозирующий или фиброзный. Воспалительный процесс становится причиной склерозирующих изменений, гипертрофии перихондрия и формирования соединительнотканных рубцов. Встречается при хронических ларингитах.
На основе локализации субперихондриального воспалительного инфильтрата, принято выделять следующие варианты заболевания:
- Внутренний. Характеризуется вовлечением в процесс преимущественно внутренней поверхности хряща и надхрящницы, обращенной к просвету гортани.
- Наружный. Наблюдается воспаление наружного перихондрия, сопровождающееся более выраженными изменениями на передней поверхности шеи.
Симптомы хондроперихондрита гортани
При первичном варианте симптомы возникают остро. Первым признаком становится ярко выраженный интоксикационный синдром – резкое повышение температуры тела до 39,5-40,0° C, озноб, сильная слабость, разлитая головная боль, одышка инспираторного характера. Увеличиваются передние и задние шейные лимфатические узлы. В дальнейшем клиническая картина зависит от локализации патологического процесса.
Вторичные хондроперихондриты отличаются постепенным развитием заболевания, меньшей интенсивностью системной интоксикации. Зачастую в подобных случаях отсутствует выраженная симптоматика, формирования абсцесса не происходит.
При наружном варианте патологии кашель, глотание и разговор провоцируют умеренную тупую боль с эпицентром на передней поверхности средней или верхней трети шеи. Боль усиливается при наклонах и поворотах головы. Спустя некоторое время в этом месте формируется небольшое плотное образование, болезненное при пальпации. Постепенно болевой синдром усиливается, возникает иррадиация в околоушную зону. В области абсцесса кожа истончается, приобретает синюшный, затем желто-бурый оттенок, образование начинает флюктуировать. Если к этому моменту не проводится хирургическое вскрытие, гнойные массы самостоятельно прорываются наружу и образуют гнойный свищ. Одновременно с этим резко улучшается общее состояние больного.
Внутренний вариант хондроперихондрита протекает в более тяжелой форме. При нем быстро развивается стеноз гортани, что клинически проявляется сильной инспираторной одышкой, тахипноэ, шумным стридорозным дыханием. Типичная особенность – осиплость голоса, которая сопровождается сильным изменением тембра, вследствие чего голос становится неузнаваемым.
Далее возникает дыхательная недостаточность, которая характеризуется акроцианозом, общей подавленностью, нарушением сна, снижением толерантности к физическим нагрузкам. В некоторых случаях она нарастает настолько быстро, что возникает потребность проведения неотложной трахеотомии. Прорыв абсцесса сопровождается внезапным приступом сильного кашля с отхождением большого количества гнойных масс, после которого интенсивность всех имеющихся симптомов существенно снижается.
Осложнения
Наиболее частое осложнение – стеноз гортани и хроническая гипоксия. Причина их развития – массивный некроз хрящевых тканей, на месте которых формируются соединительнотканные рубцы, деформирующие и сужающие просвет органа. При прорыве внутреннего гнойника во время сна имеется риск попадания гнойных масс в дыхательные пути с развитием аспирационной пневмонии или асфиксии. Реже наблюдается распространение инфекционного процесса в межфасциальные пространства с формированием флегмоны шеи. Последняя может проводить к внутричерепным осложнениям, медиастинитам. Также бактерии и их токсины могут проникать в системный кровоток, вызывая сепсис.
Диагностика
Для постановки диагноза опытному отоларингологу достаточно комплексного анализа жалоб пациента и данных физикального осмотра. При опросе уточняется наличие недавно полученных травм в шейной области, проведение медицинских манипуляций, имеющиеся сопутствующие патологии, в особенности – туберкулез, ларингиты, сифилис. При дальнейшем обследовании больного используется:
- Общий осмотр. При наружной форме патологии на поверхности шеи определяются характерные изменения кожных покровов, образование круглой или овальной формы. При длительном течении заболевания и наличии хронической гипоксии выявляется общая бледность, цианотичный оттенок кончиков пальцев и губ, общая заторможенность, повышенная частота дыхания, одышка, наличие дыхательных шумов, стридора.
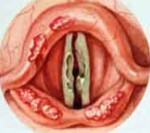
- Непрямая ларингоскопия. При объективном осмотре гортани визуализируется диффузная гиперемия, отечность слизистых оболочек. Внутренняя форма хондроперихондрита щитовидного хряща проявляется общим сужением просвета за счет шаровидного образования, сглаживающего контуры других хрящей. При поражении надгортанника последний резко утолщается, становится ригидным, перекрывает вход в вестибулярную часть гортани. Воспаление черпаловидных хрящей приводит к отеку черпало-надгортанной складки и грушевидного синуса, шаровидной деформации надгортанника. Воспаление перстневидного хряща сопровождается концентрическим сужением гортанной полости.
- Лабораторные тесты. В общем анализе крови обнаруживается резкое повышение уровня лейкоцитов, смещение лейкоцитарной формулы в сторону юных нейтрофилов, увеличение СОЭ. При хондроперихондрите сифилитической этиологии определяется позитивная реакция Вассермана, при туберкулезной – реакция Манту. При наличии кашля с гнойными выделениями осуществляется микробиологическое исследование последних, полученная микрофлора проходит тест на чувствительность к антибиотикам.
- Рентгенография шеи. Используется при невозможности провести полноценную дифференциальную диагностику. На рентгенограмме визуализируется тень с четкими границами, в отдельных случаях имеющая горизонтальный уровень. При недостаточной информативности полученных снимков назначается КТ шеи и МРТ мягких тканей шеи, которые четко визуализируют размеры и локализацию абсцесса, деформацию хрящей гортани.
Лечение хондроперихондрита гортани
Лечение проводится только в отоларингологическом или хирургическом стационаре. Терапевтическая тактика зависит от этапа заболевания. На ранних стадиях (до образования гнойной полости) показана массивная антибактериальная терапия. При наличии сформировавшегося абсцесса требуется операция. Программа лечения может включать:
- Хирургическое вмешательство. Заключается в наружном или эндоскопическом вскрытии полости абсцесса, эвакуации гнойных масс удалении хрящевых секвестров и некротизированных тканей, постановке дренажной системы. Часто перед проведением операции выполняется трахеостомия, которая позволяет использовать ингаляционный наркоз и предотвратить аспирацию гноя.
- Антибиотикотерапия. Применяются субмаксимальные или максимальные дозы антибактериальных средств широкого спектра действия – цефалоспоринов, сульфаниламидов, полусинтетических пенициллинов, аминогликозидов. В дальнейшем назначаются препараты, к которым высеянная микрофлора проявила наибольшую чувствительность.
- Симптоматические средства. При необходимости применяются антигистаминные и противовоспалительные препараты, анальгетики. Купирование интоксикационного синдрома проводится при помощи инфузионной терапии плазмозаменителями, аутогемотрансфузий. Для местной обработки используются растворы антисептиков. В качестве общеукрепляющих средств назначаются витаминные комплексы, биостимуляторы.
- Физиотерапия. Положительное влияние на течение заболевания оказывают УФО, УВЧ, СВЧ, фоноэлектрофорез по Крюкову-Подмазову, ионогальванизация на гортань с йодидом калия или хлоридом кальция. Выбор того или иного метода зависит от характера имеющегося воспалительного процесса.
Прогноз и профилактика
Прогноз при своевременной диагностике и правильно подобранной терапевтической схеме благоприятный. В запущенных случаях полноценного восстановления голосовой и дыхательной функции достичь не удается, в связи с чем возникает необходимость выполнения хирургической пластики гортани. Специфические превентивные мероприятия в отношении этой патологии не разработаны. Профилактика хондроперихондрита гортани основывается на предотвращении травматических повреждений шеи, раннем лечении сопутствующих заболеваний, санации других очагов инфекции в организме, проведении общеукрепляющих мероприятий.
Источник
Среди патологий грудной клетки довольно часто встречается болезнь, которую очень легко перепутать с заболеваниями сердца и легких, воспалительными костно-мышечными процессами как аллерго-токсической, так и инфекционной природы, и даже с гнойными неспецифическими инфекциями — такие она дает пугающие симптомы. Между тем, острота симптоматики вовсе не соответствует серьезности характеру происходящих в грудном отделе процессов. Речь идет о реберном хондрите, известном в медицине как синдром Титце.
Что такое синдром Титце: краткие сведения о хондрите
Хондрит, несмотря на заботливые подсказки авто-словарей IOS-систем, происходит не от слова «хандра», хотя возможно и здесь не обходится без вредоносного влияния депрессий и стрессов, замедляющих все жизненные процессы в организме.
Хондрит буквально переводится как хрящевое воспаление, но фактически — это любая неуточненная патология, происходящая в хрящевом слое.
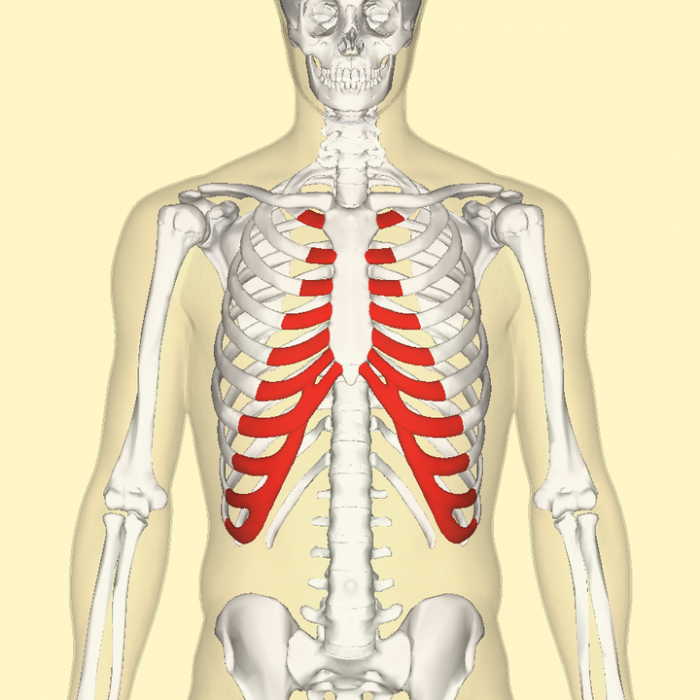
Как известно, концевая часть ребер, соединенная с грудиной, состоит из хряща, и именно здесь проявляется реберный хондрит.
- Чаще всего он затрагивает второе ребро (частота — 60%).
- Второе место по частоте — у 3-го и 4-го ребра (30%).
- Наконец, всего 10% вероятности того, что синдром Титце затронет 1-е, 5-е или 6-е ребро.
Частота заболеваемости не зависит от пола — и мужчины, и женщины болеют сим недугом одинаково часто. «Любимый» возраст для этой болезни — от 20 до 40 лет, то есть возрастным реберный хондрит никак не назовешь, скорее — это болезнь молодых.
Патология была описана в 1921 г. немецким хирургом Титце, с тех пор она называется синдромом Титце, реберным хондритом, а иногда костнохондральным синдромом. Существует также еще один диагностический термин — перихондрит.
Что является причиной синдрома Титце
Есть предположения (железных доказательств, как водится, нет), что синдром Титце могут инициировать:
- частые ОРВИ, особенно осложненные бронхитом;
- изнурительный кашель, буквально расшатывающий грудную клетку (при сильном кашле и реберной дистрофии возможны даже переломы);
- постоянные спортивные нагрузки и повреждения ребер (переломы, ушибы, вывихи);
- алкоголизм и наркомания;
- скудное питание (в плане поставок кальция, коллагена и витаминов хрящам);
- внутриобменные нарушения;
- торакотомия (операция со вскрытием грудной клетки).
Патогенез
На основании микроскопических данных были получены данные о том, что в пораженной хондритом надхрящнице и хряще ребре происходит асептическое воспаление, то есть не обычное «горячее», которое сопровождается температурой (местной и общей), выпотом и гипотермией — эти симптомы характерны для артритов, а «холодное», бессимптомное.
Но хрящи претерпевают структурные изменения, в них происходит:
- отложение солей кальция;
- гиперпластические и метапластические процессы;
- дистрофия с образованием вакуоль;
- перестройка костных перегородок;
- внедрением хрящей в костную ткань.
Симптомы и лечение синдрома Титце
Внешние клинические признаки
Внешне синдром Титце проявляется такими признаками:
- острая боль в левой и нижней части груди (псевдоангинозные боли, маскирующиеся под сердечные или боли, похожие на признаки заболеваний дыхательных путей и легких);
- боль многократно возрастает при вдохе, кашле, движениях в грудном отделе, пальпации мест реберных соединений с грудиной;
- через несколько часов или на другие сутки после возникновения болевого синдрома над больным ребром может образоваться припухлость, на ощупь болезненная;
- если страдает при этом межреберный нерв, выходящий из межпозвоночного канала, то возможна иррадиация боли по ходу воспаленных нервов в шейный отдел, руку, ключицу, лопаточную область.
Диагностика синдрома Титце
Основной диагностический метод синдрома Титце — рентген. На рентгене может наблюдаться следующая картина:
- булавовидная (из-за периостита) в месте грудного крепления форма ребра;
- его гиперплазия (больное ребро массивней и толще здорового);
- на поверхности реберных оснований асимметричные участки обызвествления;
- из-за происходящих в хрящах дистрофических процессов (атроза) грудинореберные суставы визуализируются в виде светлых участков и утолщений (как правило здоровые хрящи на рентгене не видны).
На фото: рентген ребер с синдромом Титце.
При выявлении на рентгене сомнительных признаков, часто бывающих в начале костнохондрального синдрома, целесообразно провести томографическую диагностику (компьютерную КТ или магнитно-резонансную МРТ), обладающую прекрасными возможностями визуализировать начальные стадии болезней.
ЭКГ и лабораторные анализы проводятся для того, чтобы исключить более опасные сердечные и дыхательные патологии — это неизменное железное правило всех болевых синдромов, происходящих в грудном отделе.
От каких болезней нужно отличать реберный хондрит
В первую очередь лечащий врач должен исключить болезни сердца и дыхания. Далее проводится дифференциальная диагностика в отношении следующих патологий, дающих похожие симптомы:
- реберный артрит;
- остеохондрит (дегенеративный процесс в хрящах ребер, часто протекающий на фоне грудного остеохондроза);
- посттравматическая костная мозоль, образующаяся в месте перелома ребра;
- реберный экзостоз;
- остеомиелит.
Как лечить реберный хондрит
Синдром Титце лечится в подавляющем большинстве случаев консервативно. При первых симптомах болезни вводится режим ограничения нагрузок.
Основной принцип лечения этиотропный: чтобы прекратились боли, необходимо ликвидировать основной провоцирующий фактор — изнурительные тренировки, профессиональные физические нагрузки, частые простуды, порочные пристрастия в виде наркомании и неуемного потребления алкоголя, недостаточность и нерациональность питания и т. д.
Симптоматическое лечение синдрома Титце
Болевой синдром при реберном хондрите купируют при помощи:
- НПВС, принимаемых в виде инъекций и перорально;
- местной блокадной анестезии: 0.5%-й раствор новокаина + гидрокортизон (всего делается от 4 до 5 инъекций);
- йодистых препаратов в малых дозах и салицилатов (перорально).
Физиотерапия при реберном хондрите
При реберной патологии хорошо помогает лечение с использование слабых токов, ультразвукового, рентгеновского излучения и сухого тепла.
Рекомендована такая лечебная физиотерапия:
- электрофорез с йодистым калием;
- УВЧ;
- рентгенотерапия;
- иглорефлексотерапия;
- накладывание на ребра горячего парафина или озокерита.
Благоприятно воздействует на ребра климатотерапия:
- утренний солнечный загар;
- плавание в морской воде;
- прогулки на морском берегу или по лесной зоне.
Лечебная физкультура для ребер
Второй важный фактор — ежедневная лечебная физкультура для грудного отдела, построенная разумно на движениях, не загружающих сильно реберногрудинные суставы, но тем не менее затрагивающая их.
Золотое правило лечения всех хондропатий — это движение, ускоряющее кровообращение в окружающих хрящевые слои тканях, только так хрящи могут почерпнуть питательные вещества извне, ведь своих автономных кровеносных сосудов у них нет.
Полезны дыхательные упражнения, которые необходимо выполнять одновременно с обычными. При этом важно установить физиологически правильное дыхание, подключая к нему не только грудные, но и брюшные мышцы. Подробнее о дыхании читайте в этом обзоре, в котором также можно узнать, как бороться с весенней депрессией.
Для нормализации тонического баланса грудных мышц и борьбы с симптомами межреберной невралгии рекомендуются статические упражнения, целью вызвать глубокую мышечную релаксацию. Читайте о методике постизометрической релаксации здесь.
Хирургическое лечение
Необходимость в оперативном вмешательстве при реберной хондропатии возникает очень редко. Показаниями для операции могут быть:
- полная безуспешность консервативного лечения;
- частые переломы ребер;
- хроническая грудная невралгия.
В случае наличия этих факторов может быть рекомендована резекция хрящевой надкостницы.
Лечение реберного хондрита в домашних условиях
Процесс, происходящий в хрящах ребер, этиологию которого до конца не могут объяснить даже ученые, уж тем более не под силу устранить при помощи народных средств. И конечно, малоэффективными окажутся наружные мази и компрессы.
До хрящей и нервов содержащиеся в них целебные элементы просто не дойдут, к тому же наложение горячего компресса на левую область груди противопоказано.
Однако можно умерить болевые симптомы при помощи:
- Травяных сборов из трав обезболивающего и успокаивающего действия: ромашка, календула, мята, душица, мелисса — смешать по одной столовой ложке каждой травы и заварить одну ст. ложку 0.5 л кипятка, настоять два часа и пить как травяной чай в течении всего дня.
- Раствора аптечного мумие в воде или молоке.
- Травяных теплых ванн (шалфейных, осиновых, солевых) — для увеличения эффекта можно добавить в ванну несколько капель эвкалиптового, пихтового или лавандового масла.
Прогноз синдрома Титце
Болезнь хорошо поддается лечению и не представляет серьезной опасности для здоровья, поэтому прогноз ее определенно благоприятный. При надлежащем лечении, устранении факторов воздействия процесс в ребрах прекращается. Однако происшедшие реберные деформации уже необратимы.
Синдром Титце может способен давать рецидивы даже через много лет, поэтому однажды заболевшим пациентам с этим диагнозом необходимо периодически делать рентгенографию грудной полости.
Оценка статьи:
(1 оценок, среднее: 4,00 из 5)
Загрузка…
Источник
