К кому обратиться с воспалением века

Ячмень, возникающий на глазу (на веке) – это припухлость, которая формируется при инфицировании одного или нескольких фолликулов ресниц (у самого корня волоса). Ячмень, который возникает на внешней поверхности века, называют наружным, а на внутренней – внутренним, соответственно. В медицинской практике ячмень носит другое название – гордеолум. Несмотря на то, что это одно из самых распространённых глазных заболеваний, многие до сих пор не знают, к какому именно врачу обратиться при возникновении проблемы. Разберёмся, что нужно делать при возникновении ячменя.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Причины возникновения
Чаще всего возбудителем ячменя является стафилококк золотистый. Этот микроорганизм живёт практически везде: на коже, на волосах, на слизистых. Редко недуг может вызвать стрептококк. Обычно заболевание получает своё развитие, когда для возбудителя создаётся благоприятная среда.

Вот несколько факторов, которые могут повлиять на это:
- долгое пребывание на холоде или сквозняке;
- затяжной стресс;
- регулярный тяжёлый физический труд;
- повышенные умственные или физические нагрузки;
- неправильное питание (или нарушенный режим приёма пищи);
- нехватка витаминов или минералов;
- увлечённость диетами для избавления от лишнего веса;
- сахарный диабет (любого типа);
- заболевания ЖКТ;
- частые инфекционные заболевания;
- наличие глистов в организме;
- генетическая предрасположенность к появлению ячменя;
- нарушения правил личной гигиены;
- часто использование линз (некорректный уход за ними);
- резкое ослабление иммунной системы.
Мнение эксперта
Носова Юлия Владимировна
Врач офтальмолог высшей категории. Кандидат медицинских наук.
Это неполный список возможных негативных факторов, которые повлекли за собой развитие инфекции. Более точную информацию вам может предоставить только врач после подробного осмотра.
Симптомы
Для того чтобы правильно определить возникшую проблему, нужно знать ряд симптомов, отличающих ячмень от других глазных инфекций. Особенно легко будет поставить диагноз самостоятельно, если ячмень наружный, здесь будет достаточно визуального осмотра, чтобы сразу же определить заболевание и отправиться к врачу.
Вот несколько характерных симптомов ячменя:
- отёк века;
- жжение в глазу;
- обильное слезотечение;
- ощущение инородного тела в глазу;
- пузырь на веке, с жёлтой жидкостью внутри;
- дискомфорт при попытке моргнуть;
- при пальпации глаза ощущается умеренная боль;
- возможно повышение температуры тела.
Обычно все перечисленные симптомы начинают проявляться у пациента последовательно, сменяя или дополняя друг друга.
При внутреннем типе ячменя поражается внутренняя часть органов зрения, припухлость формируется на слизистых оболочках. В 85% такое заболевание повлечёт за собой развитие осложнений в виде халязиона или хронической формы гордеолума.
Пузырь с сероватой или желтоватой жидкостью внутри на воспалённой части глаза формируется как при наружном типе заболевания, так и при внутреннем. Обычно он возникает на пятый день развития болезни. На четвёртый день после появления он самостоятельно прорывается, что сопровождается обильным течением гноя и слизи.
У некоторых пациентов возможно формирование двухстороннего ячменя, который вдобавок ко всем перечисленным выше симптомам сопровождается:
- местным увеличением лимфатических узлов;
- общей вялостью и недомоганием;
- апатией;
- слабостью;
- фебрильной температурой тела;
- нарушением сна;
- потерей аппетита.
Эти симптомы также могут быть присущи людям с низким иммунитетом и детям младшего дошкольного возраста.
Классификация
Как уже было сказано ранее, ячмень бывает двух видов:
- Наружный. Именно эта форма заболевания возникает у большинства пациентов. Инфекционное поражение представляет собой абсцесс (нарыв) на краю века. Какое-то время нарыв созревает, оставаясь в пределах наружной части века, а затем прорывается. Его формирование вызвано инфицированием тканей, которые располагаются вокруг.
- Внутренний. Как уже ясно из названия, этот абсцесс формируется на внутренней части века. Он получает развитие в результате инфицирования мейбомиевых желёз (располагаются в центральной части века, у самого ресничного основания). Количество таких желёз варьируется в пределах 50-70 на каждом веке. Они отвечают за поддержание нормального уровня влажности глаз, предотвращая испарение натуральной слезы с поверхности. При закупорке этих канальцев и возникает внутренний ячмень, который может привести к развитию халязиона.
К какому доктору идти, при возникновении симптомов?
Обращаться к офтальмологу нужно при возникновении первых признаков заболевания. Врач осмотрит поражённую область глаза, опросит пациента, точно установит диагноз и причину его развития.
Если пациент жалуется на сильную боль или ухудшение зрения, то врач попытается аккуратно вскрыть сформировавшийся гнойник без угрозы заражения окружающих тканей. После этого он обработает место вскрытия и назначит лечение, которое поможет окончательно победить инфекцию и избавиться от косметических дефектов. Вскрывать гнойник в домашних условиях самостоятельно ни в коем случае нельзя!
Диагностика
Каких-то особых методов диагностики гордеолума не существует. Обычно уже при визуальном осмотре врачу-офтальмологу становится понятно, что это за заболевание и отчего оно возникло. У ячменя существует ряд характерных симптомов, которые помогают отличить его от других глазных инфекций.
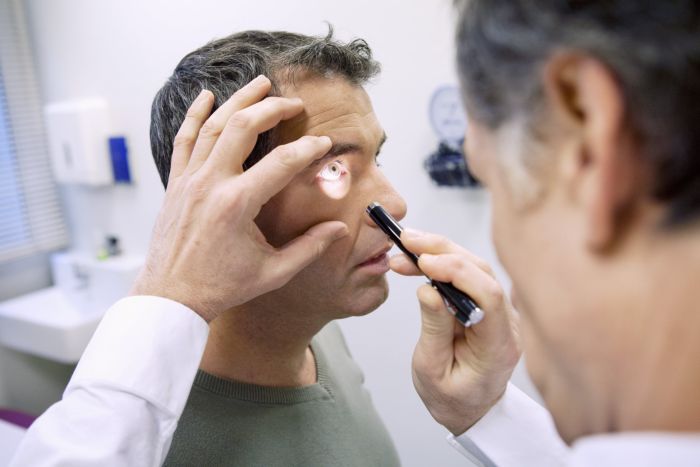
Единственное, что может назначить врач при сложных формах ячменя (например, возникших на фоне резкого снижения иммунитета) – анализ крови (на сахар и возможные инфекции) и кала (на наличие яиц глистов). Иногда дополнительно проводится микроскопия ресниц, которая помогает исключить наличие клеща. В отдельных случаях могут назначить анализ-мазок со слизистой оболочки глаза.
Лечение
Чаще всего лечение ячменя проводится безоперационным методом. Врач назначает препараты местного применения и реже антибиотические препараты и иммуностимуляторы для приёма внутрь.
Антибиотикотерапия
Антибиотические препараты назначаются редко в случае с ячменём. Обычно подбором занимается врач, опираясь на индивидуальную клиническую картину пациента. Длительность лечебного курса также определяет только доктор.
Антибиотики помогают снять воспалительный процесс и предотвратить дальнейшее распространение болезнетворных бактерий и повторному возникновению абсцесса.
Дополнительно врач может назначить так называемые иммуностимуляторы. Их нужно принимать одновременно с антибиотическими препаратами. Они помогут поднять уровень защиты организма, а также наладить естественный фон в период приёма антибиотиков и после него. Обычно в категорию иммуностимуляторов попадают такие средства, как:
- витаминные комплексы;
- БАДы;
- пивные дрожжи;
- лекарства с эхинацеей в составе.
И, конечно же, обязательными компонентами терапии, без которых все антибиотики будут бесполезны, являются мази и глазные капли. Они помогают снять местное воспаление, помочь гнойнику быстрее созреть, прорваться и не заразить окружающие ткани глаза. Большинство этих средств содержат в себе антибиотические соединения, которые ускоряют заживление тканей века. Чаще всего назначается тетрациклиновая мазь, гентамицин, эритромицин.
Когда нужно хирургическое лечение?
К помощи операции прибегают в том случае, когда медикаментозное лечение оказалось безрезультатным. В том случае, если абсцесс продолжает расти (сформировываясь в кисту), появляется сильный дискомфорт, боль, ухудшается зрение, врач может назначить хирургическое лечение.
Операция проводится под местным наркозом. Длится она в среднем 25-30 минут и состоит из нескольких этапов:
- Проведение анестезии при помощи инъекции.
- Как только глаз потеряет чувствительность, ячмень зажимают специальным приспособлением.
- При помощи скальпеля делается надрез, через который будет выводиться гной.
- Как только опухоль будет вычищена, на место надреза накладывают шов и обрабатывают его дезинфицирующим составом.
- Глаз закрывается марлевой повязкой.
Все манипуляции проводятся только опытным офтальмологом. Во время реабилитации пациенту будет необходимо периодически посещать врача для смены повязок. При перевязках используют специальные мази и капли. Госпитализацию после операции не проводят.
В последнее время всё чаще вместо скальпеля используют лазер. Такая операция проводится в течение 15 минут. Преимуществом лазерной терапии является отсутствие крови, рубцов, швов, перевязок и длительного ношения повязки на глазу:
- Сначала врач закапает в глаз пациента специальные обезболивающие капли.
- Как только глаз потеряет чувствительность, врач при помощи лазера сделает насечку и удалит гной.
Обычно в операции при ячмене нуждается всего 5% пациентов. И чаще всего виновны в этом сами больные, которые запустили болезнь и довели её до сложной, требующей хирургического вмешательства, стадии.
Полезное видео
Как лечить ячмень:
Рекомендации специалистов по профилактике
Если соблюдать определённые правила, то можно вполне предотвратить возникновение такого недуга, как ячмень. Вот наиболее важные из них:
- соблюдение всех правил гигиены, чистота рук и глаз (руками в глаза старайтесь лезть как можно реже и обрабатывайте их антисептиком или мойте с мылом перед процедурой);
- умывайтесь каждый день утром и вечером, тщательно смывайте с глаз косметику специальными мягкими составами, которые проверены офтальмологами;
- используйте препараты искусственной слезы (особенно если часто и долго работаете за компьютером);
- не пользуйтесь чужой косметикой, всё должно быть только своё (в том числе и полотенца);
- снизьте нагрузку на органы зрения;
- если носите контактные линзы, то ухаживайте за ним должным образом, меняйте их своевременно и соблюдайте все правила гигиены при надевании и съёме этих инструментов;
- наладьте режим сна и отдыха;
- скорректируйте своё питание, в нём должно быть достаточно витаминов и минералов;
- чаще гуляйте на свежем воздухе;
- занимайтесь спортом.
В случае, если уберечься от возникновения заболевания всё же не удалось, то не медлите с обращением к врачу. При появлении первых заметных симптомов сразу же обратитесь к офтальмологу, который составит для вас терапевтический курс и предотвратит появление осложнений или необходимость проведения хирургического вмешательства.
Заключение
Ячмень – это болезнь глазного века, которая сопровождается острым гнойным воспалением волосяной луковицы ресничного волоса с вовлечением окружающих сальных желёз. При всей распространённости этой патологии не все относятся к ней с должной серьёзностью.
Такая халатность и отказ до последнего от обращения к офтальмологу приводит не только к усугублению течения болезни, но и к развитию его хронической формы или серьёзных осложнений. Поэтому не стоит тянуть с лечением или заниматься самолечением, сразу же обратитесь к специалисту, который поможет вам избавиться от недуга в кратчайшие сроки без опасных последствий и возникновения непоправимых косметических дефектов.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Блефарит — разновидность заболеваний глаз воспалительного характера. Он сопровождается ярко выраженным воспалением краев век. Чтобы не лечить эту болезнь сложно и долго, необходимо принять меры как можно раньше. А к какому врачу обращаться, будет рассказано в этой статье.
Блефарит: особенности заболевания

Блефарит может возникнуть у людей любого пола и возраста. Он проявляется следующими симптомами:
- отслаиванием кожи и возникновением налета на веках;
- склеиванием ресниц появившимися на них выделениями;
- чешуйками на веках, бровях и волосяном покрове головы;
- обильное выделение слез.
Заболевание может возникнуть по множеству причин. Одна из них — ресничный клещ, который живет на коже и входит в состав микрофлоры. При развитии болезни возникают воспаления, теряется прозрачность стекловидного тела глаза, появляется индуцированный астигматизм и перфорация роговицы.
Классификация блефарита
Давайте разберемся, как происходит развитие блефарита и как данное заболевание классифицируется.
Передний блефарит возникает после стафилококковой или себорейной инфекции, а также заражения клещом. Обычно в этих случаях происходит поражение края века, около самых ресниц. Характерной чертой данного вида блефарита является изменение структуры ресниц и находящихся в непосредственной близости к ним сальных желез.
Если блефарит возник как последствие стафилококковой инфекции, то у основания ресниц наблюдается возвышение верхнего слоя эпидермиса. Если у основания ресниц образовывается «рукав», то блефарит был спровоцирован клещом.

При себорейной инфекции сальные железы работают активнее, в результате чего возникает экзема и язвочки. Эта особенность влечет за собой серьезные осложнения, например, деформацию ресничного ряда, заворота век и обильного слезотечения.
Задний блефарит характеризуется появлением папиллом, причина которых кроется в пролиферативном воспалении. Мейбомит возникает из-за закупорки выводных протоков и проблемах при оттоке секрета из сальных желез. Секрет является хорошей пищей для бактерий, которые проникают в тканевый слой и провоцируют развитие воспалительного процесса. Он затрагивает конъюнктиву и роговицу, провоцируя появление кератита, синдрома «сухого глаза» и ряда других заболеваний.
Симптомы возникновения блефарита
Как показали многочисленные исследования, симптомы блефарита возникают на фоне различных заболеваний воспалительного, хронического, гормонального и психологического характера. Чаще всего у пациентов, обратившихся с симптомами блефарита, выявляются язвенный колит, себорейный дерматит, халязион и некоторые другие заболевания.
Было установлено, что блефариту сопутствует:
- поражение клещом, при котором возникают наросты на носу и сосудистые сетки на лице, кожа краснеет и появляется множество клещей;
- по краям век возникают корки и язвочки, в результате чего ресницы выпадают, наблюдается их неправильный рост и обесцвечивание;
- распухание век;
- рыхлость конъюнктивы, отечность и кровоточивость;
- эрозия и язвочки в области соединения нижнего и верхнего краев век.

Среди наиболее часто встречающихся у пациентов жалоб:
- сильное слезотечение;
- жжение и покалывание в глазах, ощущение инородного тела;
- гнойные скопления в уголках глаз;
- покраснение век;
- повышенная чувствительность к свету;
- снижение остроты зрения.
Почему может возникнуть блефарит
Причин для развития заболевания множество. Главные из них кроются в бактериях, микробах и вирусах.

Также блефарит могут спровоцировать кожные заболевания:
- себорейный, стафилоккоковый и герпесный дерматит;
- демодекс и фтириаз;
- дерматит, вызванный химическими или лекарственными веществами;
- агранулоцитоз — воспалительный процесс в слюнных и слезных железах.
Прогнозы и способы профилактики
Несмотря на то что блефарит лечить сложно и часто возникают рецидивы, при своевременном обращении за помощью и неукоснительном соблюдении всех рекомендаций врача прогноз лечения благоприятный. Заболевание в острой форме может принять вялотекущий хронический характер, однако при этом рубцевания роговицы, потери зрения и других серьезных осложнений не бывает.
Среди профилактических мер:
- укрепление иммунной системы;
- правильное и полноценное питание;
- соблюдение правил гигиены.
Эти нехитрые способы помогут уберечь себя от развития блефарита или предотвратить его повторное развитие.
К какому врачу обращаться при блефарите?
Проводит диагностику блефарита и лечит врач-офтальмолог, который при необходимости может направить к другим специалистам, например, аллергологу, дерматологу или эндокринологу. Если выявлено какое-либо сопутствующее заболевание, узконаправленный специалист подключается к процессу лечения. Поэтому то, к какому врачу стоит обращаться,
зависит от этого заболевания.

Диагноз может быть поставлен уже после визуального осмотра и опроса пациента, но для установления причин появления блефарита могут потребоваться дополнительные обследования, поэтому больного могут отправить на консультацию к другому врачу.
Как избавиться от блефарита?
Ученые добились значительных успехов в разработке способов избавления от такого сложного заболевания, как блефарит. Были созданы лекарственные препараты, разработаны эффективные физиотерапевтические методики. Однако от блефарита по-прежнему нельзя избавиться быстро и без помощи специалиста. Лечение будет сложным и достаточно долгим, оно требует настойчивости и досконального выполнения всех предписаний. Самый важный этап — в выявлении и устранении причины заболевания. В противном случае оно продолжит прогрессировать и возникать повторно.
Лечение блефарита: общие правила
Как говорилось выше, лечением блефарита занимается офтальмолог. К врачу стоит обращаться при первых же симптомах. Он проведет все необходимые исследования и выберет метод проведения лечебных мероприятий. Главная задача — выявить возбудителя заболевания или фоновых болезней, которые спровоцировали развитие блефарита.
Терапевтическое обследование позволит исключить другие заболевания, симптомы которых схожи с признаками блефарита. Пациенту важно знать, что блефарит имеет осложнения, поэтому лечение носит волнообразный характер и не является мгновенным. При этом терапия занимает достаточно много времени. Избавиться от заболевания можно только при неукоснительном соблюдении всех врачебных предписаний.

Блефарит плохо поддается лечению, поэтому оно должно носить комплексный характер. Грамотная комбинация медикаментов и гигиенических процедур позволит улучшить состояние больного и избавиться от заболевания. Терапия с помощью лекарственных препаратов подразумевает снятие воспаления и устранение причины. Методы зависят от характера блефарита:
- При наличии язвочек стоит использовать теплые примочки, которые помогают размягчить и устранить секрет с век. После очищения век на их края нужно нанести «Декса-Гентамицин», содержащую антибиотики и кортикостероиды.
- Если блефарит себорейный, то чешуйки устраняются с помощью щелочных шампуней. Для этого приготавливается раствор: в кипяченую воду добавляют несколько капель детского шампуня «без слез». После очищения век на их края наносят противомикробную мазь, которая отвечает за нормализацию метаболизма и приводит в норму функционирование желез.
- Если блефарит был спровоцирован клещом, то пораженные участки необходимо промыть физраствором или растворенным в воде шампунем. После этого на них накладывают декса-гентамициновую мазь (дважды в день и на ночь). Также врач может назначить противопаразитарные медикаментозные средства.
- В случаях, когда блефарит сопровождается признаками конъюнктивита, его лечат глазными каплями и тетрациклиновой мазью, которую закладывают на ночь в конъюнктивальный мешок. Если заболевание находится в запущенной стадии, то схема лечения дополняется антибиотиками, которые принимаются в течение месяца или до полного исчезновения симптомов.
- В некоторых случаях может потребоваться хирургическое вмешательство. Оно необходимо при возникновении осложнений. Участки век рассекаются и из них выскабливается накопившийся там секрет. При возникновении рубцов, заворота век или неправильном росте ресниц прибегают к методам пластической хирургии.
Дополнить медикаментозное лечение можно приемом витаминно-минеральных комплексов, магнитотерапией, УФО и УВЧ. Также необходимо пересмотреть рацион: в ежедневное меню включаются продукты, богатые белками, и исключается пища, которая может спровоцировать развитие аллергических реакций.
Рассмотрим подробнее, какой может быть терапия блефарита в зависимости от его характера.
Лечение язвенного блефарита
Тщательная гигиена век важна всегда, а в данном случае — особенно. Корочки и секрет важно своевременно удалять, предварительно размягчая их мазью или травяными отварами. Если есть и конъюнктивит, то в глаза необходимо закапывать «Декса-Гентамицин» или «Макситрол». В случаях, когда наблюдается изъязвление роговицы, стоит использовать глазной гель «Солкосерил», капли «Витасик» или «Корнерегель».
Избавление от себорейного блефарита
Важно регулярно смазывать края век, использовать искусственную слезу, чтобы поддерживать глаза в увлажненном состоянии. В данном случае также может присоединиться конъюнктивит, избавиться от него помогут капли «Дексаметазон» 0,1%.
Лечение демодекозного блефарита
Главная цель лечения — сократить степень клещевого поражения. При этом также важно соблюдать тщательную гигиену век: протирать их дважды в день физраствором или этилового спирта с эфиром. Края век смазывать «Гидрокортизоном» или «Декса-Гентамицином».
Особенно важно смазывать веки мазью перед сном: таким образом нарушается жизненный цикл клещей. Эффективен и легкий массаж век, после которого необходимо провести обработку их краев.

Способы лечения аллергического блефарита
Самый безопасный и эффективный способ лечения аллергического блефарита — устранение аллергена. Схема лечения — комбинация противоаллергических капель и противовоспалительных глазных мазей. Также стоит защищать глаза от пыли, яркого света, во время лечения не использовать косметику, а в период цветения растений — как можно меньше находиться на природе.
Общие правила лечения и профилактики блефарита
Чтобы не допустить прогрессирования заболевания, не стоит пытаться вылечиться самостоятельно и использовать средства народной медицины без консультации со специалистом. Часто в попытках избавить себя от неприятных симптомов некоторые приобретают продающиеся без рецепта препараты и начинают лечение, которое оказывается неэффективным. В результате блефарит не только не вылечивается — он еще больше развивается.
Для своевременного выявления проблем со зрением нужно регулярно проводить проверку зрения в кабинете у офтальмолога. Особенно это необходимо делать тем, чей возраст превышает 40 лет, ведь в этот период преломляющая способность хрусталика уменьшается, а потому глаза начинают быстро уставать и возникают проблемы при работе с предметами на близком расстоянии. Все это может стать причиной возникновения блефарита.
Если же блефарит развивается в качестве одного из симптомов диабета или заболеваний пищеварительной системы, то особое внимание нужно уделить лечению первопричины и строго соблюдать диету, которую назначил врач.
При блефарите, возникшем в качестве самостоятельного заболевания, соблюдать диету не нужно. Правило в данном случае только одно: рацион должен быть полон продуктов, богатых витаминами и микроэлементами. Идеальный вариант — молочно-растительное питание, без фастфуда, жареных блюд и других вредных продуктов. Таким способом можно усилить секрецию желудочного сока и улучшить состояние век при блефарите.
Также необходимо уделять особое внимание за состоянием желудочно-кишечного тракта, стараться избегать простудных заболеваний — все это способствует обострению блефарита.
Правила ухода за веками при блефарите
Пациентам, у которых был диагностирован блефарит, рекомендуется начинать свой день с гигиены век. Для проведения водных процедур при блефарите нельзя использовать холодную воду: если Вы привыкли принимать контрастный душ — делать это можно, главное, чтобы эта вода не попала на пораженные веки. Холодная вода способна вызвать венозный застой и усугубить течение блефарита, затрудняя лечение. Поэтому промывать веки стоит теплой водой, которая вызывает артериальную гиперемию, что приближает на несколько шагов к выздоровлению.
После умывания необходимо закапать глаза раствором «Новокаина» или «Дикаина» — это поможет устранить дискомфорт и подготовит глаза к массажу, который необходимо провести на следующем этапе. Чтобы облегчить задачу, можно приобрести в аптеке специальную стеклянную палочку с шариком (он используется для закладывания мазей) и лопаткой (незаменима для массажа).
Во время массажа необходимо делать небольшие нажатия, двигаясь от середины к краям век. В ходе процедуры на краю век будут появляться пузырьки или сгустки выделяемого секрета. Массировать необходимо и верхнее, и нижнее веко.

Когда процедура массажа завершена, веки стоит протереть эфирно-спиртовой смесью, подобрать которую поможет лечащий врач. Ватную палочку нужно смочить в растворе, отжать лишнюю жидкость (она не должна попасть в глаза) и начать удаление секрета, двигаясь от внутреннего угла глаза. Этим же составом можно устранить чешуйки и корочки.
На последнем этапе ежедневной многоступенчатой схемы ухода, необходимо закапать глаза каплями или заложить мазь, которую выписал лечащий врач. Не стоит проявлять инициативу и самостоятельно подбирать препараты, особенно антибиотики. Неправильно подобранные средства могут ухудшить течение болезни, спровоцировав раздражение или аллергические реакции.
Другие рекомендации
Если чешуйки сидят на веках достаточно плотно, не стоит пытаться избавиться от них механическим способом. Для устранения необходимо размочить их с помощью подогретого раствора фурацилина. В нем нужно смачивать ватные виски, которые надо накладывать на глаза. Когда диски остынут — нужно поменять и повторять это действие в течение 20 минут. Лучше всего делать так ежедневно перед сном. Затем стоит обработать образовавшиеся язвочки зеленкой или любым другим средством с аналогичным эффектом. При этом нельзя допускать его попадания в глаза.
На время лечения стоит отказаться от контактных линз, отдав предпочтение очкам. Также в период лечения блефарита стоит уделить внимание полноценному сну, важно давать глазам отдохнуть в течение дня: достаточно несколько минут в час посидеть с закрытыми глазами. Просмотр телевизора должен также сопровождаться перерывами через каждые два часа. При этом находиться нужно на расстоянии 4 метров от экрана и не смотреть в одну точку при просмотре телепередач и фильмов: глаза должны двигаться.
Данные правила помогут лишь облегчить состояние при блефарите и ускорить избавление от него, но никак не могут стать единственной мерой лечения. Свои действия необходимо обсуждать с лечащим врачом-офтальмологом, который поможет подобрать терапевтическую схему, основываясь на индивидуальных особенностях пациента.
В статье мы рассмотрели, какой врач лечит блефарит, как снизить риск развития заболевания. Только неукоснительное соблюдение всех предписаний поможет избавиться от заболевания, не допустить его перехода в хроническую форму и избежать вероятных осложнений.
Источник
