Эндоцервицит воспаление слизистой оболочки шейки матки
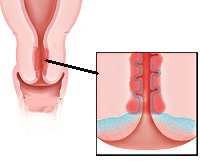
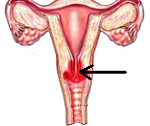
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП. Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса. Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
Общие сведения
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин. При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.), а также повышением распространенности иммунных и гормональных расстройств.

Эндоцервицит
Причины эндоцервицита
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Патогенез
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет. Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
- Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
- Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
- Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
- Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
- Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
- Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими. В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта. При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Так, воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
При несвоевременной диагностике или неправильном лечении острого эндоцервицита процесс может приобрести хронический характер. При этом клинические признаки сглаживаются или исчезают. Воспаление распространяется глубже на соединительную ткань и мышечные волокна. Шейка матки сначала выглядит отечной, а со временем гипертрофируется и уплотняется. На ее влагалищной части под действием постоянных патологических выделений из цервикального канала может формироваться псевдоэрозия.
Осложнения
Наиболее распространенное осложнение острого эндоцервицита — хронизация заболевания с меньшей клинической симптоматикой, но более глубоким поражением тканей и возможностью возникновения псевдоэрозии шейки матки. Из-за постоянного присутствия патогенной микрофлоры (особенно при специфическом воспалении, вызванном гонококками и хламидиями) процесс может распространяться на матку, маточные трубы и яичники с последующим развитием спаечного процесса в малом тазу.
В результате у некоторых пациенток нарушается репродуктивная функция, что проявляется затрудненным наступлением беременности, повышенной вероятностью выкидыша, внематочной беременности, осложненных родов и послеродовых инфекций. При хроническом эндоцервиците возрастает риск возникновения рака шейки матки.
Диагностика
Поскольку клиническая симптоматика при эндоцервиците является неспецифической, для подтверждения диагноза назначается комплекс специальных обследований. Обычно пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
- Гинекологический осмотр (в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность.
- Расширенная кольпоскопия. Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра.
- Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита.
- Цитологическое исследование. Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике.
- Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса.
- Бактериологический посев цервикального мазка. Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам.
- Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей.
- УЗИ органов малого таза. Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.

Кольпоскопия. Небольшая эктопия призматического эпителия, подозрение на эндоцервицит
В ходе обследования выполняется дифференциальная диагностика эндоцервицита с другими поражениями шейки матки — эктопией, раком, туберкулезом, сифилисом. При этом пациентку, кроме акушера-гинеколога, могут консультировать дерматовенеролог, онкогинеколог, фтизиогинеколог.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии. Основная схема лечения, как правило, представлена следующими этапами:
- Этиотропная терапия, предполагающая пероральное, внутримышечное, внутривенное и местное применение специальных противомикробных препаратов, к которым чувствителен конкретный возбудитель. Пациенткам назначают антибиотики, противогрибковые, антипаразитарные средства и их комбинации. Этиотропными также являются гормональные препараты, восполняющие дефицит эстрогенов при климаксе и менопаузе.
- Восстановление нормальной микрофлоры влагалища с использованием эубиотиков для снижения вероятности рецидивов.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии. Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
- Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
- Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов. При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
При наличии наботовых кист, в которых часто содержатся инфекционные агенты, рекомендована диатермопунктура. Пластика и другие оперативные методы применяются при сочетании эндоцервицита с рубцовой деформацией, элонгацией, дисплазией, раком шейки матки.
Прогноз и профилактика
Прогноз при лечении заболевания благоприятный. Даже в остром периоде трудоспособность сохранена. Поскольку пациентки, перенесшие эндоцервицит, составляют группу риска по онкологическим заболеваниям шейки матки, они должны наблюдаться у гинеколога по месту жительства с периодическим проведением кольпоскопии, цитологического и бактериологического исследования. Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Источник
Цервицит – это группа заболеваний, связанных с воспалением разных отделов слизистой оболочки шейки матки. Сюда относятся непосредственно цервицит, эндоцервицит и экзоцервицит. Заболевание распространено: согласно статистике, более 50% женщин болели или болеют цервицитами. Патология требует обязательного лечения, поскольку легко переходит в хроническую форму и дает страшные осложнения.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Прием по результатам УЗИ или анализов — 500 руб (по желанию)
Чем отличаются цервицит, эндоцервицит и экзоцервицит
Эти заболевания очень похожи и различаются только локализацией:
- Цервицит. Цервицитом называют воспаление слизистой шейки матки.
- Экзоцервицит. Это воспаление влагалищной части шейки матки.
- Эндоцервицит. При эндоцервиците воспаление затрагивает слизистую оболочку, выстилающую шейку, которая называется эндоцервиксом. Воспаляется цервикальный канал.
Почему начинается цервицит
Слизистая шейки матки — нежная и слабо защищена, поэтому вызвать воспаление на этом участке можно легко. Инфекция попадает в орган через половые пути, кровь и даже через прямую кишку.
Причины цервицита:
- ЗППП. У 40% женщин, страдающих этой болезнью, обнаруживается трихомониаз, хламидиоз или гонорея. Эти возбудители вызывают гнойное воспаление — гнойный цервицит.
- ВПЧ. Цервицит, связанный с вирусом папилломы человека, особенно опасен, так как его сложно вылечить.
- Воспалительные процессы в матке, яичниках и маточных трубах, которые мигрируют в ткани шейки.
- Кандидоз (молочница). Часто возникает на фоне бесконтрольного приема антибиотиков. Грибок быстро развивается, уничтожая полезную флору и освобождая место для патогенов.
- Травмы шейки матки при абортах, родах, операциях. Вызывают атрофический цервицит — отмирание тканей.
- Вагинальные свечи, спринцевания крепкими растворами, использование секс-игрушек и др. Такой цервицит встречается реже, поэтому его относят к неспецифическим.
Повышенный риск развития эндоцервицита наблюдается у женщин, переживших ранее оперативные вмешательства в области шейки, тяжелые роды, аборты и диагностические выскабливания. Снижение иммунитета, нарушения гормонального баланса (климакс) и нерациональные методы контрацепции с применением химических спермицидов также повышают вероятность воспалительных процессов органов малого таза.
Что будет, если не лечиться
Если цервицит не лечить, то результатом станут эрозия и полипы, изменения структуры шейки матки — ее кожица истончается или утолщается, что осложняет зачатие. Запущенная инфекции может распространяться на другие органы (яичники, маточные трубы, мочевой пузырь). Именно цервицит становится причиной женского бесплодия, выкидышей и преждевременных родов.
Есть риск возникновения таких опасных осложнений, как бартолинит, перигепатит и рак шейки матки. Также продолжительное игнорирование симптомов может спровоцировать переход заболевания в хроническую форму.
Признаки цервицитов — эндоцервицит и экзоцервицит похожи
Процесс бывает острым и хроническим. Тяжесть течения зависит от степени патологии, ее вида и сопутствующих заболеваний. Острота симптомов зависит от состояния иммунитета.
По площади распространения цервицит делят на очаговый — затрагивающий участки цервикального канала и диффузный — распространившийся по всему органу. Заболевание редко протекает изолированно: чаще цервицит сочетается с кольпитом, уретритом или циститом.
Основной симптом цервицита – выделения желтого, белого или серого цвета с неприятным запахом. Перемещаясь по слизистой, они раздражают влагалище и вульву. Из-за расчесов на поверхности половых органов появляются болезненные трещинки.
- Иногда наблюдается боль и кровотечение из воспаленных сосудов шейки матки при половом акте. Кровь после полового акта может быть и при других заболеваниях.
- При вовлечении в процесс мочевого пузыря добавляется учащенное мочеиспускание, сопровождающееся болью и резью.
- При распространении инфекции на фаллопиевы трубы возникает аднексит (воспаление придатков матки) с повышенной температурой и тяжестью и болью внизу живота.
В большинстве случаев симптомы обостряются после менструации.
Доктор на осмотре с кольпоскопом видит покрасневшую, отечную шейку матки с цервикальным каналом, из которого вытекают мутные, иногда обильные выделения.
Также помогают уточнить диагноз дополнительные симптомы:
- Гонорейный цервицит протекает остро, с яркими признаками.
- Хламидийная инфекция дает стертые симптомы.
- Симптом герпетического цервицита — ярко красная, рыхлая шейка матки с участками изъязвлений —«сплошная эрозия».
- Трихомонадный цервицит выдают небольшие кровоизлияния в слизистой — «земляничный цервикс» — и обнаруженные атипичные клетки.
- При поражении актиномицетами гинеколог видит «желтое зернистое пятно».
- ВПЧ приводит к кондиломам и язвам шейки матки.
Острый цервицит дает небольшую температуру, ощущение жара в области расположения матки. Хроническая форма характеризуется слабыми выделениями, не создающими дискомфорта.
Со временем происходит замещение цилиндрического эпителия плоским. Воспаление распространяется, вызывая образование инфильтратов, кист, уплотнение шейки матки.
Диагностика
После постановки диагноза “цервицит” пациентке следует пройти ряд тестов, по результатам которых гинеколог назначит лечение. Чтобы подтвердить диагноз цервицит, гинеколог сначала проводит осмотр при помощи зеркал, затем берет мазки. После этого проводят исследования, направленные на выявление и идентификацию вирусов и инфекций.
Пациентке назначаются:
- расширенная кольпоскопия;
- мазок на флору;
- мазок на биоценоз;
- мазок на цитологию;
- анализ на ПЦР;
- кровь на ВИЧ, сифилис, ВПЧ, гепатит;
- УЗИ матки.
Обычно этих анализов хватает, чтобы поставить точный диагноз при остром цервиците. При хроническом экзоцервиците дополнительно проводится биопсия шейки матки в первую фазу менструального цикла.
При остром цервиците в мазках обнаруживается много лейкоцитов, лимфоцитов, гистиоциты, цилиндрический эпителий с гипертрофированными ядрами, дистрофически измененный плоский эпителий. При хроническом цервиците есть клетки цилиндрического эпителия, часть клеток разрушена.
Бактериологическое исследование выявляет вид микроорганизмов и их чувствительность к антибиотикам. Цитоморфология мазка — обязательное обследование при цервиците — показывает структурные нарушения в клетках и результативность лечения.
ПЦР — диагностики и иммуноферментный анализ (ИФА) необходимы для выявления гонореи, хламидиоза, микоплазмоза, папилломавируса и герпеса.
Как лечат цервицит
Лечение цервицита определяется характером возбудителя и степенью поражения тканей шейки матки. В зависимости от возбудителя применяются антибиотики, противовирусные, противогрибковые и противопротозойные препараты. Если причиной стало одно из ЗППП, лечить нужно и полового партнера.
В комплексе применяется фитотерапия – спринцевание настоями ромашки, календулы и др. Но важно знать, что не все формы цервицита допускают спринцевания, поэтому это делается только по назначению гинеколога.
Почему не помогают антибиотики при самолечении?
Выбор препарата возможен только после сдачи и расшифровки результатов анализов. Антибиотики широкого спектра действия могут быть бесполезны, если цервицит вызван вирусом или грибком. Нет ни одного лекарства, одновременно уничтожающего все виды инфекции.
Важна и индивидуальная чувствительность возбудителя к антибиотикам. Если женщина уже принимала лекарства, лечась, например, от простуды, и не долечила цервицит (о котором не знала), возбудитель приобретает устойчивость к препаратам этой группы — они уже не помогут. В лаборатории делают пробы, подбирая лекарство, которое уничтожит бактерию или вирус.
Лечение вирусного цервицита
Наиболее сложным с точки зрения терапии считается цервицит, вызванный вирусом папилломы человека (ВПЧ). Проблема лечения заключается в том, что сам генитальный вирус устранить не удастся — медицина этого еще не умеет. Но можно снять симптомы болезни и вызвать ремиссию. Лечиться придется комплексом препаратов, включающим противогерпетические вещества, иммуностимуляторы, цитостатики и витамины.
Как лечится атрофический цервицит?
Если гинеколог диагностировал атрофический цервицит, сопровождающийся отмиранием тканей, назначаются препараты, содержащие эстрогены. Цель такого лечения — восстановление слизистой оболочки влагалища и шейки матки и нормализация микрофлоры женских половых органов.
Лечение хронического цервицита
Лечение хронической формы заболевания отличается от лечения острой формы, так как хронические цервициты сложно поддаются лечению. Избавиться от них можно только с помощью комплексной терапии, лечения сопутствующих болезней и инфекций.
Помимо основной причины, нужно уделить внимание и сопутствующим факторам, которые способствуют прогрессированию заболевания. Так, нарушения иммунитета корректируются приемом иммуностимуляторов. Могут также назначаться гормональные препараты и активаторы обменных процессов, ускоряющие восстановление тканей шейки матки.
Антибиотики назначаются в форме таблеток для перорального применения, а также в виде местных кремов, гелей и свечей. После того как стихнет острая фаза патологии, можно назначить дезинфицирующие растворы для спринцевания влагалища и шейки матки. Их подберет врач.
Часто хронический цервицит требует хирургического вмешательства. Современная медицина предлагает пациентам инновационные методики аппаратного лечения, наиболее эффективными и безопасными среди которых выступают лазер и радиоволновое лечение.
Также иногда в качестве метода лечении хронического цервицита применяют обработку пораженного участка специальными лекарственными средствами, этот метод актуален в случае, если женщина планирует рожать детей в будущем. После этой процедуры пациентке назначают курс противовоспалительных и иммуномодулирующих препаратов.
Восстановительный период
Чтобы лечение прошло успешно, и болезнь не повториласьь, рекомендуется соблюдать следующие правила:
- воздерживаться от половых актов на протяжении лечения;
- не пренебрегать интимной гигиеной;
- носить нижнее белье исключительно из натуральных тканей.
В период восстановления могут наблюдаться выделения, содержащие кровь, этого не стоит пугаться.
Профилактика цервицита
Профилактика заключается в использовании презервативов для безопасного секса, своевременном лечении заболеваний половой сферы, удалении полипов и кондилом, правильном выборе врачебной тактики при родах и абортах. Если аборт — необходимость, то нужно выбирать нетравматичное медикаментозное прерывание беременности или мини аборт.
Где лечат цервицит в Санкт-Петербурге
Обнаружить цервицит, определить его форму и причину, а также разработать оптимальный для пациентки комплекс лечения в любой момент готовы специалисты высочайшего уровня квалификации, ведущие прием в гинекологическом отделении клиники Диана.
Современная аппаратная и лабораторная база, высокая квалификация и опыт врачей, индивидуальный подход к каждому пациенту позволяет медицинскому центру Диана лечить пациенток от воспалений половых органов, полностью восстанавливая женское здоровье.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник

