Изменение лейкоцитарной формулы при воспалении
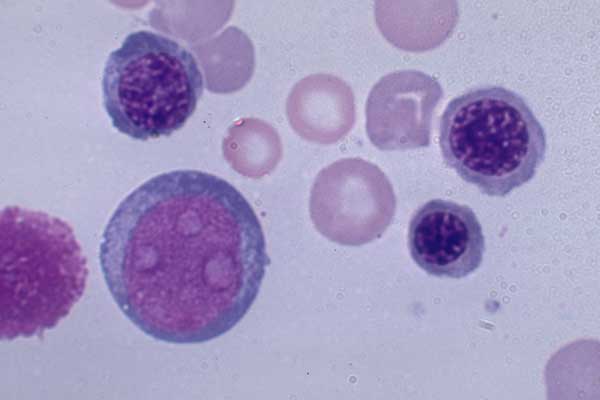
Процентное соотношение различных видов лейкоцитов называется лейкоцитарной формулойили лейкограммой. Исследование лейкоцитарной формулы имеет большое значение в диагностике большинства гематологических, инфекционных, воспалительных заболеваний, в оценке тяжести состояния и эффективности проводимой терапии. Изменения лейкоцитарной формулы имеют место при целом ряде заболеваний, первичный диагноз лейкоза ставится на основании изменений лейкоцитарной формулы, но чаще всего они являются неспецифическими.
В нормальной лейкограмме содержится:
Лимфоцитов 19-37%, моноцитов 3-11%, эозинофилов 0,5-5%, базофилов 0-1%, нейтрофилов палочкоядерных 1-6%, нейтрофилов сегментоядерных 47-72% (Чиркин А.А., 2007).
Лейкоцитарная формула имеет возрастные особенности. Для новорожденного характерно повышенное содержание нейтрофилов, постепенно снижающееся, а содержание лимфоцитов увеличивается и к 5-му дню их число сравнивается, составляя 40-44%. Если изобразить изменения графически, в виде кривых, то между 3-5 днем отмечается пересечение этих кривых – так называемый первый перекрест. К концу первого месяца жизни устанавливается лейкоцитарная формула, характерная для всего первого года. Лейкоцитарная формула у грудных детей легко изменяется при сильном плаче, резких изменениях питания, при переохлаждении, перегревании, в случае болезни. К концу первого года жизни начинает уменьшаться число лимфоцитов и увеличиваться число нейтрофилов, они становятся равными в возрасте 5-7 лет (второй перекрест нейтрофилов и лимфоцитов). В возрасте 14-15 лет лейкоцитарная формула детей приближается к лейкоцитарной формуле взрослых.
Нейтрофилы
Нейтрофильные (полиморфноядерные лейкоциты — ПМЯЛ) гранулоциты представляют собой самую большую группу лейкоцитов. Гранулы нейтрофилов содержат активные в защите против бактерий и грибов ферменты, катионные белки, и дефенсины.
Нейтрофилы являются микрофагами, то есть поглощают небольшие частицы. Они способны к адгезии, амебоидному движению, эмиграции за пределы сосудов и хемотаксису (направленному движению в места воспаления или повреждения тканей). После фагоцитирования нейтрофилы погибают. Нейтрофилы содержат большое количество миелопероксидазы — сильного антибактериального агента, имеющего зеленоватый цвет, что определяет зеленоватый оттенок самих нейтрофилов, цвет гноя и некоторых других выделений, богатых нейтрофилами. Погибшие нейтрофилы вместе с разрушенными клетками формируют гной.
Нейтрофилы играют важную роль в защите организма от бактериальных и грибковых инфекций и сравнительно меньшую — в защите от вирусных инфекций.
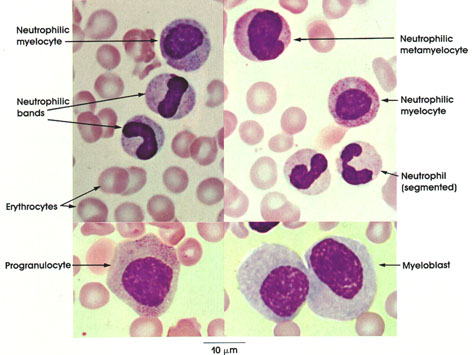
Первую классификацию нейтрофилов предложил немецкий гематолог Арнет. Он разделил все нейтрофилы на 5 классов в зависимости от числа сегментов. Нейтрофилы с одним сегментом (незрелые), двумя, тремя, четырьмя и пятью сегментами (наиболее зрелые).
В норме в крови преобладают нейтрофилы с двумя и тремя сегментами.
1 с – 2 с — 3 с – 4 с – 5 с
Увеличение количества незрелых 1-сегментарных клеток, расположенных в схеме слева от доминирующих в норме 2-х- и 3-х- сегментарных, Арнет назвал «сдвигом нейтрофильного ядра влево». Сдвиг влево наблюдается при многих инфекционных заболеваниях, особенно пиогенных; при радиационных поражениях, травмах, внутрисосудистом гемолизе, острых воспалительных процессах, инфаркте миокарда, кровотечениях, шоке, интоксикациях, лимфогранулематозе. Наиболее выражен сдвиг при хроническом миелолейкозе, в этом случае встречаются единичные бластные клетки.
Увеличение количества нейтрофилов с четырьмя, пятью и более сегментами Арнет назвал «сдвигом вправо». Сдвиг вправо характерен для дефицита витамина В12, витамина С, фолиевой кислоты.
Другой немецкий гематолог Шиллинг создал классификацию нейтрофилов, принятую и по сей день. Класс несегментированных нейтрофилов, по Шиллингу, включает миелоциты, юные или метамиелоциты и палочкоядерные нейтрофилы. Класс сегментированных лейкоцитов включает только зрелые формы. В современных схемах кроветворения первой морфологически распознаваемой клеткой является миелобласт, он дифференцируется в промиелоцит, далее следуют миелоцит, юный, палочкоядерный, сегментоядерный нейтрофилы.

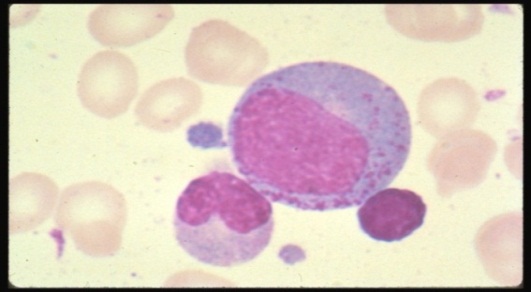


Шиллинг выделял сдвиги регенеративные и дегенеративные. Регенеративный сдвиг совпадает со сдвигом влево по Арнету и означает увеличение выработки нейтрофильных элементов. Дегенеративный сдвиг означает нарушение дифференцировки, при этом возрастает количество палочкоядерных клеток без увеличения содержания юных и миелоцитов. Пропорция сегментоядерных нейтрофилов снижается в результате блока последней стадии дифференцировки.
Повышение процента нейтрофилов в крови называется относительным нейтрофилезом (нейтрофилией). Снижение процента нейтрофилов в крови называется относительной нейтропенией. При значительных отклонениях общего числа лейкоцитов лейкоцитарная формула не дает точного представления об истинном содержании лейкоцитов в крови. В этих случаях необходимо вычислить абсолютное количество каждого отдельного лейкоцита в единице объема крови. Количество лейкоцитов, выраженное в абсолютных значениях, называется лейкоцитарным профилем. Повышение абсолютного числа нейтрофилов в крови называется абсолютным нейтрофилезом, снижение абсолютного числа нейтрофилов — абсолютной нейтропенией.
Нейтрофильный ответ (нейтрофилия, сдвиг влево) при острых воспалениях и инфекциях всегда предшествует лимфоцитарному. При хронических воспалениях и инфекциях преобладает лимфоцитарный ответ (инфильтрация очага воспаления лимфоцитами, абсолютный или относительный лимфоцитоз в крови).
Увеличение общего числа нейтрофилов (нейтрофилия, нейтрофилез):
· Острые бактериальные инфекции;
· Воспаление или некроз тканей;
· Стрессовые состояния;
· Миелопролиферативные заболевания (миелолейкоз, эритремия);
· Интоксикации.
Снижение числа нейтрофилов (нейтропения):
· Инфекции — бактериальные (тиф, паратиф, подострый эндокардит, милиарный туберкулез); вирусные (инфекционный гепатит, грипп, корь, краснуха, ветряная оспа); паразитарные — малярия;
· Хронические воспалительные заболевания;
· Почечная недостаточность;
· Тяжелые формы сепсиса с развитием септического шока;
· Гемобластозы — острый лейкоз, хронический лимфолейкоз;
· Апластическая анемия;
· Иммунные заболевания;
· Наследственные формы;
· Недостаточность витамина В12 и фолиевой кислоты;
· Приём некоторых медикаментов (производные пиразолона, нестероидные противовоспалительные препараты, антибиотики, особенно левомицетин, сульфаниламидные препараты, препараты золота);
· Прием противоопухолевых препаратов (цитостатики и иммунодепрессанты).
Агранулоцитоз – синдром, характеризующийся практически полным исчезновением из крови нейтрофильных гранулоцитов и инфекционными осложнениями. Смертность составляет от 3 до 36%. Частота встречаемости 1 на 1200 человек. Чаще болеют женщины старше 40 лет.
Этиология: в 60% случаев – медикаменты. Агранулоцитоз могут вызвать примерно 300 препаратов. Чаще всего вызвают развитие агранулоцитоза анальгетики, сульфаниламиды и антибиотики, противотуберкулезные препараты, снотворные, цитостатики. Также его вызывают некоторые химические вещества, вирусные инфекции.
Острый агранулоцитоз. Бывает двух вариантов — 1)миелотоксический (вследствие прямого действия цитостатических препаратов, ионизирующего излучения на клетки гранулопоэза и 2)аутоиммунный.
Эозинофилысодержат в цитоплазме крупные красные или розовые гранулы.
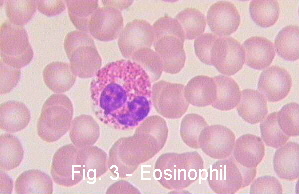
Эозинофилы участвуют в реакциях организма, которые сопровождаются гиперпродукцией Ig Е: аллергические, гельминтные и протозойные заболевания.
Эозинофилы накапливаются в тканях, контактирующих с внешней средой – в лёгких, желудочно-кишечном тракте, коже, урогенитальном тракте. При аллергических заболеваниях эозинофилы нейтрализуют образующиеся в ходе этих реакций медиаторы.
Эозинопения (снижение числа эозинофилов в крови) часто наблюдается в начале воспаления. Увеличение числа эозинофилов в крови (эозинофилия) соответствует началу выздоровления.
Увеличение числа эозинофилов (эозинофилия):
· Аллергические анафилактические реакции и болезни
· Паразитарные инвазии;
· Гемобластозы;
· Некоторые детские инфекции (скарлатина, ветряная оспа).
Уменьшение числа эозинофилов и их отсутствие (эозинопения и анэозинофилия):
Эозинопения имеет диагностическое значение при инфекциях — брюшном тифе, лептоспирозе, возвратном тифе, большинстве пиогенных инфекций; из числа прочих болезней — при эклампсии, шоке, акромегалии; эозинопению вызывают адреналин, глюкокортикоиды, никотиновая кислота, никотинамид.
Базофилы —самая малочисленная популяция лейкоцитов.
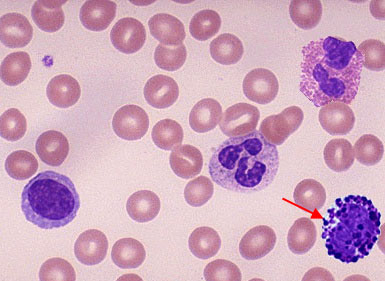
В крупных фиолетовых гранулах базофилов содержатся сульфатированные или карбоксилизированные кислые белки, такие как гепарин. Базофилы опосредуют аллергические анафилактические реакции.
Увеличение количества базофилов (базофилия):
· Аллергические реакции на пищу, лекарства, введение чужеродного белка;
· Хронический миелолейкоз, миелофиброз, эритремия, лимфогранулематоз;
· Хронический язвенный колит;
Моноциты— крупные клетки с цитоплазмой серого цвета и почкообразным или складчатым ядром.
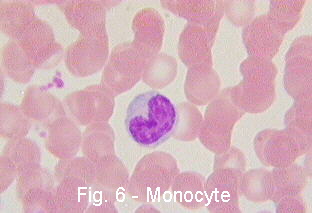
Моноциты циркулируют в крови около 20 часов, затем мигрируют в периферические ткани, превращаясь в макрофаги. Моноциты и макрофаги – представители системы мононуклеарных фагоцитов — обладают выраженной фагоцитарной активностью, участвуют в формировании и регуляции иммунного ответа, в регуляции кроветворения, участвуют в гемостазе, метаболизме липидов и железа. В очаге воспаления макрофаги фагоцитируют микробы, комплексы антиген-антитело, погибшие и поврежденные клетки, подготавливая очаг воспаления для регенерации. Секретируют более 100 биологически активных веществ. Из них наиболее значимые медиаторы – монокины.
Увеличение числа моноцитов в крови (моноцитоз):
· Вирусные, грибковые, протозойные инфекции;
· Период выздоровления после острых инфекций;
· Гранулематозы (туберкулез, сифилис, бруцеллез);
· Коллагенозы
· Гемобластозы
· Подострый септический эндокардит;
· Вялотекущий сепсис.
Уменьшение числа моноцитов в крови:
· Гипоплазия кроветворения;
· Роды;
· Оперативные вмешательства;
· Шоковые состояния.
Лимфоцитыявляются главными клеточными элементами иммунной системы; образуются в костном мозге, тимусе и периферических лифоидных органах. Главная функция лимфоцитов состоит в узнавании антигена и участии в адекватном иммунном ответе организма.
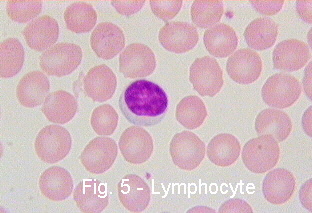
Лимфоциты представляют собой популяцию клеток, происходящих из различных предшественников и объединяемых единой морфологией. Они подразделяются на субпопуляции: Т-лимфоциты, В-лимфоциты, NK-лимфоциты (естественные или натуральные киллеры, англ. natural killer cell) —лимфоциты, обладающие цитотоксичностью против раковых клеток и клеток, зараженных вирусами. Т-лимфоциты участвуют в процессах клеточного иммунитета, а В-лимфоциты — в процессах гуморального иммунитета.
Разные субпопуляции лимфоцитов выполняют различные функции:
· обеспечение эффективного клеточного иммунитета (уничтожение опухолевых клеток и клеток, зараженных вирусами, отторжение трансплантата);
· формирование гуморального ответа (синтез антител к чужеродным белкам — иммуноглобулинов разных классов);
· регуляция иммунного ответа и координации работы всей иммунной системы в целом (выделение белковых регуляторов – цитокинов);
· обеспечение иммунологической памяти (способности организма к ускоренному и усиленному иммунному ответу при повторной встрече с антигеном).
Увеличение количества лимфоцитов (лимфоцитоз):
· Вирусная инфекция;
· Гемобластозы (острый и хронический лимфолейкоз, макроглобулинемия Вальденстрема);
· Хроническая инфекция (туберкулез, сифилис, бруцеллез);
· Интоксикация (тетрахлорэтан, свинец, мышьяк).
Уменьшение количества лимфоцитов (лимфопения):
· Начальная стадия инфекционно-токсического процесса;
· Тяжелые вирусные заболевания;
· Милиарный туберкулез;
· Прием кортикостероидов, цитостатиков;
· Злокачественные новообразования;
· Вторичные иммунные дефициты;
· Почечная недостаточность;
· Недостаточность кровообращения.
Источник
Процентное соотношение различных видов лейкоцитов называется лейкоцитарной формулойили лейкограммой. Исследование лейкоцитарной формулы имеет большое значение в диагностике большинства гематологических, инфекционных, воспалительных заболеваний, в оценке тяжести состояния и эффективности проводимой терапии. Изменения лейкоцитарной формулы имеют место при целом ряде заболеваний, первичный диагноз лейкоза ставится на основании изменений лейкоцитарной формулы, но чаще всего они являются неспецифическими.
В нормальной лейкограмме содержится:
Лимфоцитов 19-37%, моноцитов 3-11%, эозинофилов 0,5-5%, базофилов 0-1%, нейтрофилов палочкоядерных 1-6%, нейтрофилов сегментоядерных 47-72% (Чиркин А.А., 2007).
Лейкоцитарная формула имеет возрастные особенности. Для новорожденного характерно повышенное содержание нейтрофилов, постепенно снижающееся, а содержание лимфоцитов увеличивается и к 5-му дню их число сравнивается, составляя 40-44%. Если изобразить изменения графически, в виде кривых, то между 3-5 днем отмечается пересечение этих кривых – так называемый первый перекрест. К концу первого месяца жизни устанавливается лейкоцитарная формула, характерная для всего первого года. Лейкоцитарная формула у грудных детей легко изменяется при сильном плаче, резких изменениях питания, при переохлаждении, перегревании, в случае болезни. К концу первого года жизни начинает уменьшаться число лимфоцитов и увеличиваться число нейтрофилов, они становятся равными в возрасте 5-7 лет (второй перекрест нейтрофилов и лимфоцитов). В возрасте 14-15 лет лейкоцитарная формула детей приближается к лейкоцитарной формуле взрослых.
Нейтрофилы
Нейтрофильные (полиморфноядерные лейкоциты — ПМЯЛ) гранулоциты представляют собой самую большую группу лейкоцитов. Гранулы нейтрофилов содержат активные в защите против бактерий и грибов ферменты, катионные белки, и дефенсины.
Нейтрофилы являются микрофагами, то есть поглощают небольшие частицы. Они способны к адгезии, амебоидному движению, эмиграции за пределы сосудов и хемотаксису (направленному движению в места воспаления или повреждения тканей). После фагоцитирования нейтрофилы погибают. Нейтрофилы содержат большое количество миелопероксидазы — сильного антибактериального агента, имеющего зеленоватый цвет, что определяет зеленоватый оттенок самих нейтрофилов, цвет гноя и некоторых других выделений, богатых нейтрофилами. Погибшие нейтрофилы вместе с разрушенными клетками формируют гной.
Нейтрофилы играют важную роль в защите организма от бактериальных и грибковых инфекций и сравнительно меньшую — в защите от вирусных инфекций.
Первую классификацию нейтрофилов предложил немецкий гематолог Арнет. Он разделил все нейтрофилы на 5 классов в зависимости от числа сегментов. Нейтрофилы с одним сегментом (незрелые), двумя, тремя, четырьмя и пятью сегментами (наиболее зрелые).
В норме в крови преобладают нейтрофилы с двумя и тремя сегментами.
1 с – 2 с — 3 с – 4 с – 5 с
Увеличение количества незрелых 1-сегментарных клеток, расположенных в схеме слева от доминирующих в норме 2-х- и 3-х- сегментарных, Арнет назвал «сдвигом нейтрофильного ядра влево». Сдвиг влево наблюдается при многих инфекционных заболеваниях, особенно пиогенных; при радиационных поражениях, травмах, внутрисосудистом гемолизе, острых воспалительных процессах, инфаркте миокарда, кровотечениях, шоке, интоксикациях, лимфогранулематозе. Наиболее выражен сдвиг при хроническом миелолейкозе, в этом случае встречаются единичные бластные клетки.
Увеличение количества нейтрофилов с четырьмя, пятью и более сегментами Арнет назвал «сдвигом вправо». Сдвиг вправо характерен для дефицита витамина В12, витамина С, фолиевой кислоты.
Другой немецкий гематолог Шиллинг создал классификацию нейтрофилов, принятую и по сей день. Класс несегментированных нейтрофилов, по Шиллингу, включает миелоциты, юные или метамиелоциты и палочкоядерные нейтрофилы. Класс сегментированных лейкоцитов включает только зрелые формы. В современных схемах кроветворения первой морфологически распознаваемой клеткой является миелобласт, он дифференцируется в промиелоцит, далее следуют миелоцит, юный, палочкоядерный, сегментоядерный нейтрофилы.
Шиллинг выделял сдвиги регенеративные и дегенеративные. Регенеративный сдвиг совпадает со сдвигом влево по Арнету и означает увеличение выработки нейтрофильных элементов. Дегенеративный сдвиг означает нарушение дифференцировки, при этом возрастает количество палочкоядерных клеток без увеличения содержания юных и миелоцитов. Пропорция сегментоядерных нейтрофилов снижается в результате блока последней стадии дифференцировки.
Повышение процента нейтрофилов в крови называется относительным нейтрофилезом (нейтрофилией). Снижение процента нейтрофилов в крови называется относительной нейтропенией. При значительных отклонениях общего числа лейкоцитов лейкоцитарная формула не дает точного представления об истинном содержании лейкоцитов в крови. В этих случаях необходимо вычислить абсолютное количество каждого отдельного лейкоцита в единице объема крови. Количество лейкоцитов, выраженное в абсолютных значениях, называется лейкоцитарным профилем. Повышение абсолютного числа нейтрофилов в крови называется абсолютным нейтрофилезом, снижение абсолютного числа нейтрофилов — абсолютной нейтропенией.
Нейтрофильный ответ (нейтрофилия, сдвиг влево) при острых воспалениях и инфекциях всегда предшествует лимфоцитарному. При хронических воспалениях и инфекциях преобладает лимфоцитарный ответ (инфильтрация очага воспаления лимфоцитами, абсолютный или относительный лимфоцитоз в крови).
Увеличение общего числа нейтрофилов (нейтрофилия, нейтрофилез):
· Острые бактериальные инфекции;
· Воспаление или некроз тканей;
· Стрессовые состояния;
· Миелопролиферативные заболевания (миелолейкоз, эритремия);
· Интоксикации.
Снижение числа нейтрофилов (нейтропения):
· Инфекции — бактериальные (тиф, паратиф, подострый эндокардит, милиарный туберкулез); вирусные (инфекционный гепатит, грипп, корь, краснуха, ветряная оспа); паразитарные — малярия;
· Хронические воспалительные заболевания;
· Почечная недостаточность;
· Тяжелые формы сепсиса с развитием септического шока;
· Гемобластозы — острый лейкоз, хронический лимфолейкоз;
· Апластическая анемия;
· Иммунные заболевания;
· Наследственные формы;
· Недостаточность витамина В12 и фолиевой кислоты;
· Приём некоторых медикаментов (производные пиразолона, нестероидные противовоспалительные препараты, антибиотики, особенно левомицетин, сульфаниламидные препараты, препараты золота);
· Прием противоопухолевых препаратов (цитостатики и иммунодепрессанты).
Агранулоцитоз – синдром, характеризующийся практически полным исчезновением из крови нейтрофильных гранулоцитов и инфекционными осложнениями. Смертность составляет от 3 до 36%. Частота встречаемости 1 на 1200 человек. Чаще болеют женщины старше 40 лет.
Этиология: в 60% случаев – медикаменты. Агранулоцитоз могут вызвать примерно 300 препаратов. Чаще всего вызвают развитие агранулоцитоза анальгетики, сульфаниламиды и антибиотики, противотуберкулезные препараты, снотворные, цитостатики. Также его вызывают некоторые химические вещества, вирусные инфекции.
Острый агранулоцитоз. Бывает двух вариантов — 1)миелотоксический (вследствие прямого действия цитостатических препаратов, ионизирующего излучения на клетки гранулопоэза и 2)аутоиммунный.
Эозинофилысодержат в цитоплазме крупные красные или розовые гранулы.
Эозинофилы участвуют в реакциях организма, которые сопровождаются гиперпродукцией Ig Е: аллергические, гельминтные и протозойные заболевания.
Эозинофилы накапливаются в тканях, контактирующих с внешней средой – в лёгких, желудочно-кишечном тракте, коже, урогенитальном тракте. При аллергических заболеваниях эозинофилы нейтрализуют образующиеся в ходе этих реакций медиаторы.
Эозинопения (снижение числа эозинофилов в крови) часто наблюдается в начале воспаления. Увеличение числа эозинофилов в крови (эозинофилия) соответствует началу выздоровления.
Увеличение числа эозинофилов (эозинофилия):
· Аллергические анафилактические реакции и болезни
· Паразитарные инвазии;
· Гемобластозы;
· Некоторые детские инфекции (скарлатина, ветряная оспа).
Уменьшение числа эозинофилов и их отсутствие (эозинопения и анэозинофилия):
Эозинопения имеет диагностическое значение при инфекциях — брюшном тифе, лептоспирозе, возвратном тифе, большинстве пиогенных инфекций; из числа прочих болезней — при эклампсии, шоке, акромегалии; эозинопению вызывают адреналин, глюкокортикоиды, никотиновая кислота, никотинамид.
Базофилы —самая малочисленная популяция лейкоцитов.
В крупных фиолетовых гранулах базофилов содержатся сульфатированные или карбоксилизированные кислые белки, такие как гепарин. Базофилы опосредуют аллергические анафилактические реакции.
Увеличение количества базофилов (базофилия):
· Аллергические реакции на пищу, лекарства, введение чужеродного белка;
· Хронический миелолейкоз, миелофиброз, эритремия, лимфогранулематоз;
· Хронический язвенный колит;
Моноциты— крупные клетки с цитоплазмой серого цвета и почкообразным или складчатым ядром.
Моноциты циркулируют в крови около 20 часов, затем мигрируют в периферические ткани, превращаясь в макрофаги. Моноциты и макрофаги – представители системы мононуклеарных фагоцитов — обладают выраженной фагоцитарной активностью, участвуют в формировании и регуляции иммунного ответа, в регуляции кроветворения, участвуют в гемостазе, метаболизме липидов и железа. В очаге воспаления макрофаги фагоцитируют микробы, комплексы антиген-антитело, погибшие и поврежденные клетки, подготавливая очаг воспаления для регенерации. Секретируют более 100 биологически активных веществ. Из них наиболее значимые медиаторы – монокины.
Увеличение числа моноцитов в крови (моноцитоз):
· Вирусные, грибковые, протозойные инфекции;
· Период выздоровления после острых инфекций;
· Гранулематозы (туберкулез, сифилис, бруцеллез);
· Коллагенозы
· Гемобластозы
· Подострый септический эндокардит;
· Вялотекущий сепсис.
Уменьшение числа моноцитов в крови:
· Гипоплазия кроветворения;
· Роды;
· Оперативные вмешательства;
· Шоковые состояния.
Лимфоцитыявляются главными клеточными элементами иммунной системы; образуются в костном мозге, тимусе и периферических лифоидных органах. Главная функция лимфоцитов состоит в узнавании антигена и участии в адекватном иммунном ответе организма.
Лимфоциты представляют собой популяцию клеток, происходящих из различных предшественников и объединяемых единой морфологией. Они подразделяются на субпопуляции: Т-лимфоциты, В-лимфоциты, NK-лимфоциты (естественные или натуральные киллеры, англ. natural killer cell) —лимфоциты, обладающие цитотоксичностью против раковых клеток и клеток, зараженных вирусами. Т-лимфоциты участвуют в процессах клеточного иммунитета, а В-лимфоциты — в процессах гуморального иммунитета.
Разные субпопуляции лимфоцитов выполняют различные функции:
· обеспечение эффективного клеточного иммунитета (уничтожение опухолевых клеток и клеток, зараженных вирусами, отторжение трансплантата);
· формирование гуморального ответа (синтез антител к чужеродным белкам — иммуноглобулинов разных классов);
· регуляция иммунного ответа и координации работы всей иммунной системы в целом (выделение белковых регуляторов – цитокинов);
· обеспечение иммунологической памяти (способности организма к ускоренному и усиленному иммунному ответу при повторной встрече с антигеном).
Увеличение количества лимфоцитов (лимфоцитоз):
· Вирусная инфекция;
· Гемобластозы (острый и хронический лимфолейкоз, макроглобулинемия Вальденстрема);
· Хроническая инфекция (туберкулез, сифилис, бруцеллез);
· Интоксикация (тетрахлорэтан, свинец, мышьяк).
Уменьшение количества лимфоцитов (лимфопения):
· Начальная стадия инфекционно-токсического процесса;
· Тяжелые вирусные заболевания;
· Милиарный туберкулез;
· Прием кортикостероидов, цитостатиков;
· Злокачественные новообразования;
· Вторичные иммунные дефициты;
· Почечная недостаточность;
· Недостаточность кровообращения.
Источник
