Инфильтрат при воспалении аппендицита

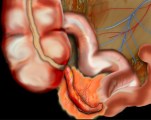
Аппендикулярный инфильтрат — это одно из осложнений острого аппендицита. Представляет собой воспалительную опухоль, которая включает червеобразный отросток с окружающими его органами (слепой кишкой, сальником). Заболевание проявляется тупыми болями справа внизу живота, слабостью, субфебрильной температурой тела. Для постановки диагноза используют различные методы визуализации органов брюшной полости — УЗИ, КТ, диагностическую лапароскопию. Вспомогательное значение имеют клинический и биохимический анализы крови. коагулограмма. В типичных случаях аппендикулярного инфильтрата показано консервативное лечение с отсроченной аппендэктомией.
Общие сведения
Распространенность аппендикулярного инфильтрата (АИ), по разным данным, составляет от 2% до 10%. Заболевание чаще диагностируется у пожилых пациентов, для которых характерна стертая клиническая картина воспаления аппендикса. У женщин осложнение развивается чаще, чем у мужчин. Высокие показатели распространенности аппендикулярного инфильтрата зарегистрированы у детей. Летальность при АИ составляет 0,34-0,36%. Патология имеет важное значение для хирургии, поскольку свидетельствует о несвоевременной или неполной диагностике аппендицита.
Аппендикулярный инфильтрат
Причины
Аппендикулярный инфильтрат как осложнение аппендицита имеет такие же этиологические факторы. Его развитие связано с проникновением микробной флоры в червеобразный отросток и следующими за этим воспалительными изменениями в органе. Инфильтрат образуется при распространении патологического процесса за пределы аппендикса, вовлечении соседних петель кишечника, сальника. В хирургии выделяют три главные причины формирования АИ:
- Позднее обращение к врачу. Более трети больных с острым аппендицитом обращаются за медицинской помощью спустя сутки и более после появления симптомов. Этому способствуют проблемы с доступностью медицинской помощи, несознательное отношение к своему здоровью.
- Атипичное течение аппендицита. При снижении общей реактивности организма болевой синдром выражен незначительно, поэтому пациенты могут длительное время не осознавать факт наличия болезни. Это характерно для пожилых людей.
- Диагностические ошибки. Несмотря на высокий уровень развития современной медицины, по статистике ошибки в диагностике аппендицита на догоспитальном этапе выявляются в 25% случаев. Это обуславливает запоздалую госпитализацию и неадекватное лечение.
Патогенез
Аппендикулярный инфильтрат по структуре является воспалительной опухолью. Процесс воспаления затрагивает не только аппендикс, но и соседние ткани. На начальных этапах болезни формируется «рыхлый» инфильтрат, в котором органы не связаны между собой. По мере прогрессирования воспалительный процесс переходит в стадию пролиферации, на которой образуются соединительнотканные спайки. В таком случае возникает «плотный» АИ.
Симптомы аппендикулярного инфильтрата
Зачастую начало заболевания по клинической картине напоминает типичный острый аппендицит. Человек жалуется на сильные схваткообразные боли в правой подвздошной области, которые появляются внезапно. Болевые ощущения сопровождаются тошнотой, одно- или двукратной рвотой. Реже отмечаются диарея или болезненность при мочеиспускании. Характерно повышение температуры тела до 37-38 °С, слабость.
При атипичном начале характер и интенсивность болей меняется. В течение нескольких дней больного беспокоят ноющие или тупые боли справа в боку, которые имеют умеренную интенсивность. Болевой синдром в подобных клинических случаях может оказаться единственным проявлением аппендикулярного воспаления. Подобная клиническая симптоматика, как правило, встречается у людей пожилого и старческого возраста, ослабленных пациентов.
Спустя 2-3 дня после манифестации заболевания на фоне болевого синдрома начинает формироваться болезненная воспалительная опухоль. Больной может ее прощупать самостоятельно: инфильтрат представляет собой плотное и умеренно подвижное образование в правом нижнем квадранте живота. При этом постепенно уменьшаются боли в покое. Болезненность усиливается при наклонах туловища вперед и вправо. Температура тела при аппендикулярном инфильтрате держится на уровне 37-37,5 °С.

Аппендикулярный инфильтрат
Осложнения
При несвоевременном лечении АИ есть высокая вероятность развития аппендикулярного абсцесса. При формировании гнойника вокруг воспаленного аппендикса самочувствие резко ухудшается. Наблюдается фебрильная лихорадка с периодами озноба, боли становятся постоянными и очень интенсивными. Такое состояние требует неотложной хирургической помощи, при отсутствии которой у 90-95% пациентов возникает перитонит.
Среди поздних осложнений аппендикулярного инфильтрата основную роль играет спаечная болезнь. После перенесенного воспаления формируются перемычки между петлями кишечника, которые нарушают нормальный транспорт каловых масс по кишечнику. Под действием провоцирующих факторов спайки приводят к механической кишечной непроходимости, некрозу участка кишечника.
Диагностика
Опытный хирург ставит предварительный диагноз уже на основании объективного осмотра. Обращает на себя внимание опухоль в области проекции аппендикса, которая имеет плотноэластическую консистенцию, болит при надавливании. Далее для диагностики аппендикулярного инфильтрата применяют следующие лабораторные и инструментальные методы:
- УЗИ брюшной полости. С помощью ультразвукового исследования врач оценивает состояние кишечных петель и червеобразного отростка, выявляет признаки аппендикулярного воспаления — инфильтрацию и утолщение стенок ЖКТ, наличие экссудата. При небольшом размере инфильтрата УЗИ может быть малоинформативным.
- КТ брюшной полости. Компьютерную томографию чаще проводят пожилым больным, чтобы дифференцировать аппендикулярный инфильтрат с доброкачественными и злокачественными опухолями. Исследование дает четкое и детальное изображение абдоминальных органов.
- Диагностическая лапароскопия. В затруднительных случаях прибегают к инвазивному методу визуализации. Благодаря введению видеохирургического инструментария в брюшную полость можно детально осмотреть патологический инфильтрат. При необходимости во время диагностики выполняют лечебные лапароскопические манипуляции.
- Анализы. Общеклиническое исследование крови показывает неспецифические воспалительные признаки — повышение уровня лейкоцитов и СОЭ. Показатели эритроцитов и гемоглобина помогают исключить токсико-анемический синдром. Обязательно назначают биохимический анализ крови, коагулограмму.

Подпеченочный аппендикулярный инфильтрат
Лечение аппендикулярного инфильтрата
Консервативная терапия
Аппендикулярный инфильтрат — единственное из осложнений аппендицита, которое подлежит медикаментозной терапии. Лечение проводится только в условиях стационара. Подбираются этиотропные антибактериальные препараты широкого спектра. Местно на правую подвздошную область применяют холод, методы физиотерапии. Спустя 10-14 дней от начала проведения такой терапии инфильтрат рассасывается, аппендикулярные симптомы исчезают.
Хирургическое лечение
Если заболевание удалось купировать консервативным путем, спустя 3-4 месяца рекомендовано проведение плановой аппендэктомии. Операция предназначена для профилактики рецидивов воспалительного процесса. В абдоминальной хирургии для удаления аппендикса используют лапароскопическое оборудование. Операция проходит с небольшими разрезами кожи и минимальным повреждением тканей, что ускоряет реабилитационный период.
При нагноении аппендикулярного инфильтрата рекомендовано оперативное вмешательство в кратчайшие сроки. Производится вскрытие и дренирование гнойника, после чего самочувствие быстро улучшается. Обычно в таких ситуациях удаление червеобразного отростка не проводят, поскольку операция чревата осложнениями. Плановая аппендэктомия выполняется спустя 6 месяцев после первого этапа лечения.
Прогноз и профилактика
При своевременной комплексной терапии аппендикулярного инфильтрата пациенты полностью выздоравливают, никаких отдаленных осложнений болезни не возникает. Прогноз ухудшается при трансформации АИ в абсцесс или местный перитонит. Профилактика заболевания включает раннюю диагностику и адекватную хирургическую помощь при остром аппендиците, что особенно важно для ослабленных и пожилых больных.
Источник

Аппендикулярный инфильтрат – это патология, относящаяся к осложненному течению острого аппендицита. В этом состоянии отмечается появление конгломерата или инфильтрации вокруг червеобразного отростка. Лечение болезни осуществляется консервативно или оперативно.
Аппендикулярный инфильтрат, что это такое
Аппендикулярный инфильтрат (АИ)- это осложненное течение аппендицита, при котором образуется конгломерат вокруг аппендикса (спаянные между собой органы, которые располагаются вокруг отростка – слепая, тонкая кишка, брюшина, сальник).
 Причина аппендикулярного инфильтрата — разрастание воспаления
Причина аппендикулярного инфильтрата — разрастание воспаления
Встречается в 10-12% случаев. Аппендикулярный инфильтрат код по мкб 10 – К 38.
В редких случаях причинами болезни являются:
- Ошибки на госпитальном и догоспитальном этапе из-за нетипичной клинической картины.
- Неправильное ведение больного при остром аппендиците.
Наиболее частой причиной появления АИ является позднее обращение в больницу. Аппендикулярный инфильтрат имеет стертую клинику, поэтому диагностика, лечение затруднены.
Классификация болезни
Согласно клиническим рекомендациям аппендикулярный инфильтрат имеет несколько видов.
| По клиническому течению | По отграничению отростка | По характеру инфильтрата |
|---|---|---|
| Прогрессирующий – это состояние характеризуется распространением воспалительной реакции на соседние органы; возникает по причине неэффективности лечения, неверной или поздней диагностике болезни | Полный – аппендикс полностью отграничен от пространства брюшной полости, что снижает риск развития перитонита | Рыхлый – возможность отделения инфильтрированных тканей от аппендикса тупым путем; есть возможность провести удаление червеобразного отростка |
| Регрессирующий – появляется при правильной хирургической терапии. Исходом состояния является хронический резидуальный аппендицит. Впоследствии для предупреждения рецидивов болезни назначается плановое оперативное удаление аппендикса (через 3 месяца после обострения) | Неполный – воспаленный червеобразный отросток контактирует со свободной брюшной полостью, что может привести к перфорации стенки аппендикса, развитию перитонита | Плотный – нет возможности отделить конгломерат тупым путем; при проведении разрезов есть риск повреждения или прокола кишечника, что приводит к кровотечению и другим последствиям |
Эти клинические формы болезни выделены, чтобы определиться с тактикой ведения больного.
Симптоматика болезни
Клиника аппендикулярного инфильтрата менее выражена, чем симптоматика аппендицита. Состоянию предшествуют проявления деструктивного типа воспаления червеобразного отростка.
Симптоматика проявляется на 3-5 сутки от начала воспалительного процесса. Возможно типичное и атипичное клиническое течение. У пациента наблюдаются следующие клинические симптомы:
- Болевой синдром. Отмечается уменьшение боли в области нижнего правого квадранта живота. Полностью болевой синдром не уходит. Боль затихает в покое, но при движении снова проявляется. Характер боли тупой, ноющий.
- Диспепсия. Возможен паралич кишки, который проявляется невыраженным вздутием, запором.
- Интоксикационный синдром. Пациенты отмечают слабость, плохое самочувствие. Отличительной чертой патологии является субфебрильная температура (не выше 37,4ᵒС). Больные жалуются на ломоту в теле, озноб, сухость ротовой полости.
Диагностической ценностью является субфебрильная температура. Аппендикулярный инфильтрат не проявляется лихорадкой. Это объясняется тем, что очаг воспаления удерживается конгломератом, развившимся вокруг аппендикса.
 Высокая температура не свойственна для аппендикулярного инфильтрата
Высокая температура не свойственна для аппендикулярного инфильтрата
Во время диагностики важно выяснить вид патологии (полный, неполный). Полный аппендикулярный инфильтрат, отзывы пациентов:
- Больные отмечают учащение сердцебиения, температуру до 37,5ᵒС.
- После обострения аппендицита и перехода его в АИ самочувствие улучшается.
- Интенсивность боли снижается.
Во время осмотра при полном АИ состояние больного удовлетворительное, отмечается сухость и обложенность языка, вздутие кишечника, которое равномерно распределено по всему животу. При этом виде инфильтрации отростка нет мышечного напряжения во время поверхностной пальпации живота. Отсутствуют также специфические проявления аппендицита и перитонита.
 Пальпация — важная часть первичного осмотра при аппендиците
Пальпация — важная часть первичного осмотра при аппендиците
Во время глубокого пальпаторного исследования правой подвздошной области выявляют плотное образование. Оно малоболезненное и практически не двигается. Во время пальцевого исследования прямой кишки можно прощупать нижний полюс конгломерата. Образование имеет плотную структуру, без признаков жидкости.
Неполный АИ характеризуется следующей симптоматикой:
- Есть признаки неограниченного перитонита. Состояние пациента при этом средней тяжести.
- Выявляется вздутие кишки, запор, отставание правой подвздошной области в акте дыхания.
- Признаки мышечного напряжения и болевого синдрома при поверхностном пальпаторном исследовании. Локализация боли не совпадает с областью нахождения конгломерата.
- Выявляется один или 2-3 симптома раздражения брюшины, такие как Щёткин-Блюмберг, Мендель; другие признаки аппендицита: симптомы Воскресенского, Ситковского и т.д.
При диагностике все клинические проявления учитывают, чтобы правильно поставить диагноз и назначить верную терапию. Ошибки в лечении патологии ведут к развитию перитонита, абсцесса и других состояний, осложняющих ведение пациента и ухудшающих прогноз.
Диагностические мероприятия
К диагностическим мероприятиям относят осмотр пациента при поступлении в больницу. Но перед этим врач собирает анамнез, в который входят:
- Клинические проявления до поступления в стационар (наличие острого течения аппендицита, проявляющейся сильной болью, гипертермии; затихание симптоматики).
- Дата затихания симптомов острого аппендицита.
- Наличие операций или хронических болезней.
- Наличие аллергии на лекарственные средства, в том числе на анестезию и общий наркоз, пищу, химические вещества.
- Прием лекарственных средств и их дозы.
После сбора анамнеза врач проводит осмотр. Осуществляется поверхностное и глубокое пальпаторное исследование брюшной стенки с целью выявить напряжение мышц живота, а также других симптомов перитонита и аппендицита.
При подозрении на аппендикулярный инфильтрат пациенту назначают следующие методы обследования:
- Лабораторная диагностика: анализ крови из пальца (при АИ отмечается увеличение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов), анализ мочи (нет особенностей).
- Ультразвуковое обследование живота. На УЗИ выявляется образование в правой подвздошной области, т.к. конгломерат образован петлями тонкого кишечника и слепой кишкой.
- Диагностическая лапароскопия. Методика представляет собой оперативное вмешательство. Лапароскопию применяют, если не получается определиться с тактикой лечения, а УЗИ не дает четкой картины. Метод не применяется, когда точно известно о наличии полного АИ. Лапароскопию применяют, чтобы исключить частичный АИ, опухолевые новообразования и другие состояния.
Помимо этих исследований допускается сделать ирригографию, компьютерную томографию, колоноскопию. Эти обследования назначаются для исключения опухолевых образований в брюшной области и забрюшинного пространства.
Лечебные мероприятия
При выявлении АИ пациенту показана госпитализация в хирургическое отделение. Лечение аппендикулярного инфильтрата направлено на уменьшение болевого синдрома, улучшение самочувствия, купирование воспаления или конгломерата.
 Операция по удалению аппендицита – аппендэктомия
Операция по удалению аппендицита – аппендэктомия
Диагноз ставят в течение первых 2 часов после поступления пациента в отделение. В противном случае лечение будет назначено поздно, разовьются осложнения, которые опасны для жизни больного.
Терапия полного АИ
При лечении аппендикулярного инфильтрата не применяют операцию, если развилась полная инфильтрация червеобразного отростка. Хирургическое вмешательство при полном АИ опасно развитием перитонита на операционном столе, кровотечением. Чтобы этого избежать пациенту назначается консервативная терапия, в которую входит:
- Постельный режим.
- Отказ от тепловых процедур.
- Диетотерапия с отказом от продуктов, содержащих клетчатку.
- Назначение противовоспалительных средств: Диклофенак, Индометацин.
- Антибактериальная терапия: Амоксициллин (монотерапия) или цефалоспорины 1,2 поколения одновременно с Метронидазолом. Срок лечения антибактериальными средствами определяется скоростью угасания конгломерата и воспалительной реакции. Размеры конгломерата оценивают по УЗИ.
- Прикладывание к правому нижнему квадранту брюшной стенки холода.
После исчезновения или уменьшения инфильтрата пациента выписывают и передают под наблюдение в поликлинику. В послеоперационном периоде больного ведет хирург на участке.
В хирургической практике принято использовать эндолимфатический способ введения антибактериальных препаратов. При такой методике больной быстрее выздоравливает.
Применяется Цефалоспорины 3-4 поколения или Аминогликозиды вместе с Метронифазолом. Контроль размеров конгломерата при этом методе лечения ведется при помощи УЗИ или ирригографии. Ирригография проводится чаще пациентам пожилого возраста для исключения опухолевого процесса. При подозрении на опухоль дополнительно к ирригографии назначают онкомаркеры.
Если лечение проводится неправильно, образуется аппендикулярный инфильтрат с абсцедированием. При этом показано дренирование или пункция гнойного образования. При правильной тактике терапии воспаленные ткани со временем рассасывается. Продолжительность лечения при положительной динамике составляет 10-20 дней.
По прошествии 3 месяцев пациенту назначают плановую операцию по удалению аппендикса. Это необходимо для предупреждения рецидивов. Сроки операции устанавливает лечащий врач.
Терапия неполного АИ
При неполной форме АИ терапия осуществляется хирургическим способом. Оперативное лечение подразумевает проведение ревизии брюшной полости с оценкой состояния инфильтрата. Если выявлен рыхлый конгломерат, проводится удаление органа (аппендикса). При плотном инфильтрате осуществляется постановка дренажа, который при возникновении абсцесса или прорыва выведет гной. Эти мероприятия предупреждают развитие перитонита. Удаляют дренажный тампон не ранее, чем через 7-8 дней.
Осложнения после операции аппендицита:
- спаечный процесс;
- воспаление;
- инфицирование раны;
- перитонит;
- сепсис.
Эти проявления могут возникнуть при несоблюдении рекомендаций доктора.
Особенности аппендикулярного инфильтрата в педиатрической практике
Аппендикулярный инфильтрат у детей развивается чаще в 10-14 лет. Это объясняется удлинением сальника и приобретением им взрослой структуры. Болезнь отмечается при позднем обращении пациента в стационар, так как симптоматика аппендицита у ребенка может быть стертой.
 У детей воспаление развивается быстрее, чем у взрослых
У детей воспаление развивается быстрее, чем у взрослых
Клиника проявляется на 3-5 сутки. Симптоматика похожа на проявления АИ у взрослых. Полный АИ лечат консервативно, неполный – оперативно. Если не помочь ребенку вовремя, возможно абсцедирование инфильтрата, прорыв гнойника, перитонит и токсический шок.
Чтобы избежать возникновение аппендикулярного инфильтрата, следует вовремя обращаться в скорую помощь или в поликлинику. Болезнь опасна развитием осложнений: абсцесса и перитонита. У ребенка возможно появление сепсиса и токсического шока, так как иммунитет слабый. Перед поступлением в больницу или обращением к врачу нельзя пить обезволивающие и противовоспалительные препараты, чтобы не стирать симптоматику болезни, а также не затруднять диагностику аппендицита и аппендикулярного инфильтрата.
Берегите себя!
[Всего: 5 Средний: 4.8/5]
Источник

