Икота при воспалении поджелудочной железы
Непроизвольные сокращения диафрагмы, которые повторяются через определенные промежутки времени и сопровождаются характерным смыканием голосовой щели – это всем знакомая икота. Обычно это кратковременное явление, проходящее в течение нескольких минут – стоит выпить пару глотков воды и ненадолго задержать дыхание. Однако случается, что икота длится сутками и даже неделями, и это может быть проявлением серьезной патологии, в том числе, и панкреатита.
Каков механизм и причины возникновения икоты?
Икота – это рефлекторный процесс, обусловленный раздражением диафрагмального нерва. Кратковременное раздражение может возникнуть в результате спазма гладкой мускулатуры верхних отделов ЖКТ. Это возможно при переедании, при заглатывании воздуха. Достаточно вспомнить, как икают сытые младенцы – их непременно после кормления нужно подержать «столбиком» вертикально, чтобы не было срыгивания.
Икота может возникнуть при замерзании – происходит перераспределение крови и ее прилив к жизненно важным внутренним органам, чтобы их согреть. Увеличившиеся в размерах печень и селезенка давят на диафрагмальный нерв, и человек начинает икать. Стоит ему согреться, «разогнав» кровь по мышцам – и икота проходит.
Однако существует патологическая икота. Чаще всего она возникает при опухолевых процессах в области задней черепной ямки (головной мозг), либо при сдавлении нервных волокон, отвечающих за сокращение диафрагмы (диафрагмальный нерв).
Наиболее частая причина сдавления – панкреатит или рак поджелудочной железы. По мере роста опухоли икота усугубляется, становится постоянной; ее не удается остановить медикаментозными средствами, и единственным способом ее устранения может оказаться иссечение диафрагмального нерва.
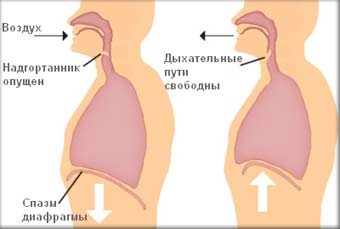
Что делать при икоте?
Острые приступы икоты обычно так же спонтанно проходят, как и начинаются, и не требуют какой-либо медикаментозной или иной терапии. Обычно простая задержка дыхания секунд на тридцать, после глубокого вдоха, устраняет неприятный симптом. Или несколько глотков прохладной воды, выпитой по «методу балерины» — нужно встать, завести руки за спину в замок и, наклонившись, сделать 3-4 глотка воды из стакана, который держит другой человек на уровне груди икающего.
Но если икота упорна и продолжается длительное время – это повод для визита к врачу. И в первую очередь нужно выяснить состояние поджелудочной железы. Особенно, если у пациента не было черепно-мозговых травм и неврологических расстройств, его не беспокоят головные боли – это исключает икоту центрального генеза.
Иногда длительную икоту провоцируют опухоли средостения, пневмонии, плевриты, опухоли легких, однако наиболее частый виновник все-таки рак поджелудочной железы и панкреатит.
Медикаментозные средства для устранения икоты
К сожалению, универсального препарата не существует, а те, которые применяются, не являются одинаково эффективными для разных пациентов. Для купирования икоты при панкреатите назначают баклофен внутрь в дозе от 5 до 20 мг на прием каждые 6 часов, церукал 10 мг до 4-х раз в сутки, ингибиторы протонной помпы (омез, пантопразол). В более тяжелых случаях (опухоль поджелудочной железы) используют нейролептики фенотиазинового ряда, например, хлорпромазин, который вводится внутривенно каждые 6 часов в дозе 25-50 мг. Иногда приходится делать блокаду диафрагмального нерва или даже его иссечение, но к этому вмешательству прибегают, когда остальные способы не дали эффекта.
Источник

Панкреатическое заболевание является одной из самых распространенных болезней поджелудочной железы, проявляющимся резкой болью, массивной рвотой, нарушениями стула и резким снижением веса тела. Но, с годами данное заболевание прогрессировало, и теперь к общепринятым симптоматическим признакам, характеризующим данную патологию, добавились и такие скрытые симптомы, как отрыжка и икота, которые мы более подробно рассмотрим в данном обзоре.
Отрыжка как симптом панкреатита
Отрыжка при панкреатите является физиологическим процессом, заключающемся в высвобождении газов либо воздуха посредством ротовой полости, и происходящем на фоне массивного давления на полость диафрагмы огромного объема воздуха, поглощаемого ртом. Выход отрыжки характеризуется специфическим звуковым сопровождением. Появление отрыжки может быть спровоцировано причинами физиологического характера, а также развитием патологических процессов в области пищеварительной системы, таких как панкреатит, холецистит и другие.
При прогрессировании хронического панкреатита частые выбросы воздуха и газов через ротовую полость являются прямым свидетельством нарушенных процессов пищеварительного тракта.
Эти процессы происходят примерно по следующей схеме: воспаленный и отекший паренхиматозный орган не имеет возможности осуществлять свою функциональную обязанность и секретировать необходимый уровень панкреатического сока с необходимыми ферментативными компонентами. Недостаточная концентрация энзимных веществ ведет к тому, что желудок не справляется с переработкой всей поступающей пищи, результатом этого является образование бродильных и гнилостных процессов с характерным метеоризмом, провоцирующим образование сильной отрыжки с тухлым запахом.
Если подобное явление спровоцировал именно билиарный тип панкреатического заболевания, то отрыжка может быть с характерным привкусом горечи и запахом желчи.
Причины появление отрыжки
Отрыжка воздухом бывает в виде следствия от прогрессирования патологических изменений в системе пищеварительного тракта, а также и на фоне других факторов, в число которых входят следующие:
- Неправильное питание, заключающееся в максимально быстром потреблении больших порций еды. Не тщательно пережеванные продукты при таком питании поступают в полость желудка с воздухом, что и способствует образованию отрыжки.
- Более того, появляющаяся отрыжка и патология поджелудочной железы тесно связываются тем же большим количеством потребляемых продуктов. Это объясняется тем, что еда, поступающая в огромном количестве в организм человека, ведет к тому, что паренхиматозная железа не успевает вырабатывать необходимую концентрацию панкреатических ферментов, обеспечивающих расщепление белковых, углеводных и жировых компонентов, в ходе чего начинаются процессы брожения и выделяются продукты распада, и газы от разлагающейся, не переваренной пищи.
- При хроническом течении панкреатического поражения паренхиматозной железы необходимо полностью исключить газированные напитки и жевательные резинки. При отступлении от данных запретов, особенно у ребенка может появиться такой симптом, как отрыжка и более того, течение хронической болезни может в значительной степени усугубиться.
Другими словами можно сказать, что отрыжка появляется из-за заглатывания воздуха при поглощении пищи, или жидкости либо при заметно сниженном уровне выработки панкреатических ферментов.
Икота — природа возникновения
Икота по своей сущности, является рефлекторной реакцией организма, спровоцированной раздражающим воздействием на диафрагмальный нерв. Кратковременные раздражения бывают при спазмировании гладкой мускулатуры верхнего отдела ЖКТ.
Икать человек может начать, если он часто переедает, либо заглатывает воздух во время приема пищи, при этом в полости живота начинает все урчать.
Икота также может образоваться в том случае, когда человек замерзает. В этом случае кровь в организме начинает перераспределяться, и основные ее потоки направляются к органам жизнеобеспечения для их согревания. Полость печени и селезенки начинает увеличиваться в размере, что создает давление на диафрагмальный нерв и вызывает икоту. В этой ситуации необходимо согреться, чтобы кровь разошлась по мышечным структурам и икота пройдет.
Но, существует и патогенная икота. В большинстве случаев, она образуется при развитии опухоли в области головного мозга, или же при сдавливании нервных диафрагмальных волокон, возникающем при образовании панкреатического заболевания либо раковой опухоли в полости поджелудочной железы, при которой также начинает еще и болеть в области эпигастрия.
В тяжелых случаях, икота при панкреатите может приобрести постоянный характер проявления и чтобы избавиться от нее может потребоваться проведение хирургического вмешательства по иссечению диафрагмального нервного волокна.
Методы лечения икоты и отрыжки
Острый приступ икоты проходит также быстро, как и внезапно возникает и может не требовать абсолютно никакого приема медикаментозных средств. В обычных ситуациях, избавиться от дискомфортного симптоматического признака можно при помощи обыкновенной задержки дыхательного акта на полминуты, или же выпить воды комнатной температуры.
Но, если проявления икоты становятся слишком частыми и постоянными, то это является поводом для визита к специалисту гастроэнтерологического профиля за выяснением состояния паренхиматозной железы.
Стоит отметить, что в некоторых случаях, виновником икоты может стать опухолевидное новообразование средостения, плеврит, опухоль в легких, пневмония, а также острый панкреатит либо рак паренхиматозной железы.
Для того чтобы избавиться от икоты при панкреатическом поражении паренхиматозного органа, медики рекомендуют принимать:
- препарат Баклофен каждые шесть часов от 5-20мг;
- по 10 мг Церукала от 2 до 4 раз в день;
- а также препараты для ингибирования протонной помпы, в виде Омеза либо Омепразола.
Методы лечения отрыжки при панкреатите во многом схожи с лечением икоты. Для избавления от нее также необходимо делать кратковременные задержки дыхания либо употреблять небольшое количество прохладной воды. Разница состоит лишь в том, что для предотвращения отрыжки необходимо также полностью исключить употребление газированных напитков, табакокурение и принимать препараты, содержащие в своем составе ферментативные компоненты, обеспечивающие процессы пищеварения, которые прописывает лечащий врач.
Профилактика проблем пищеварения
К несчастью, все дети и взрослые люди, не сталкивающиеся с проблемами пищеварения, редко задумываются о том, что необходимо соблюдать простые профилактические правила, предупреждающие развитие проблем со здоровьем, и в частности с поджелудочной железой. А ведь панкреатическую болезнь гораздо проще предупредить, чем потом заниматься ее лечением.
Профилактические правила являются очень простыми, и заключаются в следующем:
- исключение из жизнедеятельности табакокурения и злоупотребление алкоголесодержащей продукции;
- правильное и сбалансированное питание, безо всяких перееданий, употребления жирной и острой пищи с тщательным пережевыванием каждого кусочка еды;
- употреблять пищу необходимо в спокойном месте и не торопясь;
- не употреблять газированную воду, а также овощные и фруктовые культуры, не обработанные термическим методом;
- соблюдение правил здорового и активного образа жизни.
Соблюдение не столь хитрых правил обеспечит здоровье поджелудочной и всей системы пищеварения на долгие годы.
Список литературы
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Строкова О.А. Состояние кишечного пищеварения у больных хроническим панкреатитом. Автореферат диссертации. Ульяновск 2009 г.
- Под ред. В.Т. Ивашкина, Т.Л. Лапиной. Гастроэнтерология: национальное руководство. – М.: ГЭОТАР-Медиа, 2008 г.
- Осипенко, М. Ф. Клинические особенности различных вариантов экскреторной недостаточности поджелудочной железы. Терапевтический архив. 2009 г. № 2 стр. 62–65.
Источник
Приступы боли в животе, подташнивание, метеоризм и диарея — одни из симптомов, которые могут встретиться при воспалении поджелудочной железы, или панкреатите. Но иногда проявления этой болезни совсем нетипичны и могут напоминать симптоматику аппендицита или даже сердечного приступа. Об отличительных признаках панкреатита, его формах, диагностике и лечении мы и поговорим в статье.
Симптомы панкреатита
Проявления панкреатита, как и его последствия для организма, зависят от формы заболевания. Острый панкреатит протекает стремительно и угрожает развитием необратимых изменений в структуре поджелудочной железы. Панкреатит в хронической форме — это воспалительное заболевание, протекающее с периодами обострений и ремиссий. По мере прогрессирования болезни железистая ткань замещается соединительной, что приводит к недостатку ферментов и, как следствие, сбоям в работе пищеварительной системы.
Острый панкреатит (ОП)
Первый и основной признак острого панкреатита — это боль. Как понять, что причина — воспаление поджелудочной, а не невралгия или почечные колики, например? Болевые ощущения при панкреатите очень сильные, стойкие. Они не проходят после приема спазмолитиков и обезболивающих. Обычно боль возникает в верхней части живота, отдает в спину, опоясывает тело. Часто возникает после приема алкоголя или острой жирной пищи.
Приступ, как правило, сопровождается тошнотой и рвотой, потом к ним присоединяются вздутие живота и жидкий стул. В 80–85% случаев острого панкреатита симптомы этим и ограничиваются, и болезнь проходит в течение недели. Это проявления ОП легкой степени, так называемого интерстициального или отечного панкреатита. У 15–20% больных ОП может переходить в среднюю степень с различными осложнениями: инфильтратом вокруг поджелудочной, образованием абсцессов и псевдокист, некрозом участков железы и последующим присоединением инфекции. Острый панкреатит тяжелой степени, который часто развивается при панкреонекрозе, сопровождается интоксикацией и поражением многих органов.
Опасность ОП еще и в том, что он может маскироваться под другие заболевания. В одном из исследований[1] был сделан вывод, что первые признаки панкреатита были типичными только у 58% пациентов. У других же ОП имел какую-либо «маску».
- В 10% случаев панкреатит проявлялся в виде печеночной колики (боли в правом подреберье) и даже желтухи.
- У 9% больных ОП начинался как кишечная колика — боли в нижней части живота.
- Еще 9% случаев имитировали приступ стенокардии или инфаркт — боль ощущалась выше, отдавала за грудину и под лопатку, иногда возникала одышка.
- Около 6% эпизодов ОП были похожи на приступ аппендицита.
- Другие 6% сопровождались резкой болью и напряжением стенки живота, как при перфорации желудка или кишечника.
- Наконец, 2% приступов панкреатита были похожи на острую инфекцию — с повышением температуры, головной болью, слабостью, тошнотой, рвотой и диареей.
Иногда симптомы сочетались или вообще проявлялись очень слабо. Во всех этих случаях для того, чтобы отличить панкреатит, потребовалось дополнительное обследование.
Хронический панкреатит (ХП) и его обострения
Лишь 10–20% пациентов переносят ХП в безболевой форме, у остальных 80–90% он проявляется типичным болевым приступом. Причем наблюдается два сценария. Первый, или тип А, — это короткие болевые приступы, повторяющиеся на протяжении десяти дней (не дольше), с последующими долгими безболевыми периодами. Второй, или тип В, чаще встречается при хроническом алкогольном панкреатите и представляет собой более долгие и тяжелые приступы боли с перерывами на один–два месяца. При обострении панкреатита симптомы обычно напоминают симптоматику острого процесса. Кроме этого, ХП сопровождается признаками дефицита панкреатических ферментов, о которых мы поговорим дальше.
Причины панкреатита
В целом ОП и ХП возникают под действием схожих факторов. Так, для острого панкреатита причины распределяются следующим образом[2]:
- лидирует злоупотребление алкоголем: 55% случаев ОП вызваны передозировкой спиртных напитков, а также неправильным питанием. Еще необходимо отметить, что нарушение диеты и алкоголь могут провоцировать обострение;
- на втором месте (35%) — попадание желчи в поджелудочную железу (острый билиарный панкреатит);
- 2–4% приходится на травмы поджелудочной, в том числе из-за медицинских вмешательств;
- остальные 6–8% случаев — отравление, аллергии, инфекции, прием лекарств, различные болезни пищеварения.
Причины хронического панкреатита наиболее точно отражены в специальной классификации TIGAR-O. Она была предложена в 2001 году и представляет собой первые буквы всех пунктов: Toxic-metabolic, Idiopathic, Genetic, Autoimmune, Recurrent and severe acute pancreatitis, Obstructive[3].
- Токсико-метаболический панкреатит связан с неумеренным употреблением спиртного (60–70% случаев), курением, приемом лекарств, нарушением питания и обмена веществ.
- Идиопатический панкреатит возникает по непонятным причинам и нередко сопровождается отложением кальция в поджелудочной железе.
- Наследственный панкреатит развивается, например, при мутациях в генах панкреатических ферментов.
- Аутоиммунный панкреатит вызван атакой собственного иммунитета на клетки железы, может идти в союзе с другими аутоиммунными болезнями.
- В хроническую форму может перейти повторяющийся или тяжелый острый панкреатит.
- Обструктивный панкреатит возникает при нарушении оттока желчи и секрета поджелудочной. Причиной может быть камень в желчном протоке, опухоль, аномалия развития.
Причины появления панкреатита могут различаться, но механизм развития всегда похож. Дело в том, что поджелудочная железа вырабатывает сильные ферменты, способные расщеплять поступающие с пищей белки, жиры и углеводы. Но из похожих соединений состоит и организм человека. И чтобы не произошло самопереваривание, существуют механизмы защиты: в поджелудочной железе ферменты находятся в неактивной форме, и работать они начинают только в двенадцатиперстной кишке, которая покрыта специальной слизистой оболочкой (как и вся внутренняя поверхность кишечника).
При панкреатите эта защита, как правило, не срабатывает (речь не идет о некоторых хронических формах, когда железа сразу подвергается склерозу или фиброзу). И в ситуации, когда ферментов слишком много, или они не могут выйти в кишечник, или имеют генетический дефект, происходит превращение из проферментов в активную форму, которая и рушит собственные клетки поджелудочной железы. Дальше происходит лавинообразная реакция: чем больше клеток погибает, тем больше из них при гибели высвобождается ферментов, которые тоже активируются. При этом железа отекает, возникает боль, а вслед за ней и все остальные проявления панкреатита.
Это важно
При ежедневном употреблении от 60 до 80 миллилитров алкоголя в течение 10–15 лет практически со стопроцентной вероятностью разовьется хронический панкреатит. Курение усугубляет действие спиртного, а наследственность, пол и другие факторы только определяют предрасположенность к болезни. Поэтому в любом случае врачи советуют отказаться от сигарет и злоупотребления алкоголем.
Диагностика панкреатита
Своевременное выявление и лечение панкреатита поможет избежать множественных осложнений. При возникновении «классических» симптомов на фоне приема алкоголя, нарушения питания или наличия камней в желчном пузыре стоит незамедлительно обратиться к гастроэнтерологу. Диагностика панкреатита, как правило, начинается с осмотра, опроса пациента, после чего назначают ряд дополнительных исследований.
- Лабораторные анализы. При подозрении на ОП специалисты могут назначить анализ крови или мочи. В крови можно обнаружить повышение активности ферментов, которые попадают туда при гибели клеток поджелудочной железы. В первую очередь это амилаза и липаза. Диагноз подтверждается, если норма превышена в три раза и более. Также можно определить амилазу в моче, иногда этот анализ называют диастазой. В случае ХП повышение ферментов практически не выявляется. Кстати, лабораторная диагностика панкреатита помогает подтвердить недостаточность работы поджелудочной, но об этом мы поговорим отдельно.
- Ультразвуковое исследование. Его преимущество — доступность, минус — в необходимости подготовки к исследованию, которая заключается в строгой диете на протяжении двух–трех дней. При панкреатите УЗИ-диагностику можно проводить и без подготовки, но тогда из-за наличия газов в кишечнике поджелудочную железу будет почти не видно. Также результат сильно зависит от возможностей УЗИ-аппарата и квалификации специалиста.
При ОП можно обнаружить увеличение размеров железы, снижение эхогенности и нечеткость контуров, а также наличие свободной жидкости в брюшной полости. Для диагностики ХП гораздо эффективнее эндоскопическое УЗИ, но его проведение требует оборудованного эндоскопического кабинета.
Трансабдоминальное УЗИ (через поверхность живота) при хроническом процессе имеет меньшую чувствительность и специфичность. Так, диффузные изменения в поджелудочной железе, трансформация ее размеров и контура не позволяют подтвердить хронический панкреатит. Диагноз подтверждают такие признаки, как псевдокисты или кальцинаты в поджелудочной железе, значительное расширение протока железы, уплотнение его стенок и наличие в нем камней. - Рентгенограмма брюшной полости — пожалуй, самое недорогое и доступное исследование. Рентгенограмма может помочь отличить кишечную непроходимость или обнаружить камни в желчном пузыре, что косвенно способствует постановке диагноза, но для определения панкреатита этот метод далеко не так информативен. В этом случае самым достоверным из рентгенологических методов является МСКТ — мультиспиральная компьютерная томография.
- Компьютерная томография при остром панкреатите обычно выполняется в сложных случаях, на 4–14 день болезни. КТ помогает найти очаги панкреонекроза, оценить состояние забрюшинной клетчатки, увидеть изменения в грудной и брюшной полости. Часто диагностику проводят накануне операции. О наличии хронического панкреатита говорят такие показатели, как атрофия железы, расширение протока и присутствие в нем камней, кисты внутри и вокруг железы, утолщение внешней оболочки. Косвенными признаками будут увеличение размеров железы, ее нечеткий контур или неоднородный рисунок.
- Еще один часто используемый метод при подозрении на острый панкреатит — диагностическая лапароскопия. Это хирургическая операция, которая позволяет достоверно оценить состояние органов в брюшной полости, а при необходимости сразу поставить дренаж или перейти к расширенному вмешательству.
Симптомы и диагностика ферментной недостаточности поджелудочной железы
Кроме самого панкреатита, обследование может обнаружить его последствия. Одним из основных будет нехватка ферментов поджелудочной железы, то есть экзокринная панкреатическая недостаточность. Что же она собой представляет?
Поджелудочная железа уникальна тем, что способна одновременно к внешней и внутренней секреции. Внешняя секреция — это выделение ферментов для пищеварения в кишечник, а внутренняя секреция — это выброс гормонов в кровь. В результате воспаления, некроза, склероза или наследственных болезней работа поджелудочной может нарушаться. И если повреждена эндокринная (гормональная) функция железы, у человека снижается уровень инсулина, что в конечном счете может привести к диабету. А если не работает экзокринная функция, то в кишечник не поступают панкреатические ферменты: амилаза, липаза и трипсин.
Памятка
Ферменты поджелудочной железы помогают переваривать почти все основные питательные вещества: трипсин расщепляет белки на аминокислоты, амилаза превращает сложные углеводы в простые ди- и моносахариды, а липаза отвечает за переваривание жиров.
Внешние признаки экзокринной недостаточности проявляются довольно поздно, когда уровень ферментов на 90–95% ниже нормы. В первую очередь виден дефицит липазы: нерасщепленные жиры выделяются с калом, стул становится жидким, жирным и частым. Такое состояние называется стеатореей. Также присутствует вздутие, метеоризм, возможны боли в животе, колики. Так как питательные вещества не перевариваются, они не могут усвоиться, и человек постепенно теряет вес. К тому же плохо усваиваются витамины. Их дефицит проявляется сухостью и шелушением кожи, ломкостью волос и ногтей и другими подобными симптомами. Обследование при ферментной недостаточности можно условно разделить на три направления:
- исследование трофологического статуса;
- определение содержания жира в кале;
- анализ активности ферментов.
Трофологический статус показывает, достаточно ли человек получает полезных веществ. Для этого определяют индекс массы тела, исследуют процентное соотношение жировой и мышечной ткани на специальных весах или измеряют толщину подкожно-жировой складки. Дефицит питания можно оценить и по анализам крови, которые показывают уровень общего белка, альбумина, гемоглобина, железа, витаминов и минералов.
Содержание жира в кале можно определить различными способами. Самый простой — это исследование кала под микроскопом при помощи окрашивания суданом III: капли нейтрального жира приобретают ярко красный цвет. «Золотым стандартом» считается определение количества жира в кале за 3–5-дневный период. В эти дни пациент ест специально подобранную пищу, содержащую ровно 100 граммов жира. Затем при анализе выясняют, сколько жира усвоилось, а сколько вышло. Если теряется более 15%, это подтверждает стеаторею. К сожалению, собирать и хранить кал три дня, потом везти его в лабораторию очень неудобно для пациента, а исследование такого количества кала технически сложно для лаборатории.
Самым логичным при диагностике ферментной недостаточности является измерение активности ферментов. Во-первых, с помощью зонда можно получить для анализа секрет поджелудочной железы. При этом выделение ферментов стимулируют или пищей, или уколом стимулятора. Во-вторых, можно выяснить активность ферментов по продуктам их работы. Так, существует дыхательный триолеиновый тест, который определяет метаболиты жира в выдыхаемом воздухе, а также бентирамидный тест, при котором продукты распада бентирамида обнаруживаются в моче. Наконец, третий путь — это определение ферментов в кале. Искомые ферменты должны быть стабильными и проходить через кишечник без изменений. Одна из методик — измерение содержания химотрипсина: его количество будет значительно снижено при нарушениях экзокринной функции. Наиболее часто в настоящее время используется тест на определение активности эластазы 1 с помощью иммуноферментного анализа.
Помимо соблюдения специальной диеты, исследования, как правило, требуют отмены ферментных препаратов, но все зависит от решения лечащего врача.
Клинические эффекты ферментных препаратов
«Формулу» лечения острого панкреатита легко запомнить — это «голод + холод + покой». Так, постельный режим помогает снизить болевые ощущения, прикладывание холода уменьшает нагрузку на железу, а благодаря временному отказу от пищи снижается выработка ферментов и, как следствие, уменьшается разрушение клеток, воспаление и отек.
К лечению можно добавить обезболивающие средства и спазмолитики. Из специфических препаратов врач может назначить гормон соматостатин, который подавляет собственную секрецию поджелудочной железы.
При стихании обострения пациент постепенно возвращается к полноценному питанию, и тогда ему могут назначить ферментные препараты. В настоящее время их существует довольно много, условно можно выделить несколько групп:
- препараты из слизистой оболочки желудка, содержащие пепсин;
- препараты, содержащие панкреатические ферменты — амилазу, трипсин, липазу;
- ферменты растительного происхождения, например папаин;
- другие протеолитические ферменты, например гиалуронидаза;
- комбинированные препараты.
Из них для заместительной терапии подходит группа панкреатических ферментов. Они могут различаться по активности, типу оболочки и размеру гранул. Специалисты Российской гастроэнтерологической ассоциации рекомендуют[4] обратить внимание на следующие моменты:
- препарат должен иметь кишечнорастворимую оболочку. Без нее ферменты потеряют свои свойства под действием кислого желудочного сока;
- препарат в виде гранул лучше перемешивается с пищевыми массами, чем целая таблетка, и действует эффективнее;
- принимать капсулы лучше во время приема пищи или сразу после него, запивать следует нещелочными напитками.
Эффект от приема ферментных препаратов оценивается врачом по трофологическому статусу. Но и сам пациент, как правило, чувствует ослабление вздутия и метеоризма, отмечает уменьшение тяжести в животе и нормализацию стула.
Обычно ферментные препараты переносятся хорошо, частота побочных эффектов в сумме — менее 1%. Среди них встречаются аллергические реакции, тошнота и рвота, диарея и запор. Одним из специфических побочных эффектов является повышение уровня мочевой кислоты при приеме высоких доз ферментов, поэтому такие препараты применяют с осторожностью у пациентов с подагрой. Повышение мочевой кислоты также может спровоцировать мочекаменную болезнь.
Диагноз «панкреатит» требует изменения образа жизни, отказа от алкоголя и курения. Чтобы снизить нагрузку на поджелудочную железу, питаться необходимо часто и небольшими порциями. А если вы решили побаловать себя вредной едой, не стоит забывать о приеме ферментного препарата.
Источник
