Хроническое неактивное воспаление в строме
Что такое воспаление?
Воспаление — это способ борьбы нашего тела с вредными для него воздействиями, такими как инфекции, травмы и токсины, в попытке излечить себя. Когда что-то повреждает наши клетки, наш организм выделяет химические вещества, которые вызывают реакцию иммунной системы .
Это в свою очередь вызывает высвобождение антител и белков и усиление кровотока в поврежденной области. В случае острого воспаления весь этот процесс обычно длится несколько часов или дней.
Хроническое же воспаление возникает, когда этот процесс затягивается, сохраняя наше тело в состоянии постоянной «боевой готовности». С течением времени хроническое воспаление может оказывать негативное влияние на наши ткани и органы.
По данным исследований, хроническое воспаление может играть ключевую роль в развитии многих серьезных заболеваний, таких как рак и астма.
Каковы симптомы хронического воспаления?
Симптомы острого воспаления сложно не заметить, оно вызывает такие симптомы, такие как боль, покраснение или отеки. Но симптомы хронического воспаления обычно не так ярко выражены, поэтому вы можете их не заметить или не придать этому значения.
Симптомы хронического воспаления могут включать в себя:
усталость
температура
язвы во рту
высыпания на коже
боль в животе
боль в груди
Эти симптомы могут варьироваться по степени интенсивности и длиться в течение нескольких месяцев или лет.
Что вызывает хроническое воспаление?
Не до конца вылеченные инфекции или старые травмы
аутоиммунное расстройство, которое заставляет вашу иммунную систему ошибочно атаковать здоровые ткани
длительное воздействие вредных веществ, таких как промышленные химикаты или загрязненный воздух
Согласно исследованиям, развитию хронического воспаления обычно способствует наличие следующих факторов:
Курение
Ожирение
Алкоголь
Хронический стресс
Как хроническое воспаление влияет на организм?
При хроническом воспалении противовоспалительная реакция вашего организма может в конечном итоге привести к повреждению здоровых клеток, тканей и органов. Со временем это может привести к повреждению ДНК, гибели тканей и образованию рубцов.
Все это приводит к развитию таких заболеваний, как:
рак
заболевания сердца
ревматоидный артрит
диабет 2 типа
ожирение
астма
нейродегенеративные заболевания, такие как болезнь Альцгеймера
Как диета влияет на развитие хронического воспаления?
То, что вы едите, может играть как положительную, так и отрицательную роль в развитии хронического воспаления.
Полезные продукты
Многие продукты имеют противовоспалительные свойства. К ним относятся продукты с высоким содержанием антиоксидантов и полифенолов, такие как:
оливковое масло
листовая зелень, такая как капуста и шпинат
помидоры
жирная рыба, такая как лосось, сардины и скумбрия
орехи
фрукты и ягоды, особенно вишня, черника и апельсины
для борьбы с хроническим воспалением и не только очень полезна средиземноморская диета.
Пищевые добавки и специи:
Рыбий жир
Куркумин
Липоевая кислота
Имбирь
Чесок
Кайенский перец
Продукты, которых следует избегать
Следующие продукты могут увеличить уровень хронического воспаления:
рафинированные углеводы, такие как белый хлеб и выпечка
жареные продукты, такие как картофель фри
красное мясо
продукты мясной переработки, такое как гамбургеры и колбаса
Источник

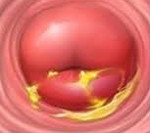
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.
Хронический цервицит
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
- Инфекционные агенты. Заболевание вызывают возбудители ИППП — гонококки, хламидии, трихомонады, вирусы генитального герпеса и папилломатоза. Также цервицит возникает при активизации условно-патогенной микрофлоры (дрожжевых грибков, стафилококков, стрептококков, кишечной палочки и т.п.).
- Неинфекционные факторы. Воспаление осложняет травмы шейки матки, неопластические процессы, аллергические реакции на контрацептивы, лекарственные и гигиенические средства. Причиной развития атрофического цервицита служит снижение уровня эстрогена во время менопаузы.
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
- Механические повреждения. Шейка матки чаще воспаляется у пациенток, перенесших аборты, сложные роды, инвазивные лечебно-диагностические процедуры.
- Гинекологические болезни. Хроническое воспаление может развиться на фоне опущения влагалища или распространиться из других отделов женской половой системы.
- Беспорядочная половая жизнь. Частая смена партнёров повышает риск заражения ИППП. При этом цервицит является или единственным проявлением инфекции, или сочетается с вульвитом, вагинитом, эндометритом, аднекситом.
- Снижение иммунитета. Иммунодефицит у женщин с тяжёлой сопутствующей патологией или принимающих иммуносупрессивные препараты способствует активизации условно-патогенных микроорганизмов.
- Гормональный дисбаланс. Воспаление часто возникает при приёме неправильно подобранных оральных контрацептивов и заболеваниях со сниженной секрецией эстрогенов.
- Сопутствующие заболевания. Хроническое течение цервицита отмечается у пациенток с синдромом Бехчета, урологической и другой экстрагенитальной патологией.
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По этиологии:
- Хронический специфический цервицит, вызванный возбудителями ИППП.
- Хронический неспецифический цервицит, возникший вследствие активации условно-патогенной флоры или действия неинфекционных факторов.
- Хронический атрофический цервицит, который проявляется воспалением эндо- и экзоцервикса на фоне их истончения.
По распространённости воспаления:
- Диффузный — с вовлечением в процесс всей слизистой оболочки.
- Экзоцервицит — с поражением влагалищной части шейки.
- Эндоцервицит — с поражением слизистой цервикального канала.
- Макулёзный — с формированием отдельных очагов воспаления.
По стадии воспаления:
- Период обострения с выраженной симптоматикой.
- Ремиссия с минимальными клиническими проявлениями.
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. Определяется небольшая отёчность слизистой, шейка матки выглядит уплотнённой и несколько увеличенной. В области экзоцервикса выявляются эрозированные участки и папилломатозные разрастания.
- Расширенная кольпоскопия. Осмотр под микроскопом позволяет уточнить состояние слизистой, вовремя выявить предраковые изменения и злокачественное перерождение эпителия.
- Лабораторные этиологические исследования. Мазок на флору и посев с антибиотикограммой направлены на обнаружение возбудителя и оценку его чувствительности к этиотропным препаратам. С помощью ПЦР, РИФ, ИФА можно достоверно определить вид специфического инфекционного агента.
- Цитоморфологическая диагностика. При исследовании соскоба шейки матки оценивается характер изменений и состояние клеток экзо- и эндоцервикса. Гистология биоптата проводится по показаниям для своевременного обнаружения признаков малигнизации.
- Гинекологическое УЗИ. В ходе эхографии выявляются деформированная, утолщенная и увеличенная в размерах шейка матки, наботовы кисты, исключается онкопроцесс.
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
- Этиотропное медикаментозное лечение. При инфекционном генезе цервицита используются антибактериальные и противовирусные препараты. При подборе антимикробного средства учитывают чувствительность возбудителя. Гормональные препараты (эстрогены) применяют в терапии атрофического цервицита у женщин в период менопаузы.
- Восстановление влагалищной микрофлоры. После курса антибиотикотерапии рекомендованы эубиотики местно (в виде свечей, тампонов, влагалищных орошений) и внутрь.
- Вспомогательная терапия. Для ускорения процессов регенерации слизистой, укрепления иммунитета и предупреждения возможных рецидивов показаны иммуно- и фитотерапия, физиотерапевтические процедуры.
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Рекомендуется соблюдать правила интимной гигиены, упорядочить половую жизнь, пользоваться презервативами (особенно при сексуальных контактах с малознакомыми партнёрами), исключить секс во время месячных. Для профилактики рецидивов эффективны курсы общеукрепляющей и иммунотерапии, соблюдение режима сна и отдыха, защита от переохлаждения ног и области таза.
Источник
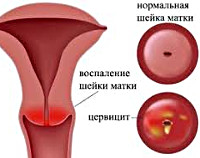
Хронический цервицит — это воспаление слизистой маточной шейки, протекающее длительно, с периодами ремиссии и обострения. Заболевание отличается скудной симптоматикой, но способно вызывать неблагоприятные последствия. Лечить болезнь нужно комплексно, применяют консервативные и хирургические методы.
Определение заболевания
Понятием “цервицит” обозначают состояние воспаления слизистой, выстилающей внутреннюю поверхность шейки матки. Хроническая форма заболевания встречается очень часто — в 50% случаев всех гинекологических воспалений. Заболевают женщины репродуктивного возраста. Крайне редко цервицит диагностируют у девочек, девушек и женщин в период менопаузы. Отмечается, что чем активнее ведет половую жизнь женщина, особенно с разными партнерами, тем выше у нее риск развития болезни.
Хронический цервицит — воспаление слизистой оболочки шейки матки
Причины развития
Хроническая форма воспаления маточной шейки обычно развивается после перенесенного и плохо пролеченного острого заболевания. У некоторых пациенток цервицит сразу приобретает затяжное течение. В зависимости от причин цервицит разделяют на две большие группы — инфекционный и неинфекционный.
Инфекционный цервицит связан со следующими микроорганизмами:
- хламидии;
- трихомонады;
- микоплазмы;
- гонококки;
- вирус генитального герпеса.
Также причиной заболевания может стать активизация условно-патогенной флоры — кандидозные грибки, стафилококки, кишечная палочка.
Неинфекционный цервицит вызван следующими факторами:
- механическое повреждение слизистой;
- опухоли;
- спирали;
- аллергические реакции;
- воспалительные заболевания других репродуктивных органов.
Риск цервицита повышается при снижении иммунной защиты, гормональных нарушениях, частых абортах или родах, ВИЧ-инфекции. У женщин в климактерическом периоде развивается атрофическая форма заболевания, связанная с возрастным истончением эпителия на фоне недостатка гормонов. К цервициту могут привести такие патологии, как сахарный диабет, гипертиреоз.
Патогенез болезни
Воспалительный процесс ограничивается слизистой оболочкой цервикального канала. Она утолщается за счет отека, образуется множество складок. Усиливается кровоснабжение и образование слизи. Для патогенеза цервицита характерно угнетение местного иммунитета. Процесс восстановления слизистой замедляется, появляются участки атрофии. Нижний слой слизистой замещается соединительной тканью. Закупориваются отверстия желез, что приводит к образованию кист.
Изменения слизистой различаются соответственно возбудителю заболевания. При гонококковом цервиците наблюдается большое количество гноя, слизистая отечная. Хламидийное воспаление сопровождается образованием эрозий. При трихомонадном цервиците слизистая покрыта пенистым отделяемым, образуются кровоточащие участки. Для герпетической инфекции обильное отделяемое не характерно. Слизистая набухшая, рыхлая, легко повреждается. При цервиците, вызванном вирусом папилломы человека, образуются полипы и кондиломы.
Классификация
Цервицит классифицируют по нескольким признакам. По причинному фактору выделяют инфекционный, неинфекционный и атрофический. По локализации воспалительного процесса различают:
- экзоцервицит — воспалению подвергается влагалищная часть шейки;
- эндоцервицит — поражается шеечный канал;
- локальный — на слизистой возникают отдельные очаги воспаления;
- диффузный — страдает вся слизистая оболочка.
Воспаление может находиться в стадии ремиссии или обострения. Если цервицит обострился, его называют активным. Если он находится в стадии ремиссии — неактивным.
Причинами цервицита чаще являются бактерии и вирусы
Характерные симптомы
Для патологии характерно малосимптомное течение. Во время ремиссии заболевания женщину беспокоят только обильные выделения. Они прозрачные, белесые или мутные. Выделения усиливаются перед месячными или после них. Дискомфорт или боли в низу живота отсутствуют.
При обострении хронического цервицита количество выделений еще больше увеличивается. Они становятся мутными, желто-зелеными за счет гноя. Возникают боли внизу живота, которые усиливаются при физической нагрузке, половом акте. Распространение инфекции на влагалище приводит к жжению при мочеиспускании, половом акте. Во время обострения наблюдается общее недомогание, температура повышается до субфебрильных цифр. Воспаление приводит к нарушению менструального цикла. Месячные становятся болезненными, выделяющаяся кровь приобретает неприятный запах.
При беременности
У беременных женщин цервицит обостряется чаще. Это объясняется снижением иммунитета, изменением гормонального фона. Инфекционный цервицит опасен внутриутробным заражением плода. Это приводит к развитию у него гипоксии, возможны преждевременные роды. У самой женщины может возникнуть слабость родовой деятельности, из-за чего требуется делать кесарево сечение.
Диагностика
Поставить диагноз на основании одной симптоматики достаточно сложно, поскольку она очень скудная. Используют осмотр, лабораторные и инструментальные методики.
- Гинекологический осмотр проводится на кресле с помощью зеркал. Шейка матки плотная, увеличена в размере. Слизистая отечная, имеет синюшный оттенок. У шеечного зева видны эрозии, полипозные разрастания.
- Кольпоскопия. Процедура проводится с помощью эндоскопа. Обнаруживаются очаги дисплазии, предраковые состояния и сам рак шейки.
- Ультразвуковое исследование обнаруживает утолщенную шейку, определяются изменения других репродуктивных органов. С помощью УЗИ можно выявить раннюю стадию рака.
- Мазок отделяемого. Определяется характер микробной флоры и ее чувствительность к антибиотикам. Также можно обнаружить атипичные клетки, характерные для злокачественных опухолей.
В целях дополнительного обследования женщине делают анализ крови на содержание гормонов, иммунограмму. Для исключения заболеваний со сходной симптоматикой назначают консультации фтизиатра, онколога, иммунолога, венеролога. Обязательно проводят обследование полового партнера женщины на предмет выявления ИППП.
По одним симптомам диагноз поставить сложно, требуется расширенное обследование
Методы лечения
Лечить хроническое воспаление сложно. Основная цель терапии — добиться стойкой ремиссии заболевания, снизить риск развития неблагоприятных последствий. Лечение цервицита проводят комплексно. При инфекционном происхождении цервицита назначают антибактериальные и противовирусные препараты. Предварительно определяют характер флоры, ее чувствительность к лекарствам. Длительность этиотропной терапии зависит от вида возбудителя болезни. Если причинным фактором является половая инфекция, препараты назначают и партнеру пациентки.
Для терапии атрофической формы заболевания женщине назначают гормональные препараты с эстрогеном. Они используются для приема внутрь и местно — в виде крема и свечей. Для нормализации влагалищной микрофлоры назначают свечи, тампоны с пробиотиками. Показаны препараты, улучшающие сопротивляемость организма — иммуностимуляторы, поливитаминные комплексы.
Хирургическое вмешательство проводится при обнаружении признаков дисплазии или выявлении злокачественной опухоли. Применяют криотерапию, резекцию шейки или полное удаление шейки с маткой и придатками. Для удаления полипов, очагов дисплазии используют радионож или лазер. Применение народных средств носит только вспомогательный характер. Назначают спринцевания отваром ромашки или зверобоя, сидячие ванночки с настоем календулы. Рекомендуют пить витаминные настои — с рябиной, шиповником, облепихой.
Осложнения
Осложняется заболевание распространением инфекции на другие отделы половой системы. Развиваются:
- эндометрит;
- вагинит;
- кольпит;
- сальпингит;
- оофорит.
Длительное течение заболевания приводит к гиперплазии слизистой шейки, на ней образуются полипы. Поражение всех отделов репродуктивной системы приводит к вторичному бесплодию. Самое опасное осложнение цервицита — злокачественная опухоль. Длительно текущий воспалительный процесс — фоновое состояние для дисплазии эпителия, в результате чего может развиться рак.
Прогноз
Большинство случаев цервицита протекает благоприятно. Своевременная диагностика и терапия позволяют перевести заболевание в стадию стойкой ремиссии. Если же пациентка не обращается за медицинской помощью, болезнь вызывает необратимые изменения в слизистой. Наиболее неблагоприятный исход цервицита — формирование рака шейки. Опухоль отличается быстрым ростом, даже после хирургического вмешательства сохраняется риск метастазирования.
Лечение зачастую нужно обоим партнерам
Профилактика
Избежать развития болезни можно путем исключения факторов, провоцирующих цервицит. К профилактическим мероприятиям относят:
- исключение беспорядочных половых контактов;
- использование барьерных контрацептивов;
- соблюдение интимной гигиены;
- поддержание крепкого иммунитета;
- исключение вредных привычек;
- рациональное питание.
Женщинам при наступлении климакса рекомендуется использовать гели и свечи с эстрогеном, чтобы избежать чрезмерной сухости слизистой.
Хроническое воспаление маточной шейки бывает сложно обнаружить. Болезнь отличается незаметным течением даже во время обострения. Однако изменения, происходящие в слизистой, становятся фоном для развития злокачественных опухолей. При любом подозрении на цервицит следует проводить комплексное обследование и назначать полноценную терапию.
Смотрите далее: цервикометрия
Источник
