Хронический илеит с преобладанием пролиферативной фазы воспаления
Илеит – что это такое
Илеит – это воспаление, локализующееся в основном в конечном отделе тонкой кишки и охватывающее прилежащие ткани. Приводит к формированию полиповидных либо рубцово-язвенных образований. Поражает не только термальную часть тонкой кишки, но и двенадцатиперстную, тощую, толстую кишки.
В основном илеит диагностируется у людей в возрасте от 20 до 40 лет, чаще у мужчин. У сельского населения встречается в два раза реже, чем у жителей крупных городов. Согласно научным данным, в 70% случаев боль в правой подвздошной области является симптомом хронического илеита. Вообще описываемая патология составляет 6% от всех воспалений кишечника.
Классификация илеита
По критерию поражения тонкой кишки выделяют:
- изолированный илеит;
- илеит, сочетающийся с воспалительными процессами в желудке, толстой кишке;
- илеит, поражающий весь кишечник.
По причине возникновения илеит бывает:
- паразитарным;
- медикаментозным;
- инфекционным;
- ферментативным;
- алиментарным;
- послеоперационным;
- токсическим.
Также он может быть первичным или вторичным (является следствием другого заболевания ЖКТ).
С учетом ферментативной активности врачи выделяют:
- атрофический илеит;
- неатрофический илеит.
По особенностям течения воспаление может протекать с осложнениями или без в трех формах:
- легкой;
- среднетяжелой;
- тяжелой.
Типы илеита
В зависимости от локализации воспаления, илеит разделяют на два типа:
- Первый тип. Сюда относятся:
— поражение только одного участка тонкой кишки;
— поражение только илеоцекальной области (зона перехода тонкого кишечника в толстый);
— поражение только одного любого сегмента толстой кишки. - Второй тип включает в себя:
— поражение сразу нескольких отделов тонкой и толстой кишки;
— одновременное поражение кишечника и желудка, пищевода, слизистой рта.
Формы илеита
Учитывая особенности течения илеита, гастроэнтерологи классифицируют его на три формы:
- Первичная атака (доминирует острая симптоматика).
- Хронический илеит кишечника – острая симптоматика отсутствует, болезнь длится более полугода.
- Рецидивирующий илеит – признаки часто возникают повторно, обострения чередуются с ремиссией более полугода.
В зависимости от особенностей клинической картины, бывает:
- острый илеит (воспаляется подвздошная кишка);
- хронический еюноилеит, сопровождающийся нарушением всасывания питательных веществ;
- еюноилеит, осложненный синдромом непроходимости тонкого кишечника (тощая и подвздошная кишки воспаляются, нарушается процесс прохождения каловых масс по кишечнику);
- гранулематозный проктит (на стенке прямой кишки формируются множественные мелкие опухолевидные образования),
- гранулематозный колит (на стенке толстого кишечника образуются мелкие опухолевидные гранулемы).
Причины илеита
Самой частой причиной инфекционного илеита является инвазия иерсиний. Реже воспаление в подвздошной кишке вызывают:
- сальмонеллы;
- кишечная палочка;
- стафилококки.
Вирусный острый илеит – следствие негативного действия ротовирусов и энтеровирусов. Лямблиоз и глистные инвазии приводят к хронической форме заболевания.
К общим причинам илеита относятся:
- аллергические реакции;
- алкоголизм, курение;
- постоянное употребление жирной и острой пищи;
- отравление тяжелыми металлами, ядами, химическими реагентами;
- наследственная предрасположенность;
- хирургические операции на кишечнике;
- прием некоторых лекарственных препаратов.
Также илеит может быть симптомом брюшного тифа, туберкулеза, язвенного колита.
Симптомы илеита кишечника
Острый илеит проявляется:
- болями в подвздошной области;
- вздутием и урчанием живота;
- жидким стулом (до 10 раз в день);
- тошнотой, рвотой;
- высокой температурой;
- слабостью;
- сильными головными болями.
Из-за расстройства пищеварительной системы может возникнуть обезвоживание, способное привести к судорогам, нарушению свертывающей системы крови, гиповолемическому шоку.
Для хронического илеита характерны:
- умеренная боль в правой подвздошной области, вокруг пупка;
- вздутие и урчание живота;
- водянистый стул, содержащий остатки непереваренной пищи;
- снижение веса (обусловлено нарушением всасывания витаминов, минералов и питательных веществ, поступающих вместе с пищей);
- остеопороз;
- гиповитаминоз.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика илеита
Поскольку дистальный отдел тонкой кишки практически невозможно осмотреть с помощью эндоскопа, диагностика илеита базируется на проведении лабораторных методов. Больному назначаются:
- ОАК (отмечается повышенная СОЭ, сдвиг лейкоформулы влево, лейкоцитоз);
- биохимический анализ крови (диагностируется нехватка микроэлементов, белка);
- бактериологическое и вирусологическое исследование кала;
- анализ кала на скрытую кровь.
Информативным диагностическим методом при подозрении на илеит является рентгенография пассажа бария по тонкому кишечнику. Исследование дает возможность обнаружить нарушения моторики кишечника и кишечную непроходимость. Также на снимках могут быть выявлены свищи, стриктуры, зоны спазма подвздошной кишки.
При подозрении на панкреатит и желчнокаменную болезнь пациенту назначается УЗИ брюшной полости.
Лечение илеита
Все пациенты, у которых присутствуют симптомы илеита, должны проконсультироваться с врачом — гастроэнтерологом. Острая форма заболевания лечится только в стационаре. Бактериальное воспаление после определения чувствительности микрофлоры к антибиотикам устраняется с помощью антибактериальных препаратов. При упорной рвоте и диарее применяется инфузионная терапия солевыми растворами, глюкозой. Чтобы нормализировать усваивание пищи, назначаются ферментные лекарственные препараты.
Лечение хронического илеита предусматривает соблюдение щадящей диеты, прием ферментов и препаратов, способствующих нормализации кишечной моторики, витаминов, минералов, пробиотиков, растительных вяжущих средств.
Диета при илеите
Больным илеитом назначается диета №4 по Певзнеру. Они могут есть:
- вчерашний пшеничный хлеб;
- нежирные сорта мяса;
- яйца, сваренные всмятку;
- крупы, макароны;
- каши на воде;
- мясные бульоны.
Под запретом находятся:
- сырые, жареные и вареные вкрутую яйца;
- жирное мясо, копчености;
- сок винограда, газированные напитки;
- капуста, горчица, хрен, огурцы;
- молоко, сыр.
Чем опасен илеит
Илеит кишечника может привести к образованию стриктур и свищей, кровотечениям, абсцессу, кишечной непроходимости, перфорации кишечной стенки. Также он может спровоцировать развитие желчекаменной и мочекаменной болезни, анемии.
Профилактика илеита
Профилактика илеита состоит в грамотном лечении хронических заболеваний пищеварительного тракта, соблюдении режима питания, отказе от вредных привычек. Раз в год рекомендуется проходить гастроэнтеролога.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
1057 врачей лечащих илеита
Источник
 Илеит – острое или хроническое воспалительное поражение подвздошной кишки, которая является конечным отделом тонкого кишечника.
Илеит – острое или хроническое воспалительное поражение подвздошной кишки, которая является конечным отделом тонкого кишечника.
В сравнении с другими заболеваниями желудочно-кишечного тракта илеит не является критическим состоянием, но при выраженных проявлениях способен существенно ухудшить качество жизни пациентов.
Оглавление:
1. Общие данные
2. Причины
3. Течение болезни
4. Симптомы илеита
5. Осложнения
6. Диагностика
7. Дифференциальная диагностика
8. Лечение илеита
9. Профилактика
10. Прогноз
Общие данные
Это заболевание встречается довольно часто – оно возникает в разных формах хоть раз в жизни у, по разным данным, 70-95% населения. Илеит бывает:
- изолированный, когда поражается только подвздошная кишка;
- сочетанный – если наблюдается вместе с воспалительным поражением других отделов пищеварительного тракта.
Чаще всего илеит сочетается с:
- дуоденитом (воспалением 12-перстной кишки);
- еюнитом (воспалением тощей кишки, которая находится между 12-перстной и подвздошной кишкой).
Обратите внимание
В основном заболевают в молодом возрасте – от 20 до 40 лет. Несколько чаще страдает мужской пол.
 В целом же хроническая форма заболевания составляет, по разным данным, от 5 до 7% всей воспалительной патологии тонкого и толстого кишечника – это считается высокой степенью поражения. Такой факт объясняется тем, что илеиты часто не выявлены, поэтому вовремя не лечатся: расположение подвздошной кишки мешает полноценной диагностике воспалительных процессов в ней, так как диагноз ставят преимущественно на основе симптомов, исключая поражение других отделов кишечника – инструментальная диагностика затруднена, поскольку подвздошная кишка недоступна для погружения в нее зонда во время фиброгастродуоденоскопии. Из-за недостаточной диагностики илеита врачи нередко следуют ошибочной тактике лечения.
В целом же хроническая форма заболевания составляет, по разным данным, от 5 до 7% всей воспалительной патологии тонкого и толстого кишечника – это считается высокой степенью поражения. Такой факт объясняется тем, что илеиты часто не выявлены, поэтому вовремя не лечатся: расположение подвздошной кишки мешает полноценной диагностике воспалительных процессов в ней, так как диагноз ставят преимущественно на основе симптомов, исключая поражение других отделов кишечника – инструментальная диагностика затруднена, поскольку подвздошная кишка недоступна для погружения в нее зонда во время фиброгастродуоденоскопии. Из-за недостаточной диагностики илеита врачи нередко следуют ошибочной тактике лечения.
Причины
Илеит бывает:
- острым – чаще наблюдается у детей;
- хроническим – им чаще страдают взрослые. Хроническая форма зачастую характеризуется рецидивирующим течением – чередованием периодов затишья и обострений.
Содержимое человеческого кишечника не является стерильным, и илеит часто провоцируется инфекционным поражением подвздошной кишки – бактериальным или вирусным.
Возбудителями хронического илеита выступают:
-
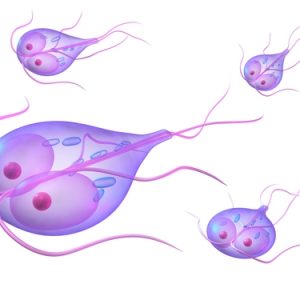 иерсинии – чаще, чем какой-либо другой инфекционный агент. Иерсиния – это представитель энтеробактерий, который, в отличие от многих других инфекционных возбудителей, способен выживать и размножаться при низких температурах (1-4 градуса по Цельсию, что соответствует температуре внутренней среды холодильника), а также выдерживать существенное нагревание;
иерсинии – чаще, чем какой-либо другой инфекционный агент. Иерсиния – это представитель энтеробактерий, который, в отличие от многих других инфекционных возбудителей, способен выживать и размножаться при низких температурах (1-4 градуса по Цельсию, что соответствует температуре внутренней среды холодильника), а также выдерживать существенное нагревание; - сальмонеллы;
- стафилококки;
- кишечная палочка;
- глисты;
- лямблии – одни из самых распространенных протозоев-паразитов в организме человека.
Острая форма илеита, помимо указанных возбудителей, также может быть вызвана вирусами – такими, как возбудители:
- ротавирусов;
- энтеровирусов.
Также выделен ряд факторов, которые в одинаковой мере могут способствовать возникновению как острой, так и хронической формы илеита. Это:
- повышенная сенсибилизация организма (аллергизация);
- курение;
- злоупотребление спиртными напитками;
- нарушение принципов правильного питания – злоупотребление жирной, жареной, приправленной, экстрактивной (вызывающей повышенное выделение секрета и ферментов ЖКТ) пищей;
- интоксикация. Имеют значение бытовые и промышленные яды, токсины грибов, тяжелые металлы и вещества, используемые в качестве химических реагентов;
- прием некоторых групп лекарств;
- ферментопатии – нарушение секреции ферментов, что, в свою очередь, нарушает нормальное пищеварение. Зачастую для ферментопатий характерна наследственная предрасположенность;
- хирургическое вмешательство по поводу заболеваний желудочно-кишечного тракта.
В целом острый илеит развивается из-з поражения подвздошной кишки на фоне отягчающего фактора (чаще всего – нарушения режима питания). Хроническая форма заболевания в абсолютном большинстве случаев развивается у тех людей, которые:
-
 игнорируют активный образ жизни;
игнорируют активный образ жизни; - налегают на жирную, жареную, острую пищу и алкоголь;
- имеют сопутствующие болезни желудочно-кишечного тракта. Чаще всего воспалительное поражение подвздошной кишки развивается при таких болезнях ЖКТ, как хронический панкреатит, желчнокаменная болезнь, хронический холангит (воспаление желчевыводящих путей);
- перенесли операции на органах брюшной полости с последующим развитием спаечного процесса.
Острый и хронический илеит может возникать как первичная форма заболевания, так и как вторичное проявление некоторых болезней – в частности, это:
- туберкулез;
- иерсиниоз – генерализованное (общее) поражение организма иерсиниями;
- брюшной тиф;
- болезнь Крона – образование в желудочно-кишечного тракте гранулем – мелких бугорков;
- язвенный колит.
В зависимости от причины возникновения все илеиты разделяют на:
- паразитарные;
- инфекционные;
- медикаментозные;
- алиментарные (пищевые);
- токсические;
- ферментативные;
- послеоперационные;
- смешанные – при сочетании нескольких причин (например, инфекции и нарушения пищевого режима).
Течение болезни
Илеит бывает:
- первичный – возникает у человека со здоровым ЖКТ;
- вторичный – появляется на фоне другой патологии пищеварительного тракта.
По ферментативной активности существуют две формы данного заболевания:
- атрофическая;
- неатрофическая.
По течению выделяют такие формы илеита, как:
- легкая;
- среднетяжелая;
- тяжелая без осложнений;
- тяжелая с осложнениями.
Если речь идет о хроническом, длительно протекающем илеите, то выделяют такие его стадии, как:
- обострения;
- неполная ремиссия – идет процесс восстановления слизистой оболочки подвздошной кишки и ее возвращения к нормальному состоянию, клинически наблюдается частичное затихание симптомов;
- полная ремиссия – слизистая оболочка практически восстановлена, клинически наблюдается полное затихание симптомов.
Важно
С точки зрения тканевых изменений в слизистой оболочке илеита наблюдаются классические признаки воспаления – покраснение, отечность тканей, повышение местной температуры, болезненность, которая манифестируется болями в животе, ухудшение всасывающей способности подвздошной кишки.
Симптомы илеита
Классические симптомы воспалительного поражения подвздошной кишки – это:
- боли в животе;
- диспептические нарушения;
- гипертермия (повышение температуры тела);
- признаки ухудшения общего состояния организма.
Характеристики болей:
- по локализации – в правой подвздошной области (справа внизу живота);
- по иррадиации – могут отдавать в близлежащие области живота и в пупок;
- по характеру – могут быть как ноющими, «затяжными», так и в виде приступов, схваткообразными;
- по интенсивности – от среднеинтенсивных до очень сильных.
Обратите внимание
Диспептические нарушения – тошнота, рвота, понос, урчание в животе, вздутие кишечника, жидкий стул – бывают при острой форме илеита или при обострении хронической формы.
Острый илеит характеризуется:
- острым началом;
- бурной симптоматикой;
- довольно недлительным течением и быстрым выздоровлением. Бывают случаи, когда острый илеит проходит самостоятельно, без лечения.
Клиническая симптоматика, характерная для острого илеита, следующая:
-
 боли в правой подвздошной области острые, кратковременные, могут купироваться после посещения больным туалета;
боли в правой подвздошной области острые, кратковременные, могут купироваться после посещения больным туалета; - частый жидкий стул. Понос наблюдается до 20 раз в сутки – больной может выйти из туалета и тут же, буквально через минуту, по нужде вернуться обратно (симптом «дежурства в туалете»);
- боли в животе обычно сопровождаются тошнотой и рвотой. После рвоты наступает кратковременное облегчение;
- температура тела повышается до 39 градусов по Цельсию;
- довольно выражены признаки общего недомогания – головные боли, слабость, больной характеризует свое состояние, что его словно шатает.
Хроническая форма илеита манифестируется более постепенным началом. В 85-90% всех клинических случаев симптомы выражены умеренно – это:
- малой или средней интенсивности, терпимые боли в правой подвздошной области, в ряде случаев параллельно развиваются боли вокруг пупка;
- вздутие живота, но газы при этом отходят;
- урчание в животе, которое на своем пике разрешается опорожнением кишечника;
- водянистый стул – испражнения при этом имеют желтоватый оттенок. Если дефекация прошла сразу после приема пищи, в кале можно обнаружить остатки непереваренной пищи (особенно растительные волокна). Нередко акт дефекации не приносит чувства облегчения – наоборот после него боли в животе могут усилиться;
- постепенное умеренное ухудшение общего состояния организма (может проявиться только через несколько месяцев от начала заболевания, но его признаки уверенно нарастают).
По некоторым данным, болевой синдром в правой подвздошной области является признаком хронической формы илеита в 70% всех клинических случаев (из них – чаще всего при иерсиниозном поражении).
Изменения общего состояния появляются из-за постоянно ухудшенного всасывания питательных веществ (белков, жиров, углеводов), витаминов и минеральных соединений. Самые показательные признаки это:
- некритичное, постепенное, но прогрессирующее снижение веса;
-
 прогрессирующее ухудшение работоспособности – и интеллектуальной, и физической;
прогрессирующее ухудшение работоспособности – и интеллектуальной, и физической; - нарушения сна – бессонница ночью или чуткий тревожный сон;
- ухудшение психологического настроя – апатия и потеря интереса к вещам, которые ранее привлекали внимание;
- признаки гиповитаминоза – ухудшение зрения, сухость и ломкость волос и ногтей, сухость кожи, образование гематом (синяков) при наименьших ушибах и так далее;
- на более поздних стадиях постепенно начинает развиваться остеопороз – ломкость костной ткани. У больных с частыми переломами, возникшими из-за не особо выраженных усилий, причину такой критической ломкости следует искать в патологии кишечника – в частности, при затяжном воспалительном поражении подвздошной кишки.
Осложнения
Если острый илеит сопровождается частым выраженным поносом и рвотой, это может привести к самому главному его осложнению – обезвоживанию. В большинстве случаев оно купируется без проблем, но если помощь не оказана или оказана неграмотно, в свою очередь могут наступить такие осложнения, как:
- гиповолемический шок (нарушение микроциркуляции крови в тканях из-за сниженного объема циркулирующей крови);
- судороги;
- нарушение со стороны свертывающей системы крови.
Важно
Также хронический илеит нередко осложняется хроническими маловыраженными, но упорными кишечными кровотечениями.
В крайне запущенном состоянии, если дегидратация (обезвоживание) нарастает, может наступить летальный исход.
Лечение обезвоживания считается неграмотным, если восполнение потерь жидкости проводят с помощью не внутривенного вливания растворов, а введения жидкости через рот, при этом она тут же выводится из организма с жидкими каловыми или рвотными массами. Это одна из главных причин нарастающей дегидратации организма при данном заболевании. Обезвоживание при остром илеите (и поражении других участков желудочно-кишечного тракта) еще называют эксикозом.
Диагностика
Диагностировать воспалительное поражение подвздошной кишки только на основании жалоб и данных анамнеза проблематично. Поэтому необходимо привлечь дополнительные методы диагностики.
Данные физикального обследования сами по себе не отличаются высокой информативностью, но необходимы в комплексной диагностике этой болезни:
-
 при осмотре будет выявлено, что язык сухой, с белым налетом – но это неспецифический признак;
при осмотре будет выявлено, что язык сухой, с белым налетом – но это неспецифический признак; - при пальпации больной жалуется на умеренную болезненность в правой подвздошной области. На пике диспептических явлений (в частности, частого поноса) определяется урчание при прощупывании живота в той же области;
- при перкуссии если живот вздут, определяется звонкий звук, словно стучат по барабану;
- при аускультации на пике поноса слышно усиление перистальтических шумов, особенно в правой подвздошной области.
При осмотре испражнений будет выявлен характерный светло-желтый оттенок кала и остатки непереваренной пищи.
Данные при острой и хронической формах илеита практически схожие – при острой болезненность в животе при пальпации будет более выраженной.
При ректальном обследовании прямой кишки (пальцем в перчатке) на пике частого опорожнения можно выявить зияние прямого прохода.
Данные инструментальных методов диагностики не являются особенно информативными, но их привлекают для комплексного диагностического процесса – больше для дифференциальной диагностики. Применяют такие методы, как:
-
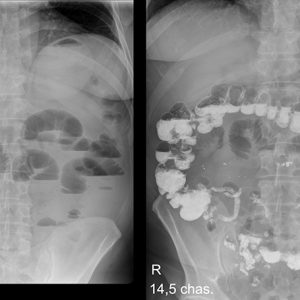 рентгенография пассажа бария по тонкому кишечнику – больному предлагают выпить порцию сульфата бария и через полчаса проводят рентгеноскопию и -графию кишечника. Во время исследования можно выявить участки спазма подвздошной кишки и нарушение пассажа (перемещения) сульфата бария – замедленное опорожнение подвздошной кишки от контрастного вещества. В тяжелых случаях возможны признаки динамической (из-за нарушения моторики кишки) кишечной непроходимости – в частности, отсутствие пассажа бария;
рентгенография пассажа бария по тонкому кишечнику – больному предлагают выпить порцию сульфата бария и через полчаса проводят рентгеноскопию и -графию кишечника. Во время исследования можно выявить участки спазма подвздошной кишки и нарушение пассажа (перемещения) сульфата бария – замедленное опорожнение подвздошной кишки от контрастного вещества. В тяжелых случаях возможны признаки динамической (из-за нарушения моторики кишки) кишечной непроходимости – в частности, отсутствие пассажа бария; - фиброгастрододеноскопия (ФГДС) – во время нее зонд не достает до подвздошной кишки, но это исследование поможет выявить сочетанные изменения тонкого кишечника;
- ультразвуковое исследование органов брюшной полости (УЗИ) – поможет провести дифференциальную диагностику илеита с заболеваниями паренхиматозных органов брюшной полости, при патологии которых возможна схожая клиническая симптоматика (боли в животе, рвота и так далее);
- мультисрезовая компьютерная томография (МСКТ) – с ее помощью также можно оценить состояние внутренних органов и верифицировать диагноз.
Лабораторное исследование более информативно в диагностике илеита. Привлекают такие методы, как:
- общий анализ крови – в нем выявляют возросшее количество лейкоцитов и увеличенную СОЭ, что показательно для воспалительного процесса;
- биохимический анализ крови – будет зафиксировано снижение количества общего белка и нарушение соотношения белковых фракций. Также выявляют снижение количества микроэлементов;
- вирусологическое и бактериологическое исследование кала – под микроскопом выявляют возбудителей илеита;
- копрограмма – в кале обнаруживается большое количество непереваренных фрагментов пищи, углеводов, а также уменьшенное количество ферментов;
- анализ кала на скрытую кровь – илеит часто осложняется хроническим кровотечением, но визуально кровь в кале не определяется, а только благодаря такому анализу.
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику воспалительного поражения подвздошной кишки следует в первую очередь проводить с теми болезнями, для которых характерен понос. Это такие патологии, как:
- пищевое отравление;
- тиреотоксикоз – усиление функции щитовидной железы;
- дизентерия – инфекционное поражение ЖКТ шигеллами;
- неспецифический язвенный колит;
- синдром раздраженного кишечника – при нем появляется расстройство кишечника без морфологических изменений со стороны его стенки;
- болезнь Аддисона – хроническая недостаточность коры надпочечников, клиническая картина которой, помимо прочих симптомов, характеризуется болями в животе и поносом.
Лечение илеита
Больного с острым илеитом в обязательном порядке госпитализируют в стационар – необходима будет грамотная коррекция обезвоживания, которую можно провести только с помощью инфузионной терапии, осуществляемой под медицинским контролем. Помимо гастроэнтеролога, в лечении инфекционного илеита также должен принимать участие инфекционист.
В основе консервативной терапии острого илеита лежат следующие назначения:
-
 диета. Она основывается на дробном, частом приеме механически, химически и термически щадящей еды – проще говоря, еда должна быть измельчена, не горячая, с исключением острых, соленых и экстрактивных (то есть, вызывающих повышенное выделение ферментов, желудочных и кишечных соков) продуктов, легкоусваиваемой и обогащенной витаминами. При рвоте и поносе назначается голод;
диета. Она основывается на дробном, частом приеме механически, химически и термически щадящей еды – проще говоря, еда должна быть измельчена, не горячая, с исключением острых, соленых и экстрактивных (то есть, вызывающих повышенное выделение ферментов, желудочных и кишечных соков) продуктов, легкоусваиваемой и обогащенной витаминами. При рвоте и поносе назначается голод; - антибактериальная терапия – с учетом выделенного возбудителя и его чувствительности;
- инфузионная терапия – применяется для коррекции обезвоживания (при рвоте и поносе) и для дезинтоксикации организма (при инфекционной природе илеита). При этом внутривенно капельно вводят глюкозу, белковые растворы, электролиты;
- ферментные препараты – их назначают для облегчения переработки и усваивания пищи;
- вяжущие средства и сорбенты – назначаются при продолжительном поносе;
- спазмолитики – их вводят по показаниям при выраженном болевом синдроме;
- пробиотики – нужны для нормализации нормальной микрофлоры кишечника;
- комплексные витамины – применяются даже в том случае, если еда при илеите витаминизирована.
Назначения при хроническом илеите будут такими:
- диета;
- ферменты – для улучшения пищеварения;
- пробиотики – для обогащения нормальной микрофлоры кишечника;
- витаминотерапия. Витамины назначаются в виде комплексов, содержащих также минералы;
- в случае нарушения опорожнения (жидкого стула) – вяжущие средства (можно и растительного происхождения).
Особенности диетического питания заключаются в следующем:
- исключить грубую, горячую, острую, жареную, жирную пищу;
- включить молочно-кислые продукты;
- необходимо достаточное количество белков, витаминов и микроэлементов;
- ограничить углеводы (так как они могут провоцировать брожение в кишечнике) и жиры;
- прием пищи должен быть дробным – 4-5 раз в день, в виде небольших порций.
Если причиной илеита является наследственная ферментопатия, то такой диеты следует придерживаться всю жизнь.
Обратите внимание
Лечение хронического илеита – длительное, иногда до нескольких месяцев. Но даже при удачном лечении не исключены рецидивы.
Профилактика
Меры, призванные предупредить илеит, стандартны, как для всех заболеваний пищеварительного тракта – это:
- рациональное питание с соблюдением режимного приема пищи (завтраки, обеды, ужины) и включением достаточного количества всех питательных веществ;
-
 отказ от приема алкоголя и курения. Алкоголь повреждает слизистую оболочку подвздошной кишки, никотин ухудшает местное кровоснабжение кишечника и способствуют более выраженному проявлению нарушений со стороны его стенки;
отказ от приема алкоголя и курения. Алкоголь повреждает слизистую оболочку подвздошной кишки, никотин ухудшает местное кровоснабжение кишечника и способствуют более выраженному проявлению нарушений со стороны его стенки; - своевременное выявление и ликвидация инфекционного агента в кишечнике – до того, как он успел спровоцировать выраженные изменения в его слизистой оболочке;
- при наследственных ферментопатиях – прием ферментных препаратов после консультации у врача.
Прогноз
Прогноз при острой форме илеита благоприятный. В случае хронического воспалительного поражения подвздошной кишки прогноз зависит от того, насколько выражено поражение слизистой оболочки кишечной стенки. Прогноз улучшается при неукоснительном соблюдении рекомендаций врача (диета, в случае необходимости – прием ферментных препаратов).
Нелеченный или плохо леченный хронический илеит приводит к постепенному истощению пациента и ухудшению работы всех органов и систем, которые недополучают питательные вещества. Критическое обезвоживание наблюдается чрезвычайно редко, при полностью запущенном илеите с рвотой и поносом – в этом случае возможен летальный исход.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
18,595 просмотров всего, 5 просмотров сегодня
Загрузка…
Источник

