Хондроперихондрит рожистое воспаление ушной раковины

Перихондрит — разлитое воспаление
надхрящницы с вовлечением кожи
наружного уха.
Этиология: перихондрит возникает
в результате проникновения инфекции
(чаше синегнойной палочки), при механической
травме, термической (ожоги, отморожения),
фурункуле уха, иногда гриппе, туберкулезе.
Чаще наблюдается гнойный перихондрит,
реже серозный.
Клиника:
Отечность, постепенно
распространяющаяся на всю ушную раковину
за исключением мочки
(не содержит хряща).
Иногда отечности предшествует резкая
боль. Отмечается гиперемия кожи. При
нагноении со скоплением гноя между
надхрящницей и хрящом возникает
флюктуация. Пальпация резко болезненна.
Температура обычно
повышена. При отсутствии правильного
и своевременного лечения хрящ
расплавляется, кожа рубцово сморщивается
и происходит рубцовое обезображивание
и сморщивание раковины.
Диагноз и дифференциальная диагностика:
Диагноз ставят на основании
перечисленных симптомов. При рожистом
воспалении в отличие
от перихондрита наблюдается диффузное
распространение гиперемии на всю
раковину, включая мочку, и нередко за
пределы раковины.
Также следует дифференцировать
перихондрит от гематомы.
Лечение:
В первые дни заболевания
проводят местное и общее противовоспалительное
лечение. Применяют эритромицин, олететрин
или океитетрациклин по 250 000 ЕД 4-6 раз в
сутки внутрь. Пораженную часть раковины
смазывают 5% настойкой йода, 10% ляписом.
Обязательно проводят физиотерапию
— УФ-облучение, УВЧ
или СВЧ.
При появлении флюктуации производят
разрез тканей параллельно контурам
раковины и удаляют некротизированные
ткани. В полость вкладывают тампон с
раствором антибиотиков или гипертоническим
раствором.
Рожистое воспаление наружного уха
может возникнуть первично или вторично
при переходе процесса с кожи лица или
головы.
Рожистое воспаление наружного уха
является следствием повреждения кожи
(расчесы, царапины при гнойном отите,
экземе, зуде или травме) с проникновением
гемолитического стрептококка. В генезе
рожи может отмечаться аллергический
фактор.
Клиника:
Резкая гиперемия ушной
раковины (включая
мочку) с характерным
лоснящимся оттенком, отечность, увеличение
раковины в объеме, болезненность,
усиливающаяся при дотрагивании. При
ограниченном воспалении пораженный
участок четко отграничен от окружающей
кожи. При буллезной форме образуются
пузыри с серозным содержимым. Рожа может
распространяться на наружный слуховой
проход, барабанную перепонку и при ее
прободении на барабанную
полость (рожистый
средний отит). Обычно заболевание
сопровождается высокой температурой,
ознобом.
Дифференциальная диагностика
Проводится с лерихондритом (см. выше),
мастоидитом, гнойным отитом.
6′
ЛОР-болезни
Ответы на экзаменационные вопросы
носа над средней раковиной отмечается
утолщение и гиперемия слизистой оболочки.
При задней риноскопии в носоглотке и
хоанах бывают видны гнойные корки.
Температура тела обычно субфебрильная.
Общее состояние удовлетворительное.
Могут отмечаться слабость, подавленность,
раздражительность.
Диагноз ставится на основании жалоб
больного, объективного исследования
полости носа, а также данных дополнительных
методов исследования -рентгенографического
исследования в аксиальной и боковой
проекциях, пункции.
Лечение чаще всего консервативное
— местное сосудосуживающими средствами
и общее антибактериальное. При затянувшемся
течении (более 2 недель) показано
зондирование и промывание пазухи.
Появление признаков осложнений —
септического, внутричерепного, глазничного
— является основанием для безотлагательного
хирургического вмешательства на
клиновидной пазухе.
Источник
Рожа ушной раковины. Перихондрит ушной раковины
Рожа ушной раковины может возникнуть первично или же вторично вследствие перехода процесса с лица или головы. Причиной рожи является гемолитический стрептококк, который внедряется в поврежденную кожу (царапины): это бывает при гнойном воспалении среднего уха, при экземе или в результате травмы. Возбудителями рожи могут явиться и некоторые другие микробы (например, стафилококк).
Первичная рожа ушной раковины в свою очередь может распространиться на лицо и на голову, а иногда по наружному слуховому проходу на барабанную перепонку и вызвать прободение ее; иногда процесс при этом переходит на слизистую оболочку барабанной полости и обусловливает возникновение воспаления среднего уха.
Если рожа распространяется на среднее ухо и вызывает острое гнойное воспаление, нетрудно смешать рожу сосцевидного отростка с мастоидитом. Так, Н. А. Гликин (1929) наблюдал рожу области сосцевидного отростка, оторая симулировала бецольдовский мастоидит. При распространении лсрвичной рожи раковины на волосистую часть головы Бецольд наблюдал гакже смертельный исход вследствие последовательно возникшего менингита.
Клиническое течение. Клиническое течение рожи зависит от свойств микроба, реактивности организма и интенсивности воспалительного процесса. Если воспалительный процесс занимает всю раковину, то она увеличена в объеме, красна и отечна, а если воспалительный процесс занимает лишь ограниченный участок, то это место возвышается над здоровой кожей, образуя отчетливо выраженные границы.
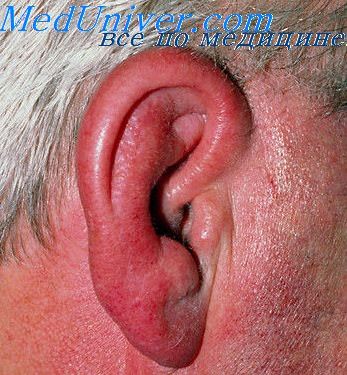
Как известно, рожистое воспаление иногда протекаете образованием пузырей с серозным содержимым (буллезная рожа — erysipelas bullosa). Субъективно больные ощущают жжение в области уха. Рожа протекает вначале с ознобом, высокой температурой и в легких случаях заканчивается выздоровлением через 3—4 дня, а в тяжелых случаях может принять затяжной характер, временами стихая или обостряясь.
Прогноз. Прогноз благоприятный: осложнения, ведущие к смерти (менингит, паралич сердца), в настоящее время исключительно редки.
Лечение. Назначают сульфаниламидные препараты, например стрептоцид по 1,0 через 4 часа. Одновременно можно назначить пенициллин по 100 000 ЕД через каждые 4 или 3 часа. Местно рекомендуется обертывание раковины марлей, смоченной буровской жидкостью пополам с 3% раствором борной кислоты; с успехом применяют ультрафиолетовые лучи в эритемных дозах.
Перихондрит ушной раковины
Разлитое воспаление надхрящницы ушной раковины — перихондрит — возникает в большинстве случаев в результате проникновения микробов под перихондрий на почве травмы, иногда туберкулеза или в результате отморожения, очень редко без всяких видимых причин (идиопатически). Перихондрит может возникнуть после радикальной операции уха, при которой была травма хряща. Возбудителем воспаления чаще всего является синегнойная палочка (Вас. pyocyaneus).
Различают серозный и гнойный перихондрит.
Серозный перихондрит. Впервые описан Градениго, который связывал именно с ним образование кист данной области. Причиной серозных перихондритов считают ожоги, укусы насекомых, травмы с проникновением слабовирулентной инфекции, инфлюэнцу.
Гнойный перихондрит. При гнойном перихондрите ушная раковина на более или менее широком участке опухает; припухлость постепенно захватывает всю раковину за исключением мочки, так как в ней отсутствует хрящ. Кожа в начале заболевания мало изменена, однако конфигурация раковины заметно меняется, кожа постепенно краснеет, ушная раковина представляется напряженной, отечной, с неровной бугристой поверхностью; наконец, в связи с нагноением обычно появляется флюктуация, ушная раковина сильно болезненна, особенно при дотрагивании.
Гнойный перихондрит протекает более бурно, чем серозный, однако иногда и эта форма тянется неделями. Деформация раковины бывает выражена сильнее, когда вследствие отслойки надхрящницы и нарушения питания хрящ полностью расплавляется, а оставшаяся кожа сморщивается и раковина превращается в бесформенное образование.
— Также рекомендуем «Диагностика и лечение перихондрита уха. Экзема ушной раковины»
Оглавление темы «Болезни наружного уха человека»:
1. Отгематома. Признаки и диагностика отгематомы
2. Лечение отгематомы. Отморожение ушной раковины
3. Ожоги ушной раковины. Местное и общее лечение ожогов уха
4. Рожа ушной раковины. Перихондрит ушной раковины
5. Диагностика и лечение перихондрита уха. Экзема ушной раковины
6. Формы экземы уха. Диагностика экземы ушной раковины
7. Лечение экземы уха. Нома ушной раковины и наружного слухового прохода
8. Опоясывающий лишай уха. Диагностика и лечение опоясывающего лишая ушной раковины
9. Туберкулез ушной раковины. Папуло-некротический туберкулез наружного уха
10. Красная волчанка, сифилис уха. Отосклерома, проказа наружного уха
Источник
Для инфекционных заболеваний, поражающих надхрящницу, существует общегрупповое название – «перихондрит», к которому примыкает указание локализации воспаления: перихондит ушной раковины. Заболевание может привести к некрозу ткани хряща и последующей деформации уха. Воспаление сопровождается покраснением кожи, отёчностью, опуханием и болезненными ощущениями.
На поздних стадиях по характерным проявлениям болезнь диагностируется легко. Однако на начальных стадиях её можно спутать либо с отгематомой (скоплением крови в области надхрящницы) – при серозном хондроперихондрите ушной раковины, либо с рожистым воспалением – при заболевании в гнойной форме.
Причины и механизм развития болезни
 Среди бактерий – возбудителей болезни – перихондрит чаще всего вызывается синегнойной палочкой, реже – зеленящим стрептококком, золотистым стафилококком и другими видами. В результате инфицирования происходит поражение надхрящницы. Поэтому при самостоятельной диагностике один из характерных признаков, на который обращают внимание – воспалительный процесс, который распространяется на все обрасти раковины, но не затрагивает мочку.
Среди бактерий – возбудителей болезни – перихондрит чаще всего вызывается синегнойной палочкой, реже – зеленящим стрептококком, золотистым стафилококком и другими видами. В результате инфицирования происходит поражение надхрящницы. Поэтому при самостоятельной диагностике один из характерных признаков, на который обращают внимание – воспалительный процесс, который распространяется на все обрасти раковины, но не затрагивает мочку.
Перихондрий – надхрящница – соединительнотканная плотная оболочка, которая покрывает большинство хрящей (ушной раковины, гортани, рёберный гиалиновый и др.) и служит их питанию, благодаря заключённой в ней сети кровеносных сосудов. Нижние слои надхрящницы, используя клеточные элементы, способствуют превращению хряща в кость.
Инфекция в перихондрий может попадать двумя путями:
- через любые повреждения извне – первичный тип,
- из внутренних инфицированных органов с током крови – вторичный тип.
Факторы риска и профилактические меры
Профилактика заболевания соотносится с избеганием основных факторов риска и состояний, который могут спровоцировать патологическую активизацию возбудителей. При проникновении первичной инфекции к факторам риска относятся:
-
 царапины, нанесённые домашними животными,
царапины, нанесённые домашними животными, - укусы насекомых,
- обморожения и ожоги,
- операции с нарушением режима стерильности,
- косметические процедуры,
- пирсинг.
В этой связи профилактическими мерами считается максимально быстрая и полная антисептическая обработка травм и повреждений независимо от их степени. Даже незначительная царапина требует применения правил антисептики. Если всё-таки возник инфекционный очаг, его следует ликвидировать максимально быстро.
Вторичную инфекцию может спровоцировать общее снижение иммунитета, а также:
- сахарный диабет,
- хронический бронхит,
- бронхиальная астма,
- ревматоидный артрит,
- любые инфекционные процессы и осложнения после болезней (отита, гриппа, туберкулёза).
В этом случае профилактика сводится к укреплению иммунитета, полному завершению лечения, а также – к проведению адекватной терапии. Так, например, при лечении гнойных отитов оперативное вмешательство до завершения полного уничтожения синегнойной палочки считается нежелательным.
Симптоматика перихондрита
 В зависимости от формы перихондита симптомы могут быть менее выраженные (серозный тип), и ярко выражены на фоне бурного течения патологического процесса (гнойный тип).
В зависимости от формы перихондита симптомы могут быть менее выраженные (серозный тип), и ярко выражены на фоне бурного течения патологического процесса (гнойный тип).
Серозная, более редкая, форма развивается чаще всего как следствие проникновения слабовирулентной инфекции после укуса насекомого, царапины или ожога. Она проявляется в сопровождении следующих признаков:
- покраснение уха с характерным глянцевым лоснящимся блеском,
- последовательное возникновение припухлости, отёчности и опухоли, которая сначала увеличивается, а потом, уплотняясь, немного уменьшается в размерах,
- проявление болезненных ощущений, которые присутствуют, но носят не очень выраженный характер,
- увеличение температуры кожных покровов, которая повышается на участке воспаления.
Гнойная, более распространённая, форма вызывает яркие проявления в виде:
- сначала – бугристости и неравномерной отёчности,
- затем – распространения отёка на всю область ушной раковины, кроме мочки (при этом бугристость разглаживается и становится незаметной),
- возникновения интенсивной локализованной, а позже – разлитой боли, которая на первом этапе усиливается при пальпации, а на втором – разливается в шейную, затылочную и височную области.
Одновременно с этим меняется цвет кожных покровов – от красного до синюшного, возникает лихорадочное состояние с температурой до 39 С, ухудшается сон и аппетит, возникает раздражительность.
Тестовым действием считается короткое резкое надавливание на ухо, при котором инфильтрат (клеточные скопления с включениями крови и лимфы) начинает совершать колебательные движения. Эта флюктуация говорит о скоплении гноя и о начале процесса гнойного размягчения ткани, которое на более поздних стадиях приводит к отслоению перихондрия и расплавлению хрящевого каркаса.
 Для усовершенствования диагностики и различения отгематомы от перихондрита, а также серозной формы от гнойной проводят диафаноскопию (трансиллюминацию). Суть метода – в просвечивании тканей (кист и околокожных образований) пучком света. Прозрачная жидкость при просвечивании в тёмной комнате будет иметь красноватый оттенок, мутная – просвечивать не будет. По цветовой реакции определяют заболевание:
Для усовершенствования диагностики и различения отгематомы от перихондрита, а также серозной формы от гнойной проводят диафаноскопию (трансиллюминацию). Суть метода – в просвечивании тканей (кист и околокожных образований) пучком света. Прозрачная жидкость при просвечивании в тёмной комнате будет иметь красноватый оттенок, мутная – просвечивать не будет. По цветовой реакции определяют заболевание:
- светло-жёлтый цвет даёт серозная форма,
- затемнение – гнойная,
- красный цвет виден при отгематоме.
Лечение воспаления
Народных методов лечения перихондрита ушной раковины следует избегать, поскольку при поздней диагностике и несвоевременном начале антибактериальной терапии неблагоприятный прогноз описывает необратимую деформацию раковины. Врачебная же терапия может проводиться в физиотерапевтичном, медикаментозном и хирургическом форматах.

Физиотерапия
Процедуры физиотерапевтического характера (в том числе, в домашних условиях) проводят только при серозном перихондрите и в периоды затухания обострения. При гнойной форме они противопоказаны. Помимо лазерной терапии, ультрафиолетового облучения, СВЧ и УВЧ, рентгенотерапии (реже), больному назначают полноценное питание и максимальный покой. Однако физиотерапевтические меры назначают только в дополнение к антибиотикотерапии.
Медикаментозное лечение
 При этом лечении учитываются два фактора:
При этом лечении учитываются два фактора:
- необходимость проведения как местной, так и общесистемной антибиотикотерапии,
- выбор препарата должен учитывать тип возбудителя: против синегнойной палочки используют тетрациклин, окситетрациклин, стрептомицин, эритромицин и др., поскольку к пенициллину эта бактерия нечувствительна.
Пероральный приём антибиотиков в рамках общей терапии возможен по следующим схемам:
- Левофлоксацин 250 мг (1/сутки) в течение 10 дней + Азитромицин 500 мг (за час до еды) в течение 5 дней.
- Амоксициллин + клавуланат 625 мг (3/сутки перед едой).
- Эритромицин 250 тыс. ед. за приём (4-6/сутки).
Для снятия болевых ощущений можно принимать противовоспалительные нестероидные препараты и анальгетики.
Схемы инъекционного способа:
-
 Цефотаксим 2/сутки по 2 г, внутривенно в течение 10 дней.
Цефотаксим 2/сутки по 2 г, внутривенно в течение 10 дней. - Стрептомицин, 2/сутки по 250 тыс. ед. внутримышечно.
В местной антибактериальной терапии используются мази с 2%-ым мупироцином (10 дней), 1%-ым полимиксином М (5-10 дней). Кроме этого, применяется 10%-ый раствор нитрата серебра (ляпис) или 5%-ая настойка йода, но не вместе, поскольку под воздействием йода ляпис выпадает в осадок. Против синегнойной палочки особенно эффективен порошок борной кислоты, который вдувается в слуховой проход, но борную кислоту можно применять и в растворе в виде компресса.
При серозной форме консервативных методов часто бывает достаточно. Как правило, уже на третий день наступает значительное облегчение и улучшение состояния, однако важно, не обманувшись этим, закончить курс. В случае с гнойной формой без хирургического вмешательства можно обойтись только на ранних стадиях.
Хирургия
 Основанием для хирургического вмешательства становится флюктуация и усугубление нагноения. Для отведения незначительного количества гноя применяют надсечки с дренажем в местах раскрытия. При значительном воспалении производится следующая последовательность действий:
Основанием для хирургического вмешательства становится флюктуация и усугубление нагноения. Для отведения незначительного количества гноя применяют надсечки с дренажем в местах раскрытия. При значительном воспалении производится следующая последовательность действий:
- Делается широкий разрез параллельно контуру ушной раковины, что позволяет избежать деформации во время последующего образования рубца.
- Гной, грануляции, а также ткани, поражённые некрозом, удаляются.
- Закладывается резиновый дренаж.
- Трижды в день рану промывают антибиотиками и антисептиками.
- Несколько раз в день (по мере необходимости) меняются антисептические повязки с мазью.
- После прекращения выделений, дренаж удаляют, а на ухо накладывается тугая повязка и тампонада, предотвращающая сужение слухового прохода.
- Больной наблюдается у врача до полного выздоровления.
Источники: medscape.com, health.harvard.edu,
medicalnewstoday.com.
Источник
Перихондрит ушной раковины представляет собой воспаление поражающее надхрящницу, кожные покровы и ткани вокруг нее. Возникнуть такой патологический процесс в ухе может абсолютно у любого человека. Это довольно опасное заболевание, причиняющее человеку невыносимую боль и очень быстро распространяющееся на близлежащие органы вызывая хондроперихондрит ушной раковины.
Несвоевременное лечение заболевания может привести к весьма плачевным последствиям, вплоть до отмирания хрящевой ткани, поэтому очень важно уметь распознавать симптомы заболевания.
Возникновение и течение процесса
Перихондрит ушной раковины – это общее название для разнообразных вирусных заболеваний, которые могут поразить надхрящницу. В основном при возникновении воспалительного процесса в хряще ушной раковины, в первую очередь поражается наружное ухо, которое состоит из хряща, покрытого надхрящницей. Эта ткань помогает хрящу восстанавливаться после перелома или других травм.
При возникновении заболевания ушная раковина может покраснеть, а появившийся после этого отек и опухоль могут причинять человеку боль и неприятные ощущения. Появляется в основном гнойный перихондрит внезапно, поэтому человек может и не заметить сопутствующую симптоматику. Из-за этого происходит распространение перихондрита на обширные участки ушной раковины, вследствие чего нарушается общее строение хряща и деформация уха.
Предотвратить развитие серьезных осложнений может своевременно начатое лечение, так как запущенная стадия болезни лечится в основном хирургическим путем. А отсутствие надлежащей терапии может привести к частичной потере слуха.
Возбудители патологического процесса
Природа данного заболевания – инфекционная, поэтому воспалительный процесс в хряще возникает вследствие ослабленного иммунитета и проникновения в надхрящницу болезнетворных микроорганизмов. Значительно возрастает риск возникновения перихондрита у людей страдающими хроническими болезнями, а, в частности, сахарным диабетом, астмой, ревматоидным артритом и туберкулезом.
Проникновение инфекции в надхрящницу бывает двух видов:
- Первичное – микроорганизмы проникает через поврежденные кожные покровы.
- Вторичное – из внутренних очагов инфекции (хронических заболеваний).
Чаще всего возбудителями болезни являются золотистый стафилококк, стрептококк, синегнойная палочка и другие.
Перихондрит ушной раковины бывает:
- серозный,
- гнойный.
Гнойный перихондрит считается крайне опасной патологией, которая грозит не только снижением остроты слуха, но и деформацией уха, поэтому не стоит затягивать с ее лечением.
Причины и факторы риска патологии
Главной опасностью перихондрита ушной раковины является то, что спровоцировать развитие серьезного осложнения может любая, даже самая незначительная травма, которую человек может получить в повседневной жизни. Пусковым механизмом развития заболевания может стать любая травматизация уха:
- микротрещина,
- царапина,
- прокалывание мочки уха.
Чтобы предотвратить возникновение болезни следует внимательно следить за своим здоровьем, и незамедлительно реагировать на любые изменения.
Среди основных провоцирующих заболевание факторов можно выделить такие:
- разнообразные царапины:
- расчесы места укусов насекомых:
- пирсинг,
- укусы животных,
- инфицирование наружного слухового прохода,
- негативное воздействие на ушную раковину разных температурных режимов (ожоги и обморожение),
- простудные заболевания,
- грипп,
- ОРВИ,
- отит наружного или среднего уха,
- экзема,
- фурункулез,
- снижение иммунитета, вследствие длительного приема антибактериальных препаратов.
Основная симптоматика заболевания
Успех лечения целиком зависит от своевременной диагностики заболевания, поэтому необходимо знать признаки перихондрита. Такая патология имеет очень яркие проявления, но иногда ее можно спутать с другими болезнями из-за схожей симптоматики.
Для каждой из существующих форм перихондрита присущи свои характерные признаки. Серозный перихондрит встречается нечасто и имеет вяло текучую симптоматику, поэтому зачастую в начальной стадии остается незамеченным или его путают с другими заболеваниями. Воспалительный процесс, происходящий в ухе, вследствие развития серозного перихондрита сопровождается такими симптомами:
- недомогание,
- слабость,
- повышенная температура в месте локализации боли,
- раздражительность,
- отсутствие аппетита,
- бессонница,
- покраснение уха,
- припухлость,
- глянцевый блеск ушной раковины и мочки уха,
- жжение в районе пораженных тканей и хрящей.
Гнойный перихондрит более опасная форма заболевания и в то же время самая часто встречающаяся. Характерными симптомами гнойного воспаления в ухе являются:
- высокая температура тела,
- появление бугорков на хрящевой ткани,
- покраснение уха,
- синюшность ушной раковины,
- интенсивная боль, особенно при надавливании на козелок уха,
- болезненные ощущения иррадиирующие в шею, виски и затылок,
- образование жидкости и гноя,
- размягчение ушных хрящей и их отслойка.
Но, такая симптоматика наблюдается и при развитии таких ЛОР-заболеваний, как флегмона, рожистое воспаление уха, отгематома. Поэтому очень важно при первых же признаках перихондрита обратиться к отоларингологу, для комплексной диагностики заболевания и назначения правильного лечения.
Возможные осложнения
Если не начать вовремя лечение гнойного хондроперихондита, то ушные хрящи начинают размягчаться, а гной скапливается в подкожной области в месте поражения. Данные изменения можно заметить невооруженным глазом, так ушная раковина сморщивается и деформируется. Патологические процессы сопровождаются лихорадкой и сильной болью, которая значительно усиливается при надавливании. Если наступает полное размягчение хряща, то происходит и его отмирание, что является показанием к проведению оперативного вмешательства.
Лечение перихондрита
Разные виды перихондрита нуждаются в абсолютно разном лечении, но, несмотря на это, проводимые терапевтические процедуры должны быть комплексными. Общие рекомендации применимые для любого хондроперихондрита:
- постельный режим,
- прием витаминных комплексов,
- обильное питье.
В случае с серозным перихондритом достаточно будет медикаментозного лечения, тогда, как гнойную форму следует лечить хирургическим путем, с последующим назначением антибиотиков.
Медикаментозное лечение подразумевает прием нескольких групп лекарственных препаратов.
Антибиотики, воздействующие на возбудителей перихондрита (сульфадимизин, тетрациклин, эритромицин, ампициллин и другие). Прием данных препаратов может быть внутренним или инъекционным.
Мази антисептического и противовоспалительного действия (флуцинар, Вишневского, полимиксиновая, с мупирацином и др.).
Спиртовые и камфарно-ихтиоловые компрессы.
Нестероидные противовоспалительные препараты (диклофенак, ибупрофен).
При снятии симптомом серозного воспалительного процесса, пациентам может быть рекомендовано пройти физиотерапевтическое лечение. Самыми эффективными в лечении перихондрита являются:
- УВЧ,
- СВЧ,
- УФО.
Хирургическое лечение
При гнойном течении заболевания любая физиотерапия категорически противопоказана. В этой стадии прямым показанием является оперативное вмешательство, которое проводиться под местным наркозом. Такая операция довольно проста и состоит из следующих последовательных действий:
- Параллельный разрез кожи за ушной раковиной.
- Чистка раневых поверхностей, которая включает в себя удаление гноя и омертвевших тканей.
- Установка в рану дренажа, в виде резиновой трубочки и тампона с раствором, способствующим максимальному оттоку жидкости.
- Накладывание повязки.
На протяжении нескольких дней проводится перевязки и промывание раневой поверхности антисептическими растворами. Если рана тщательно очищена от омертвевших тканей, то заживление проходит без какого-либо вмешательства. Народная медицина при перихондрите бессильна, так как она способна только снять общую симптоматику, а не ликвидировать причины возникновения патологии. Применение рецептов народной медицины может несколько исказить истинные причины болезни, что только будет затруднять постановку диагноза.
Профилактика
К профилактическим мероприятиям по предотвращению развития перихондрита относятся:
- проведение ежедневных гигиенических процедур,
- предотвращение травматизации ушной раковины,
- при повреждении кожных покровов ушной раковины необходимо выполнять все антисептические процедуры.
Соблюдение данных рекомендаций значительно минимизирует риск проникновения инфекции в надхрящницу и как следствие возникновения перихондрита ушной раковины.
Видео: Анализаторы слуха и равновесия
Источник

