Гнойное воспаление органов брюшной полости

Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
МКБ-10
Общие сведения
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».

Абсцесс брюшной полости
Причины
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% — внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
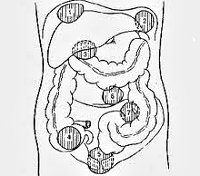
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
Классификация
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников — одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
Симптомы
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц.
Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Диагностика
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Для подтверждения диагноза проводятся следующие диагностические процедуры:
- Объективное обследование. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер.
- Рентгенологические исследования. Обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса.
- Другие визуализационные методики. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
- Лабораторные исследования. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Лечение абсцесса брюшной полости
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.

Лапароскопическое дренирование абсцесса брюшной полости
При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
Прогноз и профилактика
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
Абсцесс брюшной полости — лечение в Москве
Источник

Воспалительные и инфекционные заболевания органов брюшной полости могут вызывать тяжелые осложнения. Чаще всего речь идет о бактериальных инфекциях, постепенно распространяющихся на соседние анатомические области. При длительном воспалении возможно формирование брюшных и забрюшинных гнойников. Такое патологическое состояние называют абсцессом брюшной полости. При несвоевременном хирургическом лечении возможен разрыв оболочки капсулы с обширным распространением инфекции и сепсисом.
Подробнее о болезни
В медицинской литературе абсцессом брюшной полости называют любое инкапсулированное скопление гноя, расположенное внутри органа, непосредственно в брюшной полости или в забрюшинном пространстве. Для простоты понимания такую патологию можно назвать скоплением гноя в специальной капсуле, появляющимся в результате инфекционного процесса. Бактерии постепенно разрушают ткани, из-за чего образуется мутная жидкость (гнойный экссудат). Как правило, такие патологические структуры образуются в определенных анатомических каналах, паренхиме органов и карманах брюшной полости.
Инфекционные заболевания органов ЖКТ диагностируются у пациентов любого возраста. Это может быть поражение поджелудочной железы, воспаление кишечника, аппендицит или другое заболевание. Из-за активного влияния инфекционных агентов на ткани образуется гной, постепенно скапливающийся в собственной полости. В отличие от диффузного перитонита, характеризующегося попаданием экссудата в свободную брюшную полость, абсцессы изолированы от других тканей.
Гнойные заболевания считаются актуальной проблемой в хирургической практике. Своевременное лечение часто откладывается из-за неясной симптоматики и отсутствия диагноза, в результате чего возникает риск разрыва оболочки гнойника и распространения инфекции. Важно понимать, что такое состояние угрожает жизни пациента, поэтому при подозрении на абсцесс необходимо срочно проводить инструментальную и лабораторную диагностику.
Причины возникновения
Любой абсцесс– это локализованный воспалительный процесс, ограниченный капсулой. Капсула при этом может состоять из сальника, воспалительной спайки и смежных тканей. В полости абсцесса чаще всего содержатся аэробные и анаэробные бактерии, мигрировавшие в эту область из желудочно-кишечного тракта.
Непосредственными источниками образования абсцесса являются инфекционные агенты и воспалительные факторы, влияющие на состояние тканей. Бактерии могут проникать в структуры брюшных органов из внешней среды при проведении операции, желудочно-кишечного тракта и других областей. Часто речь идет о вторичном перитоните на фоне разрыва стенок кишечника или поджелудочной железы.
Основные причины:
- Воспаление червеобразного отростка слепой кишки (аппендицит). При этом в замкнутой полости кишки образуется гнойный экссудат. Если лечение не проводится своевременно, возможна перфорация стенки кишки с проникновением гноя.
- Воспаление тканей поджелудочной железы с последующим некрозом. Экссудат также может проникать в свободную брюшную полость и формировать абсцесс.
- Разрыв стенки двенадцатиперстной кишки при язвенной болезни органа.
- Воспаление желчного пузыря и его осложнения, вроде гангренозного холецистита.
- Ишемия брыжейки и развитие некроза тканей.
- Гнойное воспаление женских половых органов.
- Осложнение оперативного вмешательства в органы ЖКТ, тяжелая травма.
- Другие источники экссудата: разрыв дивертикула, несостоятельный кишечный анастомоз и разрыв гематомы.
Состав патогенной микрофлоры абсцесса зависит от источника воспаления. Чаще всего в гное обнаруживается кишечная палочка. У пациентов, долго принимавших антибиотики, воспаление могут вызывать патогенные и условно-патогенные грибковые микроорганизмы.
Классификация
Врачи описывают разные формы заболевания исходя из источника воспалительного процесса. Очень важно установить локализацию абсцесса на ранних этапах диагностики для проведения эффективного хирургического лечения.
Основные формы:
- Метастатический абсцесс– формирование вторичной пиогенной капсулы, заключающей гной, в результате распространения инфекции из отдаленных участков. Бактерии и грибковые микроорганизмы могут распространяться с током крови и лимфы.
- Послеоперационные гнойники – патологические области, формирующиеся в результате хирургического лечения заболеваний. В этом случае патология может быть обусловлена несостоятельным межкишечным анастомозом, занесением инфекции, ошибкой во время удаления аппендикса.
- Перфоративный гнойник. Воспалительный очаг образовывается в результате разрыва стенок воспаленной анатомической структуры. Это может быть разрыв стенок аппендикса, поджелудочной железы при панкреонекрозе или другого органа.
- Посттравматический абсцесс, возникающий из-за травмы органов брюшной полости.
Визуализация и диагностические операции позволяют определить источник воспаления.
Симптомы
На ранних этапах данное воспалительное заболевание может быть выявлено по симптомам. Это может быть обострение симптоматики ранее диагностированной патологии или спонтанное появление неприятных ощущений в абдоминальной области.
Возможные признаки:
- сильная боль в области живота;
- напряжение брюшных мышц;
- тошнота и рвота;
- отсутствие аппетита;
- головокружение и слабость.
- увеличение температуры тела;
- учащенное сердцебиение;
- озноб;
- кишечная непроходимость.
Характер симптомов зависит от локализации гнойника. При формировании поддиафрагмального абсцесса пациент может жаловаться на кашель, лихорадку и боль, появляющуюся во время вдоха.
НАШИ ПРОГРАММЫ
Мы разработали для Вас специальные годовые программы наблюдения за здоровьем.
Услуги каждого пакета ориентированы на поддержание здоровья и профилактику болезней.
Годовые медицинские программы для детей
Детские годовые программы НИАРМЕДИК созданы для того, чтобы помочь родителям вырастить здорового ребенка! Программы разработаны для детей разного возраста и гарантируют качественную медицинскую помощь без очереди.
Подробнее
Годовые медицинские программы для взрослых
Взрослые годовые программы «С заботой о себе» разработаны для тех, кто ответственно подходит к своему здоровью. Программы включают: консультации терапевта, а также самых востребованных врачей-специалистов.
Подробнее
Программа ведения беременности
Сеть клиник НИАРМЕДИК предлагает будущей маме программу ведения беременности «Жду тебя, малыш!». Программа разработана с учетом передовых международных стандартов здравоохранения.
Подробнее
Диагностика
При подозрении на гнойное воспаление пациенту потребуется помощь хирурга. Врач подробно спросит больного о жалобах и изучит анамнестические данные. Физикальное обследование, включающее пальпацию живота, помогает определить локализацию воспаления. Необходимый метод лечения подбирается после получения результатов инструментальной и лабораторной диагностики.
Возможные методы обследования
- Анализ крови. О воспалительном процессе свидетельствует увеличение количества лейкоцитов.
- Визуализация органов с помощью контрастной рентгенографии или компьютерной томографии. Полученное изображение дает специалисту возможность увидеть расположение гнойной капсулы.
- Ультразвуковая визуализация.
- Осмотр с помощью малоинвазивного вмешательства (диагностическая лапароскопия).
Полученные с помощью визуальных и лабораторных обследований данные используются для проведения операции и назначения медикаментов.
Лечение
Пациенту требуется госпитализация в клинику для своевременного лечения и тщательного врачебного наблюдения. Гнойник может быть удален только с помощью операции, однако помимо хирургического лечения пациентам назначают медикаменты.
Методы лечения
- Вскрытие и дренирование гнойника. Вид оперативного доступа зависит от локализации абсцесса. При обнаружении нескольких очагов воспаления может потребоваться широкое вскрытие.
- Внутривенное введение противомикробных препаратов широкого спектра действия для подавления инфекционного процесса.
- Чрескожное дренирование мелких гнойников.
После операции необходимо продолжение противомикробной терапии. Если в результате воспаления и последующего лечения были нарушены функции того или иного органа, пациенту потребуется дополнительная реабилитация. При своевременном проведении оперативного вмешательства прогноз положительный.
Источник
гнойный воспалительный хирургический перитонит
Актуальность рассмотренной проблемы в этой теме очень часто встречается в наше время. Заболевания брюшной полости встречаются почти у каждого человека, и их осложнения приводят к неотложной хирургии брюшной полости, оно является одним из наиболее актуальных, ответственных и сложных направлений в хирургии. Пациенты с «острым животом» — основной контингент поступающих в стационар по экстренным показаниям.
Последние десятилетия ознаменовались достаточно бурным развитием хирургии в целом, в том числе и экстренной абдоминальной хирургии. В клиническую практику внедрены новые методы диагностики, хирургических вмешательств, а также малотравматичные лечебные технологии.
В данной курсовой работе будут рассмотрены вопросы, связанные с участием медицинской сестры при уходе за больным с гнойно-воспалительными заболеваниями органов брюшной полости.
Объект исследования:
· Больной с гнойно-воспалительными заболеваниями брюшной полости.
Предмет исследования:
· Роль медицинской сестры в процессе лечения и ухода за больным.
Цель:
· Изучить роль медицинской сестры при уходе за пациентом с гнойными заболеваниями органов брюшной полости.
Задачи:
· Рассмотреть организацию работы хирургического отделения
· Узнать что из себя представляет гнойное заболевание брюшной полости, какие они бывают (этиология, клиника, классификация)
· Уход за больным при любом гнойном заболевании;
Этиология, клиника, классификация, гнойно-воспалительных заболеваний органов брюшной полости
Абсцесс брюшной полости — ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др.
В широком смысле к абсцессам брюшной полости оперативная гастроэнтерология относит внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом». [4]
Классификация абсцессов брюшной полости
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные, метастатические абсцессы брюшной полости.
По расположению относительно брюшины абсцессы брюшной полости делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников — одиночные или множественные.
По локализации встречаются поддиафрагмальные, межкишечные, аппендикулярные, тазовые (абсцессы дугласова пространства), пристеночные и внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
Гнойный аппендицит — острое гнойное воспаление червеобразного отростка. Это понятие объединяет наиболее тяжелые формы острого деструктивного аппендицита. При гнойном аппендиците симптомы в начале заболевания могут не отличаться от описанных в более легкой форме.
Кроме своеобразия в клинической картине, течении, патологоанатомических изменениях, эти формы аппендицита чреваты серьезными осложнениями, особенно при ошибочной диагностике и неправильном лечении. Позднее заболевание принимает более тяжёлое течение. Температура не снижается, а приобретает ремиттирующий или интермиттирующий характер. Нарастает лейкоцитоз. [6]
Гнойная форма аппендицита отмечена у 60,8% больных. Аппендицитом чаще страдают в возрасте 20 — 35 лет. Летальность при гнойном аппендиците 0,38%. Среди лиц преклонного возраста летальность значительно выше — 2,6%. Поэтому аппендицит у пожилых гнойной формы имеет особое значение. До настоящего времени этиология и патогенез аппендицита остаются предметом изучения.
В классификации, принятой большинством практических хирургов, все формы острого аппендицита, за исключением катарального, относятся к гнойному аппендициту:
— катаральный;
— флегмонозный (с прободением и без него);
— гангренозный (с прободением и без него);
— аппендикулярный инфильтрат (с нагноением и без него).
Укажем на некоторые обстоятельства, играющие роль в развитии заболевания: обилие лимфатической ткани в отростке, слабое кровоснабжение концевого его отдела, наличие узкого извитого просвета, перегибы, вариабельность расположения. Микробы могут проникнуть в отросток лимфогенным, гематогенным и особенно часто энтерогенным путем. Флора при гнойном аппендиците полимикробная.
При гангренозных, прободных аппендицитах очень часто встречаются анаэробные микроорганизмы. Однако наличие микробов и механическое повреждение слизистой оболочки не определяют развитие заболевания. Большую роль играет расстройство питания стенки отростка.
Гематогенный путь возможен при метастазировании микробов из отдаленного гнойного очага (миндалин), лимфогенный путь — из близко расположенных органов (придатки матки). Определенное значение имеют причины, способствующие застою слизи и повреждениям слизистой оболочки (перегибы отростка, каловые камни, инородные тела, глисты).
Они ведут к закупорке просвета отростка при повышенном секретоотделении, атонии мышечного слоя, растяжению слизистой оболочки, расстройству ее питания и снижению ее сопротивляемости. Эти изменения при наличии вирулентной флоры в просвете отростка ведут к развитию воспалительного процесса. Энтериты и колиты как факторы, ослабляющие сопротивляемость больного, его кишечной стенки, могут играть известную роль в возникновении аппендицита. [7]
В развитии деструктивных форм аппендицита играют роль аллергические реакции при сенсибилизации организма белковой пищей. Большое значение в развитии заболевания имеет общее состояние организма, определяемое главным образом нервно-сосудистыми реакциями, влияющими на трофику, состояние тканей желудочно-кишечного тракта.
Гнойный аппендицит характеризуется распространением воспалительного процесса в подслизистый слой, инфильтрацией всех слоев стенки отростка. В полости отростка появляется слизисто — гнойный выпот, на серозной оболочке — фибринозные наложения.
Перитонит — воспаление париетального и висцерального листков брюшины, которое сопровождается тяжёлым общим состоянием организма.
Этиологией перитонита обычно служит бактериальный возбудитель, например кишечная палочка и патогенные кокки. Условно-патогенная флора участвует в образовании гноя в брюшной полости, иногда встречаются случаи возникновения перитонита, благодаря нескольким бактериальным возбудителям одновременно. Во время перитонита происходит общая интоксикация организма. Брюшинный покров, равный по площади кожному покрову человека, позволяет развиваться нагноительному процессу очень быстро, после чего организм больного наполняется токсинами, что вызывает общую иммунологическую перестройку организма. [11]
Начало перитонита сопровождается стойким парезом кишечника, отечностью брюшины, а в дальнейшем возникает расстройство гемодинамики со снижением артериального давления. После этого этапа падает белково-образующая функция печени, снижается уровень белка, нарушается его синтез. В крови нарастает содержание аммония и гликоля. В надпочечниках изменяются клетки, в легких происходит застой крови и отёк, возникает ослабление сердечной деятельности. В нервной системе происходят большие изменения, часто необратимые. Появляется гипокалиемия, адинамия, гиперкалиемия.
В тяжёлой стадии перитонита на фоне интоксикации возможно развитие острой почечной недостаточности, в почечных канальцах скапливается нерастворимый белок, в моче появляются зернистые цилиндры.
Страдает головной мозг, его клетки набухают, увеличивается количество спинномозговой жидкости.
Воспаление брюшины в связи с перитонитом вызывает общую интоксикацию организма, нарушается водный, углеводный и витаминный обмены. Белковое голодание очень острое, происходят изменения в печени и почках, в организме накапливаются промежуточные продукты обмена. [9]
Флегмона желудка — это остро развившееся гнойное воспаление стенки желудка в результате проникновения инфекции в ее толщу через дефект слизистой оболочки, язву, ожог или гематогенным путем при инфекционных заболеваниях.
Различают две формы заболевания — диффузную и ограниченную, или абсцесс.
Воспалительный процесс в каждом из этих вариантов начинается с подслизистого слоя. Клинически флегмона желудка характеризуется внезапным началом и появлением сильных болей в верхней половине живота, чаще в подложечной области, прием пищи или жидкости значительно усиливает боль, применение атропина уменьшает ее. Боли могут быть режущие или тупые, грелка не уменьшает болевых ощущений. Помимо болей, для флегмоны желудка характерна многократная рвота желчью. Описано наблюдение, где в рвотных массах содержался гной. Одновременно с болями и рвотой появляются озноб и высокая температура.
Температура в 1-е сутки от начала заболевания достигает 39-40°С, реже она носит субфебрильный характер или совсем не повышается. При флегмоне желудка в начале заболевания наблюдаются как задержка стула и газов, так и поносы. Помимо этого, многие больные жалуются на усиленное слюноотделение, отрыжку, тошноту, мучительную жажду и неприятный запах изо рта. Вследствие развития перитонита быстро нарастают интоксикация и интенсивность болей. Часто больные ложатся на правый бок, что уменьшает боли в подложечной области, при положении больного на левом боку и при принятии им горизонтального положения боли усиливаются. У больных отмечаются нарастающие явления интоксикации — бледность кожных покровов, глухость тонов сердца, тахикардия, частота пульса достигает 100-120 уд. в 1 мин. [14]
Язык вначале чистый, сухой или влажный, а при присоединении перитонита обложен у корня грязноватым налетом. Пальпация живота болезненна в подложечной области, при присоединении перитонита наблюдаются напряжение мышц брюшной стенки и положительный симптом Щеткина-Блюмберга. В крови отмечается высокий лейкоцитоз (до 20-30х109/л), сдвиг формулы крови влево до юных форм и резкое увеличение СОЭ. Моча мутная, содержит небольшое количество белка, единичные свежие и выщелоченные эритроциты, единичные гиалиновые и зернистые цилиндры. В крови могут быть повышены цифры креатинина и мочевины, а также молекул средней массы. В желудочном содержимом отмечаются низкая кислотность, большое количество слизи иногда с примесью лейкоцитов, часто высевается гноеродная микрофлора.
При рентгенологическом исследовании желудка обычно выявляется его высокое расположение, повышение тонуса, задержка в нем контрастирующей массы. Складки слизистой оболочки чаще сглажены, реже отечны, перистальтика соответственно месту локализации флегмонозного процесса отсутствует. Одним из важных рентгенологических признаков является наличие дефектов наполнения в желудке, которые могут менять свое расположение. Некоторые исследователи отмечают, что на обзорной рентгенограмме живота часто можно выявить наличие газов в подслизистой оболочке желудка. Ценные методы исследования — фиброгастроскопия и лапароскопия. Флегмону желудка следует отличать от нагноившейся кисты желудка, которая встречается очень редко и относится к пороку развития. Нагноившаяся киста желудка в отличие от абсцесса внутри выстлана слизистой оболочкой, а стенка абсцесса — воспалительной грануляционной тканью. При лапаротомии флегмону желудка необходимо отличать от прободения полых органов, гнойно-некротического панкреатита, осложнившегося гнойным оментобурситом с вовлечением в воспалительный процесс большого и малого сальников. Методы лечения флегмоны желудка варьируют от «ничего не делать» до гастрэктомии. Тактика во многом зависит от стадии флегмоны, наличия перитонита и от того, имеется ли гнойное расплавление или абсцесс в стенке желудка и не может ли флегмона быть осложнением опухолевого процесса. По данным литературы, летальность при консервативном лечении составляет 48%, а при оперативном — 20%.
Диагностика гнойно-воспалительных заболеваний органов брюшной полости
Включает анамнестические данные, клинико-лабораторные исследования (общеклинические и биохимические). Следующие неинвазивные методы обследования:
· рентгенологические (-графия; — скопия; — томография);
· КТ, МРТ;
· УЗИ;
· ФГДС.
При трудностях в диагностике острых воспалительных заболеваний органов брюшной полости применяются инвазивные методы:
· ангиография;
· видеоэндоскопия;
· лапароскопия.
Источник

