Фаза воспаления по иммуноглобулину
Белки острой фазы принимают участие в воспалительных реакциях:Антитрипсин,Антихимотрипсин,
Кислый гликопротеид, a2-Макроглобулин, Гаптоглобин, Церулоплазмин,С-реактивный белок,Фибриноген
Синтезируются в разных тканях макрофагами (моноцитами), которые занимают стратегическую позицию на границе внешней и внутренней среды
При любом воспалительном процессе в организме возрастает их уровень в крови и они называются белками острой фазы (маркеры воспаления)
Биологическая роль белков острой фазы
В ответ на любое повреждение (физическая травма, ожог, хирургическая операция, инфекция и т.д.) в организме развивается комплекс физиологических реакций, направленных на локализацию очага повреждения и восстановления нарушенных функций.
Воспаление сопровождается распадом клеток, (продукты распада- АФК, лизосомальные ферменты, микробные токсины, ионы металлов) выходят в межклеточное пространство и системный кровоток и могут повредить здоровые ткани
Защиту в этом случае осуществляют некоторые представители a1-, a2-, b- глобулинов, ограничивая очаг повреждения
Клиническое значение определения белков острой фазы — диагностика и мониторинг острого воспаления.
Белками иммунной системы являются g- глобулины (иммуноглобулины — антитела)
Синтезируются В-лимфоцитами
Антитела специфически связывают антигены, что является решающим звеном в системе защиты организма от внеклеточных вирусов и бактерий
В результате такого связывания последние распознаются как патогены и уничтожаются
Понятие о гипо-, гипер-, диспротеинемии. Электрофорез белков сыворотки крови: принцип метода, электрофоретические фракции белков сыворотки, входящие в состав фракций белки. Изменения протеинограммы при остром и хроническом воспалении.
Увеличение общего содержания белков плазмы (выше 85 г/л) называют гиперпротеинемией.Возникает при потере организмом воды ( рвота, диарея, обширные ожоги) и вследствие диспротеинемии за счет резкого увеличения продукции парапротеинов — патологических белков из класса g-глобулинов.
Уменьшение содержания белков (ниже 65 г/л) — гипопротеинемией, чаще всего обусловлена уменьшением количества альбуминов. Различают наследственную (врожденную), или первичную, и приобретенные, или вторичные, гипопротеинемии. Врожденная гипопротеинемия наблюдается в основном в варианте анальбуминемии, характеризующейся резким снижением или отсутствием альбуминов в крови. Вторичные гипопротеинемии возникают вследствие повышенных потерь белка при высокой протеинурии ожогах, массивном асците; в результате дефицита белка в рационе питания (например, при алиментарной дистрофии), а также в связи с повышенным распадом белков, нарушением их синтеза или усвоения (при интоксикации, лихорадке, гепатите, циррозе печени, панкреатите, поражении желудочно-кишечного тракта с синдромом нарушенного всасывания).
Изменения альбумин-глобулинового коэффициента и соотношения между отдельными белковыми фракциями — диспротеинемией.Диспротеинемии подразделяют на наследственные и приобретенные
Электрофорез белков.Общий белок сыворотки крови состоит из смеси белков с разной структурой и функциями. Разделение на фракции основано на разной подвижности белков в разделяющей среде под действием электрического поля. При определённом значении рН и ионной силы раствора белки двигаются в электрическом поле со скоростью, пропорциональной их суммарному заряду. Белки, имеющие суммарный отрицательный заряд, двигаются к аноду (+), а положительно заряженные белки — к катоду (-). Обычно методом электрофореза выделяют 5-6 стандартных фракций: 1 — альбумины и 4-5 фракций глобулинов (альфа1-, альфа2-, бета- и гамма-глобулины, иногда отдельно выделяют фракции бета-1 и бета-2 глобулинов).
Острое воспаление — повышение содержания альфа-1 и альфа-2-глобулинов, наблюдающееся при острой пневмонии, остром бронхите, острой вирусной инфекции, остром пиелонефрите, инфаркте миокарда, травмах (включая хирургические), новообразованиях.
Хроническое воспаление — увеличение содержания гамма-глобулинов (ревматоидный артрит, хронический гепатит).
11. Небелковые органические вещества плазмы крови – метаболиты обмена белков (мочевина, креатинин), липидов (липопротеины), углеводов (глюкоза, лактат). Процессы образования, их органная локализация, пути выведения из организма (крови), возможные причины изменения концентрации в плазме крови, клинико-диагностическое значение определения концентрации.
Мочевина образование:образование карбамоилфосфата(орнитиновый цикл) идет путем конденсации NH3, CO2 и АТФ, катализируемое карбомоилфосфатсинтетазой (фермент действует в митохондриях), реакция происходит в печени и является начальной стадией синтеза мочевины — конечного продукта метаболизма азота.химическая сущность орнитинового циклазаключается в следующим: из аммиака, углекислого газа, воды и аминогруппы аспартата в несколько химических реакций на матрице орнитина строится молекула мочевины.Мочевина выводится с мочой. Повышение концентрации мочевины в крови –уремия, может быть связана: у здоровых людей с физической нагрузкой.При высокой температуре – гиперметаболический синдром.Чаще всего уремия является маркером нарушения функции почек.При недостаточной активности ферментов орнитинового цикла возникают гипераммониемии — патологические состояния сопровождающиеся повышением концентрации аммиака в крови.
Креатинин образуется из креатинфосфата — источника энергиисокращения мышц, и затем выделяется в кровь. Из организма креатинин выводится почками с мочой, поэтому креатинин (его количество в крови) — важный показатель деятельности почек. Высокий креатинин — показатель обильной мясной диеты (если повышен в крови и в моче), почечной недостаточности (если повышен только в крови). Уровень креатинина возрастает при обезвоживании организма, поражении мышц. Низкий уровень наблюдается при сниженном потреблении мяса, вегетарианской диете и голодании.
Липиды в водной среде нерастворимы, поэтому для их транспорта в организме образуются комплексы липидов с белками – липопротеины (ЛП). Различают экзо- и эндогенный транспорт липидов. К экзогенному относят транспорт липидов, поступивших с пищей, а к эндогенному – перемещение липидов, синтезированных в организме.Хиломикроны обеспечивают транспорт пищевых липидов от кишечника к тканям. Хиломикроны образуются в слизистой кишечника и транспортируются в кровь лимфатической системой. В мышцах и жировой ткани они разрушаются липазой липопротеинов, активирующейся апопротеином С-II. Под действием этого фермента хиломикроны быстро теряют бóльшую часть своих триацилглицеринов. Остатки хиломикронов утилизируются печенью.
ЛПОНП, ЛПППи ЛПНПтесно связаны между собой. Они транспортируют триацилглицерины, холестерин и фосфолипиды от печени к тканям. ЛПОНП образуются в печени и могут превращаться, как и хиломикроны, в ЛППП и ЛПНП путем отщепления жирных кислот. Образующиеся ЛПНП снабжают холестерином различные ткани организма.ЛПВП возвращают избыточный холестерин, образующийся в тканях, обратно в печень. Во время транспорта холестерин ацилируется жирными кислотами из лецитина. В этом процессе участвует лецитинхолестеринацилтрансфераза . Между ЛПВП и ЛПОНП также происходит обмен липидами и белками.
Нарушение соотношения между количеством ЛПНП, ЛПОНП и ЛПВП может вызывать задержку холестерина в тканях. Это приводит к атеросклерозуЛПНП называют атерогенными липопротеидами, а ЛПВП — антиатерогенными липопротеидами. При наследств енном дефиците ЛПВП наблюдаются ранние формы атеросклероза.
Глюкоза образуется путем глюконеогенеза — процесса образования в печени и отчасти в корковом веществе почек (около 10 %) молекулглюкозы из молекул других органических соединений — источников энергии, например свободных аминокислот, молочной кислоты, глицерина.
Несмотря на хорошую растворимость в воде, у здоровых людей глюкоза не выводится вместе с мочой, потому что при нормальной концентрации глюкозы в крови почки успевают впитывать глюкозу из мочи обратно в кровь. При увеличении уровня глюкозы в крови выше определенного значения почки теряют способность впитывать глюкозу из мочи, что приводит к появлению глюкозурии
Изменение концентрации: Повышение уровня глюкозы (гипергликемия):
Сахарный диабет I и II типа; Заболевания поджелудочной железы (острый и хронический панкреатит, панкреатит при эпидемическом паротите, муковисцидозе, опухоли поджелудочной железы); Хронические заболевания печени (цирроз печени, гемохроматоз); Физиологическая гипергликемия (умеренная физическая нагрузка, сильные эмоции, стресс, курение ).
Понижение уровня глюкозы (гипогликемия):
Заболевания поджелудочной железы (гиперплазия, аденома или карцинома бета-клеток поджелудочной железы (например, инсулинома) или недостаточность альфа-клеток островков — дефицит глюкагона); Передозировка гипогликемических препаратов и инсулина; Тяжелые болезни печени (цирроз, гепатит, карцинома, гемохроматоз); Нарушения питания (длительное голодание); Интенсивная физическая нагрузка, лихорадочные состояния.
Лактат является конечным продуктом анаэробного гликолиза. В условиях покоя основной источник лактата в плазме — эритроциты. При физической нагрузке лактат выходит из мышц, превращается в пируват в печени или метаболизируется мозговой тканью и сердцем.Повышается лактат в крови при тканевой гипоксии из-за снижения перфузии ткани или уменьшения напряжения кислорода в крови. Накопление лактата может уменьшить рН крови и снизить концентрацию бикарбоната, приводя к метаболическому ацидозу.
Источник
Оглавление темы «Селезенка. Лимфатические узлы. Стадии иммунного ответа. Формы иммунного ответа. Воспаление. Механизмы, контролирующие иммунную систему.»: Стадии иммунного ответа. Формы иммунного ответа. Воспаление. Ранний защитный воспалительный ответ.Ранний защитный воспалительный ответ призван препятствовать внедрению и распространению возбудителя, по возможности быстро удалять его из организма. Ранний защитный воспалительный ответ разыгрывается в течение первых 4 сут после внедрения возбудителя. Ранний защитный ответ против внедрившихся в организм патогенных микроорганизмов обеспечивается факторами врожденного иммунитета, к которым относятся фагоцитирующие клетки крови и тканей, естественные киллеры, циркулирующие в крови белковые молекулы, обладающие защитными свойствами (компоненты системы комплемента и др.), а также межклеточные медиаторы — цитокины. Ранний воспалительный ответ стимулирует последующий специфический иммунный ответ, влияет на его форму, способствуя развитию наиболее эффективного против конкретного микроорганизма специфического иммунного ответа.
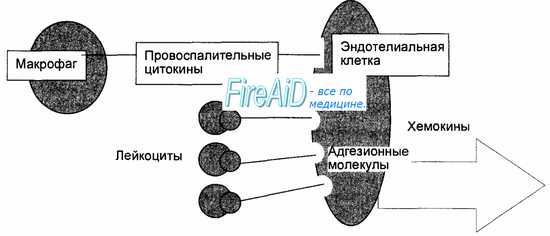
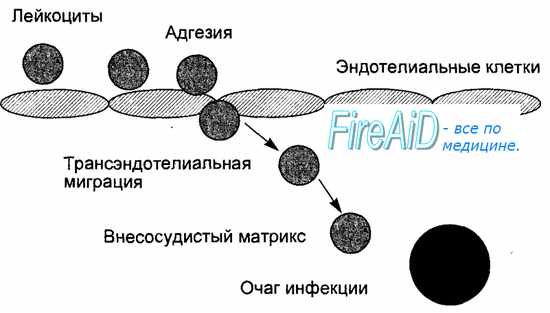
Ранний воспалительный ответ начинается с привлечения лейкоцитов из кровяного русла в очаг инфекции с последующей их активацией для удаления возбудителя (рис. 8.6). Мобилизация лейкоцитов в очаг инфекции стимулируется провоспалительными цитокинами, а опосредуется адгезионными молекулами на поверхности лейкоцитов и эндотелиальных клеток, а также молекулами хемокинов и их рецепторами. Провоспалительные цитокины (туморнекротизирующий фактор—ТНФ, интерлейкин-1 — ИЛ-1) продуцируются и секретируются макрофагами при фагоцитозе возбудителя. Под действием этих цитокинов на поверхности эндотелиальных клеток, появляются адгезионные молекулы вначале для нейтрофилов, а затем для моноцитов и лимфоцитов, ответственные за прилипание лейкоцитов к эндотелию сосудов. Кроме того, активированные цитокинами эндотелиальные клетки продуцируют хемокины, достигающие высокой концентрации на уровне очага инфекции (рис. 8.7). Этим обеспечивается прочная адгезия лейкоцитов к эндотелиальным клеткам с последующей их трансэндотелиальной миграцией и выходом в ткани в направлении очага инфекции (см. рис. 8.6). Таким образом, ранний воспалительный ответ проявляется инфильтрацией очага инфекции фагоцитирующими клетками, где эти клетки получают дополнительные сигналы активации от микробных продуктов и компонентов (липополисахарид клеточной стенки бактерий), от компонентов активированной системы комплемента и от провоспалительных цитокинов, в том числе, от гамма-интерферона, продуцируемого и секретируемого активированными естественными киллерами. Активированные фагоцитирующие клетки приобретают повышенную способность убивать захваченных микробов, что способствует удалению возбудителя. Активированные под влиянием провоспалительных цитокинов эндотелиальные клетки продуцируют молекулы вазодилататоров, под действием которых усиливается местный кровоток, повышается проницаемость сосудов для макромолекул фибриногена, который, покидая сосуды, превращается в фибрин, что способствует ограничению очага инфекции. В случае попадания в организм небольшого количества низковирулентных возбудителей ранний воспалительный ответ подавляет очаг инфекции.
Удаление из кровяного русла попавших в кровь единичных бактериальных клеток является функцией системы комплемента. Большая часть компонентов комплемента синтезируются гепатоцитами и мононуклеарными фагоцитами. Компоненты комплемента (С1, С2, СЗ, С4, С5, С6, С7, С8, С9, факторы В и D) содержатся в крови в неактивной форме. При попадании в кровяное русло бактерий на их поверхности каскад ферментативных реакций ведет к последовательной активации компонентов системы комплемента («альтернативный путь активации») с формированием мембран-атакующего комплекса (С5—С9), вызывающего лизис бактерий. В процессе активации системы комплемента накапливаются фрагменты, которые опосредуют разные биологические эффекты: привлечение лейкоцитов в очаг инфекции или воспаления (хемотаксис) — фрагмент С5а, усиление фагоцитоза (опсонизацию) — СЗb, индукцию синтеза и секреции медиаторов воспаления — С3а, С5а. (При развитии специфического иммунного ответа и появлении в кровяном русле комплексов антиген—антитело другой каскад ферментативных реакций ведет к активации системы комплемента — «классический путь активации») — Также рекомендуем «Представление антигена. Распознавание антигена. Взаимодействие Т-хелперов ( Тh1 ) с антигенпредставляющими клетками.» |
Источник