Двустороннее воспаление легких реанимация
Редактор
Неля Савчук
Врач высшей категории
Заболевания тяжелыми формами пневмонии и случаи летального исхода от нее сильно увеличились за последние несколько десятков лет. В зоне риска находятся как молодые люди с пониженным иммунитетом, так и пожилые пациенты старше 60 лет, имеющие нарушения функций дыхания.
Связан рост числа заболеваний с усилением устойчивости некоторых бактерий к большинству известных лечебных препаратов (антибиотиков). В связи с этим при диагностировании тяжелой формы пневмонии рекомендована незамедлительная госпитализация больного для лечения его в реанимации.
Этиология
Пневмония – это инфекционно-воспалительное заболевание легких. Под воздействием определенных патогенных микроорганизмов происходит воспаление интерстициальной и легочной ткани с поражением альвеол. При отсутствии своевременного и грамотного лечения болезнь приобретает тяжелое течение. Возбудителями госпитальной пневмонии могут стать:
- Золотистый стафилококк (Staphylococcus aureus) – шаровидная грамположительная бактерия из ряда стафилококковых.
- Синегнойная палочка (Pseudomonas aeruginosa) – грамотрицательная, подвижная палочковидная бактерия, которая опасна для человека. Является возбудителем многих инфекционных болезней. Устойчива к антибиотикам.
- Палочка Фридлендера (Klebsiella pneumonia) – грамотрицательная, анаэробная, палочковидная бактерия.
- Кишечная палочка (Escherichia coli) – еще одна грамотрицательная палочковидная бактерия. Распространяется в нижней части кишечника человека.
- Протей мирабилис (Proteus mirabilis) – из ряда грамотрицательных, факультативно-анаэробных стержнеобразных бактерий. Способна вызвать различные инфекционные заболевания у человека.
- Гемофильная палочка (Haemophilus influenza) или палочка Пфайффера – грамотрицательные, неподвижные бактерии из семейства Pasteurellaceae. Являются возбудителем гриппа.
- Энтеробактерии (Enterobacter) – род грамотрицательных, факультативно-анаэробных, стержнеобразных, неспорообразующих бактерий из семейства Enterobacteriacaea. Находится в кишечнике у многих здоровых людей.
- Серрация (Serratia) – еще один род грамотрицательных, палочковидных бактерий семейства Enterobacteriacaea.
- Фузобактерии (Fusobacterium) – род грамотрицательных, анаэробных, неспорообразующих бактерий. Некоторые части бациллы выглядят, как тонкие, с заостренными кончиками, палочковидные клетки.
- Бактероиды (Bacteroides) – бактерии семейства Bacteroidaceae. Подобны Fusobacterium. Являются представителями нормальной микрофлоры кишечника человека.
- Легионеллы (Legionella) – грамотрицательная болезнетворная бактерия класса Gammaproteobacteria. Включает в себя множество патогенных видов бацилл.
Важно! Инфекционные заболевания, вызванные грамотрицательными бактериями, сложнее всего поддаются лечению и быстрее всех «приспосабливаются» к различным антибиотикам.
Критерии тяжелой формы болезни
Все пациенты с тяжелыми случаями пневмонии независимо от этиологии подлежат лечению в реанимации. Проявляются они симптомами септического шока или тяжелой формы сепсиса, дыхательной недостаточностью. В таких случаях необходимо проведение интенсивной терапии.
Тяжелые формы пневмонии имеют несколько характерных видов.
Внебольничная
Развивается на фоне попадания в организм патогенных микробов. При тяжелой форме течения заболевания больной госпитализируется. Лечение в таком случае возможно в отделениях реанимации (по показаниям). Основные проявления болезни:
- Выраженная дыхательная недостаточность.
- Внелегочные поражения (менингит, перикардит и многое другое).
- Острая почечная недостаточность.
- Сильная боль при кашле.
- Гнойные, иногда кровавые, выделения в мокроте.
- Нарушение сознания.
- Мучительная головная боль.
- Бессонница.
- Температура тела свыше 39 °C.
- Холодный пот.
- Пониженное давление.
- Нарушение желудочно-кишечного тракта (тошнота, рвота, понос).
- Почти постоянный кашель.
- Судороги.
- Хрипы при дыхании.
Лабораторные показатели:
- Лейкопения меньше 4*10⁹/л.
- Палочкоядерный сдвиг больше 20%.
- Гемоглобин меньше 100 г/л.
- Гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Внутрибольничная или госпитальная
Инфицирование нижних дыхательных путей. Проявляется заболевание в течении 2-3 дней после попадания больного в медицинскую клинику. Может возникнуть в послеоперационный период.
Клинические проявления:
- Повышенная температура тела.
- Большое количество мокроты с гнойным запахом.
- Сильный кашель.
- Одышка.
- Боль в области грудной клетки.
- Тахикардия.
- Гипоксемия.
- Сердечно-сосудистая недостаточность.
- Дыхательная недостаточность.
- Влажные хрипы.
- Возникновение в легочной ткани новых инфильтратов.
Лабораторно патология проявляется таким образом:
- Лейкоцитоз больше 12.0*10⁹/л.
- Палочкоядерный сдвиг больше 10%.
- Артериальная гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Иммунодефицитная
Развивается на почве ВИЧ-инфекции (СПИДа).
Диагностические критерии этой формы следующие:
- подострое начало;
- температура субфебрильная вначале болезни, со временем может повыситься до фебрильных цифр;
- непродуктивный навязчивый кашель приступообразного характера, который сохраняется недели, и даже месяцы;
- постепенно нарастающая одышка – вначале болезни во время физической нагрузки, со временем становится невыносимой, есть и в покое;
- аускультативно может не быть изменений или прослушиваться жесткое дыхание, иногда – сухие рассеянные хрипы;
- выделение пневмоцист из мокроты;
- в крови можно обнаружить анемию, тромбоцито- и лимфопению, снижение количества лейкоцитов;
- тяжелая гипоксемия;
- специфические ренгенологические изменения – по мере прогрессирования болезни усиливается интерстициальный рисунок, формируются облаковидные билатеральные инфильтраты, в разгаре заболевания – множественные очаговые тени.
Диагностика воспаления легких
Чтобы поставить точный диагноз тяжелых форм пневмонии, врач назначает лабораторные и лучевые исследования. К ним относятся:
- Рентгеновские снимки легких. Составляется подробный обзор органов грудной клетки пациента.
- Компьютерная томография легких. Проводится в случае отсутствия полной информации от рентгенографии. Также назначается при необходимости дифференциальной диагностики заболевания.
- Исследование ультразвуком. Проводится, чтобы оценить состояние плевральных полостей и плевры.
- Анализы крови: биохимический (проверка функциональности печени и почек), клинический (измерение уровня лейкоцитов) и микробиологический (глубокое исследование болезнетворных микробов).
- Биоанализ мокроты. С помощью этой диагностики определяют чувствительность бактерий к лекарственным препаратам.
- Серологическая диагностика. Проводится для изучения возбудителей.
- Спирография. Необходима для выявления изменений объема дыхания.
- Дифференциальный метод. Диагноз ставится посредством исключения клинических проявлений и полученных анализов.
Важно! Чтобы исключить возможное присутствие сопутствующих патологий и нарушений сердечной деятельности, пациенту обязательно назначается электрокардиограмма.
Лечение и искусственная кома
В зависимости от сложности и причины возникновения пневмонии, назначается определенный курс медикаментозной терапии. При начальном этапе болезни назначаются антибактериальные препараты широкого спектра действия.
Неадекватное применение антибиотика увеличивает риск неблагоприятного исхода пневмонии с тяжелым течением. Данная группа препаратов в таком случае вводится внутривенно. При тяжелой пневмонии показано использование цефалоспоринов 3 поколения и макролидов. Если у пациента наблюдается сильно выраженный болевой синдром, внутримышечно вводят болеутоляющие средства (Ибупрофен, Диклофенак). Также используются бронхолитики, антикоагулянты, при необходимости – оксигенотерапия.
В крайних запущенных случаях пневмонии, доктор назначает пациенту искусственное (медикаментозное) введение в кому. Делается это редко из-за слишком высокого риска некроза мозга и отказа какого-либо внутреннего органа. Прямыми показаниями к ней могут быть:
- Непереносимость пациентом наркоза (когда требуется срочное хирургическое вмешательство).
- Повреждение кровеносных сосудов (в этом случае кома назначается, чтобы избежать большой кровопотери во время операции).
- Опасность осложнений сопутствующих патологий.
- Слишком высокая температура тела (во время комы температура и артериальное давление резко снижаются).
- Необходимость в полном расслаблении мышц больного.
Введение и выход пациента из комы тщательно контролируется врачами. Весь период времени к больному подключен аппарат искусственной вентиляции легких. Во время медикаментозной комы замечено замедление метаболизма. Желудочно-кишечный тракт и рефлексы полностью останавливаются.
Осложнения
При отказе от лечения заболевания могут возникнуть серьезные осложнения как со стороны легочной системы, так и других органов и систем человека. Среди них следующие:
- абсцесс легких;
- эмпиема плевры;
- деструктивные изменения;
- отек легких;
- гангрена;
- острая дыхательная недостаточность;
- бронхообструктивный синдром;
- инфекционно-токсический шок;
- сепсис;
- энцефалит;
- менингит;
- респираторный дистресс-синдром;
- анемия;
- синдром системного воспалительного ответа;
- реактивный психоз (особенно у пациентов в преклонном возрасте);
- нарушение свертываемости крови;
- образование тромбов;
- сердечно-сосудистые нарушения;
- кома.
Справочные материалы (скачать)
Заключение
В нынешнее время тяжелые формы пневмонии занимают четвертое место по числу заболеваний, более 50 % случаев заканчиваются смертью пациента. Чтобы избежать страшного исхода, при первых признаках недомогания, повышении температуры тела и сильном кашле необходимо срочно обратиться в медицинское учреждение. Ни в коем случае нельзя допускать самолечение и самостоятельный прием антибиотиков, так как это может усугубить течение воспаления легких из-за потерянного времени.
Источник
«Позвонили из Роспотребнадзора. Я морально готовился, что меня положат в стационар. Думал, часа через два, может быть, приедут. Приехали через восемь минут». Как в России выявляют, диагностируют и лечат коронавирус, «Правмиру» рассказал москвич Иосиф К., который 12 дней провел в инфекционном отделении больницы.
37-летний москвич Иосиф К. (имя изменено. — Прим. ред.) не знает точно, как заразился коронавирусом, хотя на всех этапах врачи подробно расспросили, с кем он контактировал в последние две недели, и связались с каждым из списка. Потом многие из этих людей говорили Иосифу, что медики действительно звонили им, обещали приехать и взять анализы.
Иосиф — бизнесмен, часто встречается с самыми разными людьми. Могло случиться так, что кто-то из партнеров в это время бессимптомно переносил болезнь. Может быть, он заразился через преподавательницу сына, недавно вернувшуюся из Италии, впрочем, у самой женщины никаких признаков инфекции и отрицательные тесты на коронавирус. А может, виной всему детский день рождения, куда они ходили всей семьей и где также были люди, отдыхавшие за границей, на горнолыжных курортах.
— В том и проблема, человек может без симптомов ходить две недели, распространять вирус, при этом сам так и не заболеет, — говорит он.
Скорая приехала через восемь минут
Первым заболел сын Иосифа, потом он сам, а уже после его госпитализации — дочь и жена. Сложнее всего болезнь перенес Иосиф. Началось все с сухого кашля и невысокой температуры — 37,2. С этими симптомами мужчина прожил два дня, пока температура не поднялась до 38,7 градусов.

— Я вызвал скорую, так как не хотел ехать в поликлинику сам и заражать людей вокруг, если это действительно коронавирус. Они приехали ко мне неохотно. После осмотра они предложили поехать в стационар. Я сказал, что сначала хотел бы сдать анализы и потом только принимать решение, действительно ли меня нужно изолировать. Поэтому вызвали уже специальную бригаду, которая взяла мазки у меня и моего сына.
Через три дня Иосифу позвонили из Роспотребнадзора, сказали, что у него положительный результат. О сыне информации не было.
— Я морально начал готовиться к тому, что меня положат в стационар. Думаю, ну, часа через два, может быть, приедут. Приехали через 8 минут. Это было весьма впечатляющее зрелище: четыре человека в костюмах космонавтов являются к тебе домой, полтора часа заполняют документы и решают, куда тебя везти, — вспоминает Иосиф.
Его положили в стационар. В тот день больными коронавирусом заполнили целый этаж госпиталя. Позже мужчина спрашивал у врачей, есть ли среди пациентов тяжелые. По их словам, была одна палата с четырьмя пожилыми женщинами и там — один случай средней тяжести, во всех остальных палатах — молодые люди, которых так же лечили от пневмонии.

«Вы друг друга заразите, а потом вместе выздоровеете»
В палате с Иосифом лежали еще три человека, один из них совсем не имел признаков коронавируса или любого другого респираторного заболевания. Иосиф рассказывает:
— Сначала у меня это вызывало возмущение, потому что если инфекционное отделение, то все должны быть изолированы. Мы переживали, что среди нас есть вообще не больные люди, а мы сейчас друг друга перезаражаем. Надо отдать медикам и их профессиональному цинизму должное, на прямой вопрос они так и ответили: «Да, вы все друг друга перезаражаете, все вместе выздоровеете и мы разом вас отпустим».
За два дня до госпитализации Иосиф делал рентген легких — они были чистые. В больнице легкие проверили снова, сделали КТ, и оказалось, что за это время успела развиться двусторонняя пневмония. Кроме этого, долго держалась температура, кашель, ломило суставы, но в целом, говорит Иосиф, болезнь протекала комфортно, как ОРВИ.
Каждый день в палату приходили три группы медработников: в первой — лечащий врач, во второй — терапевт, в третьей — пульмонолог. Лечили двумя видами антибиотиков — в уколах и капельницах, регулярно делали КТ, сам он принимал препараты, которыми обычно лечат ОРВИ.
Выписали Иосифа 12 дней спустя, когда ушли все симптомы. При этом он до сих пор не знает окончательный результат анализов на Covid-19.
— Вы можете узнать только о положительном результате, и то если вам об этом сообщили. Об отрицательном результате вы узнать не можете, документы об этом получить нельзя. На момент выписки у меня было сдано только в самом стационаре четыре группы анализов, то есть кровь плюс мазки. Известен был результат только по первому, сданному на следующий день после госпитализации. Во всех остальных распечатках значилось «сдан в лабораторию». Всех в палате выписывали так, без результатов анализов.
Впереди — 14 дней в самоизоляции
Иосиф связывался с больницей, но не получил ответа — те три анализа положительные или отрицательные.
— Уже дома, после того как я выписался, у меня взяли два анализа. Результаты я также узнать не могу: по телефону не сообщают, потому что это информация защищенная, а приехать я не могу, потому что под постановлением, — отмечает он.
По наблюдениям Иосифа, ситуация с анализами сейчас вообще запутанная. В его семье положительные и отрицательные тесты появлялись рандомно.

— Сначала положительные у меня, а у сына нет, но это практически невероятно: люди сидят в изоляции, один болен, другой — здоров. Потом, когда я уже выписался, вдруг возник положительный результат у жены. Но у нее выраженной симптоматики, как у меня, не было. Приехали медики, взяли повторный анализ, сказали, что приедут через три дня, и не приехали. Потом сказали, приедут через 10 дней — тоже не приехали, — говорит Иосиф.
Сейчас мужчина живет отдельно от семьи. По правилам, выписавшись из больницы, он должен 14 дней провести в самоизоляции и не выходить на улицу, даже чтобы выбросить мусор или купить продуктов. При необходимости нужно обращаться к волонтерам или заказывать доставку.
— Я не считаю происходящее катастрофой, даже статистически это не так. Я серьезно, но спокойно, с холодной головой относился и отношусь к коронавирусу. Но также я понимаю, как важна сознательность граждан, вопрос самоизоляции и правильные действия государства. И важно внимательно относиться к своему состоянию. Коронавирусная пневмония развивается быстро и неожиданно. Человек это начнет чувствовать, когда у него уже будет среднетяжелое состояние, а если пропустить еще день-два, потому что неохота в больницу ехать, есть риск госпитализироваться в тяжелом состоянии и сразу попасть на ИВЛ, — заключает он.
Источник
Что такое двухсторонняя пневмония – то очень опасное заболевание, вызываемое несколькими бактериями. Опасность заболевания в том, что при несвоевременном запущенном лечении может наступить смерть больного.
- Признаки и диагностика недуга
- Особенности лечения
Классификация
Пневмонию подразделяют на несколько видов в зависимости от происхождения, по степени тяжести протекания заболевания. Данная классификация позволяет найти индивидуальный и совершенно точный подход к лечению пациентов.
 По форме инфицирования и условий развития различают пневмонии:
По форме инфицирования и условий развития различают пневмонии:
- внебольничные,
- внутрибольничные,
- аспирационные,
- при состоянии иммунодефицита.
Пневмония может возникнуть в домашних условиях или в стационаре, при попадании микроорганизмов, находящихся в желудке больного в дыхательные пути, что бывает чаще всего в результате рвоты.
По характеристикам протекания к очагам инфекции различают пневмонию:
- крупозную,
- очаговую,
- сегментарную,
- интерстициальную.
При крупозном воспалении поражается целая доля легкого, при очаговом воспалении поражены отдельные участки легочной ткани. Сегментарная пневмония отличается поражением всего сегмента.
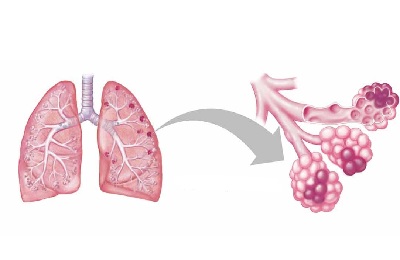
Очаговая
Заболевание, которое сосредоточено в тканях нескольких сегментов легкого получило название двухсторонней полисегментарной пневмонии. Сегмент – это участок легкого, который состоит из альвеол в большом количестве, участок имеет общую систему кровообращения и один бронх. При этом виде пневмонии наблюдается дыхательная недостаточность. Рентген при полисегментарной пневмонии покажет несколько таких очагов в разных сегментах бронхов.
Это заболевание очень быстро развивается, поэтому при такой пневмонии нужна срочная госпитализация.
Полисегментарная пневмония подразделяется на двухстороннюю, право и левостороннюю. Наиболее частая из них – двусторонняя нижнедолевая пневмония.
В этом случае воспаление образовалось в нижних долях правого и левого легкого. Симметричность и одновременность заболевания с обеих сторон отличает этот вид пневмонии. В долях ухудшается кровоснабжение, так как сердце начинает неэффективно работать, и снижается процесс вентиляции.
Двусторонняя пневмония, поражающая нижние доли возникает у следующих людей:
- Пожилых и стариков.
-
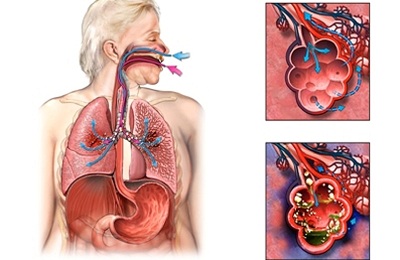 С сердечно-сосудистыми заболеваниями.
С сердечно-сосудистыми заболеваниями. - Находящихся в реанимации.
- Ссамой высокой степенью ожирения.
- После операции, травмы, инсульта.
- С сахарным диабетом.
- Спризнаками алкоголизма.
- ВИЧ-инфецированные.
Интерстициальную пневмонию могут вызвать вирусы происходящих воспалительных процессов не в легких, а извне.
По степени тяжести заболевания различают легкую, среднюю и тяжелую степень. При каждой стадии назначается индивидуальное лечение каждому больному. По течению пневмония бывает острой, затяжной и хронической, осложненной и не осложненной.
Причины возникновения заболевания
Бактерий, вызывающих пневмонию, как уже было сказано, несколько, но самая опасная из них пневмококк. Отсюда и пошло название болезни, которая в простонародье именуется воспалением легких.
 На начальной стадии заболевания главным является распознавание возбудителя. Если будет точно определен вид бактерии, которая вызвала воспалительный процесс, будет назначен соответствующий и верный метод лечения заболевания.
На начальной стадии заболевания главным является распознавание возбудителя. Если будет точно определен вид бактерии, которая вызвала воспалительный процесс, будет назначен соответствующий и верный метод лечения заболевания.
Двухстороннее воспаление легких чаще всего возникает у взрослых людей и у детей с ослабленным иммунитетом. Все бактерии передаются от больного к здоровому человеку воздушно-капельным путем. Сначала они попадают на слизистую, затем в дыхательные пути, а там начинают быстрое размножение. От иммунитета человека зависит, насколько тяжело будет протекать болезнь.
Из-за чего человек болеет простудными заболеваниями? Причины могут быть следующими:
- переохлаждение,
- частые простуды,
- недосыпание,
- аллергия,
- недостаток витаминов,
- хронические заболевания.
 Переохлаждение – это главная причина возникновения двухсторонней пневмонии. Ноги необходимо держать в тепле, потому что понижение температуры уменьшает кровоснабжение легких.
Переохлаждение – это главная причина возникновения двухсторонней пневмонии. Ноги необходимо держать в тепле, потому что понижение температуры уменьшает кровоснабжение легких.
Защита органов дыхания ослабевает, так как иммуноглобулинов становится меньше, они не могут сдержать размножение болезнетворных бактерий. Рекомендуется беречь ноги, нельзя допускать их переохлаждения.
Постоянные простудные заболевания ослабляют организм. Легкие такого человека постоянно под воздействием вирусов, бороться с новыми инфекциями организму становится тяжелее.
Во время сна человек восстанавливает растраченную за день энергию, повышается функция противостояния инфекциям. Человек, который пренебрегает возможностью восстановиться во сне, сам ослабляет свой организм и делает его уязвимым для бактерий, вызывающих простуду.
 Аллергия истощает иммунитет, вредные бактерии завоевывают организм без труда и поражают самые слабые места. А дыхательные пути при аллергических реакциях самые ослабленные.
Аллергия истощает иммунитет, вредные бактерии завоевывают организм без труда и поражают самые слабые места. А дыхательные пути при аллергических реакциях самые ослабленные.
Неслучайно витаминизации уделяется в настоящее время большое внимание. Если в организме наблюдается нехватка витаминов, человеческому организму трудно противостоять вирусам.
Хронические легочные заболевания могут привести бронхи к деформации. В них происходит накопление вредоносных микробов.
Есть еще несколько причин, которые могут ослабить организм, и может развиться двусторонняя пневмония:
- в легочных путях находится инородное тело,
- легкие человека ранее получили химический ожог,
- в организме имеются гельминты,
- неврозы и нарушения в нормальном функционировании сердечно-сосудистой системы.
Признаки и диагностика недуга
Симптомы двусторонней пневмонии проявляются по истечению двух часов с момента заражения. Человек начинает чувствовать:
- недомогание,
-
 повышенную потливость,
повышенную потливость, - сильный кашель,
- температуру,
- начинают болеть суставы,
- затрудненное дыхание,
- учащенное сердцебиение,
- кашель с мокротой и кровяными выделениями,
- отсутствие аппетита,
При появлении таких симптомов необходимо сразу же обратиться к врачу. Врач–пульмонолог обязан предотвратить высокую смертность при пневмонии постановкой правильного диагноза. Диагностика основывается не только на устном объяснении пациентом своего состояния.
Проводится анализ крови, рентген дыхательных путей, исследование выделяемой больным человеком мокроты, УЗИ и эхокардиография.
Полную картину заболевания можно увидеть с помощью рентгена, пораженные участки будут на снимках в виде затемнений. Если затянуть с началом курса лечения, темные места могут распространиться не только на одно, но и на второе легкое.
Особенности лечения
Сразу при подтверждении диагноза, необходимо начать прием антибактериальных препаратов. В случае заболевания двусторонней пневмонией, человеческий организм недополучает кислород.
Врач должен назначить препараты, с помощью которых удастся поднять артериальное кровяное давление и насытить кислородом кровь.
На начальном этапе обнаружения возбудителя и определения индивидуальной переносимости больного к медикаментам, целесообразно принимать антибиотики широкого спектра.
 Когда будут сданы необходимые анализы и проведено полное обследование организма пациента, можно составить индивидуальный план лечения. Пациентам рекомендуется строго соблюдать постельный режим, назначенную лечащим врачом диету. Исключить всех возбудителей, способных вызвать аллергию и соблюдать чистоту и стерильность в помещении, в котором находится больной.
Когда будут сданы необходимые анализы и проведено полное обследование организма пациента, можно составить индивидуальный план лечения. Пациентам рекомендуется строго соблюдать постельный режим, назначенную лечащим врачом диету. Исключить всех возбудителей, способных вызвать аллергию и соблюдать чистоту и стерильность в помещении, в котором находится больной.
Врач может назначить лечение медикаментозное, используя:
- антиботики,
- инъекции,
- бифидумбактерии,
- препараты, разжижающие мокроту,
- антиаллергены,
- жаропонижающие препараты,
- противовоспалительные,
- витамины,
- медикаменты для повышения иммунитета.
 Неплохой результат для поддержания ослабленного организма дают физиотерапевтические процедуры. Наряду с назначением медикаментозного лечения, опытный врач обязательно будет проводить массаж тела пациента, который оказывает общеукрепляющее и расслабляющее воздействие.
Неплохой результат для поддержания ослабленного организма дают физиотерапевтические процедуры. Наряду с назначением медикаментозного лечения, опытный врач обязательно будет проводить массаж тела пациента, который оказывает общеукрепляющее и расслабляющее воздействие.
Ультрафиолетовые ванны, лечебная физкультура и электрофорез совместно с применением лекарственных препаратов, дают положительный эффект и быстрое выздоровление.
Если лечение двухстороннего воспаления легких не начать вовремя или заниматься самолечением, может случиться непоправимое.
Абсцесс легкого, заражение крови и смерть – все это может произойти из-за непрофессионального лечения. Всему виной неправильно распознанный возбудитель пневмонии. Пневмококк – самый токсичный и быстро размножающийся из них.
 Если двустороннее воспаление легких возникает от воздействия на дыхательные пути пневмококка, возникает опасность смертельного исхода. В соединении пневмококка с другим возбудителем (легионеллом), таится более серьезная опасность: через пять-десять дней лечить пациента уже будет бесполезно.
Если двустороннее воспаление легких возникает от воздействия на дыхательные пути пневмококка, возникает опасность смертельного исхода. В соединении пневмококка с другим возбудителем (легионеллом), таится более серьезная опасность: через пять-десять дней лечить пациента уже будет бесполезно.
В России каждый год заболевают пневмонией более одного процента всего населения.
Во избежание осложнений при пневмонии следует обратиться к специалисту и начать лечиться. Только врач сможет назначить необходимый курс лечения и борьбы с возбудителями пневмонии.
Загрузка…
Источник
