Цитограмма воспаления с реактивными изменениями эпителия эндоцервикса
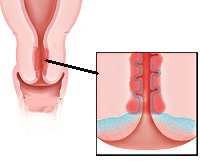
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
- при профилактических осмотрах цитологические мазки следует брать у женщин независимо от жалоб, наличия или отсутствия изменений слизистой оболочки. Цитологическое исследование следует повторять не реже, чем раз в три года;
- желательно получать мазки не ранее, чем на 5-е сутки менструального цикла и не позднее, чем за 5 суток до предполагаемого начала менструации;
- нельзя брать материал в течение 48 ч после полового контакта, использования любрикантов, раствора уксуса или Люголя, тампонов или спермицидов, спринцевания, введения во влагалище медикаментов, свечей, кремов, в т. ч. кремов для выполнения ультразвукового исследования;
- беременность – не лучшее время для скрининга, так как возможны неправильные результаты, но, если нет уверенности, что женщина придет на обследование после родов, лучше мазки взять;
- при симптомах острой инфекции желательно получать мазки с целью обследования и выявления патологических изменений эпителия, этиологического агента; также необходим цитологический контроль после лечения, но не ранее, чем через 2 мес. после окончания курса.
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Цитологические изменения в железистом эпителии
| Bethesda Терминология, разработанная в г. Bethesda (США, 2001 г.) | Терминология, принятая в России |
|---|---|
| ОЦЕНКА КАЧЕСТВА МАЗКА | |
| Материал полноценный | Материал адекватный (дается описание клеточного состава мазка) |
| Материал недостаточно полноценный | Материал недостаточно адекватный (дается описание клеточного состава мазка) |
| Неудовлетворительный для оценки | Клеточного состава недостаточно для уверенного суждения о характере процесса |
| Удовлетворительный для оценки, но ограниченный чем-то (определить причину) | |
| В пределах нормы Метаплазия (норма) | Цитограмма без особенностей (в пределах нормы) – для репродуктивного возраста Цитограмма с возрастными изменениями слизистой оболочки: — атрофический тип мазка — атрофический тип мазка c лейкоцитарной реакцией Эстрогенный тип мазка у женщины в постменопаузе Атрофический тип мазка у женщины репродуктивного возраста |
| ДОБРОКАЧЕСТВЕННЫЕ ИЗМЕНЕНИЯ КЛЕТОК | |
| Инфекции | |
| Trichomonas vaginalis | Трихомонадный кольпит |
| Грибы, морфологически сходные с родом Candida | Обнаружены элементы гриба типа Candida |
| Кокки, гонококки | Обнаружены диплококки, расположенные внутриклеточно |
| Преобладание коккобациллярной флоры | Флора коккобациллярная, возможно, бактериальный вагиноз |
| Бактерии, морфологически сходные с Actinomyces | Флора типа Актиномицетов |
| Прочее | Флора типа Leptotrichia |
| Флора – мелкие палочки | |
| Флора – смешанная | |
| Клеточные изменения, связанные с вирусом Herpes simplex | Эпителий с изменениями, связанными с Herpes simplex |
| Возможно, хламидийная инфекция | |
| Реактивные изменения | |
| Воспалительные (включая репаративные) | Найденные изменения соответствуют воспалению с реактивными изменениями эпителия:дегенеративные, репаративные изменения, воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, и/или др. |
| Атрофия с воспалением (атрофический | Атрофический кольпит Атрофический тип мазка, лейкоцитарная реакция Эпителий слизистой оболочки с гиперкератозом Эпителий слизистой оболочки с паракератозом Эпителий слизистой оболочки с дискератозом Резервноклеточная гиперплазия Плоскоклеточная метаплазия Плоскоклеточная метаплазия с атипией |
| Лучевые изменения | Эпителий слизистой оболочки с лучевыми изменениями |
| Изменения, связанные с использованием внутриматочных контрацептивов | |
| ПАТОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ ПЛОСКОГО ЭПИТЕЛИЯ | |
| Клетки плоского эпителия с атипией неясного значения (ASC-US*) Клетки плоского эпителия с атипией неясного значения не исключающие HSIL (ASC-Н) | Найденные изменения трудно дифференцировать между реактивными изменениями эпителия и дисплазией Обнаружены клетки, трактовка которых затруднена (с дискариозом, укрупненными ядрами, гиперхромными ядрами и т.д.) |
| Изменения плоского эпителия (не опухолевые, но достойные динамического наблюдения) | |
| Плоское интраэпителиальное поражение низкой степени (LSIL): папилломавирусная инфекция, слабая дисплазия (CIN I) | Эпителий слизистой оболочки с признаками папилломавирусной инфекции Найденные изменения, возможно, соответствуют слабой дисплазии. |
| Плоское интраэпителиальное поражение высокой степени (НSIL): умеренная, тяжелая дисплазия и внутриэпителиальный рак (CINII, CIN III) | Найденные изменения соответствуют умеренной дисплазии. Найденные изменения соответствуют тяжелой дисплазии. Найденные изменения подозрительны по наличию внутриэпителиального рака. |
| Инвазивный рак | |
| Плоскоклеточный рак | Плоскоклеточный рак Плоскоклеточный рак с ороговением Плоскоклеточный рак из мелких клеток |
Железистая гиперплазия Найденные изменения соответствуют эндоцервикозу | |
Атипичные клетки железистого эпителия (возможные предположения): – Неясного значения (AGUS); – подозрительные на неоплазию; – эндоцервикальная аденокарцинома in situ (AIS); – аденокарцинома | Железистая гиперплазия с атипией по типу дисплазии (I, II, III) Аденокарцинома |
| Клетки эндометрия цитологически доброкачественные (у женщины в менопаузе и т. д.) | |
| Аденокарцинома эндометрия Аденокарцинома другой локализации Аденокарцинома без дополнительной характеристики | Аденокарцинома, возможно аденокарцинома эндометрия Аденокарцинома БДУ (без дополнительного уточнения) |
| Другие злокачественные опухоли (по возможности определить нозологическую форму) | |
| Оценка гормонального статуса | |
* при возможности ASCUS должны быть определены как сходные с реактивными, репаративными или предраковыми процессами;
** изменения, связанные с воздействием вируса папилломы человека, ранее обозначаемые как койлоцитоз, койлоцитарная атипия, кондиломатозная атипия, включены в категорию слабо выраженных изменений клеток плоского эпителия;
*** по возможности следует отметить, относятся ли изменения к CIN II, CIN III, есть ли признаки cr in situ;
**** гормональная оценка (проводится только по вагинальным мазкам):
– гормональный тип мазка соответствует возрасту и клиническим данным;
– гормональный тип мазка не соответствует возрасту и клиническим данным: (расшифровать);
– гормональная оценка невозможна в связи с: (указать причину).
Трактовка цитологического заключения
Цитологическое заключение “Цитограмма в пределах нормы” в случае получения полноценного материала может рассматриваться как указание на отсутствие патологических изменений шейки матки. Заключение о воспалительных поражениях требует уточнения этиологического фактора. Если этого нельзя сделать по цитологическим мазкам, необходимо микробиологическое или молекулярное исследование. Цитологическое заключение о реактивных изменениях неясного генеза требует дополнительной (уточняющей) диагностики.
Заключение ASC-US или ASC-H также диктует необходимость обследования и/или динамического наблюдения больной. Практически во всех современных руководствах по ведению больных с поражениями шейки матки эти диагностические категории имеются. Разработан также алгоритм обследования женщин в зависимости от выявленных патологических изменений.
Интеграция различных лабораторных методов
В диагностике заболеваний шейки матки важное значение имеют клинические данные, результаты исследования на микрофлору (классические микробиологические (культуральные), методы АНК (ПЦР, RT-PCR, Hybrid Capture, NASBA, и др.).
При необходимости уточнения патологического процесса (ASC-US, ASC-H) цитологическое исследование по возможности дополняют молекулярно биологическими (p16, онкогены, метилированная ДНК и др.).
Исследования для обнаружения ВПЧ имеют низкую прогностическую значимость, особенно у молодых женщин (до 30 лет), в связи с тем, что у большинства пациенток этой возрастной группы ВПЧ-инфекция имеет транзиторный характер. Однако несмотря на низкую специфичность теста в отношении интраэпителиальных опухолей и рака, именно у женщин моложе 30 лет он может использоваться в качестве скринингового с последующим цитологическим исследованием. Чувствительность и специфичность значительно увеличиваются при комплексном использовании цитологического метода и исследования для обнаружения ВПЧ, особенно у больных с сомнительными цитологическими данными. Этот тест важен при ведении пациенток с ASC-US, при динамическом наблюдении для определения риска рецидива или прогрессирования заболевания (CIN II, СIN III, carcinoma in situ, инвазивный рак).
Источник
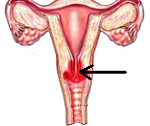
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП. Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса. Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
Общие сведения
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин. При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.), а также повышением распространенности иммунных и гормональных расстройств.

Эндоцервицит
Причины эндоцервицита
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Патогенез
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет. Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
- Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
- Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
- Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
- Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
- Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
- Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими. В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта. При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Так, воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
При несвоевременной диагностике или неправильном лечении острого эндоцервицита процесс может приобрести хронический характер. При этом клинические признаки сглаживаются или исчезают. Воспаление распространяется глубже на соединительную ткань и мышечные волокна. Шейка матки сначала выглядит отечной, а со временем гипертрофируется и уплотняется. На ее влагалищной части под действием постоянных патологических выделений из цервикального канала может формироваться псевдоэрозия.
Осложнения
Наиболее распространенное осложнение острого эндоцервицита — хронизация заболевания с меньшей клинической симптоматикой, но более глубоким поражением тканей и возможностью возникновения псевдоэрозии шейки матки. Из-за постоянного присутствия патогенной микрофлоры (особенно при специфическом воспалении, вызванном гонококками и хламидиями) процесс может распространяться на матку, маточные трубы и яичники с последующим развитием спаечного процесса в малом тазу.
В результате у некоторых пациенток нарушается репродуктивная функция, что проявляется затрудненным наступлением беременности, повышенной вероятностью выкидыша, внематочной беременности, осложненных родов и послеродовых инфекций. При хроническом эндоцервиците возрастает риск возникновения рака шейки матки.
Диагностика
Поскольку клиническая симптоматика при эндоцервиците является неспецифической, для подтверждения диагноза назначается комплекс специальных обследований. Обычно пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
- Гинекологический осмотр (в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность.
- Расширенная кольпоскопия. Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра.
- Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита.
- Цитологическое исследование. Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике.
- Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса.
- Бактериологический посев цервикального мазка. Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам.
- Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей.
- УЗИ органов малого таза. Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.

Кольпоскопия. Небольшая эктопия призматического эпителия, подозрение на эндоцервицит
В ходе обследования выполняется дифференциальная диагностика эндоцервицита с другими поражениями шейки матки — эктопией, раком, туберкулезом, сифилисом. При этом пациентку, кроме акушера-гинеколога, могут консультировать дерматовенеролог, онкогинеколог, фтизиогинеколог.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии. Основная схема лечения, как правило, представлена следующими этапами:
- Этиотропная терапия, предполагающая пероральное, внутримышечное, внутривенное и местное применение специальных противомикробных препаратов, к которым чувствителен конкретный возбудитель. Пациенткам назначают антибиотики, противогрибковые, антипаразитарные средства и их комбинации. Этиотропными также являются гормональные препараты, восполняющие дефицит эстрогенов при климаксе и менопаузе.
- Восстановление нормальной микрофлоры влагалища с использованием эубиотиков для снижения вероятности рецидивов.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии. Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
- Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
- Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов. При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
При наличии наботовых кист, в которых часто содержатся инфекционные агенты, рекомендована диатермопунктура. Пластика и другие оперативные методы применяются при сочетании эндоцервицита с рубцовой деформацией, элонгацией, дисплазией, раком шейки матки.
Прогноз и профилактика
Прогноз при лечении заболевания благоприятный. Даже в остром периоде трудоспособность сохранена. Поскольку пациентки, перенесшие эндоцервицит, составляют группу риска по онкологическим заболеваниям шейки матки, они должны наблюдаться у гинеколога по месту жительства с периодическим проведением кольпоскопии, цитологического и бактериологического исследования. Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Источник
