Цитограмма воспаления дисплазия легкая
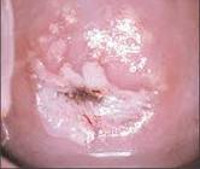
ДИСПЛАЗИЯ ШЕЙКИ МАТКИ – ЭТО ПРЕДРАКОВЫЙ ПРОЦЕСС, ХАРАКТЕРИЗУЮЩИЙСЯ НАРУШЕНИЕМ СОЗРЕВАНИЯ МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ В РЕЗУЛЬТАТЕ ДЛИТЕЛЬНОЙ ПЕРСИСТЕНЦИИ ВИРУСА ПАПИЛЛОМЫ ЧЕЛОВЕКА.
Синонимы: цервикальная интраэпителиальная неоплазия (CIN), плоскоклеточное интраэпителиальное поражение (SIL).
Если коротко, дисплазия шейки матки — это заболевание, которое в будущем может привести к раку. Вероятность этого тем выше, чем выше степень дисплазии. К дисплазии 1 степени (CIN 1, LSIL) относят любые изменения эпителия, порой даже минимальные и субъективные. Это позволяет взять женщину под контроль и не допустить прогрессирования процесса. На практике, для диагностики дисплазии 1 степени достаточно поражение эпителиальных клеток вирусом папилломы человека. Опасаться этого не стоит! Легкая степень дисплазии самостоятельно проходит у 70% женщин в течение нескольких лет. За это время собственная иммунная система уничтожает вирус и заболевание регрессирует. Обычно дисплазия 1 степени требует только наблюдения, в части случаев может назначаться прижигание. Дисплазия 2 и 3 степени (CIN 2-3, HSIL) — это уже предопухолевый процесс с высоким риском, поэтому требует серьезного лечения. В таких случаях показана широкая эксцизия или конизация шейки матки. Диагностировать дисплазию эпителия можно с помощью мазка на цитологию или биопсии. В принятии решения и тактике лечения важную роль играет тест на ВПЧ.
Подробнее читайте ниже, а также посмотрите комментарии, там Вы найдете ответы на свои вопросы.
Содержание:
- Что такое дисплазия шейки матки? Причины
- Степени дисплазии и терминология (CIN 1, CIN 2, CIN 3, LSIL, HSIL)
- Диагностика дисплазии шейки матки: кольпоскопия, цитология и гистология. Что важнее?
- Нужен ли тест на ВПЧ?
- Лечение дисплазии шейки матки 1,2,3 степени
- Консультация online в комментариях
Основной причиной развития дисплазии шейки матки является вирус папилломы человека, а именно его онкогенные штаммы — 14 серотипов, среди которых наиболее важными являются 16 и 18. Зрелый многослойный плоский эпителий, покрывая наружную часть шейки, создает непреодолимую преграду для вируса. Единственным же уязвимым местом является граница с железистым эпителием у наружного зева, называемая зоной трансформации. При эрозии (эктопии) шейки матки зона трансформации смещается на наружную часть шейки матки, что создает предпосылки для инфицирования.
Более 80% случаев дисплазии и рака шейки матки развивается именно в зоне трансформации.
Большинство женщин переносит ВПЧ-инфекцию без каких либо изменений со стороны организма. В течение нескольких лет иммунная система самостоятельно избавляется от вируса. Однако 10% женщин не могут уничтожить вирус, который в свою очередь встраивается в ДНК эпителиальных клеток и модифицирует их, приводя к опухолевой трансформации. Это может быть связано как с индивидуальной предрасположенностью, так и с иммунодефицитом или длительными стрессами. Также известно, что курение способствует снижению специфического иммунитета против ВПЧ.
Дисплазия шейки матки — это качественное изменение клеток плоского эпителия, которое указывает на возможное начало опухолевой трансформации.
Степени дисплазии шейки матки и терминология (CIN, LSIL, HSIL)
Различают несколько степеней дисплазии шейки матки по тяжести, что обычно выражается в числовых значениях от 1 до 3. Каждая степень отражает прогноз патологического процесса и позволяет выбрать соответствующий алгоритм лечения. Так, дисплазия 1 степени имеет низкий потенциал к малигнизации и в большинстве случаев самостоятельно регрессирует в течение нескольких лет без какого-либо вмешательства. В противоположность, дисплазия 3 степени в течение одного года обязательно трансформируется в рак и требует уже специализированного хирургического лечения.

Прогрессирование дисплазии шейки матки
В международной практике термин “дисплазия шейки матки” имеет различные синонимы. Наиболее широко распространена аббревиатура CIN – цервикальная интраэпителиальная неоплазия, что означает развитие неоплазии (новообразования) в пределах эпителиального пласта. В отличие от рака, CIN не обладает способностью к инвазивному росту и метастазированию. На этом этапе можно предотвратить развитие злокачественной опухоли.
В 1988 г. была создана новая терминология — «SIL» (squamous intraepithelial lesion), что означает «плоскоклеточное интраэпителиальное поражение». Специалисты отказались от некорректного при данной патологии слова «неоплазия» и заменили его на «поражение». Степени тяжести процесса выделили всего две: легкую LSIL и тяжелую HSIL:
1) LSIL (low grade squamous intraepithelial lesion) — плоскоклеточное интраэпителиальное поражение легкой степени. LSIL соответствует CIN 1 или дисплазии 1 степени.
2) HSIL (hight grade squamous intraepithelial lesion) — плоскоклеточное интраэпителиальное поражение тяжелой степени, что соответствует CIN 2 и CIN 3. Умеренная и тяжелая дисплазия объединены в одну категорию, поскольку требуют одинакового подхода к лечению, а различия в некоторых случаях достаточно субъективны. Термин «рак in situ» сейчас практически не используется, по новой классификации отнесен в группу тяжелых интраэпителиальных поражений плоского эпителия.
| Pap class System 1954 | Классификация ВОЗ 1956 | Классификация Bethesda 1988 |
| Class | Дисплазия/CIN (ЦИН — цервикальная интраэпителиальная неоплазия) | SIL (плоскоклеточное интраэпителиальное поражение) |
| Class 3 | Дисплазия 1 степени/CIN 1 | LSIL — плоскоклеточное интраэпителиальное поражение легкой степени |
| Class 4 | Дисплазия 2 степени/CIN 2 | HSIL — плоскоклеточное интраэпителиальное поражение тяжелой степени |
| Дисплазия 3 степени/CIN 3 | ||
| Рак in situ (рак в пределах эпителиального пласта, без инвазивного роста) |
Диагностика
1. Мазок на цитологию

Первым методом в диагностике дисплазии шейки матки чаще всего является мазок на онкоцитологию. Это скрининговый метод для обследования большого количества женщин. Является самым простым и безопасным для женщины, однако не самым точным. Чувствительность метода составляет 60-70%, и только трехкратное исследование позволяет с высокой точностью определить или опровергнуть дисплазию эпителия. Кроме этого у молодых женщин часто бывают ложно-отрицательные результаты, когда дисплазия может быть пропущена; а у пожилых женщин часты ложно-положительные результаты, когда мазок показывает наличие дисплазии, в то время как более качественные методы ее исключают.
При определении LSIL в мазке необходимо только лишь активное наблюдение. Под этим диагнозом подразумеваются клеточные изменения с низким потенциалом опухолевой трансформации. К LSIL относятся различные дегенеративные изменения клеток при раздражении, воспалении или вирусном поражении. Гинеколог, получив такое заключение может порекомендовать проведение кольпоскопии с последующей точечной биопсией.
При наличии HSIL в мазке на цитологию проведение кольпоскопии с гистологическим подтверждением становится обязательным!
2. Кольпоскопия
Кольпоскопия — это метод осмотра наружной поверхности шейки матки с помощью специального микроскопа. Кольпоскопия является достаточно субъективным методом диагностики, сильно зависящим от опыта и умения врача. Кольпоскопические картины дисплазии шейки матки размыты и очень часто ее можно спутать с банальными физиологическими процессами, такими как плоскоклеточная метаплазия, вирусным поражением или лейкоплакией. Несмотря на это, кольпоскопия позволяет определить подозрительные места на шейке матки и взять биопсию — участок ткани для дальнейшего гистологического исследования.
К кольпоскопическим признакам дисплазии относятся: ацетобелый эпителий, йод-негативные зоны, изъеденность или нерегулярность эпителиального покрова, атипичные сосуды, мозаика, пунктация, контактная кровоточивость и др. Гинеколог должен оценить не только степень, но и скорость наступления тканевой и сосудистой реакции при обработке уксусной кислотой или йодом.
Цель кольпоскопии — это определить анатомическую локализацию зоны трансформации, что имеет решающее значение для дальнейшей тактики диагностики и лечения.
3. Биопсия
Биопсия является “золотым” стандартом диагностики дисплазии и рака шейки матки. Гистологическое исследование позволяет определить качество плоского эпителия и степень его созревания. Биопсия может быть точечной, получаемой с помощью специального инструмента — конхотома, или широкой (эксцизионной), получаемой с помощью электропетли.
Изменения при дисплазии 1 степени обычно носят характер цитопатического действия вируса папилломы человека. В эту категорию так же относят остроконечную и плоскую кондиломы. Морфологические изменения при CIN 1 (LSIL) включают: нарушение стратификации плоского эпителия преимущественно в базальных отделах, нарушение поляризации клеток относительно базальной мембраны, единичные делящиеся клетки, незначительный дискариоз, а также признаки вирусного поражения — койлоцитарную атипию в поверхностных отделах эпителия, дискератоз, пара- и гиперкератоз эпителия.

Патологическая эпидермизация желез с CIN III
Морфологические изменения при CIN 2-3 (HSIL) носят уже неопластический характер, а цитопатическое действие вируса может проявляться слабо. Нарастает клеточная атипия, которая затрагивает весь пласт плоского эпителия с минимальными признаками созревания. Клетки активно делятся, замещая нормальный эпителий цервикальных желез, в ряде случаев пролиферирующий плоский эпителий может замещать выстилку цервикального канала. Характерно обилие как нормальных, так и патологических митозов.
Тяжелая дисплазия шейки матки отличается от рака отсутствием инвазивного роста.
Нужен ли тест на ВПЧ?
Тест на ВПЧ помогает в диагностике дисплазии шейки матки и выборе тактики лечения в сложных ситуациях.
ВПЧ тест рекомендуется делать женщинам после 25 лет, поскольку имеется большая вероятность, что инфекция уже длительное время персистирует в организме и могла вызвать какие-либо изменения в шейке. В более молодом возрасте при нормальном мазке на цитологию ВПЧ-тистирование не дает полезной информации.
С возрастом ВПЧ-тестирование приобретает все большую значимость. К примеру, при наличии 16 или 18 штаммов ВПЧ у 50 летней женщины можно с высокой вероятностью утверждать, что у нее уже имеется тяжелое интраэпителиальное поражение эпителия. Мазок на цитологию менее эффективен в данном случае. Женщине тот час может рекомендоваться диагностическая биопсия и выскабливание цервикального канала.
Лечение дисплазии шейки матки
Тактика лечения и ведения пациенток с дисплазией зависит от гистологического заключения, кольпоскопической картины, типа зоны трансформации, возраста и планирования беременности. Основными методами являются абляция (прижигание), или эксцизия (удаление тканей). Эти методы могут проводиться с помощью различных инструментов, использующих низкие или высокие температуры, электро-, лазеро- или радиоволновую энергию.
Лечение LSIL (CIN 1):
По западным протоколам LSIL необходимо динамически наблюдать. Так как LSIL обладает низким злокачественным потенциалом и часто регрессирует самостоятельно, женщине рекомендуется проходить цитологическое исследование не менее 2 раз в год. В отечественной медицине часто рекомендуют абляцию (прижигание), хотя это не всегда оправдано. С прижиганием связывают некоторое повышение риска невынашивания беременности. Однако, часть авторов, опровергает это.
Наиболее оптимальным является радиоволновая абляция Сургитроном. Патологический эпителий и подлежащая строма выпариваются радиоволнами, после чего пораженная зона эпителизируется заново. Минусом абляции является отсутствие материала для последующего гистологического исследования, плюсом — сохранение анатомического строения шейки матки и небольшое количество осложнений.
Лечение HSIL (CIN 2, CIN 3):
HSIL обладает высоким злокачественным потенциалом, поэтому в данном случае показано удаление патологически изменненых тканей. Обычно, рекомендуется широкая эксцизионная биопсия или конизация шейки матки — это конусообразное удаление тканей, включающая наружную часть шейки матки и ткани вокруг цервикального канала. Весь удаленный материал отправляется на гистологическое исследование для подтверждения и уточнения диагноза. В удаленном материале гистолог оценивает края резекции, так как важно, чтобы патологический эпителий был удален в пределах здоровых тканей. При наличии в краях резекции патологии, или глубоком поражении цервикального канала, а также наличии инвазивного роста может быть принято решение об ампутации шейки матки.
Изредка, если женщина молода и планирует беременность, допускается лечение HSIL абляцией. Это возможно только лишь в случае 1 или 2 типа зоны трансформации при кольпоскопии, когда гинеколог видит глазом все измененные ткани и может обеспечить полную их абляцию. Если зона трансформации смещена глубоко в цервикальный канал — показана только глубокая конизация или ампутация шейки матки.
Выводы:
- Дисплазия шейки матки является предраковым процессом, с различным, в зависимости от степени тяжести, риском малигнизации.
- Дисплазия 1 (CIN 1, LSIL) в большинстве случаев проходит самостоятельно и зачастую не требует специального лечения.
- Дисплазия 2 и 3 (CIN 2-3, HSIL) связана с длительной персистенцией вируса папилломы человека в клетках, что приводит к их опухолевой трансформации.
- Дисплазия шейки матки диагностируется только с помощью цитологического исследования или гистологического исследования при биопсии.
- Положительный тест на онкогенные штаммы ВПЧ ни о чем не свидетельствует. Возможно, это транзиторная инфекция, которая у 90% женщин элиминируется в течение нескольких лет. Важность теста на ВПЧ повышается с возрастом.
- Использование презервативов и вакцинация являются наиболее эффективными и доказанными способами профилактики папилломавирусной инфекции.
Источник
Я не устаю напоминать о важности профилактики рака шейки матки! Анализ на ВПЧ+ПАП-тест (цитологическое исследование) – важный и нужный компонент профилактических осмотров для женщин! Цитологическое исследование – исследование, показывающее, что происходит с самими клетками шейки матки: они здоровы или претерпевают изменения под воздействием вируса.
Про ВПЧ говорили много раз, сегодня разберемся, что же делать с изменениями в цитологии?
Для начала отмечу, что цель регулярного цитологического обследования – это выявление дисплазии, то есть предупреждение развития рака шейки матки.
Если в результате цитологии есть аббревиатуры CIN1, CIN2, CIN3, L-SIL, H-SIL – это совершенно точно повод для консультации гинеколога. Это не рак, это дисплазия.
Если выявлена дисплазия, не надо паниковать. Это самое правильное и своевременное выявление проблемы, с которым можно и нужно справляться, и современный уровень медицины позволяет эффективно избавляться от проблемы на этой стадии, не позволяя развиться раку.
Тяжелую степень дисплазии (CIN 3, H-SIL) называют предраком. Важно отметить, что даже тяжелые степени дисплазии перейдут в рак далеко не в 100% случаев, но это не повод откладывать дальнейшие медицинские манипуляции, так как точно предсказать развитие событий для каждой конкретной пациентки невозможно.
Что делать при выявлении дисплазии?
При выявлении дисплазии необходимо провести кольпоскопию и (в большинстве случаев) выполнить биопсию – «отщипывание» подозрительного участка с дальнейшим гистологическим исследованием.
Гистологическое исследование покажет нам, действительно ли проблема именно такой степени выраженности, как показала цитология.
В лучшем варианте при биопсии будет иссечен весь пораженный участок, и при контрольном исследовании (обычно через 6 месяцев) по цитологии все будет идеально (часто при этом «уходит» и вирус папилломы человека).
В худшем варианте по результатам биопсии будет понятно, что поражение более тяжелое, чем показало цитологическое исследование, и/или большее по площади, чем увидели при кольпоскопии, и необходимы дополнительные вмешательства, чтобы иссечь все пораженные ткани.
Легкая степень дисплазии (CIN 1, например) возвращается к норме без лечения очень и очень часто, НО решить, можно ли в Вашем случае продолжать наблюдение или нужна биопсия сейчас, может только лечащий врач, а не Вы самостоятельно!
Препараты для «лечения дисплазии»
Не существует препаратов для «лечения дисплазии»!
Если дисплазия была, а потом «ушла» после лечения препаратами, это означает, что она бы «ушла» и без лечения (даже тяжелая дисплазия может «уходить» самостоятельно).
Если Вам предлагают альтернативные методы лечения дисплазии (гомеопатия, траволечение, остеопатия, и т.д.), помните о том, что у дисплазии без адекватного лечения 2 пути развития: самостоятельное выздоровление или рак.
Альтернативные методы нельзя назвать адекватным лечением, поэтому, соглашаясь на них, Вы рискуете своим здоровьем. А современные методы с доказанной эффективностью (описанные выше) позволяют весьма эффективно предотвращать развитие рака.
Итог
Если выявлена дисплазия, возможны всего 2 тактики: наблюдение или биопсия. Решить, что нужно делать именно в Вашем случае, может только врач с учетом осмотра, данных анамнеза и кольпоскопии.
Попытки лечения тяжелой дисплазии препаратами и откладывание хирургического вмешательства потенциально опасны, т.к. дают время для дальнейшего развития процесса (потенциально злокачественного).
Берегите себя!
Источник
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска. В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Общие сведения
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска.
В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Для понимания, патологических процессов, происходящих при дисплазии шейки матки, необходимо составить представление об особенностях ее анатомо-физиологического строения.

Дисплазия шейки матки
Виды дисплазии шейки матки
Нижний, узкий, цилиндрический отдел матки, частично расположенный в брюшной полости и частично вдающийся во влагалище (соответственно надвлагалищная и влагалищная часть), представляет собой шейку матки.
Влагалищную часть шейки матки обследуют при помощи влагалищных зеркал во время гинекологического осмотра. Внутри по шейке матки проходит узкий цервикальный (шеечный) канал длиной 1-1,5 см, один конец которого (наружный зев) открывается во влагалище, а другой (внутренний зев) – в полость матки, соединяя их.
Изнутри цервикальный канал выстлан слоем эпителиальных цилиндрических клеток и содержит шеечные железы, продуцирующие слизь. Слизистый секрет шеечного канала препятствует заносу микрофлоры из влагалища в матку. Эпителиальные цилиндрические клетки имеют ярко-красный цвет.
В зоне наружного маточного зева эпителиальные цилиндрические клетки шеечного канала переходят в многослойный плоский эпителий, покрывающий стенки влагалища, влагалищной части шейки матки и не имеющий желез. Плоский эпителий окрашен в бледно-розовый цвет и имеет многослойную структуру, состоящую из:
- базально-парабазального слоя — самого нижнего, глубокого слоя эпителия, образуемого базальными и парабазальными клетками. Базальный слой плоского эпителия граничит с нижерасположенными тканями (мышцами, сосудами, нервными окончаниями) и содержит молодые клетки, способные к размножению путем деления;
- промежуточного слоя;
- функционального (поверхностного) слоя.
В норме клетки базального слоя округлой формы, с одним крупным круглым ядром. Постепенно созревая и перемещаясь в промежуточный и поверхностный слои, форма базальных клеток уплощается, а ядро уменьшается в размере. Достигнув поверхностного слоя, клетки становятся уплощенными с очень маленьким ядром.
Дисплазия шейки матки характеризуется нарушениями в строении клеток и слоев плоского эпителия. Измененные эпителиальные клетки становятся атипичными – крупными, бесформенными, с множественными ядрами и исчезновением разделения эпителия на слои.
Дисплазия шейки матки может затрагивать различные слои клеток плоского эпителия. Выделяют 3 степени дисплазии шейки матки в зависимости от глубины патологического процесса. Чем больше слоев эпителия поражено, тем тяжелее степень дисплазии шейки матки. По международной классификации выделяют:
- Легкую дисплазию шейки матки (CIN I, дисплазия І) – изменения в строении клеток выражены слабо и затрагивают нижнюю треть многослойного плоского эпителия.
- Умеренную дисплазию шейки матки (CIN II, дисплазия ІІ) – изменения в строении клеток наблюдаются в нижней и средней трети толщи плоского эпителия.
- Тяжелую дисплазию шейки матки или неинвазивный рак (CIN III, дисплазия ІІІ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания, как при инвазивном раке шейки матки, затрагивающем эти структуры.
Причины дисплазии шейки матки
Наиболее часто развитие дисплазии шейки матки вызывают онкогенные типы вируса папилломы человека (ВПЧ-16 и ВПЧ-18). Эта причина выявляется у 95-98% пациенток с дисплазией шейки матки. При длительном нахождении в организме и клетках плоского эпителия (1-1,5 года), папилломавирусная инфекция вызывает изменения в строении клеток, т. е. дисплазию. Этому способствуют некоторые отягощающие фоновые факторы:
- иммунодефицит – подавление иммунной реактивности хроническими заболеваниями, стрессами, лекарственными препаратами, неправильным питанием и т. д.;
- табакокурение активное и пассивное – увеличивает вероятность развития дисплазии шейки матки в 4 раза;
- затяжные хронические воспаления половых органов;
- нарушения гормонального фона, вызванные менопаузой, беременностью, употреблением гормоносодержащих лекарств;
- ранняя половая жизнь и роды;
- травматические повреждения шейки матки.
Симптомы дисплазии шейки матки
Дисплазия шейки матки практически не дает самостоятельной клинической картины. Скрытое течение дисплазии наблюдается у 10% женщин. Гораздо чаще к дисплазии шейки матки присоединяется микробная инфекция, вызывающая патологические симптомы кольпита или цервицита: жжение или зуд, выделения из половых путей необычного цвета, консистенции или запаха, иногда с примесью крови (после использования тампонов, полового акта и т.д.). Болевые ощущения при дисплазии шейки матки практически всегда отсутствуют. Дисплазии шейки матки могут иметь длительное течение и самостоятельно регрессировать после соответствующего лечения воспалительных процессов. Однако, обычно процесс дисплазии шейки матки носит прогрессирующее течение.
Дисплазия шейки матки часто протекает вместе с такими заболеваниями, как остроконечные кондиломы влагалища, вульвы, заднего прохода, хламидиоз, гонорея.
Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Диагностика дисплазии шейки матки
Схема диагностики дисплазии шейки матки состоит из:
- осмотра шейки матки при помощи влагалищных зеркал – с целью обнаружения видимых глазом, клинически выраженных форм дисплазии (изменение окраски слизистой, блеск вокруг наружного зева, пятна, разрастание эпителия и др.);
- кольпоскопии – осмотра шейки матки кольпоскопом – оптическим аппаратом, увеличивающим изображение более чем в 10 раз и одновременное проведение диагностических проб — обработки шейки матки раствором Люголя и уксусной кислоты;
- цитологического исследования ПАП-мазка – при дисплазии шейки матки исследование под микроскопом соскоба, полученного с разных участков, позволяет выявить атипичные клетки. Также с помощью ПАП-мазка обнаруживаются клетки-маркеры папилломавирусной инфекции, имеющие сморщенные ядра и ободок, являющиеся местом локализации вируса папилломы человека;
- гистологического исследования биоптата – фрагмента ткани, взятого в ходе биопсии шейки матки из зоны, подозрительной на дисплазию. Является наиболее информативным методом выявления дисплазии шейки матки;
- иммунологических ПЦР-методов – для выявления ВПЧ-инфекции, установления штаммов вируса и вирусной нагрузки (концентрации вируса папилломы в организме). Выявление наличия или отсутствия онкогенных типов ВПЧ позволяет определить выбор метода лечения и тактику ведения пациентки с дисплазией шейки матки.

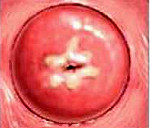
Кольпоскопия, проба Шиллера. Йоднегативные участки, подозрение на дисплазию шейки матки
Лечение дисплазии шейки матки
Выбор способа лечения дисплазии шейки матки определяется степенью дисплазии, возрастом женщины, размером зоны поражения, сопутствующими заболеваниями, намерениями пациентки сохранить детородную функцию. Ведущее место в лечении дисплазии шейки матки занимают:
- Иммуностимулирующая терапия (иммуномодуляторы, интерфероны и их индукторы) – показаны при обширных поражениях и течении дисплазии шейки матки, склонном к рецидивам.
- Методы хирургического вмешательства:
- деструкция (удаление) атипичного участка с помощью криотерапии (воздействия жидким азотом), электрокоагуляции, радиоволновой терапии, аргонового или углекислого лазера;
- оперативное удаление зоны дисплазии шейки матки (конизация) или всей шейки матки (ампутация).
При степени дисплазии І и ІІ, небольших размерах измененной зоны, молодом возрасте пациентки часто выбирается выжидательная тактика ввиду высокой вероятности самостоятельного регресса дисплазии шейки матки. Проведение повторных (каждые 3-4 месяца) цитологических исследований и получение двух положительных результатов, подтверждающих наличие дисплазии шейки матки, является показанием к решению вопроса о хирургическом лечении. Лечение дисплазии ІІІ проводят онкогинекологи, с использованием одного из хирургических способов (включая конусовидную ампутацию шейки матки).
Перед проведением любого из способов хирургического лечения дисплазии шейки матки назначается курс противовоспалительной терапии, направленной на санацию инфекционного очага. В результате этого нередко уменьшается степень дисплазии шейки матки или происходит ее полное устранение.
Реабилитация после лечения
После проведения хирургического лечения дисплазии шейки матки период реабилитации длится около 4 недель. В это время могут отмечаться:
- боли ноющего характера внизу живота на протяжении 3-5 дней (длительнее всего – после деструкции лазером);
- выделения из половых путей — обильные, иногда с запахом на протяжении 3-4 недель (длительнее всего — после проведения криодеструкции);
- обильное, длительное кровотечение из половых органов, интенсивные боли внизу живота, подъем температуры тела до 38 °С и выше – служат показаниями для немедленной медицинской консультации.
С целью скорейшего выздоровления, более быстрого заживления и предотвращения осложнений, необходимым является соблюдение полового покоя, исключение спринцеваний, подъема тяжестей, использования гигиенических тампонов и точное выполнение всех рекомендаций и назначений врача.
Наблюдение и профилактика дисплазии шейки матки
Первый контроль излеченности дисплазии шейки матки проводится спустя 3-4 месяца после хирургического лечения. Берутся цитологические мазки с последующими ежеквартальными повторами в течение года. Отрицательные результаты, показывающие отсутствие дисплазии шейки матки, позволяют в дальнейшем проводить обследование планово, при ежегодных диспансерных осмотрах.
Для профилактики дисплазии шейки матки и ее рецидивов рекомендуется:
- включение в рацион питания всех микроэлементов и витаминов, в особенности витаминов А, группы В, селена;
- своевременная санация всех очагов инфекций;
- отказ от табакокурения;
- применение барьерной контрацепции (при случайных половых контактах);
- регулярное наблюдение гинеколога (1-2 раза в год) с исследованием цитологического соскоба с шейки матки.
Перспективы лечения дисплазии шейки матки
Современная гинекология имеет эффективные методы диагностики и лечения дисплазии шейки матки, позволяющие избежать ее перерождения в рак. Раннее выявление дисплазии шейки матки, соответствующая диагностика и лечение, дальнейший регулярный врачебный контроль позволяют излечить практически любую стадию заболевания. После применения хирургических методик частота излеченности дисплазии шейки матки составляет 86-95%. Рецидивное течение дисплазии шейки матки наблюдается у 5-10% пациенток, перенесших хирургическое вмешательство, вследствие носительства папилломавируса человека или неполного иссечения патологического участка. При отсутствии лечения 30-50% дисплазий шейки матки перерождаются в инвазивный рак.
Источник
