Что значит хроническое воспаление шейки матки
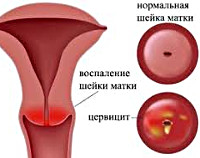
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.

Хронический цервицит
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
- Инфекционные агенты. Заболевание вызывают возбудители ИППП — гонококки, хламидии, трихомонады, вирусы генитального герпеса и папилломатоза. Также цервицит возникает при активизации условно-патогенной микрофлоры (дрожжевых грибков, стафилококков, стрептококков, кишечной палочки и т.п.).
- Неинфекционные факторы. Воспаление осложняет травмы шейки матки, неопластические процессы, аллергические реакции на контрацептивы, лекарственные и гигиенические средства. Причиной развития атрофического цервицита служит снижение уровня эстрогена во время менопаузы.
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
- Механические повреждения. Шейка матки чаще воспаляется у пациенток, перенесших аборты, сложные роды, инвазивные лечебно-диагностические процедуры.
- Гинекологические болезни. Хроническое воспаление может развиться на фоне опущения влагалища или распространиться из других отделов женской половой системы.
- Беспорядочная половая жизнь. Частая смена партнёров повышает риск заражения ИППП. При этом цервицит является или единственным проявлением инфекции, или сочетается с вульвитом, вагинитом, эндометритом, аднекситом.
- Снижение иммунитета. Иммунодефицит у женщин с тяжёлой сопутствующей патологией или принимающих иммуносупрессивные препараты способствует активизации условно-патогенных микроорганизмов.
- Гормональный дисбаланс. Воспаление часто возникает при приёме неправильно подобранных оральных контрацептивов и заболеваниях со сниженной секрецией эстрогенов.
- Сопутствующие заболевания. Хроническое течение цервицита отмечается у пациенток с синдромом Бехчета, урологической и другой экстрагенитальной патологией.
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По этиологии:
- Хронический специфический цервицит, вызванный возбудителями ИППП.
- Хронический неспецифический цервицит, возникший вследствие активации условно-патогенной флоры или действия неинфекционных факторов.
- Хронический атрофический цервицит, который проявляется воспалением эндо- и экзоцервикса на фоне их истончения.
По распространённости воспаления:
- Диффузный — с вовлечением в процесс всей слизистой оболочки.
- Экзоцервицит — с поражением влагалищной части шейки.
- Эндоцервицит — с поражением слизистой цервикального канала.
- Макулёзный — с формированием отдельных очагов воспаления.
По стадии воспаления:
- Период обострения с выраженной симптоматикой.
- Ремиссия с минимальными клиническими проявлениями.
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. Определяется небольшая отёчность слизистой, шейка матки выглядит уплотнённой и несколько увеличенной. В области экзоцервикса выявляются эрозированные участки и папилломатозные разрастания.
- Расширенная кольпоскопия. Осмотр под микроскопом позволяет уточнить состояние слизистой, вовремя выявить предраковые изменения и злокачественное перерождение эпителия.
- Лабораторные этиологические исследования. Мазок на флору и посев с антибиотикограммой направлены на обнаружение возбудителя и оценку его чувствительности к этиотропным препаратам. С помощью ПЦР, РИФ, ИФА можно достоверно определить вид специфического инфекционного агента.
- Цитоморфологическая диагностика. При исследовании соскоба шейки матки оценивается характер изменений и состояние клеток экзо- и эндоцервикса. Гистология биоптата проводится по показаниям для своевременного обнаружения признаков малигнизации.
- Гинекологическое УЗИ. В ходе эхографии выявляются деформированная, утолщенная и увеличенная в размерах шейка матки, наботовы кисты, исключается онкопроцесс.
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
- Этиотропное медикаментозное лечение. При инфекционном генезе цервицита используются антибактериальные и противовирусные препараты. При подборе антимикробного средства учитывают чувствительность возбудителя. Гормональные препараты (эстрогены) применяют в терапии атрофического цервицита у женщин в период менопаузы.
- Восстановление влагалищной микрофлоры. После курса антибиотикотерапии рекомендованы эубиотики местно (в виде свечей, тампонов, влагалищных орошений) и внутрь.
- Вспомогательная терапия. Для ускорения процессов регенерации слизистой, укрепления иммунитета и предупреждения возможных рецидивов показаны иммуно- и фитотерапия, физиотерапевтические процедуры.
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Рекомендуется соблюдать правила интимной гигиены, упорядочить половую жизнь, пользоваться презервативами (особенно при сексуальных контактах с малознакомыми партнёрами), исключить секс во время месячных. Для профилактики рецидивов эффективны курсы общеукрепляющей и иммунотерапии, соблюдение режима сна и отдыха, защита от переохлаждения ног и области таза.
Источник

Хронический цервицит относится к тем типам гинекологических заболеваний, которые длительное время могут не проявляться. Возникает болезнь на фоне другой патологии репродуктивной системы, поэтому не всегда получает необходимое внимание.
Что такое хронический цервицит?
Цервицит в хронической форме – это воспаление шейки матки, которое затрагивает слизистую оболочку влагалищной и надвлагалищной части органа. В ряде случаев воспалительный процесс способен распространяться на мышечный слой матки или затрагивать соединительную ткань. Патогенез заболевания зачастую связан с наличием в репродуктивной системе других воспалительных процессов или инфекции. Коварство патологии заключается в полном отсутствии или неявной симптоматике, которая сводится порой к увеличению объема влагалищных выделений.
Хронический цервицит – причины
Для того чтобы определить фактор, спровоцировавший воспаление шейки матки, причины возникновения заболевания, врачам зачастую требуется провести комплексное обследование. При этом все возможные патогенетическике факторы принято разделять на две большие группы:
- Инфекционные – связанные с проникновением инфекционных агентов в половую систему. В большинстве случаев причиной становятся возбудители половых инфекций: гонококк, хламидии, трихомонада, генитальный герпес, вирус папилломы.
- Неинфекционные – факторы, не имеющие связи с инфекцией.
В группу неинфекционных причин относят:
- травмы шейки матки;
- аллергические реакции на контрацептивы;
- оперативные вмешательства на органах малого таза;
- наличие абортов в прошлом;
- проведение инвазивных диагностических процедур.
Отдельно принято выделять факторы риска, наличие которых в несколько раз повышает вероятность заболевания:
- гормональный дисбаланс;
- заболевания урогенитального тракта;
- беспорядочная половая жизнь;
- снижение защитных сил организма;
- сопутствующие заболевания (синдром Бехчета).
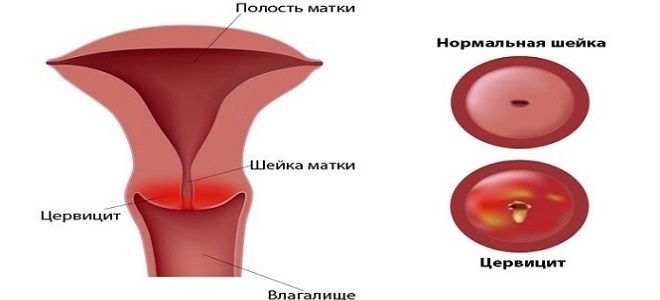
Чем опасен хронический цервицит?
Хронический цервицит шейки, не обнаруженный вовремя, ведет к распространению воспалительного процесса на соседние органы в малом тазу. Зачастую из-за отсутствия яркой симптоматики врачи сначала обнаруживают патологию, которая является следствием цервицита, а не само воспаление шейки матки.
Среди частых негативных последствий заболевания стоит выделить:
- вторичное бесплодие (спаечный процесс на фоне цервицита затрудняет зачатие);
- дисплазия половых органов;
- увеличение риска онкологических заболеваний;
- утолщение и гипертрофия стенок шейки матки.
Хронический цервицит – симптомы
Самим женщинам зачастую сложно выявить хроническое воспаление шейки матки, симптомы заболевания настолько смазаны, что большинство пациенток считает себя здоровыми. Увеличение объема влагалищных выделений и периодические болевые ощущения в животе и промежности связывают с временными колебаниями гормонального фона, поэтому не спешат обращаться к гинекологу.
При хронизации патологического процесса признаки воспаления настолько неявные, что в большинстве случаев патология обнаруживается при профилактическом осмотре. Утолщенные и отечные складки цервикального канала становятся поводом для более тщательного обследования пациентки. В нижних слоях эндоцервикса при ультразвуковом исследовании отмечается разрастание клеток соединительной ткани. Это и провоцирует усиление секреции цервикальной слизи, что проявляется усилением влагалищных выделений.
В зависимости от причины развития болезни, состояния слизистых оболочек, наличия или отсутствия патологий репродуктивной системы, по клиническому течению выделяют следующие формы хронического цервицита:
- активный;
- умеренно активный;
- неактивный.
Хронический активный цервицит
Данный термин используется, когда наблюдается хронический цервицит в стадии обострения.
В это время отчетливо заметны основные признаки воспалительного процесса, которые наблюдаются и при остром цервиците:
- мутные или желтые влагалищные выделения;
- появление гноя из половых путей;
- дискомфорт в области живота;
- тупые, тянущие боли внизу живота, отдающие в промежность;
- боль при мочеиспускании и во время секса;
- мажущие кровянистые выделения после полового акта;
- зуд и жжение в области влагалища.
Хронический умеренно активный цервицит
Про хроническое воспаление шейки матки с умеренной активностью говорят, когда симптоматика появляется только в период ремиссии. Основная клиническая картина заключается в появлении скудных слизистых влагалищных выделениях. Увеличение их объема отмечается в период перед менструацией или сразу после окончания месячных. Болевой синдром при этом отсутствует.

Хронический неактивный цервицит
Внешние признаки хронического цервицита в неактивной форме полностью отсутствуют. Женщины практически не предъявляют жалоб на плохое самочувствие, боли. Диагностировать патологию удается только в ходе обследования.
При осмотре пациентки в гинекологическом кресле врач отмечает наличие следующих симптомов:
- небольшая отечность слизистой;
- шейка матки уплотнена и увеличена в размерах;
- в экзоцервиксе присутствуют участки эрозии, возможны папилломатозные разрастания;
- мелкие точечные кровоизлияния на слизистой шейки.
Хронический цервицит – лечение
При диагнозе цервицит лечение, алгоритм терапевтического вмешательства определяются характером причины, приведшей к патологии:
- Главной целью гинекологов является купирование воспалительного процесса путем осуществления противовирусной, антибактериальной терапии (в зависимости от типа патогена).
- После того как инфекция подавлена, приступают к восстановлению микрофлоры, нормализации рН влагалища.
- Одновременно с этим проводится иммуномодулирующее лечение. Чем лечить цервицит в конкретном случае определяют на основании результатов обследования.
Воспаление шейки матки – лечение, препараты
Чтобы поскорее ликвидировать воспаление шейки матки, лечение начинают сразу после постановки диагноза и выявления причины заболевания. Непосредственно от фактора, спровоцировавшего болезнь, зависят тип, дозировка, кратность и продолжительность приема медикаментов. Пациентки должны строго следовать врачебным назначениям, используя свечи при воспалении шейки матки согласно назначениям.
В зависимости от типа возбудителя используют следующие группы лекарственных средств:
- хламидийный цервицит – тетрациклины (Доксициклин, Мономицин), фторхинолоны (Максаквин), макролиды (Эритромицин);
- кандидозный хронический цервицит – противогрибковые препараты: Дюфлюкан, Пимафуцин;
- хронический цервицит на фоне генитального герпеса – Ацикловир, Валтрекс.
В отдельных случаях антибиотики при воспалении шейки матки бессильны. Хронический цервицит со значительным поражением слизистой оболочки порой требует применение хирургических методик лечения:
- криотерапия;
- лазеротерапия;
- диатермокоагуляция.
Лечение воспаления шейки матки народными средствами
Рассказывая о том, как и чем лечить воспаление шейки матки, врачи отмечают высокую эффективность отдельных народных средств. Однако использовать их можно только в качестве дополнения к основному курсу терапии и после разрешения врача. Среди действенных рецептов следующие.
Настой трав для спринцеваний
Ингредиенты:
- корень дягеля;
- зверобой;
- перечная мята;
- лабазник;
- цветки календулы;
- листья одуванчика;
- побеги черники;
- вода.
Приготовление, применение
- Травы смешивают в одинаковых пропорциях.
- На 1 л кипяченой воды берут 20 г приготовленной смеси.
- Ставят на водяную баню на 15 минут.
- Настаивают 2 часа.
- Процеживают и используют не менее 200 мл настоя для спринцеваний, не реже двух раз в день.
Отвар коры дуба
Ингредиенты:
- измельченная кора дуба – 30 г;
- вода – 1 л.
Приготовление, применение
- Сырье заливают кипятком и ставят на огонь.
- Варят 15 минут, снимают и процеживают.
- Остужают до температуры тела и проводят спринцевания 2-3 раза в день.
Цервикальная эктопия при хроническом цервиците
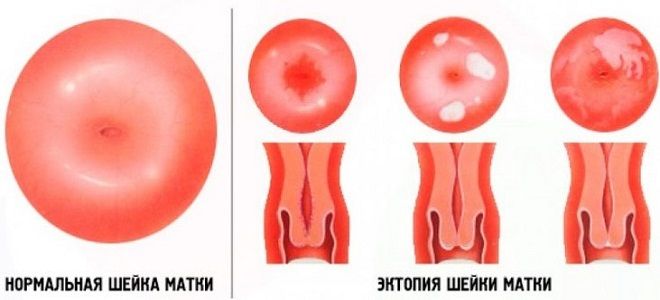
В норме плоский эпителий маточной шейки имеет бледно-розовый оттенок и гладкую поверхность. Однако в результате патологических процессов наблюдаются его припухлость и воспаленный вид. Непосредственно так выглядит цервикальная эктопия шейки матки с хроническим цервицитом. Нередко эти две патологии регистрируются вместе.
Во время диагностических мероприятий, кольпоскопии врачи регистрируют разрастание цервикального эпителия, который переходит на область влагалища. Данную картину врачи часто описывают как псевдоэрозию, которая развивается как результат хронического цервицита или длительного воспалительного процесса в репродуктивной системе.
Хронический цервицит и беременность
Диагноз хронический цервицит зачастую не является препятствием для наступления зачатия. Известны случаи, когда заболевание обнаруживалось уже при постановке женщины на учет по беременности. Однако зачастую воспалительный процесс распространен и на маточную полость. Это чревато уменьшением толщины эндометриального слоя, что может отрицательно сказаться на процессе беременности. Учитывая этот факт, врачи рекомендуют воздерживаться от половых контактов во время лечения цервицита или использовать контрацептивы.
Можно ли забеременеть при хроническом цервиците?
Врачи положительно отвечают на данный вопрос. Это подтверждают и факты, когда обнаруживается цервицит при беременности. Однако зачастую у женщин с данным заболеванием возникают проблемы с зачатием. Длительно текущий воспалительный процесс может распространяться на придатки матки (трубы, яичники).
Нарушение менструального цикла, отсутствие овуляции и сбой ее регулярности часто наблюдаются при хроническом цервиците и препятствуют зачатию. Воспалительный процесс в канале шейки провоцирует формирование спаек и рубцов, поэтому он теряет эластичность и нередко наблюдается нарушение его проходимости.
Лечение хронического цервицита при беременности
Лечить хронический цервицит при беременности трудно, а порой и невозможно. Запрет на использование отдельных групп антибиотиков зачастую заставляет врачей принимать выжидательную тактику. Все зависит от причины и типа возбудителя заболевания.
С целью диагностики назначают:
- бактериальный посев отделяемого шеечного канала;
- мазки из влагалища и уретры;
- определение уровня рН влагалищного секрета.
Подбор лекарственных средств осуществляется с учетом типа возбудителя, выраженности патологического процесса и срока беременности. Как лечить хронический цервицит в данной ситуации определяет врач. Только при учете всех названных факторов удается добиться ожидаемого результата. На малых сроках, в первом триместре беременности врачи придерживаются выжидательной тактики.
Источник

