Что такое воспаление надкостницы на пальце ноги

Мы попросили Юрия Глазкова — травматолога-ортопеда, кандидата медицинских наук, действительного сотрудника ESSKA, AAOS, АСТАОР, АТОР — рассказать, что может привести к воспалению надкостницы и какие ошибки нужно исключить при беговых тренировках.

Юрий Глазков
Воспаление надкостницы большеберцовой кости возникает вследствие постоянной ударной нагрузки на ногу, а также из-за необходимости увеличения активности мышц, стабилизирующих стопу. Они обеспечивают приспособление к неровной поверхности и сохранение равновесия. При постоянном беге эти мышечные структуры (камбаловидная, икроножная) устают и укорачиваются. В результате большая биомеханическая нагрузка приходится на надкостницу — место прикрепления мышц.
Во время каждого приземления при беге сухожилия, которые вплетаются непосредственно в надкостницу, «дёргают» её. Это ведёт к микротравматизации, что в свою очередь оборачивается воспалением.
В наибольшей мере травме подвержены бегуны и танцоры. Распространённость воспаления надкостницы среди бегунов — около 15%, среди танцоров — до 22%. В процессе подготовки военнослужащих воспаление надкостницы происходит в среднем у 6% мужчин.

Фото: shutterstock.com
Основные причины воспаления надкостницы — слабость мышц-стабилизаторов стопы и повышенная ударная нагрузка, не соответствующая возможностям опорно-двигательного аппарата.
Предрасполагающие факторы, поддающиеся контролю:
- ожирение;
- плохая обувь с жёсткой подошвой;
- бег вниз по наклонной поверхности;
- слишком твёрдая поверхность (асфальт, бетон);
- бег с ускорениями и поворотами.

Фото: shutterstock.com
Основным симптомом становится боль, которая локализуется на передней поверхности голени. На начальном этапе заболевания её нет в состоянии покоя. Боль появляется только при беге или надавливании пальцами на кость. Но в дальнейшем воспаление может усилиться. Тогда болевые ощущения беспокоят спортсмена даже без физической нагрузки. Возможные сопутствующие симптомы: покраснение кожи на передней поверхности голени и её отёчность.
При воспалении надкостницы передней поверхности большеберцовой кости необходимо сразу прекратить любые нагрузки. Если период восстановления затянется, можно заниматься другими физическими упражнениями помимо бега, например плаванием или велосипедным спортом.
При хронической боли и отёчности принимаются нестероидные противовоспалительные средства (диклофенак, ибупрофен, ацетилсалициловая кислота). Их назначают 2-3 раза в день, в основном в виде таблеток. Можно использовать и местные формы: гели, содержащие диклофенак или кетопрофен. При сильном воспалительном процессе врач может назначить глюкокортикоиды.
Немедикаментозные лечебные мероприятия включают:
- прикладывание холодных компрессов и льда;
- приём добавок с кальцием и витамином D;
- подбор специальной обуви;
- мануальная терапия;
- ударно-волновая терапия.
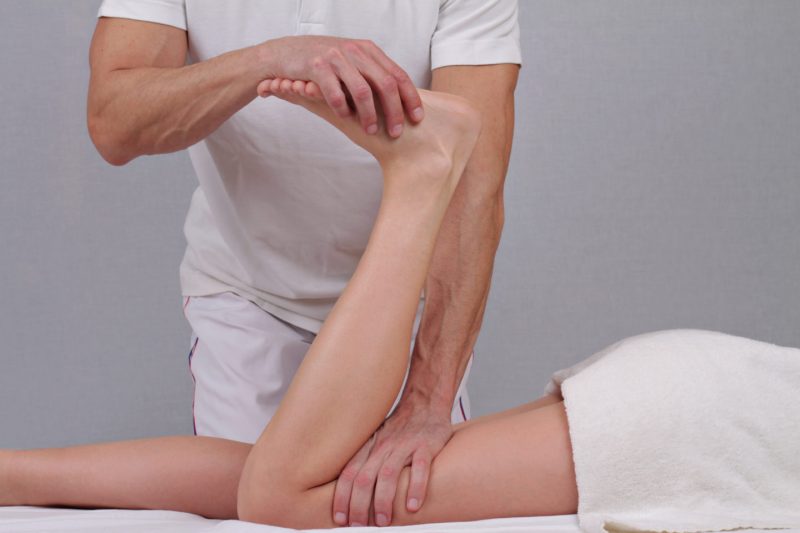
Фото: shutterstock.com
Если в течение 12 месяцев консервативные мероприятия не приносят результата, применяется хирургическое лечение.
Предотвратить повторные воспаления можно, устранив две основные причины травмы.
- Уменьшив нагрузку на надкостницу.
- Укрепляя мышцы-стабилизаторы.
Причём укрепление их осуществляется без беговой нагрузки. Можно выполнять такие упражнения:
- стояние на одной ноге в движущемся транспорте (можно держаться рукой);
- тренировки на виброплатформе, балансировочной подушке или доске;
- вращение ноги в голеностопном суставе с утяжелителем.

Фото: shutterstock.com
Необходимо следовать следующим рекомендациям:
- После бега нужно делать массаж мышц-стабилизаторов. Нелишней будет растяжка голеностопного сустава.
- При наличии избыточного веса его нужно уменьшить.
- Необходимо выбирать хорошую обувь с амортизирующей подошвой.
- Бегать желательно по ровной и не слишком твёрдой поверхности.
- Непосредственно после возвращения к бегу после травмы необходимо использовать специальные компрессионные гетры или чулки. Они поддерживают мышцы голени.
- Желательно бегать по прямой, используя минимум поворотов, потому что они увеличивают нагрузку на голеностопный сустав. При беге необходимо уменьшить длину шага.

Фото: shutterstock.com
Источник
Воспаление надкостницы – это распространённая беговая травма, которая также встречается у танцоров, использующих туфли на каблуке.
Термин “шинсплинт” собирательный и чаще всего описывает синдром боли в области передней поверхности большеберцовой кости. Он может включать в себя как воспаление надкостницы большеберцовой кости, так и сухожилий мышц-стабилизаторов стопы на высокой позиции (на носочках), в первую очередь заднюю большеберцовую мышцу.
Попробуем разобраться, почему эти проблемы возникают и как их можно избежать.
Дополнительные материалы к этой статье: Тренируем мышцы голени: 9 простых упражнений на каждый день
Биомеханика травмы
Основное отличие бега от ходьбы в отсутствии фазы двойной опоры (когда обе ноги находятся на земле одновременно), в результате чего вес тела приходится при приземлении на одну конечность, что приводит к резкому увеличению ударной нагрузки на ногу и необходимости увеличивать активность мышц-стабилизаторов стопы. То есть мышц, обеспечивающих не столько мощность (как икроножная и камбаловидная мышцы), сколько правильную позицию приземляющейся и отталкивающейся стопы, адаптацию к неровной поверхности.
В результате повышенной нагрузки мышцы-стабилизаторы “забиваются” и укорачиваются, как и любые мышцы после тренировки. И тут включается второй механизм, обуславливающий травму, – распределение ударной нагрузки.
Когда мы приземляемся на ногу, мышцы, связки и кости принимают и рассеивают ударную нагрузку. Если мышца эластична и находится в нормальном тонусе, то большая часть удара поглощается удлинением её брюшка (центральной части), а сухожилия и места прикрепления к кости берут на себя остаток удара. Если же мышцы укорочены и не эластичны, значительно больше ударной нагрузки приходится на место прикрепления.
Прикрепляются мышцы-стабилизаторы к кости не напрямую, а вплетаясь в надкостницу (плотный слой соединительной ткани, которая покрывает всю кость). При приёме удара мышцы как бы дергают за надкостницу, что приводит к ее микротравматизации и воспалению.
Усиливать ударную нагрузку на мышцы голени могут также структурные нарушения стопы, такие как избыточно-высокий свод стопы (иллюстрация 3), что снижает его амортизационную способность, и плоско-вальгусные стопы, часто ведущие к гиперпронации (избыточного завала голеностопного сустава и стопы кнутри при приземлении) и, следственно, дополнительной нагрузке на заднюю большеберцовую мышцу.
Причины шинсплинта
- Слабые и забитые мышцы-стабилизаторы стопы;
- высокая ударная нагрузка.
Причиной высокой ударной нагрузки могут быть:
- избыточный вес;
- структурные особенности стопы – гиперпронация, высокий ригидный свод стопы;
- обувь с низкой амортизацией;
- жёсткая поверхность для бега;
- жёсткий контакт с поверхностью (излишне высокое напряжение стоп при контакте);
- ускорения или бег по наклонной поверхности вниз;
- бег по неровной поверхности.
Причем забить мышцы можно в один день, к примеру, на тренировке в парке, а повредить надкостницу на следующей тренировке при беге по обычной для вас жёсткой поверхности, просто на укороченные мышцы.
Симптомы
- боль в характерной области;
- отёчность и, возможно, покраснение;
- боль при беге и при надавливании в области кости.
Профилактика и предотвращение рецидивов
В профилактических целях необходимо укреплять мышцы-стабилизаторы стопы безударной нагрузкой.
Если вы ездите в метро, можно, взявшись за поручень, немного приподнять одну ногу и проехать на одной ноге 1-2 станции и ещё 1-2 станции на другой ноге. Важно начинать упражнение после разгона состава и при этом не высоко поднимать от пола вторую ногу, чтобы не упасть во время торможения. Метро вообще отличный тренажёр для мышц-стабилизаторов.
Можно тренировать мышцы, производя амплитудные вращения голеностопом по часовой и против часовой стрелки с утяжелителем в области подъёма стопы весом от 500 г до 1 кг по 40 раз в каждую сторону, удерживая стопу на весу. Если делать такие упражнения каждый день в течение двух месяцев, это позволит отлично укрепить голеностоп и даст профилактику не только воспаления надкостницы, но и ряда других беговых травм.
Также используются специальные балансировочные подушки, занятия на которых в течение 5-10 минут в день дают результаты уже через 3-4 недели.
Другой частью профилактики является хорошая растяжка голеностопа и мышц-стабилизаторов, а также их массаж после высоких нагрузок.
Выполнение: встаньте на край ступеньки или бордюра, оставаясь на опоре, внутренней частью стопы опустите пятку максимально вниз и наружу. При выполнении растяжки немного согните колено, чтобы усилить растяжку мышц голени и уменьшить растяжений задней поверхности бедра и икроножной мышцы. Удерживайте позицию 40 секунд. Можно повторять 5-7 раз.
Для профилактики и лечения также используется обувь с защитой от гиперпронации (подбирается специалистами, желательно с использованием видео-съемки на беговой дорожке) и/или специальных беговых индивидуальных стелек.
Внимание! Не совмещайте стельки и специализированную обувь без совета специалиста, так как механизмы защиты от гиперпронации, встроенные в стельку и в кроссовок, при наложении друг на друга могут дать обратный эффект, полностью погасить пронацию или даже перевести стопу в обратное положение!
Лечение в период обострения
– Обратиться к спортивному врачу или спортивному ортопеду-травматологу.
– Снизить или убрать беговую нагрузку (в зависимости от выраженности), временно можно увеличить безударную циклическую нагрузку для сохранения формы, например, плавание или велосипед.
– Принимать НПВС (нестероидные противовоспалительные средства, к примеру, найз по 1 таблетке 2 раза в день после еды).
– Местно использовать компрессы: в течение 20 минут втирать димексид гель + 1 амп дексаметазона + диклак гель. Продолжать курс 3-5 дней. Перед применением посоветоваться с врачом!
– Локально, на месте боли можно проводить охлаждение льдом или пакетом с замороженными овощами, через тонкую хлопковую ткань в течение 10 минут в 2–3 подхода 1–2 раза в день.
– В период возвращения к нагрузкам пользоваться компрессионными гетрами или эластичным бинтом для поддержки мышц голени. Увеличивать частоту шага и уменьшать его длину. Выбирать для бега мягкие поверхности. И, конечно, не бегать по маленькому кругу, так как постоянные повороты увеличивают нагрузку на голеностоп.
Не пытайтесь “перебегать” боль, так как воспаление надкостницы может привести к более серьёзным патологиям большеберцовой кости.
Данная статья носит ознакомительный характер. При появлении вышеизложенных симптомов необходимо обратиться к врачу для уточнения дозировок препаратов, выяснения противопоказаний или дополнительных рекомендаций в конкретно вашем случае.
Читайте также:
- 7 шагов к возобновлению беговых тренировок после травмы
- Крепатура: почему болят мышцы после тренировки и нагрузки
Источник

Периостит – это острое или хроническое воспаление надкостницы. Обычно провоцируется другими заболеваниями. Сопровождается болями и отечностью окружающих мягких тканей. При нагноении возникают симптомы общей интоксикации. Особенности течения и выраженность симптоматики в значительной степени определяются этиологией процесса. Диагноз выставляется на основании клинических признаков и данных рентгенологического исследования. Лечение обычно консервативное: анальгетики, антибиотики, физиотерапия. При свищевых формах показано иссечение пораженной надкостницы и мягких тканей.
Общие сведения
Периостит (от лат. periosteum – надкостница) – воспалительный процесс в области надкостницы. Воспаление обычно возникает в одном слое надкостницы (наружном или внутреннем), а затем распространяется на остальные слои. Кость и надкостница тесно связаны между собой, поэтому периостит часто переходит в остеопериостит. В зависимости от причины возникновения болезни лечение периостита могут осуществлять травматологи-ортопеды, онкологи, ревматологи, фтизиатры, венерологи и другие специалисты. Наряду с мероприятиями по устранению воспаления лечение большинства форм периостита включает в себя терапию основного заболевания.
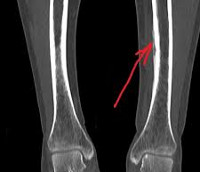
Периостит
Причины периостита
По наблюдениям специалистов в сфере травматологии и ортопедии, ревматологии, онкологии и других областей медицины, причиной развития данной патологии может стать травма, воспалительное поражение кости или мягких тканей, ревматические заболевания, аллергия, ряд специфических инфекций, реже – опухоли костей, а также хронические болезни вен и внутренних органов.
Классификация
Периостит может быть острым или хроническим, асептическим или инфекционным. В зависимости от характера патологоанатомических изменений выделяют простой, серозный, гнойный, фиброзный, оссифицирующий, сифилитический и туберкулезный периостит. Болезнь может поражать любые кости, однако, чаще локализуется в области нижней челюсти и диафизов трубчатых костей.
Симптомы периостита
Простой периостит является асептическим процессом и возникает вследствие травм (переломов, ушибов) или воспалительных очагов, локализующихся рядом с надкостницей (в мышцах, в кости). Чаще поражаются участки надкостницы, покрытые незначительным слоем мягких тканей, например, локтевой отросток или передневнутренняя поверхность большеберцовой кости. Пациент с периоститом предъявляет жалобы на умеренную боль. При исследовании пораженной области выявляется незначительная отечность мягких тканей, локальное возвышение и болезненность при пальпации. Простой периостит обычно хорошо поддается лечению. В большинстве случаев воспалительный процесс купируется в течение 5-6 дней. Реже простая форма периостита переходит в хронический оссифицирующий периостит.
Фиброзный периостит возникает при длительном раздражении надкостницы, например, в результате хронического артрита, некроза кости или хронической трофической язвы голени. Характерно постепенное начало и хроническое течение. Жалобы пациента, как правило, обусловлены основным заболеванием. В области поражения выявляется незначительный или умеренный отек мягких тканей, при пальпации определяется плотное безболезненное утолщение кости. При успешном лечении основного заболевания процесс регрессирует. При длительном течении периостита возможно поверхностное разрушение костной ткани, есть данные об отдельных случаях озлокачествления пораженного участка.
Гнойный периостит развивается при проникновении инфекции из внешней среды (при ранениях с повреждением надкостницы), при распространении микробов из соседнего гнойного очага (при гнойной ране, флегмоне, абсцессе, рожистом воспалении, гнойном артрите, остеомиелите) либо при пиемии. Обычно в качестве возбудителя выступают стафилококки или стрептококки. Чаще страдает надкостница длинных трубчатых костей – плечевой, большеберцовой или бедренной. При пиемии возможны множественные поражения.
На начальном этапе надкостница воспаляется, в ней появляется серозный или фибринозный экссудат, который в последующем превращается в гной. Внутренний слой периоста пропитывается гноем и отделяется от кости, иногда – на значительном протяжении. Между надкостницей и костью образуется субпериостальный абсцесс. В последующем возможно несколько вариантов течения. В первом варианте гной разрушает участок надкостницы и прорывается в мягкие ткани, образуя параоссальную флегмону, которая в последующем может либо распространиться на окружающие мягкие ткани, либо вскрыться наружу через кожу. Во втором варианте гной отслаивает значительный участок периоста, вследствие чего кость лишается питания, и образуется участок поверхностного некроза. При неблагоприятном развитии событий некроз распространяется в глубокие слои кости, гной проникает в костномозговую полость, возникает остеомиелит.
Для гнойного периостита характерно острое начало. Пациент предъявляет жалобы на интенсивные боли. Температура тела повышена до фебрильных цифр, отмечаются ознобы, слабость, разбитость и головная боль. При исследовании пораженной области выявляется отек, гиперемия и резкая болезненность при пальпации. В последующем формируется очаг флюктуации. В отдельных случаях возможна стертая симптоматика или первично хроническое течение гнойного периостита. Кроме того, выделяют острейший или злокачественный периостит, характеризующийся преобладанием гнилостных процессов. При этой форме надкостница набухает, легко разрушается и распадается, лишенная периоста кость оказывается окутанной слоем гноя. Гной распространяется на мягкие ткани, вызывая флегмону. Возможно развитие септикопиемии.
Серозный альбуминозный периостит обычно развивается после травмы, чаще поражает метадиафизы длинных трубчатых костей (бедро, плечо, малоберцовую и большеберцовую кости) и ребра. Характеризуется образованием значительного количества тягучей серозно-слизистой жидкости, содержащей большое количество альбуминов. Экссудат может скапливаться поднадкостнично, образовывать кистовидный мешок в толще надкостницы или располагаться по наружной поверхности периоста. Зона скопления экссудата окружена красно-коричневой грануляционной тканью и покрыта плотной оболочкой. В отдельных случаях количество жидкости может достигать 2 литров. При поднадкостничной локализации воспалительного очага возможна отслойка надкостницы с образованием участка некроза кости.
Течение периостита обычно подострое или хроническое. Больной жалуется на боли в пораженной области. На начальном этапе возможно незначительное повышение температуры. Если очаг расположен поблизости от сустава, может возникать ограничение движений. При осмотре выявляется отечность мягких тканей и болезненность при пальпации. Область поражения на начальных стадиях уплотнена, в последующем формируется участок размягчения, определяется флюктуация.
Оссифицирующий периостит – распространенная форма периостита, возникающая при продолжительном раздражении надкостницы. Развивается самостоятельно или является следствием длительно текущего воспалительного процесса в окружающих тканях. Наблюдается при хроническом остеомиелите, хронических варикозных язвах голени, артрите, костно-суставном туберкулезе, врожденном и третичном сифилисе, рахите, костных опухолях и периостозе Бамбергера-Мари (симптомокомплексе, который возникает при некоторых заболеваниях внутренних органов, сопровождается утолщением ногтевых фаланг в виде барабанных палочек и деформацией ногтей в виде часовых стекол). Оссифицирующий периостит проявляется разрастанием костной ткани в зоне воспаления. Перестает прогрессировать при успешном лечении основного заболевания. При длительном существовании в отдельных случаях может становиться причиной синостозов (сращения костей) между костями предплюсны и запястья, берцовыми костями или телами позвонков.
Туберкулезный периостит, как правило, является первичным, чаще возникает у детей и локализуется в области ребер или черепа. Течение такого периостита хроническое. Возможно образование свищей с гноевидным отделяемым.
Сифилитический периостит может наблюдаться при врожденном и третичном сифилисе. При этом начальные признаки поражения надкостницы в ряде случаев выявляются уже во вторичном периоде. На этом этапе в области периоста появляются небольшие набухания, возникают резкие летучие боли. В третичном периоде, как правило, поражаются кости черепа или длинные трубчатые кости (чаще большеберцовая). Наблюдается комбинация гуммозных поражений и оссифицирующего периостита, процесс может быть как ограниченным, так и диффузным. Для врожденного сифилитического периостита характерно оссифицирующее поражение диафизов трубчатых костей.
Пациенты с сифилитическим периоститом жалуются на интенсивные боли, усиливающиеся в ночное время. При пальпации выявляется круглая или веретенообразная ограниченная припухлость плотноэластической консистенции. Кожа над ней не изменена, пальпация болезненна. Исходом может стать самопроизвольное рассасывание инфильтрата, разрастание костной ткани либо нагноение с распространением на близлежащие мягкие ткани и образованием свищей.
Кроме перечисленных случаев, периостит может наблюдаться и при некоторых других заболеваниях. Так, при гонорее в области надкостницы формируются воспалительные инфильтраты, которые иногда нагнаиваются. Хронический периостит может возникать при сапе, сыпном тифе (характерно поражение ребер) и бластомикозе длинных трубчатых костей. Локальные хронические поражения надкостницы встречаются при ревматизме (обычно поражаются основные фаланги пальцев, плюсневые и пястные кости), варикозном расширении глубоких вен, болезни Гоше (поражается дистальная часть бедренной кости) и болезнях органов кроветворения. При чрезмерной нагрузке на нижние конечности иногда наблюдается периостит большеберцовой кости, сопровождающийся выраженным болевым синдромом, незначительным или умеренным отеком и резкой болезненностью пораженной области при пальпации.
Диагностика
Диагноз острого периостита выставляется на основании анамнеза и клинических признаков, поскольку рентгенологические изменения надкостницы становятся видимыми не ранее, чем через 2 недели от начала заболевания. Основным инструментальным методом диагностики хронического периостита является рентгенография, позволяющая оценить форму, структуру, очертания, размеры и распространенность периостальных наслоений, а также состояние подлежащей кости и, в какой-то степени, окружающих тканей. В зависимости от вида, причины и стадии периостита могут выявляться игольчатые, слоистые, кружевные, гребневидные, бахромчатые, линейные и другие периостальные наслоения.
Для длительно текущих процессов характерно значительное утолщение надкостницы и ее слияние с костью, вследствие чего кортикальный слой утолщается, а объем кости увеличивается. При гнойных и серозных периоститах выявляется отслоение надкостницы с образованием полости. При разрывах надкостницы вследствие гнойного расплавления на рентгенограммах определяется «рваная бахрома». При злокачественных новообразованиях периостальные наслоения имеют вид козырьков.
Рентгенологическое исследование позволяет составить представление о характере, но не о причине периостита. Предварительный диагноз основного заболевания выставляется на основании клинических признаков, для окончательной диагностики, в зависимости от тех или иных проявлений могут использоваться самые разные исследования. Так, при подозрении на варикозное расширение глубоких вен назначается ультразвуковое дуплексное сканирование, при подозрении на ревматоидные заболевания – определение ревматоидного фактора, С-реактивного белка и уровня иммуноглобулинов, при подозрении на гонорею и сифилис – ПЦР-исследования и т. д.
Лечение периостита
Тактика лечения зависит от основного заболевания и формы поражения надкостницы. При простом периостите рекомендуют покой, обезболивающие и противовоспалительные средства. При гнойных процессах назначают анальгетики и антибиотики, осуществляют вскрытие и дренирование гнойника. При хроническом периостите проводят терапию основного заболевания, иногда назначают лазерную терапию, ионофорез диметилсульфоксида и хлорида кальция. В отдельных случаях (например, при сифилитическом или туберкулезном периостите с образованием свищей) показано оперативное лечение.
Источник

