Что прикладывать к воспалению
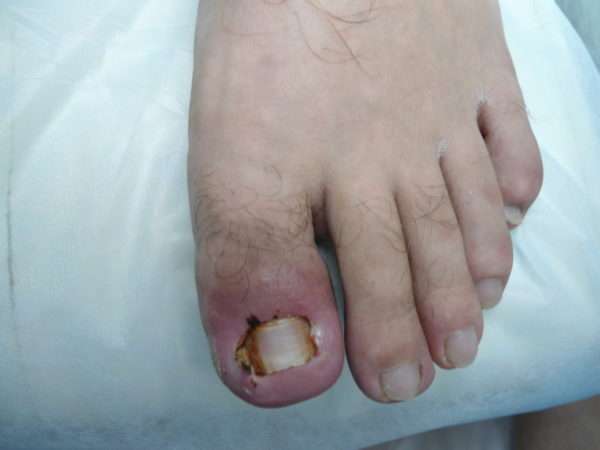
Нарыв на пальце ноги затрагивает не только верхние слои эпидермиса, но и глубокие ткани. Недуг называется паронихия или околоногтевая панариция и требует незамедлительного лечения. Если воспаление доходит до сухожилий и жировой клетчатки, возможно развитие сепсиса.
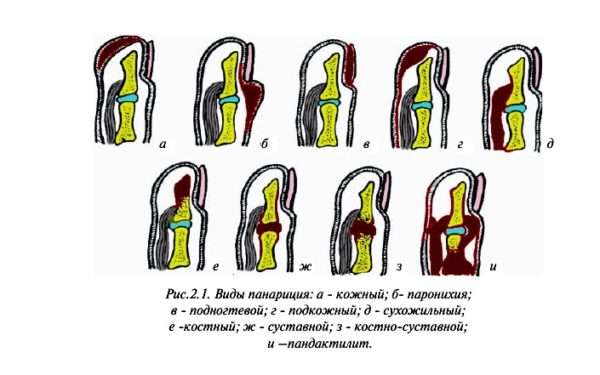
Виды нарывов на пальцах рук или ног
Нарыв на пальце может протекать в легкой форме – паронихии. Она возникает из-за попадания на кожу болезнетворных микроорганизмов. Паронихия может протекать в инфильтративной и гнойной стадии.
Паронихия начинается с покраснения и отека кожи, затем появляются болевые ощущения, выделение гнойной жидкости с микробами. Выделяется несколько видов нарыва:
- Острая и хроническая. Острая начинается внезапно и сопровождается сильной болью на месте нарыва. Причиной ее развития становится попадание на рану золотистого стафилококка. Хроническая паронихия проявляется постепенно. Вначале кожа начинает краснеть, после чего появляется отечность и болезненность.
- Поверхностная и глубокая. Различие этих видов состоит в месте локализации и степени поражения кожного покрова. Глубокая распространяется на толщу ногтевого валика около основания ногтя. Поверхностная форма образуется под эпидермисом, около краевой части ногтя.
Вторая форма нарыва возникает при неправильном или несвоевременном лечении паронихии и называется панариций.

Выделяют следующие его виды:
- Кожный – образуется на тыльной стороне пальца. Начинается заболевание со скопления гноя под эпидермисом, после на этом месте появляется пузырек с жидкостью, иногда с примесью крови. Затем происходит покраснение кожного покрова, появляется боль и жжение. Если пузырек увеличивается, значит, панариций прогрессирует и затрагивает более глубокие слои кожи.
- Подногтевой – воспалительный процесс начинается под ногтевой пластиной. Причиной заболевания становится попадание туда инородного предмета.
- Подкожный – поражает ладонную поверхность пальца. Характеризуется скоплением гноя под кожей, распространяясь на сухожилия, суставы и кости.
- Костный – образуется при поражении костей пальца. Заболевание начинает прогрессировать при попадании инфекции в костную ткань (открытые переломы, например).
- Суставной – другое его название гнойный артрит. Заболевание начинается из-за попадания в суставы инфекции или длительного течения панариция. Суставная форма характеризуется ограничением двигательной активности человека, болями и затруднением движения пальцев.
- Сухожильный – это сложная форма заболевания, при которой происходит ограничение функционирования кисти. На пальце появляется отек, он приобретает изогнутую форму и практически не двигается. Данная форма недуга характеризуется сильным болевым симптомом.
Причины нарывов пальца возле ногтя
Спровоцировать нарыв пальца может:
- грибок стопы или ногтей,
- нарушение кровообращения в венах,
- вросший ноготь,
- неправильно сделанный маникюр или педикюр,
- травмирование кожи возле ногтя,
- выполнение грязной работы без перчаток,
- привычка грызть ногти,
- сахарный диабет.
На развитие недуга влияют такие факторы, как:
- сниженный иммунитет,
- сопутствующие заболевания крови,
- нарушенный метаболизм.
Даже незначительные ранки лучше обрабатывать антисептическим средством, так как через них может проникнуть патогенный микроорганизм и начнется гнойное воспаление. Заусеницы также могут стать причиной развития паронихии, происходит воспаление и образование гноя в тканях пальца.
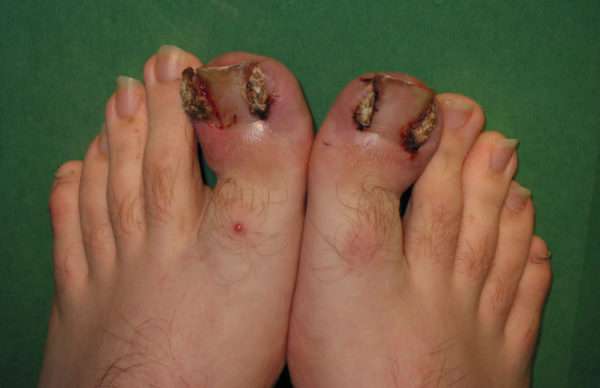
Воспаление пальца от вросшего ногтя
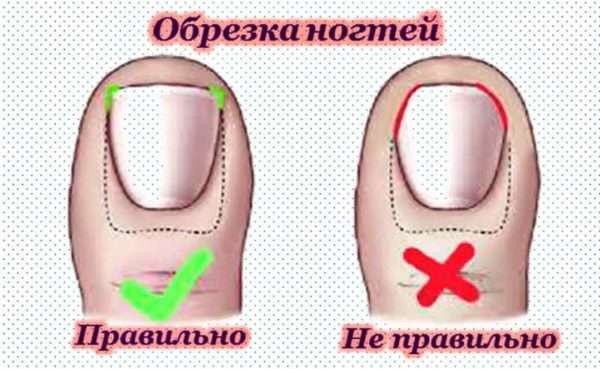
Зачастую воспалению и нарыву подвержены большие пальцы на ногах. Причиной тому их расположение, рост и размер околоногтевого валика. Неправильно сделанный педикюр может стать причиной врастания ногтя по углам. Поэтому во время педикюра следует правильно обрабатывать ногтевую пластину:
- Не отращивать длинные ногти.
- Не придавать им квадратную форму, подпиливать в уголках.
- Размягчать кожу и ногти на ногах специальными ванночками.
- В местах возможного врастания ногтя тщательно снимать омертвевшие частички.
Определить врастание ногтя очень просто, обычно начинает болеть околоногтевой валик возле края ногтевой пластины. После боль распространяется на всю фалангу пальца, кожа начинает воспаляться. Если вовремя не начать лечение, то произойдет нагноение.
Если причина нарыва ногтя заноза
Попавшая под ноготь заноза может стать причиной нарыва ногтя. Даже мелкий инородный предмет может спровоцировать воспалительный процесс. При попадании занозы под ноготь лучше обратиться к врачу, так как вытащить ее самостоятельно очень трудно, тем более после этого ранку следует обработать средством против воспаления. Это поможет предотвратить нежелательные последствия.

Признаки нарыва
Попавшая под эпидермис инфекция начинает очень быстро развиваться, появляется зуд, жжение, припухлость и боль. Если идет дальнейшее развитие воспаления, то под кожей начинает собираться гной. Если затронуты суставы, то пораженное место становится горячим, воспаленным, появляется сильная боль, и палец не сгибается.
Возможны такие симптомы, как повышение температуры, ухудшение самочувствия. Нарыв кожи около ногтя проходит несколько стадий:
- Проникновение инфекции в слои эпидермиса. В результате, кожа краснеет, становится припухлой, появляется боль и зуд.
- Далее происходит воспалительный процесс, формируются полоски или пузыри с гноем.
- Появляется боль.
- Палец твердеет и перестает сгибаться.
Осложнения нарыва
Любое заболевание в запущенной форме приносит массу неприятностей, и нарыв – не исключение. Гнойное воспаление может приникнуть глубоко к сухожилиям, костям и суставам, возможно полное или частичное лишения пальца его прямой функции.
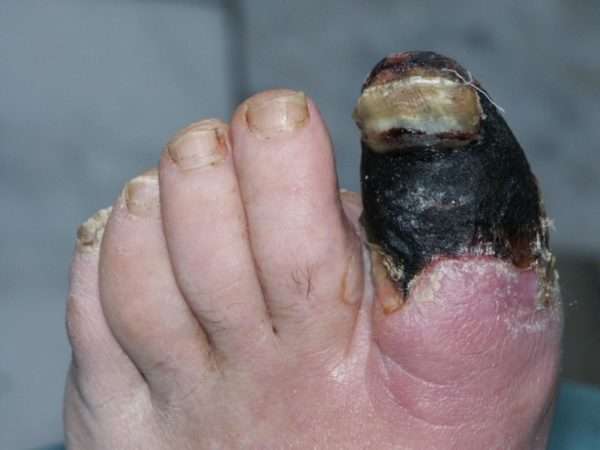
Тяжелая форма недуга может привести к таким осложнениям:
- Сепсис – это заражение крови, которое без определенного лечения может привести к смерти.
- Флегмоне костей – острое или гнойное воспаление клеток кисти.
- Тендовагинит – гнойное воспаление сухожилий, при котором происходит длительная потеря двигательных функций пальца.
- Остеомиелит – гнойный процесс в костной ткани, который требует незамедлительного лечения, и даже ампутации пальца.
Первая помощь при нарыве
Чтобы избежать еще более тяжелых последствий нарыва пальца, следует знать, как оказать первую помощь. Нельзя прокалывать пузырь с гноем, так как можно занести инфекцию в открытую рану или спровоцировать заражение крови.
Чтобы снять воспаление, можно приготовить теплую ванночку с солью, мылом или ромашкой. Пораженную стопу следует опускать в такой отвар несколько раз в сутки. После процедуры конечность обмокнуть полотенцем и приложить на нее листья алоэ.
Если через трое суток состояние не улучшается, значит, воспаление перешло в более глубокие слои эпидермиса, и требуется врачебное вмешательство.

Лечение
Методы лечения можно разделить на три группы: ванночки, компрессы, мази.
Ванночки
С помощью ванночек можно избавиться от нарыва возле ногтя на пальцах рук или ног. Они помогут снять болевые ощущения и окажут дезинфицирующий эффект. Лучше всего попробовать следующие рецепты:
- Ванночка с антисептиком – для ее приготовления потребуется ромашка, календула, череда. Взять по 1 ст. л. каждой травы и залить все 1 литром кипятка, дать настояться 20 минут и опустить туда ноги или руки. Повторять процедуру следует несколько раз в день.
- Сода, йод или марганцовка – в 1 литр воды добавить 10 капель йода, 1 ст. л. соды, можно добавить немного марганцовки. Проводить такую процедуру нужно несколько раз в день по 20 минут.
- Соляная ванночка – этот рецепт считается самым действенным. На 1 литр кипятка необходимо взять 5 ст. л. соли. Опустить ноги в горячую воду на 20 минут. Именно горячая вода поможет распарить нарыв и вытянуть гной.
Важно! Использовать горячую воду можно только в последнем рецепте ванночек, во всех других вариантах она может спровоцировать ускоренное размножение бактерий.
Все ванночки следует повторять через каждый 2 3 часа.
Компрессы
Помогают вытянуть гной из нарыва. Готовить такие компрессы легко и быстро:
- Компресс из ржаной муки и меда – из этих ингредиентов замесить небольшой комочек, наподобие пластилина. Затем наложить его на нарыв и обмотать марлей.
- Алоэ и каланхоэ – приготовить кашицу из равных пропорций этих растений, нанести на рану и обмотать марлей. Менять такую повязку следует по мере высыхания.
- Компресс из овощей – потребуется приготовить либо пюре, либо натертый лук или свеклу. Приложить массы на нарыв и обмотать бинтом.
Важно! Ни в коем случае нельзя компресс обматывать полиэтиленом, иначе это приведет к размножению бактерий.
Такие компрессы лучше накладывать на ночь.
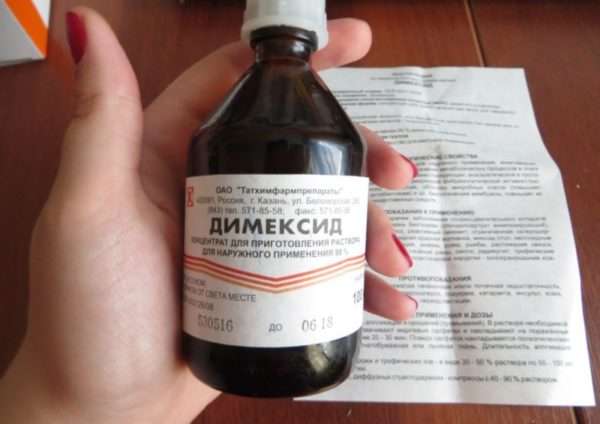
Медицинские препараты
Одно из эффективных лекарств в борьбе с нарывом является «Димексид». Его назначают в случае, если нельзя использовать ванночки. Препарат отлично борется с недугом, обладает антисептическим воздействием и хорошо выводит гной. Данный раствор наносится на пораженный участок ватным тампоном.
В иных случаях лечащим врачом могут быть назначены антибиотики или местные препараты (Клотримазол, Кетоконазол и прочие). Если в нарыве скопился гной, то хирург прокалывает его и выводит оттуда жидкость.
Лечение может затянуться на несколько недель или месяцев, все зависит от тяжести заболевания. В некоторых случаях могут быть назначены противогрибковые препараты или стероиды.
Применение антибиотиков
Для лечения нарывов всегда назначаются антибиотики, которые оказывают антибактериальное воздействие.
- Для лечения подкожного панариция антибиотики принимаются, если процесс воспаления становится все глубже, но еще гнойного разложения тканей. Отличным воздействием обладают цефалоспориновые или пенициллиновые препараты.
- При развитии суставного панариция назначают уколы с антибиотиком, обладающим широким спектром действия. Если уколы не дают результатов, то проводится оперативное вмешательство, при котором также используют антибиотики.
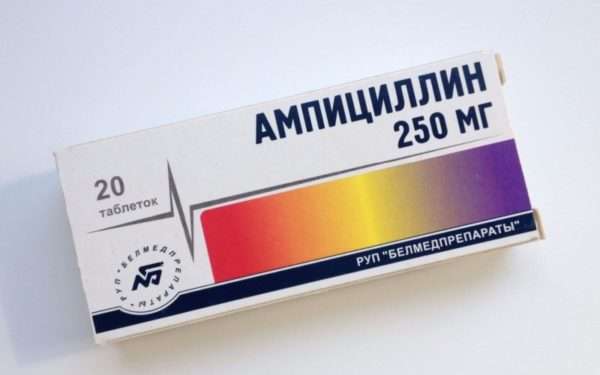
В качестве антибиотиков чаще всего используются: Ампициллин, Оксациллин, Клоксациллин, Эритромицин, Метициллин и Хлорамфеникол. В каждом конкретном случае дозировка препарата определяется врачом.
Хирургическое вмешательство
Если консервативное лечения не дало результатов, появились осложнения, которые ничем не устранить, то врачом принимается решение оперативного вмешательства. Для начала выполняется дренаж гнойной жидкости под анестезией. Если кожный покров приобретает белый или желтый цвет, то анестезию делать нельзя, так как это признак повреждения нервных волокон. Оперативное вмешательство может быть следующих видов:
- При поверхностной паронихии – проводится подрезание отслоенного кожного покрова с его отсечением и удалением гноя. В данном случае анестезия не требуется. После проведения операции на рану накладывается антисептическая повязка на неделю, пока рана не затянется.
- Глубокая паранихия – для ее проведения у края основания ногтя делается разрез в 10 мм. Кожа, покрывающая основание ногтя не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина отслаивается из-за гноя, то ее аккуратно отсекают.
Важно! Если данный участок ногтя повредить, то ноготь начнет деформироваться.
- Если повреждена вся ногтевая пластина или ее средняя часть, то делается два разреза по 10-15 мм. Далее этот участок отворачивается, удаляется гной и участок отслоившегося ногтя. Затем под отвернутую кожу подкладывается резиновая полоска с нанесенным на нее вазелином, и кожа возвращается на свое место. Накладывается повязка с антисептиком. Через сутки после операции проводится следующая процедура: в теплый раствор с добавлением калия опускается прооперированный палец, меняется резиновая прокладка и оставляется еще на сутки. Если воспалительный процесс проходит, то резиновую прокладку больше не используют, а на рану накладывают повязку с мазью.
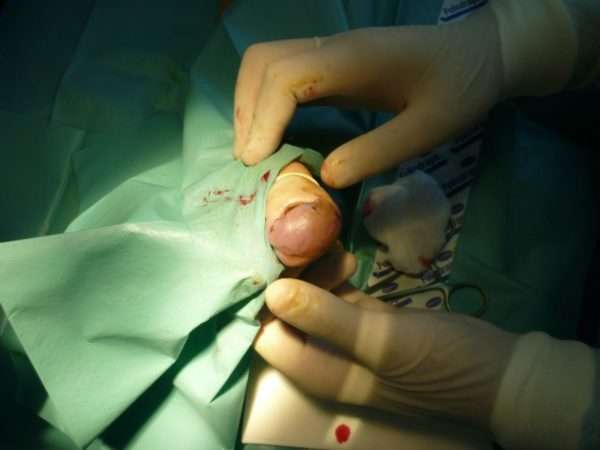
Чтобы предотвратить повторное заражение и инфекции, назначают курс антибиотиков и антисептиков.
Лечение нарывов в домашних условиях
Заниматься самолечением можно только на начальных стадиях течения заболевания и только под присмотром врача. Если нет эффекта от ванночек, компрессов и мазей, то единственным вариантом будет оперативное вмешательство.
Народные методы лечения
Данный метод лечения эффективен только на начальных стадиях заболевания, иначе может привести к серьезным осложнениям. Неплохим эффектом обладают следующие рецепты:
- Печеный лук – необходимо взять луковицу и запечь ее, после натереть хозяйственное мыло и соединить эти ингредиенты в пропорции 1 ст. л. мыла и 2 ст. л. лука. Полученную кашицу наложить на марлю и обернуть около большого пальца. Через каждые 4 часа менять повязку.
- Натереть свежую морковь, свеклу и лук, взять их по 1 ст. л. Затем выжать сок из алоэ и добавить несколько капель в кашицу из овощей. Последующие действия аналогичны предыдущему рецепту.
- Листья подорожника или мать-и-мачехи. Листья этих растений отлично помогают в борьбе с недугом. Для этого необходимо взять лист и приложить его к больному пальцу, можно сделать кашицу, а сверху завернуть все бинтом. Оставить на 4-5 часов.
- Нутряной жир – для приготовления такого компресса нужно приобрести в аптеке любой жир и соединить его с печеным луком 1:1. Приложить к воспаленному месту, обернуть бинтом и оставить так на 5-6 часов, затем сменить повязку.
- Алоэ. Перед его применением следует подержать палец в отваре ромашки 10 минут, а после положить лист (без кожицы) на пораженный участок. Это поможет снять воспаление, заживать ранки и предотвратить инфицирование.

Панариций у детей
У детей панариций – очень распространенное явление, не удаленная вовремя заноза, ранка и прочее могут стать источником попадания в эпидермис инфекции. Это все провоцирует воспаление и дальнейшее распространение инфекции. Также к этому может привести привычка грызть ногти и откусывать заусеницы.
Если на коже возле ногтя появилось красное пятно, то его сразу же следует смазать йодом или приложить ватный диск, смоченный в календуле. Это поможет предотвратить воспалительный процесс.
Нельзя прокалывать нарыв иглой – можно занести инфекцию. При прогрессировании недуга лучше обратиться за квалифицированной помощью к врачу. Так как у детей воспалительный процесс прогрессирует очень быстро, то обычно применяется оперативное вмешательство.
Можно приготовить раствор из ромашки, зверобоя и календулы и подержать в нем палец около 20 минут. Повторять процедуру следует каждые 4 часа. Если воспаление не проходит, можно попробовать мазь Вишневского, она поможет уничтожить бактерии и снять боль.

Важно! Лечение нарыва в домашних условиях эффективно только в первые сутки. Если состояние ухудшается, то лучше обратиться к врачу.
Профилактика
Большинство нарывов случается из-за повреждения кожных покровов. Если выполнять несложные рекомендации, то предотвратить данный недуг будет намного проще:
- Все повреждения и ранки следует немедленно обрабатывать антисептическим раствором. Здесь поможет зеленка, перекись водорода, спирт или йод.
- Если под рукой нет никаких средств, то можно приложить лист подорожника или мать-и-мачехи.
- Уезжая отдыхать, следует взять с собой мазь Вишневского, Левомеколь, местные антибиотики, бинт и вату.
- После улицы или выполнения грязной работы следует тщательно вымыть руки.
- Не допускать попадания грязи в ранки или трещины.
- Подстригать ногти нужно аккуратно.
- Следует немедленно удалять любые занозы или заусеницы, а после обработать ранку антисептиком. Если не получается удалить занозу самостоятельно, нужно обратиться к врачу.
- Незамедлительно лечить любые грибковые инфекции.
- Следить за иммунитетом.
- Всю грязную работу нужно выполнять в перчатках.
Следует избегать ношения неудобной обуви, так как это может привести к воспалению пальцев ног. При сахарном диабете важно контролировать уровень сахара в крови, а повышенный иммунитет поможет легче и быстрее справиться с любой инфекцией.
Делать педикюр и маникюр нужно только у профессиональных мастеров. Необходимо следить за дезинфекцией маникюрных инструментов, ведь неправильная обработка ногтевой пластины может привести к повреждению кожи и занесению туда бактерий.
Если соблюдать меры профилактики, то никакая инфекция не будет страшна. Любые проявления панориция должны вовремя устраняться, а при невозможности самостоятельного лечения, лучше обратиться к врачу. Только так можно избежать серьезных последствий недуга.
Источник
Лимфатическая система призвана в тандеме с иммунной системой защищать организм человека от различных заболеваний. Однако порой случается так, что болезнь направлена на поражение самого лимфоузла. Лимфаденит – патологическое состояние, характеризующееся воспалением лимфатических узлов.
Наиболее распространенной причиной воспаления лимфоузлов следует считать инфекционный фактор.
Чаще причиной лимфаденита выступают бактерии. Среди них большее значение имеют гноеродные кокки (стрепто-, стафилококки), микобактерии туберкулеза. Гораздо реже лимфаденит вызван другими бактериями. Вирусное и грибковое воспаление лимфоузла встречается еще реже, хотя в последнее время увеличилась частота ассоциированного с ВИЧ или герпесом лимфаденита.
В медицинской практике лимфаденит обычно фиксируется как вторичный процесс после диссеминированния микроорганизма из первичного очага. Выделяют такие источники инфекции:
- нагноившиеся раны;
- фурункулы, карбункулы;
- тяжелая ангина;
- прочие очаги.
Распространение вредоносного микроорганизма происходит лимфогенным (по лимфатическим сосудам) путем. Излюбленным местом возникновения воспаления являются лимфатические узлы, расположенные на шее. Такую особенность связывают с механизмом оттока лимфы из органов головы, шеи и частым возникновением гнойных процессов в этой области.
Клинические проявления шейного лимфаденита
Первым и наиболее значимым симптомом является возникновение на шее уплотнений. С прогрессированием болезни увеличение в объеме лимфоузлов начинает вызывать болезненные ощущения. На шее может возникать припухлость в соответствующей области.
Важно! При обнаружении у себя подобных симптомов нужно обращаться за консультацией к врачу. Самолечение может приводить к неутешительным исходам, усугублять течение недуга.
Лечение лимфаденита
В современной медицине существуют два основных подхода к тому, что нужно делать с пациентами, у которых диагностировано воспаление лимфоузла. Применяют консервативное и хирургическое лечение.
Консервативное лечение
Консервативное лечение воспаления лимфатических узлов на шее, как и в других областях, используют на начальных этапах патологического процесса в серозной стадии. Консервативная терапия проводится как в домашних, так и в условиях стационара.
Больным нужно соблюдать покой и придерживаться постельного режима. Пациентам с воспалением лимфатических узлов на шее необходимо ее беречь. Таким больным рекомендуют исключить пребывание на холоде и сквозняках. Для снятия общего интоксикационного синдрома показаны частые приемы жидкости.
Медикаментозная терапия лимфаденита многогранна. Первым делом врач воздействует на причину заболевания – первичный очаг. Для этого применяются различные группы антибиотических препаратов с учетом чувствительности к ним возбудителя. При амбулаторном лечении предпочтение отдается пероральным медикаментам. Наиболее широкое применение сегодня получили защищённые аминопенициллины (амоксиклав), цефалоспорины третьего (цефтриаксон, цефатоксим, цефтазидим) и более молодых поколений.
Немаловажным является и патогенетическая терапия. Для снижения проявлений лихорадки и болей нужно применять нестероидные противовоспалительные средства (парацетамол, ибупрофен) в терапевтических дозировках.
В условиях стационара проводят инвазионную терапию. Для насыщения жидкостью применяют растворы Рингера, стерофундин, физиологический раствор натрия хлорида, другие.
Таблетки – не единственное решение проблемы. Широкое применение в лечении лимфоузлов на шее и других областях получило использование различных вариаций повязок, мазей.
Одним из новых решений является димексид. Это лекарство, обладающее выраженным обезболивающим, противовоспалительным и антисептическим эффектом. Антисептическое действие распространяется, в том числе, и на устойчивые к антибиотикам штаммы микроорганизмов.
Димексид используется для согревающих компрессов. Пропитанные им тампоны прикладывают к области на шее или другим участкам поражения. Разогретый на водяной бане до 40-50 градусов димексид наносят на повязку. После ее фиксации на проблемной зоне и остывания можно прикладывать к ней теплые предметы. Такие мероприятия способствуют рефлекторному улучшению кровоснабжения в этой области, скорейшему рассасыванию очага, а главное, в таких условиях димексид гораздо лучше впитывается и делает свое дело.
А вот мазь Вишневского в медицине применяется довольно давно. Линимент Вишневского обладает полезными противовоспалительными, антисептическими свойствами и имеет специфический аромат дегтя и ксероформа. Особенно полезным свойством мази Вишневского является ее способность стимулировать процессы регенерации в поврежденных тканях. Такая особенность линимента (мази) дает возможность применять его не только при лимфадените, но и при многих других процессах, особенно в случае пролежневой болезни. Мазью Вишневского можно обрабатывать тонким слоем кожу или делать компрессы.
Компресс держат до тех пор, пока мазь Вишневского не высохнет.
Реже применяют линименты на основе ихтиола. Он, как и ранее описанные препараты, обладает противовоспалительным и антисептическим эффектами. Из ихтиоловой мази можно делать повязки и согревающие компрессы, что позволяет добиться большего эффекта и быстрее снять нежелательные симптомы.
Хирургическое лечение лимфаденита
Оперативное лечение при воспалении лимфоузла применяют в случае далеко зашедшего воспаления в стадии нагноения. Негласное правило хирургии гласит: “Где гной, там разрез”. Так и в этом случае. Суть манипуляции заключается во вскрытии очага.
После выполнения разреза проводят санацию: удаляют гной и нежизнеспособные ткани лимфоузла. Поверхности операционной раны обрабатывают антисептиками, ушивают и оставляют специальные дренажи. Хирургическое лечение всегда проводят в комплексе с медикаментозной терапией. Только комплексный подход к решению проблемы дает желанный эффект.
Лечение лимфаденита народными средствами
Современная традиционная медицина неоднозначно относится к использованию народных средств, однако мало кто станет отрицать, что многие “бабушкины” лекарства имеют выраженное положительное действие.
Для первого рецепта нужно собрать свежей травы одуванчика. Трава подлежит измельчению с последующим выдавливанием сока в ступке. Далее, соком смачивают тампон или повязку и на час-полтора прикладывают к воспаленному лимфоузлу. Делать такие примочки необходимо в течение недели до трех раз в день.
Применяют отвар из травы тысячелистника и крапивы. Крапиву, тысячелистник в равных пропорциях отваривают. Делать это нужно примерно двадцать минут. После настаивания в течение еще двадцати минут отвар травы готов к употреблению. Средство нужно применять до еды три раза в день.
При лимфадените широко используется трава норичника. Из этой травы можно делать мази. В качестве основы разрешено использовать барсучий или гусиный жир. Пятьсот граммов жира смешивают с шестью столовыми ложками высушенной травы.
Еще один рецепт предполагает использование листьев омелы, ореха и травы материнки. Все компоненты берут в равных пропорциях. После отваривания смесь тщательно отжимают и прикладывают к шее или к другому месту локализации воспаления.
Вывод
Лимфаденит – частый спутник гнойных инфекционных заболеваний, а его лечение – не менее важный процесс, нежели устранение первичного очага. При первых признаках ухудшения состояния людям с симптомами лимфаденита необходимо обращаться в больницу. Проведение своевременных грамотных лечебных мероприятий позволяет предупредить возникновение осложнений лимфаденита и способствует скорейшему выздоровлению. Нельзя заниматься самолечением, а применять народные методы стоит только после разрешения лечащего врача.
Источник

