Чем снять воспаление нерва в позвоночнике
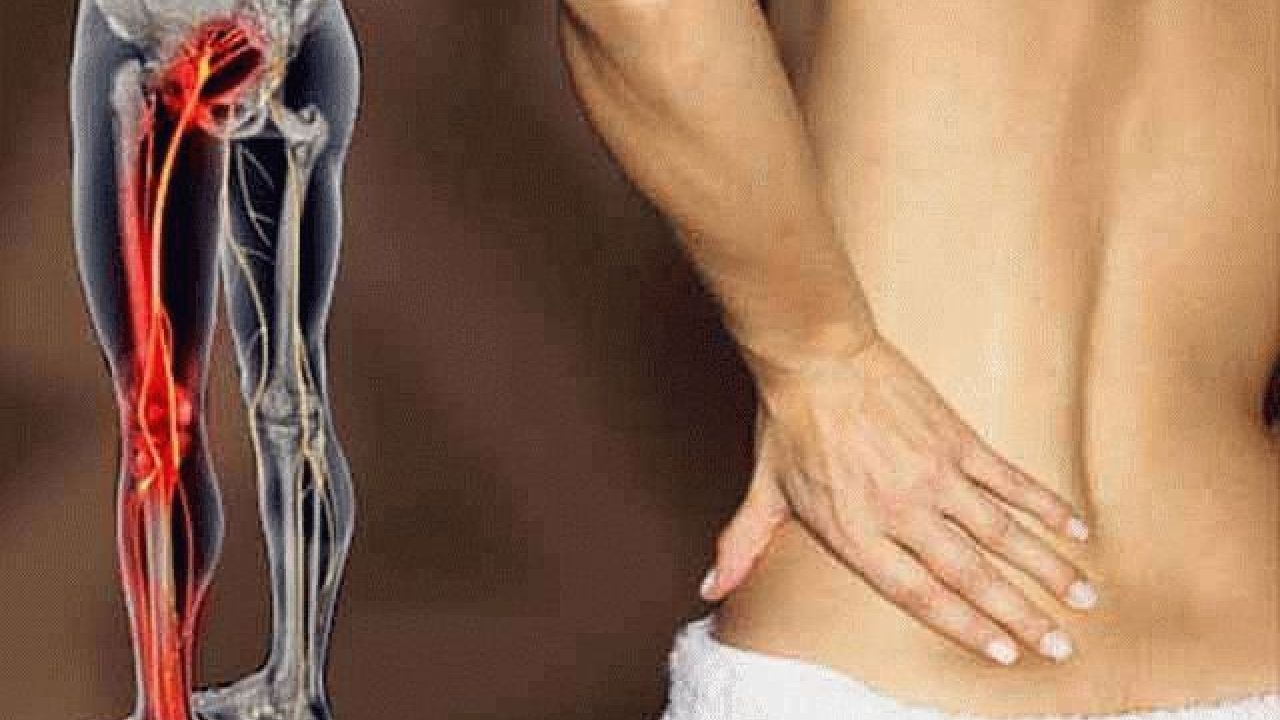
Невралгия спины представляет собой состояние, при котором периферические нервные окончания и корешки сдавливаются, испытывая постоянное раздражение. Ущемление нервных корешков происходит зачастую в тех местах, где они выходят из позвоночного столба, доставляя человеку сильный дискомфорт и болевые ощущения часто приступообразного характера.
Причины
Невралгия часто сопутствует таким заболеваниям, как межпозвоночная грыжа, остеохондроз, травмы и заболевания позвоночника. Возникает по следующим причинам:
- воспалительные процессы в тканях, окружающих позвоночник;
- опухоли;
- недостаточное кровообращение в тканях и мышцах спины;
- длительное пребывание на морозе, вызвавшее сильное переохлаждение организма;
- частые простудные заболевания и снижение иммунитета.
Малоподвижный образ жизни, сидячая работа, авитаминоз также способствуют возникновению невралгии мышц спины. Чтобы предотвратить возникновение этого состояния, нужно беречь организм от простуд и поддерживать здоровое состояние спины, своевременно излечивая остеохондроз и другие сопутствующие заболевания.
Симптомы
Диагностировать невралгию спины можно по следующим симптомам и состояниям:
- сильные боли, возникающие вдоль пораженного нерва; они могут быть разного характера – тянущими, резкими, жгучими, в зависимости от локализации ущемления и степени поражения нервных окончаний;
- усиление болевых ощущений при наклонах, резких движениях, перемене положения тела, даже при кашле и чихании;
- мышечные спазмы и отек тканей в месте защемления нерва;
- болезненные ощущения, возникающие при надавливании на спину, в области позвоночника, с двух сторон спины;
- дрожь в конечностях и мышцах;
- повышенное потоотделение.
По теме
Боли при невралгии спины носят характер приступов и напоминают резкий удар током при неловком движении или глубоком вдохе. При первых же симптомах этого заболевания нужно сразу обратиться к врачу для получения качественной своевременной помощи.
Приступы невралгии могут на время отступить, но недолеченное заболевание спровоцирует новые болевые приступы только уже с более тяжелыми симптомами и последствиями. Запущенная невралгия может быстро осложниться таким заболеванием, как неврит. А это опасно нарушением двигательной активности и даже параличом.
Диагностика
Диагностика спинной невралгии часто затруднена, в связи с тем, что ее симптомы напоминают проявления симптомов инфаркта миокарда и воспаления легких. Поэтому для точной диагностики необходимо сразу обратиться к врачу.
Учитывая все жалобы пациента и оценив адекватно его состояние, врач может отправить больного на рентгенологическое исследование спины. В ходе обследования подтверждаются данные о невралгии спины, а также выявляются сопутствующие заболевания, которые могли спровоцировать приступ – остеохондроз, межпозвонковые грыжи, смещение дисков.
Лечение
Главным условием для качественного и эффективного лечения невралгии спины, является своевременно обращение к врачу. Недопустимо проводить самолечение на дому, так как это может быть опасно и опасно гораздо более серьезными последствиями для организма.
Лечение невралгии спины должно проводиться комплексно, сочетая несколько видов лечебных процедур: медикаментозную терапию, массаж, иглоукалывание, лечебную физкультуру, мануальную терапию.
При медикаментозном лечении врач подбирает препараты, которые облегчат состояние больного, помогут снять болевой синдром и воспаление в мышечных тканях:
- Нестероидные препараты с противовоспалительным действием, такие как Ибупрофен, Мовалис, Налгезин. Людям, страдающим заболеваниями ЖКТ, такие препараты назначают с большой осторожностью, часто заменяя их медикаментами для внутримышечного введения.
- Препараты миорелаксанты центрального действия (Мидокалм, Сирдалуд), которые позволяют снизить давление воспаленных тканей на нерв, благодаря снижению мышечного спазма и уменьшению отечности тканей.
- Поливитаминные препараты с повышенной концентрацией действующих веществ, такие как Мильгамма Композитум. Назначают их обычно курсом от 10 до 14 дней.
- Препараты с содержанием витаминов группы В. На усмотрение врача, медикаменты подбираются либо в таблетках, либо в форме инъекций.
- Мази и гели с противовоспалительным эффектом (Вольтарен, Диклофенак), а также, пластыри, которые медленно выделяют в мышечные ткани Лидокаин.
- Новокаиновые блокады. Показаны только пациентам с ярко-выраженным болевым синдромом. Проводить блокаду можно, предварительно убедившись, что у больного отсутствует аллергическая реакция на этот препарат. Эффект после применения Новокаина наступает очень быстро, доставляя человеку максимальное облегчение.
Также в остром периоде заболевания при сильных болях возможно назначение снотворных и успокаивающих препаратов, таких как Глицин, Персен или Ново – Пассит.
Массаж при невралгии спины рекомендуется проводить только после снятия воспаления в мышцах и утихания болей. Делать процедуру можно 1-2 раза в день, с применением согревающих кремов.
Невралгия предполагает проведение глубокого массажа, который начинают без затрагивания болевых зон, а переходя на них постепенно. При таком массаже важно замечать реакцию каждой мышцы на движение пальцев для наилучшего освобождения зажатых нервных окончаний. После массажа нельзя сразу выходить на улицу во избежание сквозняков и переохлаждения, так как процедура массажа призвана разогреть и расслабить мышцы.
Физиотерапевтические процедуры при лечении невралгии спины показаны как в острой стадии, для снижения болевого синдрома, так и в последующие дни для закрепления терапевтического эффекта. В стадии обострения заболевания показано ультрафиолетовое облучение пораженной области.
От сильных болей хорошо избавляет электрофорез с Лидокаином. Микроволновая терапия и дарсанвализация также дают быстрый положительный эффект. Аппликации парафина, озокерита или лечебной грязи улучшают циркуляцию крови в тканях, что эффективно снимает воспаление в мышцах.
Иглоукалывание давно приобрело оправданную популярность при лечении невралгий. Его целью является воздействие на биологически активные точки, отвечающие за нормализацию обменных процессов и повышение сопротивляемости организма. Противопоказана процедура людям с заболеваниями сердца и нарушениями свертываемости крови.
По теме
Лечебная физкультура при невралгии ставит своей целью улучшение кровообращения в мышцах спины. При помощи физических упражнений можно убрать мышечный спазм, улучшить кровообращение в тканях. А благодаря хорошему кровотоку из мышц выводится избыток молочной кислоты, служащей продуктом их жизнедеятельности.
Начинать занятия лечебной физкультурой можно на второй – третий день после купирования острых болевых ощущений медикаментозным способом. Плавание также является неотъемлемой частью реабилитации после лечения невралгии спины. Плавание полезно потому, что во время взмахов руками в воде, включаются в работу мышцы, не задействованные в повседневной жизни. Заниматься плаванием нужно 2-3 раза в неделю, после выхода из воды лучше принять контрастный душ и растереться жестким полотенцем.
Профилактика
Чтобы предупредить развитие такого заболевания, нужно всегда следить за осанкой, в частности, тем людям, кто большую часть рабочего дня проводит в сидячем положении. Если род деятельности не позволяет много двигаться, каждый час нужно обязательно делать перерыв, чтобы встать, пройтись, а еще лучше сделать небольшую разминку.
Необходимо избегать сквозняков, переохлаждений и частых простудных заболеваний, которые снижают иммунитет и способствуют возникновению в организме различных воспалений, в том числе воспалений мышц спины.
Нельзя забывать про полноценное питание, продолжительный сон и регулярную физическую активность. При соблюдении этих правил спина останется здоровой, а мышцы будут в тонусе.
Источник

Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин — импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(19) чел. ответили полезен
Источник
